Интенсивная терапия (ИТ) ОПН
Перед началом терапии необходимо четко определить причину и установить вид ОПН - преренальная, постренальная или ренальная острая почечная недостаточность.
ИТ постренальной олигурии - это прерогатива урологов, которые должны разобраться и исключить возможные причины нарушения оттока мочи по мочевыводящим путям.
ИТ преренальной олигурии. Преренальная олигурия - это вторичное явление, связанное с гипоперфузией почек, поэтому ее лечение заключается, прежде всего, в терапии первопричины. Если нарушение почечного кровотока связано с потерей жидкости (кровотечение, потери через ЖКТ, ожоговая болезнь), то первой лечебной мерой является возмещение потерь и терапия гиповолемии и дегидратации. Никогда не следует до установления причины ОПН лечить ее использованием салуретиков, так как данный подход может усугубить явления гиповолемии и замкнуть порочный круг. Установление причины весьма важно для терапии сердечной недостаточности с синдромом малого выброса, так как кардиогенный "малый выброс" является противопоказанием для массивной инфузионно-трансфузионной терапии, но является показанием для инотропной поддержки.
Интенсивная терапия ренальной формы ОПН. Интенсивная терапия данной формы должна начинаться с обязательной профилактики, которая, по возможности, способна или предотвратить, или уменьшить степень поражения почечного эпителия.
Меры по профилактике включают в себя:
- ликвидация агрессивного фактора (см. предыдущий раздел),
- нормализация ОЦК и улучшение реологии и микроциркуляции (контроль ЦВД, инфузия реополиглюкина в дозе 400 мл/сутки в комбинации с пентоксифиллином в дозировке 200-300 мг/сутки),
- исключение нефротоксических лекарственных препаратов (значительная опасность аминогликозидов),
- обязательный мониторинг функции почки (содержание азотистых шлаков и электролитов плазмы крови, удельный вес и рН мочи).
Терапия ренальной ОПН начинается с консервативной тактики. Стимуляция функции почки является обязательной для начального этапа интенсивной терапии ОПН.
После стабилизации волемического статуса, стимуляция функции почки представляет собой комбинацию следующих схем: спазмолитики по схеме Джонсона, алкалинизация (ощелачивание) мочи и салуретики (петлевые диуретики).
Среди группы спазмолитиков препаратом выбора является группа ксантиновых препаратов - эуфиллин (теофиллин, аминофиллин) и папаверина гидрохлорид. В современной клинической практике используется его бронходилатирующий и сосудорасширяющий эффект. Предлагается следующая схема введения спазмолитиков при ОПН: эуфиллин из расчета 1-2 мг/кг массы тела в сочетании с папаверина гидрохлоридом из расчета 0,5 мг/кг массы тела (разовые дозы при внутривенном введении). Учитывая особенности фармакокинетики препаратов при ОПН, в среднем каждый из препаратов вводится от 6 до 12 раз в сутки, чередуя часы введения.
Фактором усиления влияния спазмолитиков является использование допамина в виде микроструйной инфузии из расчет не более 3 мкг/кг массы тела/мин.
Необходимость алкалинизации (ощелачивания) мочи определяется следующими факторами:
· У большинства больных развивается метаболический ацидоз в связи с задержкой экскреции протонов почечными канальцами. В значительной степени ацидоз обусловлен накоплением в крови кислотных органических остатков, освобождающихся при катаболизме белков. Нарастание ацидоза обусловлено задержкой фосфатов и сульфатов.
· Развивается необходимость повысить растворимость определенных субстанций, которые выводятся почечными канальцами и способны выпадать в осадок с обструкцией канальцев нефрона (свободный гемоглобин, миоглобин, оксалаты).
· Экскреция протонов почечным эпителием способна увеличиться при обмене их на ионы бикарбонат.
В повседневной практике наиболее популярен раствор бикарбоната натрия для коррекции ацидемии. При проведении ощелачивающей терапии следует учитывать, что использование 4 % раствора опасно перегрузкой организма натрием, что вынуждает в случае гиперосмолярного синдром разводить раствор до 2 % концентрации.
Наиболее эффективными в терапии ОПН среди всей группы диуретиков предлагается использовать петлевые салуретики типа лазикса. Дозировка препарата следующая: минимальная разовая доза из расчета 0,5 мг/кг массы тела, оптимальная разовая доза 1 мг/кг массы тела, максимальная разовая доза 3 мг/кг массы тела.
Коррекция метаболизма при ОПН включает в себя следующие рекомендации:
1. При назначении объема инфузионной терапии следует придерживаться формулы: общий объем воды = объем выделенной мочи + 800 мл - 250 мл.
2. Парентеральное питание, которое преследует цель подавления катаболизма белков. Катаболизм увеличивает продукция азотистых шлаков и усиливается при сепсисе, обширных оперативных вмешательствах, ожогах, тяжелой сочетанной травме. Такие больные нуждаются в гипералиментации с целью подавления катаболизма белков из расчета 2200 - 2500 небелковых ккал (10 тысяч кДж) за сутки в виде концентрированных растворов глюкозы с инсулином. Следует помнить, что 1 г глюкозы дает 0,5 мл свободной воды. Аминокислотные смеси следует вводить из расчета 0,8 - 1,0 г /кг массы тела. На гемодиализе потребность в аминокислотах вырастает до 1,5 г/кг массы тела/сутки. В ситуации развившейся ОПН, особенно в случае оперативных вмешательств и тяжелых травм, не рекомендуем ждать развития катаболического состояния, а начать нутритивную поддержку по описанной схеме уже в первые 1-2 сутки после диагностики ОПН.
3. Коррекция электролитных нарушений: наиболее значимым нарушением электролитного баланса является гиперкалиемия (ЭКГ-картина представлена в приложении). Немедленным действием при определение гиперкалиемии являются: инфузия смеси Амбурже (100 мл 40 % раствора глюкозы + 10 ЕД инсулина + 10 мл 10 % раствора кальция хлорида), инфузия натрия бикарбоната и стимуляция диуреза (если такая возможность не потеряна). Данная терапия способна принести эффект путем перераспределения калия в клеточное пространство и длится не более 6 ч. при неэффективности терапии следует обратиться к активным методам удаления калия.
4. В условиях уремической интоксикации возникает подавление эритропоэза токсического характера, что приводит к прогрессирующей анемии, что потребует коррекции соответствующими препаратами крови.
5. Значительно усиливается опасность развития стрессовых повреждений слизистой желудочно-кишечного тракта и уремической гастроэнтеропатии. В такой ситуации резко возрастает опасность кровотечения, что требует активной диагностики и профилактики. Уремическая гастроэнтеропатия наиболее эффективно лечиться активным снижением содержания азотистых шлаков в крови, так как это нарушает патогенез их развития. С профилактической и лечебной целью рекомендуется использовать Н2-гистаминоблокаторы типа квамател из расчета 20 мг 2 раза в сутки в/в в течение 7-10 дней.
6. При уремии имеется высокая предрасположенность к инфекционным процессам. Генерализованная инфекция является причиной смерти у 30 % ОПН после тяжелой травмы и операций. Наиболее часто инфекционный процесс развивается в трахеобронхиальном дереве, мочевых путях. Рекомендуемая комбинация антибактериальных препаратов: цефалоспорины III генерации - клафоран, фортум, лонгацеф (доза от 2,0 до 4,0 г/сутки) + метронидазол до 100 мг /сутки. Категорически не рекомендуем назначение таких нефротоксичных препаратов как аминогликозиды. В случае тяжелого сепсиса, септического шока препаратом выбора для моноантибактериальной терапии является тиенам (меронем) от 2,0 до 3,0 г/сутки.
Неэффективность консервативного лечения ОПН и усиление азотемических нарушений являются показаниями для проведения методов диализной терапии. Для практической работы предлагаются следующие показания для гемодиализа:
повышение мочевины более 30 ммоль/л,
повышение креатинина более 0,3 ммоль/л,
гиперкалиемия более 7 ммоль/л, с подтверждением ЭКГ,
гипергидратация при неэффективности иных методов борьбы.
Процедура ГД и перфузии экстракорпорального контура требует создания антикоагуляции для профилактики тромбообразования в диализаторе и магистралях. Существует несколько вариантов создания несвертывания крови в контуре ГД: системное назначение гепарина болюсно или микроструйно, использование фракционированных гепаринов типа фраксипарина, дозированная гепаринизация под контролем свертывания крови и регионарная гепаринизация (использование совместно с гепарином его антагониста - протамина сульфата из расчета 1мг к 1 мг).
Противопоказания для процедуры ГД (при известных оговорках): декомпенсированная гиповолемия, неостановленное внутреннее кровотечение, кровоизлияния в мозг. При ситуации, когда гемодиализ показан абсолютно (то есть без него не разорвать порочный круг полиорганной недостаточности), существует возможность проведения сеанса даже при наличии вышеописанных ситуаций. Прежде всего, это относится к более четкой и осторожной антикоагуляции у данных больных.
Дополнительными методами детоксикации организма при ОПН, которые могут быть проведены, являются: плазмаферез и энтеросорбция.
Накопление токсических метаболитов и азотистых шлаков предполагает их повышенное поступление в просвет желудочно-кишечного тракта. В просвете кишки транспорт сорбируемых веществ происходит за счет диффузии по градиенту концентраций и за счет кишечной перистальтики. Энтеросорбция сорбентами типа "Энтеросгель" может служить дополнительным фактором детоксикации организма, практически не имеющим противопоказаний. Введение "Энтеросгеля" проводится из расчета 15 г 3 раза в сутки, что усиливает эффект диализной терапии. Курс терапии может быть проведен в течение всего периода олигоанурии.
Плазмаферез как метод активной детоксикации используется в терапии олигоанурии как компонент диализной терапии. Для терапии ОПН используются следующие положительные эффекты ПФ:
· прямое удаление токсических субстанций из плазмы крови,
· дренирующее действие на интерстициальный сектор (эффект Бартрина),
· удаление избытка жидкости из сосудистого сектора на определенный промежуток времени
ПФ особенно эффективен в период проведения консервативных мероприятий по купированию олигоанурии (до гемодиализа), когда дополнительная детоксикация позволяет увеличить объем инфузионной терапии, удалить субстанции типа нефротоксических и гемолитических ядов и продуктов их токсического воздействия. Данная ситуация обуславливает особенности плазмообмена: ежесуточное проведение с объемом обработанной крови до 2000 мл/сутки, адекватное возмещение препаратами крови (альбумин, свежезамороженная плазма) и коллоидными кровезаменителями) и раннее применение этой методики. Длительность курса ПФ достигает 4 суток.
Алгоритм диагностики ОПН
1. Из анамнеза заболевания выяснить возможную причину ОПН (сепсис, шок, тяжелая сочетанная травма, острый инфаркт миокарда), из анамнеза жизни определить преморбидный фон (сахарный диабет, длительно текущая гипертоническая болезнь, генерализованный атеросклероз, гломерулонефрит, пиелонефрит, урологические заболевания).
2. Исключить причину постренальной ОПН:
· катетеризация мочевого пузыря (препятствие на уровне уретры),
· консультация врача-уролога (клиника острого или хронического урологического заболевания), УЗИ почек и мочевыводящих путей (аденома простаты у мужчин, уретеролитиаз, гидронефроз, сморщивание почек или их увеличение), ретроградная катетеризация мочеточников (уретеролитиаз).
3. Исключить причину преренальной ОПН:
· среднее АД не менее 80 мм рт.ст.,
· желателен мониторинг гемодинамики с определением минутного объема сердца (реовазография, катетеризация легочной артерии, Эхо-кардиография), общего периферического сопротивления сосудов, частота сердечных сокращений не более 90 в мин,
· клинические признаки шока (температура кожных покровов, ЧСС, АД, диурез почасовой),
· терапия жидкостями ex juvantibus под контролем ЦВД.
· исключить введение вазопрессоров (централизация кровообращения при нормальном АД - это мнимое благополучие).
4. Ренальная ОПН устанавливается при исключении вышеперечисленных причин:
· почасовой диурез не более 0,5 мл/кг/час (помнить о возможности неолигоанурической форме ОПН),
· показатели мочевины крови более 15 ммоль/л в сочетании с повышением креатинина плазмы не менее 0,2 ммоль/л,
· удельный вес мочи менее 1015,
· выброс азотистых шлаков в моче (мочевина менее 350 мосмоль/л, натрий более 40 ммоль/л, фракция натрия в моче менее 1),
· расчет клубочковой фильтрации по клиренсу эндогенного креатинина (показатель менее 20 мл/мин).
3. ЭКГ признаки нарушения баланса калия
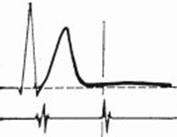
Гиперкалиемия - высокий, острый и узкий зубец Т, удлинение интервалов PQ и ST, уширение QRS.
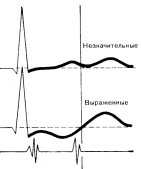
Гипокалиемия - уширение комплекса QRS, снижение и уплощение зубца Т, снижение амплитуды ST, заострение зубца З и появление зубца U.
Дата добавления: 2014-12-29; просмотров: 1285;
