ТИПЫ ПОРАЖЕНИЙ: КЛИНИЧЕСКИЕ
Номенклатура и классификация остеопатического спинального поражения в прошлом проводилась на основании нарушения положения, например, нарушение во флексии, нарушение в экстензии и т. д. Я считаю, что позиционные нарушения имеют вторичное значение и что ограничения движений являются существенными характеристиками остеопатического поражения. и, следовательно, я классифицировал и называл поражение соответственно типу ограничений движений, присутствующих в суставе. Старая номенклатура, описывая поражение во флексии, имела в виду, что позвонок удерживается в относительном положении флексии и в нижележащем суставе ограничена экстензия. Теперь я называю это поражение «Ограничение в экстензии» или «Ограничение наклона назад» (ОНН). (Я предпочитаю термин «наклон назад» экстензии из-за путаницы, которую вызывают термины «флексия» и «экстензия». Определением «экстензия» имеем в виду «разделение частей, из которых состоит сустав», в шейном отделе это бы означало наклон вперед головы по отношению к туловищу, но большинство людей называют это «флексией»7.) Ограничения могут быть во всех или некоторых направлениях, таким образом, существуют следующие типы поражений:
(1) Ограничение наклона назад (ОНН).
(2) Ограничение наклона вперед (ОНВ).
(3) Ограничение ротации вправо (ОРП).
(4) Ограничение бокового наклона вправо и влево (ОБНП, ОБНЛ).
(5) Комбинированные ограничения.
Там, где имеются позиционные нарушения вдобавок к нарушениям движения, нам следует описывать положение таким образом, чтобы избежать путаницы и подразумевать положение, нежели чем движение. К примеру, 4-й поясничный позвонок может быть описан как наклоненный вправо или влево, наклоненный назад или вперед, смещенный назад или вперед (как в спондилолистезах), или он может быть «кзади» вправо или «кзади» влево. Термин «кзади» относится к положению поперечного отростка одного позвонка по отношению к поперечному отростку нижележащего позвонка. Если с одной стороны поперечный отросток «кзади», это подразумевает позиционный поворот вправо, но желательно не использовать термин «ротация» в позиционном диагнозе, потому что ротация подразумевает движение, а не положение.
В предыдущих остеопатических учебниках были описаны поражения первой и второй степени. Поражения первой степени заключаются в том, что позвонок находится в положении ротации и наклона в ту же сторону - ротация тела позвонка к вогнутости дуги; поражением второй степени является фиксация позвонка, где ротация произошла наоборот, к выпуклости дуги.
Такие типы позиционных нарушений, несомненно, имеют место, но это не значит, что они не имеют вариаций. Более того, они подразумевают концепцию, при которой позвоночник был «смещен» в это положение, и оно является результатом сил, действующих на апофизарные суставы. При клиническом обследовании позвоночника и рентгеновских снимков я нашел невозможным уложить все вариации нарушения положения в эти категории, и пока гораздо проще называть это поражением первой степени, чем описывать его как наклон вправо или назад вправо. Я думаю, что последнее описание лучше потому, что оно просто определяет факт положения и не заключает в себе предвзятую идею, как это нарушение положения появилось.
С моей точки зрения, большинство позиционных нарушений возникает из-за внутренних структурных нарушений самого вещества диска; или же эти положения являются компенсацией нижележащих позиционных нарушений. Конечно, существуют позиционные нарушения как результат дефектов межсуставного равновесия, и очень значительные изгибы возникают при грыжах и проляпсах диска.
Остеопатическая литература прошлых лет изобиловала словами и терминами, имеющими специальное значение, и несмотря на то, что они хорошо известны остеопатам, они были мало распространены и вносили путаницу среди врачей, в чем нет необходимости, так как достаточно общеизвестных медицинских терминов, чтобы описать все остеопатические открытия.
MacBrain говорил: «Старая терминология, которая общеизвестные медицинские термины квалифицировала как “остеопатические”, “остеопатические поражения”, “остеопатическая патология” и “остеопатические диагноз и лечение”, требует ориентации и объяснения для тех, кто не знаком с остеопатической концепцией. "Остеопатические” термины служили нам хорошо для фокусирования собственных мыслей, но они прибавили трудности в общении с научным миром. Этот факт может в определенном смысле помешать пониманию и признанию нашего вклада в медицину»8.
ДИФФЕРЕНЦИАЛЬНЫЙ ДИАГНОЗ БОЛИ В СПИНЕ
Предмет боли в спине будет рассматриваться нами не как попытка всеобъемлющего описания. Скорее, целью является иллюстрация методики установки диагноза. Не следует детально описывать все состояния боли в спине, но все-таки было бы полезно их перечислить, чтобы наиболее редкие случаи не были забыты или упущены.
Наша основная задача, когда приходит пациент с болью в спине, поставить диагноз, первостепенно исключив тяжелые патологические состояния, и когда это сделано, составить детальный диагноз механического нарушения.
Случаи боли в спине могут быть разделены на:
(1) Общие заболевания, сопровождающиеся болью в спине.
(2) Отраженная боль в спине при висцеральных заболеваниях.
(3) Заболевание позвоночника и нервной системы.
(4) Мышечные состояния.
(5) Механические нарушения, кроме простого остеопатического нарушения.
(6) Дискогенная спинная боль.
(7) Остеопатическое нарушение.
(1) Любая острая лихорадка может вызвать боль в спине, наиболее частая тому причина - инфекция. Порой боль в спине остается даже после того, как температура спадает. Это может быть из-за того, что в течение болезни образовались мышечные токсины, или боль в спине может возникнуть от натяжения связок в результате неправильного положения в постели, прогиба матраца или из-за потери мышечного тонуса, а также в силу отека диска вследствие задержки внутриклеточной жидкости.
(2) Боль в спине и местная болезненность часто возникают во время определенных висцеральных заболеваний. Это было общепризнанно с момента, когда Sir James Mackenzie написал Simptoms and Their biterpreparation в 1920 г. Мы же пойдем дальше и скажем, что все заболевания имеют свои признаки раздражения позвоночных суставов в сегментах, рефлекторно соединенных с вовлеченными висцеральными структурами. Заболеваниями, наиболее часто дающими боль в спине, являются плевриты, желудочные и кишечные язвы, заболевания почек, поджелудочной железы, холециститы, висце-роптозы, ретроперитонеальные новообразования, аневризмы аорты, воспалительные заболевания малого таза, смещение матки, беременность. Таким образом, боль в спине может быть значительной в любых из вышеперечисленных состояний, но они не часто являются основным симптомом. Боль в спине в этих случаях определяется не четко, не имеет отношения к деятельности или осанке, и нет явных локальных признаков в позвоночном столбе. Когда нам представляется такой пациент, очень важно в первую очередь исключить висцеральные заболевания.
(3) Список заболеваний позвоночного столба и нервной системы, сопровождающихся болью в спине: остеоартрозы, анкилозирующие спондилиты, первичные и вторичные новообразования, туберкулез позвоночника, остеомиелиты, болезнь Багета, остеохондриты, сенильный остеопороз и кифоз, дорсальный табес, сирингомиелия, атаксия Фредерика, подострая комбинированная дегенерация спинного мозга, злокачественные опухоли спинного мозга. Большинство из вышеперечисленных костных состояний можно исключить на рентгенограммах. О них всегда нужно помнить, потому как во многих из этих состояний манипуляции абсолютно противопоказаны. К сожалению, ранняя вторичная карцинома не всегда видна на снимках, таким образом, очень важно приостановить манипулятив-ное лечение при подозрениях на карциному груди, щитовидной железы, простаты, легких и желудка.
При туберкулезе позвоночника, даже до появления бугорка, внимательный врач сразу почувствует серьезную патологию, так как имеют место сильный локальный спазм мышц и конституционные признаки. Дальнейшие детали дифференциального диагноза можно найти в ортопедическом учебнике.
Заболевания нервной системы редко представлены первичной болью в спине, и дифференциальный диагноз не представляет сложности.
(4) Мышечные состояния. Редкие случаи, как трихинеллез и подагрический ревматизм, следует исключить, но локализованные «фиброзы», мышечные спазмы и воспаленные «жировые узелки» являются частой причиной боли в спине. В любом случае основной причиной выступает нарушение в глубоких суставах.
(5) Механическими нарушениями, кроме простого остеопатического поражения, являются спондилолизис, спондилолис-тез, сколиоз, кифоз, лордоз, плохая осанка, короткая нога, врожденные асимметрии и аномалии, поражения межпозвоночных дисков.
Все вышеперечисленное диагностируется рентгенологически, кроме дисковых нарушений, так как это очень важный предмет и существуют специальные остеопатические техники для его лечения, чему у нас посвящена отдельная глава.
(6) Психогенная боль в спине вряд ли нуждается в отдельной главе, так как принято говорить, что такие состояния «функциональные», когда органическая основа жалоб может быть не найдена. Беглый осмотр спины будет неэффективным при многих болях в спине, но это уже не ошибка врача. Детальный анализ позвоночника, как будет указано ниже, раскроет множество механических нарушений, которые могут быть потенциальными причинами боли. Обычным признаком психогенных болей в спине являются избыточные реакции на обычные спинальные тесты.
(7) Когда все вышеуказанные причины боли в спине исключены, остается огромное количество болей, причиной которых является нарушение подвижности и положение межпозвоночных суставов. Это и есть остеопатические поражения, которые считались иллюзорными в медицинской профессии. Они иллюзорны потому, что лишь немногие врачи обследовали позвоночник с должным вниманием и немногие имеют необходимые знания анатомии, физиологии, механики, и еще меньше уделяется времени на приобретение пальпаторных навыков для диагностики мизерных изменений в мышцах, связках и подвижности в суставах. Несложно диагностировать большую кисту яичника, сформированную карциному груди или острую долевую пневмонию, но требуются пальпаторное искусство и большой опыт для диагностики сальпингита, раннего аппендицита, раннего туберкулеза позвоночника. Таким образом, достаточно легко диагностировать сколиоз, кифоз, кривошею, но требуются пальпаторное искусство и большой опыт, чтобы выявить фиксацию суставов индивидуального позвонка, крестцово-подвздошное и атланто-окципитальное поражение. Только то, что студент не может почувствовать мягкие массы в правом подвздошном пространстве, не означает, что опытный хирург говорит неправду, если он находит это. Точно так же только потому, что незрелый врач при обследовании позвоночных суставов не может почувствовать ограничение наклона вправо суставов позвонков Сз С4, не означает, что остеопат не прав, когда говорит, что он это может ощутить. Для него это может быть совершенно очевидным.
ДИАГНОСТИЧЕСКАЯ ПРОЦЕДУРА
Когда дело доходит до диагностики механических нарушений в позвоночнике, клинически у нас есть два основных пути: осмотр и пальпация. Абсолютной предпосылкой перед осмотром и пальпацией является мысленная картина всех анатомических структур под кожей. Эта мысленная картина должна постоянно присутствовать при пальпации. Студент должен быть в состоянии сказать, какие структуры в данный момент находятся под его пальцами в любой части тела, причем быть способным не только определить название структур, но и представить их форму и направление движения. Поверхностная анатомия важна для остеопата так же, как она важна для хирурга. Остеопату необходимо постоянно повторять анатомию.
Его пальцы должны уметь моментально выделять нормальное состояние ткани. Только постоянная практика и опыт научат студента этому важному качеству. Некоторые наиболее общие анатомические поверхностные ориентиры представлены в приложении.
Пальпация
Пальпация требует различной степени давления для выявления всей возможной информации в данной области, и, как правило, чем сильнее давление, тем более глубокие структуры можно прощупать, но пациент предпочитает мягкую пальпацию. Многие части тела в обычном состоянии болезненны, не говоря уже о глубокой пальпации. Кроме того, любые ткани болезненны при сильном надавливании, и это не должно вводить в заблуждение, полезно использовать сравнение одинакового давления на одинаковые стороны тела, это поможет избежать ошибок. У студентов есть тенденция иметь мысленную концепцию того, что следует ожидать, и они часто находят то, что ищут, но это является самообманом. Очень легко сильнее нажать на подозреваемую область и вытянуть болезненность из больного. Некоторые студенты обнаружат, что им удобно пальпировать большим пальцем, другим покажется, что удобнее пальпировать средним или указательным пальцем. Это вопрос индивидуальный, и лучше определять его путем проб и ошибок. Важно привыкнуть к чему-либо и использовать это. Когда определяется движение между близлежащими костями, постарайтесь покрыть их одним пальцем, таким образом отдаление и приближение будет легче почувствовать. Не совсем верно иметь много пальцев на пальпируемой поверхности сразу -слишком много сенсорных восприятий получается мозгом, и ощущения сложно интерпретировать. Никогда не пальпируйте небрежно, при этом думая о чем-то другом. Будьте уверены, что вы исчерпывающе используете тактильное ощущение ваших пальцев. Очень легко пальпировать вскользь или автоматически, но «через пару минут» вы обнаружите, что вы не помните ту информацию, которую только что получили. Всегда говорите себе: «Какую информацию я получаю, пальпируя эту структуру, - норма это или нет?»
Клинические признаки, полученные при осмотре и пальпации, неоценимы, они зачастую более информативны, чем рассказ больного о своих симптомах. Для опытного врача такие находки более надежны, чем свидетельства больного. Очень важно установить для себя рутинное обследование физических данных, чтобы не упустить важные моменты.
Порядок или последовательность обследования не имеют значения, но он должен быть определенным. Это не означает, что каждый раз следует проводить полное обследование всего тела. Нежелательно также иметь негибкую схему, скажем, которая начинается с макушки и заканчивается пальцами стопы, особенно когда больной жалуется на боль в большом пальце стопы.
Более благоразумно будет осмотреть сначала большой палец, а затем, если вы хотите начать с головы, провести по порядку все обследование.
Далее важно, чтобы проводимое обследование было целенаправленным: имеется в виду, что определенный тест должен давать определенную информацию; тест должен быть таким, чтобы выяснить диагноз, а не запутать его. Выявляемые признаки должны иметь определенный смысл для исследователя. Исследователю следует точно знать, что он тестирует и как интерпретировать отклонения, которые он обнаружил. На ранних этапах приобретения диагностических навыков результаты исследований лучше записывать. Как редкое исключение, есть очень опытные врачи, которые могут найти нарушения, объединить их и синтезировать всеобъемлющий диагноз без предварительных записей на бумаге. Точное объяснение всех физических находок невозможно на данном этапе научного развития, и представляется важным записывать все физические отклонения, даже те, которые не могут быть интерпретированы на данном этапе в один простой диагноз. Может случиться так, что другие диагностические признаки и симптомы выявятся позже и объяснят предыдущие, которые были не ясны.
Доказательства ваших пальпаторных находок на R-снимках желательны и очень ценны. Типы рентгенограмм, необходимых здесь, - это не обычные статичные снимки, которые имеют большое значение при дифференциальной диагностике органических заболеваний. Нам необходимо то, что я называю динамичными рентген-снимками, сделанными в полной флексии и полной экстензии и полном наклоне вбок. Эти снимки следует делать в горизонтальном положении, так как мы исследуем пассивный уровень движений в каждом суставе. Часто полезно иметь обе мобильные проекции и обычные стандартные, сделанные без нагрузки, для сравнения. Иногда есть смысл делать мобильные снимки в вертикальном положении под нагрузкой, но в таком случае сложно получить четкие снимки, и они не будут точно отражать те клинические находки, которые вы сделали при пальпации пассивно в горизонтальном положении.
Индивидуальные мобильные снимки менее ценны, но если смотреть боковые проекции шейного отдела во флексии и экстензии, разместив их рядом на негатоскопе, можно сравнить уровень движений. Таким образом, мы имеем визуальное доказательство подвижности, получаемое в этих суставах (см. рис. 5, 6 и 9 (с. 61, 62, 65 и 66).
Дальнейшие подтверждения поражения суставов при отсутствии явных признаков болезни можно получить, используя местное обезболивание, сбором анамнеза и клиническими наблюдениями суставных поражений хрящей или нервов.
Местным обезболиванием мы можем определить, из каких структур возникает боль - из связок, мышц, костей; инфильтрируя болезненную область местным анестетиком, мы подтверждаем или отвергаем наше предположение, и там, где этот метод применим, он оказывает неоценимую помощь в диагностике.
Как было сказано ранее, предыдущие остеопатические книги и статьи о техниках использовали позиционное обозначение для описания остеопатического спинального поражения, и они назывались, к примеру, флексионное боковое наклонно-рота-ционное поражение (Ф.Н.Р.), потому что считалось, что во флексии, боковом наклоне и ротации вышележащий позвонок относителен к нижележащему. Несмотря на то что эта система имеет свои достоинства и была блестяще изложена Н. Н. Fry-ette в книге «Принципы остеопатических техник» (1954), по моему мнению, ее недостаток в том, что, подчеркивая позиционное нарушение, автор не учитывал первостепенное значение двигательного нарушения.
Осмотр больного
Во всех случаях для удобства и ясности принято,что пациент - женщина, а оператор - мужчина, это дает возможность использовать «его» по отношению к оператору и «ее» по отношению к пациенту, чтобы избежать постоянного повторения слов «оператор и «пациент». ( Это, конечно, не подразумевает, что оператор всегда мужчина, а пациент женщина!)
Цель осмотра - составить общее представление о типе пациента, с которым мы имеем дело, и более широко оценить механику опорно-двигательного аппарата. Общее представление часто ведет к более подробному изучению определенных областей, которые покажутся ненормальными.
Осмотрите осанку пациента во всех положениях, отмечая любые попытки избежания нагрузки или давления, фиксируя, каким образом пациент переходит из одного положения в другое. Когда пациент заходит в комнату, иногда с первого взгляда можно сказать, что у него, к примеру, болит правая нижняя конечность; когда пациент в положении сидя избегает давления на свои бедра, можно подумать о чувствительности седалищного нерва или мышц задней части бедра. Собрав подробный анамнез и получив общее представление о больном, мы обследуем пациента в положении стоя. Для осмотра удобна одежда, разделенная на спине, завязывающаяся и развязывающаяся на тесемках, но в идеале, если это возможно, пациент должен полностью снять одежду, чтобы ничего не мешало осмотру всех частей тела.
При осмотре осанки пациента в положении стоя мы заинтересованы в определении центра тяжести тела - отклонения контуров тела от линии центра тяжести укажут на имеющиеся постуральные нарушения.
Линия центра тяжести проходит через затылочные бугры, сзади от шейных позвонков, через тело Ti, затем спереди от грудного отдела позвоночника, через тело L3, после чего вес разделяется на две ноги, и центр тяжести проходит сзади от тазобедренных суставов, спереди от колена и лодыжки и в конце - через таранный сустав стопы.
Для нормального баланса вес должен распределяться равномерно спереди и сзади линии центра тяжести, или, более точно оперируя терминами механики, момент сил спереди от линии центра тяжести должен быть равен моменту сил сзади от нее. Если больше веса переносится вперед от линии центра тяжести, как, например, наклон головы вперед по отношению к туловищу, должно быть равноценное смещение назад туловища, чтобы точно уравновесить смещенный вперед вес. Если тело удерживается неподвижно и голова наклонена вперед, то появляется ощущение движения тела вперед, которое можно увидеть, наблюдая более сильное давление пальцев стопы на землю. Таким образом, центр тяжести тела переносится вперед от таранного сустава, чтобы удержать это положение, нужны дополнительные усилия. Можно сместить линию центра тяжести назад, и тогда появляется чувство нестабильности положения, вследствие чего появляется защитное напряжение мышц, чтобы не допустить дальнейшего смещения линии центра тяжести, иначе баланс нарушится и пациент упадет.
Когда равновесие правильное, его легко поддерживать, потому что позвоночник и суставы нижних конечностей предназначены для поддержания нормального прямого положения без излишних мышечных усилий. Передние и задние мышцы наготове противодействовать любому смещению линии центра тяжести, в то же время в наиболее легко удерживаемом прямом положении мышцы не находятся в сокращенном состоянии. Это было показано с помощью электромиографии9, используя электроды в мышцах, которые регистрировали их электрический потенциал.
Изменение нормального переднезаднего баланса было отмечено у женщин, которые носят высокие каблуки, а также у беременных женщин и тучных индивидуумов. Обычно эти перемены ведут к изменению физиологических изгибов позвоночника, поясничного лордоза, грудного кифоза и шейного лордоза с наклоном головы назад. Все это приводит к состоянию напряжения, в частности в суставах, куда падает наибольшая нагрузка, например, пояснично-крестцовых суставов, L2 L3, Т7—Тю, С5 Сю и атланто-окципитальных суставов.
Вес тела должен одинаково распределяться между двумя ногами, и при нормальном положении вес на обе ноги распределяется одинаково. Здесь возможно значительное смещение края центра тяжести, потому как каждая нога может полностью взять на себя весь вес тела одновременно.
В то время как вес тела переносится с одной ноги на другую, для сохранения равновесия должна происходить координация равновесия мышц. Смещая вес тела почти полностью на одну ногу и покоясь на илио-тибиальном тракте, как это делают манекенщицы, таз наклонен в другую сторону, таким образом, вес полностью переносится на одну сторону, образуя в пояснице латеральную дугу к противоположной стороне от несущей вес ноги и компенсаторную выпуклость в ту же сторону выше в позвоночнике. Что-то похожее происходит при тесте Тренде-ленбурга, когда вес переносится на ногу с врожденным вывихом бедра или когда на той же стороне паралич среднеягодичной мышцы - таз, вместо того, чтобы наклоняться вверх, наклоняется вниз на сторону, несущую нагрузку. Такие латеральные смещения частей тела от линии центра тяжести должны обязательно иметь свои компенсаторные смещения к противоположной стороне, чтобы сохранить равновесие.
Когда одна нога короче другой, даже если вес тела одинаково распределен, происходит латеральное смещение от линии центра тяжести для ее компенсации. С точки зрения позвоночной механики наибольшее значение имеет основа крестца. Если она горизонтальна, то латеральных отклонений не будет, если, конечно, выше нет никаких сложных компенсаторных факторов. К примеру, при кривошее формируется искривление, которое компенсируется в нижележащих отделах. Однако более типично, когда компенсация развивается выше при искривлениях и латеральных смещениях снизу. Было показано10, что в пятидесяти случаях больных, взятых произвольно с состояниями, не имеющими отношения к боли в спине, 28 % имели одну ногу короче на 6 и более миллиметров, а в последовательной серии из 100 пациентов с жалобами на боли в спине 60 % имели одну ногу короче на 6 мм и более; это указывает на то, что боль в спине происходит зачастую вследствие напряжения, создаваемого наклоном таза и соответствующим отклонением линии центра тяжести в целях компенсации короткой ноги, происходящей выше. Вначале компенсация имеет место в кре-стцово-подвздошном суставе со стороны короткой ноги. Иногда этого достаточно, и уровень крестца нормальный. Если кре-стцово-подвздошные суставы не могут достаточно компенсировать, то в компенсаторную реакцию вступают пояснично-крестцовые суставы или L4-L5. Иногда эти суставы компенсируют достаточно, но более часто развивается постепенная компенсация с равномерным отклонением поясницы выпуклостью к короткой ноге и другой выпуклостью в грудном отделе к длинной ноге. Компенсаторная реакция может распространиться на шейный отдел, а иногда и на атланто-окципитальный сустав. (Дальнейшее описание короткой ноги см. в третьей главе, «Таз», с. 228)
При осмотре позвоночника должны быть отмечены положение головы, уровень плеч, уровень лопаток, уровень подвздошных костей и ягодичных ямочек. При дальнейшем обследовании следует также отметить, если эти латеральные или заднепереднее смещения остаются по-прежнему или исчезают в положении сидя или лежа. Если нарушения в данных положениях присутствуют, это предполагает установившуюся фиксированную деформацию, а если они исчезают, это говорит больше о том, что лечебные мероприятия по устранению отклонения, вероятно, будут успешными.
При проведении первичного осмотра не следует забывать стопы. Нарушения в стопе или плохая обувь часто являются причиной механических нарушений на более высоких уровнях.
Тесты на общую подвижность
Нашим следующим этапом является установление уровня общих движений в позвоночнике, флексии, экстензии, латеро-флексии и ротации.
Попросите больного не напрягаясь наклониться вперед и достать пальцы ног и примерно отметьте, на каком расстоянии пальцы рук от стоп; обратите внимание, в какой области спина перегибается больше; посмотрите, нет ли ограничений в тазобедренных суставах. При ограничении с одной стороны таз будет иметь тенденцию поворачиваться вперед на стороне, где тазобедренный сустав свободен, и это можно перепутать с односторонним сокращением прямой мышцы спины. Вполне возможно, что больной может доставать кистями пальцы ног и в то же время иметь весьма ограниченную подвижность в спине. В этом случае наклон происходит в тазобедренных суставах. Измерение таким образом уровня наклона вперед весьма не точно, но тем не менее полезно для сравнения на дальнейших этапах, чтобы отметить увеличение или, наоборот, ограничение движений.
Попросите пациента наклониться вбок в обе стороны, отмечая любые ограничения движения. Свободно двигающийся позвоночник будет иметь при наклоне С-образную форму, в то время как в позвоночнике с нарушением движения в С-образной форме будет присутствовать прямой ригидный участок на уровне поражения. Попросите пациента при этом отмечать, если появляется боль, и заметьте для себя, увеличивается ли она при компрессии или растяжении. Например, боль может быть в правой поясничной области и усиливаться от компрессии при наклоне вправо и уменьшаться от растяжения при наклоне влево. То же может быть с другой стороны. Попросите пациента положить руки на затылок и повернуть туловище вправо и влево, отмечая, в каком направлении ограничение движений и усиление боли. Важно удерживать таз в покое, иначе сложно увидеть, есть или нет ограничения. В конечном счете попросите пациента наклониться назад, отмечая ограничение движения и усиление боли.
Полезно заносить в историю болезни примерный уровень движений в процентах, заметьте: это только примерный уровень, и в основном это будет служить ориентиром для сравнения в будущем. Каждое движение может быть записано отдельно, и, конечно, это примерная запись, но всеобъемлющая общая картина движений позвоночника в некоторых случаях может быть вполне достаточной.
При выполнении каждого движения и оценке уровня активных движений полезную информацию можно извлечь, усиливая пассивно конец движения, отмечая, если позвоночник прогибается немного больше или ощущается жесткий блок движения.
Кроме нарушения движений иногда можно увидеть сколиоз, который не был заметен в прямом положении, можно увидеть также ротацию тел позвонков в сторону «на выступающей стороне», где видно выпирание поперечных отростков. Компенсация косого таза может вызывать не сколиоз, а просто ротацию тел позвонков. Такую компенсацию легче увидеть в наклоне, чем в прямом положении.
Вдобавок к пассивным движениям при проведении тестов на общую подвижность при пальпации следует обратить внимание на тонус прямых мышц спины. Это поможет отдифференцировать простую тугоподвижность от «защитной реакции».
Односторонний спазм выпрямляющей мышцы спины имеет место, например, при крестцово-подвздошных поражениях, несимметричный спазм мышцы, выпрямляющей спину, может иметь место и при поражениях межпозвоночных дисков, таким образом, во время флексии таз имеет тенденцию смещаться латералыю или вперед с одной стороны. На эти моменты следует обращать внимание, так как они указывают на область фиксации позвоночника. Такие области затем нуждаются в более пристальном внимании для установки более конкретного диагноза при более подробной пальпации в дальнейшем.
Следующим положением для обследования является положение сидя на ровном столе. Следует отметить, есть ли постуральные или какие-либо другие отклонения в позвоночнике, сравнивая с положением стоя. Если латеральные смещения таза, короткая нога или сколиоз были отмечены в положении стоя, важно знать, присутствуют ли эти нарушения в положении сидя. Очевидно, что короткая нога не должна вызывать нарушений распределения нагрузок сидя, в то время как в положении стоя, если наблюдения проводятся достаточно внимательно, должны быть определенные отклонения.
Если симптомы и признаки у пациента указывают на нарушение распределения нагрузки в положении сидя, необходимо дальнейшее обследование в этом направлении, и следует попросить пациента принять нормальное положение как на обычном стуле.
В положении сидя поверхностные мышцы шеи и плеч, грудной и поясничной области можно пропальпировать до того, как начать более подробную пальпацию в положении лежа. Многие врачи полагаются на подробную пальпацию в положении сидя, но это положение не полностью удовлетворительно из-за нагрузки, что меняет состояние и тонус несущих мышц.
Шея
ДЕТАЛЬНАЯ ПАЛЬПАЦИЯ
При пальпации шеи попросите пациента лечь на спину с подушкой средней величины под головой. Г олова должна быть достаточно приподнята, чтобы дать возможность пальцам оператора свободно двигаться во всех областях шеи.
Напряжение следует определять в субокципитальной области, задних шейных мышцах и латеральной группе мышц. Если локализованное мышечное напряжение определяется и подтверждается ответом больного, следует определить размеры и длину, а также напряжение мышечных волокон. Поперечные отростки атланта определяются между сосцевидным отростком и ветвью нижней челюсти. Соотношение поперечного отростка и верхушки сосцевидного отростка позиционно важно для дальнейшего определения уровня движения. Помните, что поперечные отростки атланта обычно несколько болезненны, но на это не следует обращать особое внимание.
Затем пальпируются суставные отростки шейных позвонков для определения болезненности или чрезмерных выступов. Наиболее исчерпывающая информация получается от суставных отростков, а не от поперечных, потому что поперечные отростки почти всегда болезненны и их сложно пропальпировать, остистые отростки очень различны даже в норме, и их позиционные нарушения не определимы. Поперечные отростки шейной области хорошо служат для определения флексии и экстензии, но их значимость при пальпаторной диагностике, по сравнению с суставными отростками, намного меньше. Следует отметить, что суставные отростки в норме обычно на одном уровне, и выпячивание одного из них, как правило, является надежным признаком нарушения положения.
Затем суставные отростки пальпируются сначала слегка согнув шею, а затем в полном наклоне. Для этой цели хорошо расположить голову у себя на животе, чтобы поддержать флексию, оставляя обе руки свободными для пальпации. Положение полной флексии в шее иногда позволяет более легко пропальпировать выступы суставных отростков.
Позиционные нарушения отмечены. Следующей ступенью является выявление ограничения или увеличения движений во всех направлениях.
ТЕСТЫ НА ПОДВИЖНОСТЬ В ОБЛАСТИ ШЕИ
Тест на ротацию. Рис. 1
Пациент на спине; положите ладони рук с обеих сторон головы, слегка покрывая уши. Подушечками указательного и среднего пальцев найдите край фасетного сустава суставного отростка и затем ротируйте голову и шею, пока не почувствуете, как пальпируемый позвонок включился в ротацию. Лишь только позвонок начинает ротацию, можно почувствовать, как края фасетных суставов начинают двигаться. Уровень движений следует сравнивать с уровнем движений в выше- и нижележащих сегментах. Если, делая это, вы испытываете трудности, используйте остистые отростки как ориентиры при исследовании ротации.
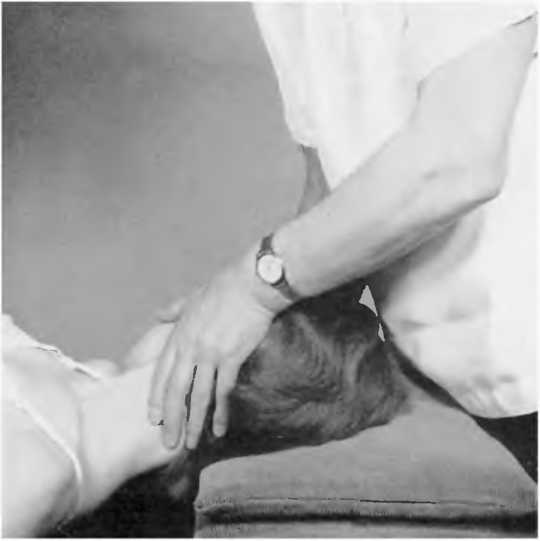
Рис. 1
Тест на латерофлексию. Рис. 2
Используется то же положение, что и на рис 1. Проследите за тем, чтобы латерофлексия ограничивалась определенным сегментом, который тестируется, и шея не была наклонена целиком. Для этого удобно положить голову пациента на ваш живот. Наклоняйте шею на ваших пальцах, удерживая макушку головы все время по центру. Некоторые врачи найдут удобным использовать латеральную сторону указательного пальца, чтобы надавливать на суставные отростки. При нарушении латерофлексии под пальцами появляется чувство сопротивления, что весьма отличается от сопротивления в близлежащих суставах.
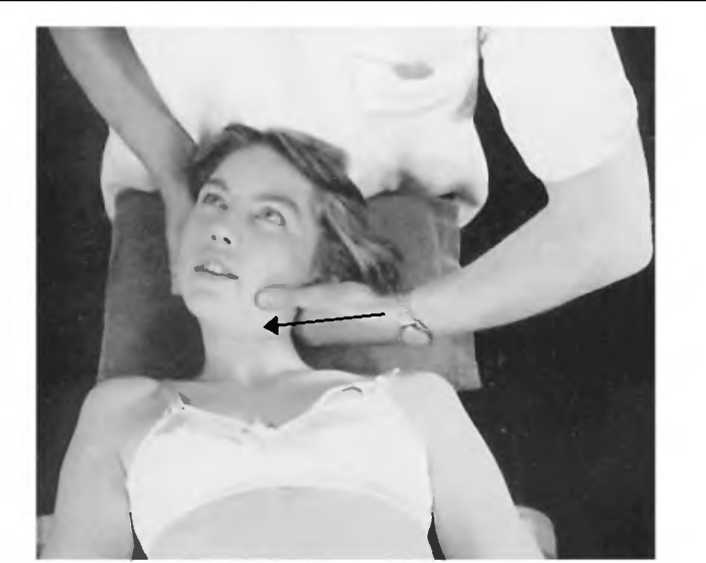
Рис. 2
Тест на наклоны вперед и назад. Рис. 3
При тестировании наклонов вперед и назад в суставах шеи гораздо легче почувствовать отдельные движения между остистыми отростками, чем между суставными. Положив указательный и большой палец левой руки на остистые отростки и поддерживая затылок правой рукой, наклоняйте или разгибайте шею, одновременно пальпируя каждый шейный сегмент.
Атлант о-ощипиталъный сустав
Рентгенологические изучения этого сустава указывают на то, что он обладает незначительным объемом движений, которые имеют место в конце или почти в конце движения головы и шеи в любом направлении. Характерное движение, которое в нем происходит, это смещение окципитальных суставных бугров на верхних суставных поверхностях атланта. Когда голова и шея приближаются к точке полной ротации, происходит незначительное ротационное движение затылка по отноше-
ШЕЯ: ТЕСТЫ НА МОБИЛЬНОСТЬ

Рис. 3
нню к атланту. Точно так же имеют место наклоны вперед, назад и латерофлексия, когда все остальные суставы в шее приближаются к завершению объема движений. Таким образом, при тестировании подвижности в атланто-окципитальном суставе следует выбрать весь объем движений в голове и шее.
ТЕСТЫ НА МОБИЛЬНОСТЬ
Пациент сидит, оператор за ее спиной, расположите пальцы на шее с обеих сторон так, чтобы кончики соприкоснулись с поперечным отростком атланта и кончиком сосцевидного отростка. Затем попросите пациента медленно произвести ротацию, флексию, экстензию и латерофлексию как можно более полно, в то время как оператор оценивает изменения положения атланта по отношению к сосцевидному отростку.
ШЕЯ: ТЕСТЫ НА МОБИЛЬНОСТЬ
Следующий тест на пассивные движения. Его можно проводить сидя, но положение лежа обычно более удобно.
Теап на ротацию. Рис. 4
Пациент на спине, голова расслаблена в среднем положении на середине между наклоном вперед и назад, используется одна тонкая подушка. Для тестирования ротации захватите подбородок или макушку пациента одной рукой, а затылок пальцами другой руки, уложив дистальную фалангу большого пальца поперек верхушки поперечных отростков атланта и сосцевидного отростка. Поверните аккуратно шею в полную ротацию, избегая резких движений, которые могут вызвать дискомфорт у пациента. С учетом того, что ротация вправо являе тся тестом на наклон, левый большой палец оператора будет пальпировать левый поперечный отросток атланта, и если подвижность нормальная, пол-
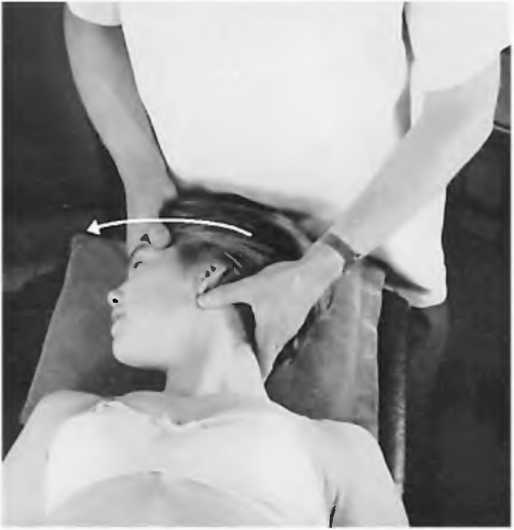
Рис. 4
ная ротация головы вправо вызовет приближение левого поперечного отростка атланта к верхушке сосцевидного отростка. Следует отметить, что проведение этого теста требует некоторого опыта для его эффективного использования, кроме того, в некоторых шеях очень сложно пропальпировать сосцевидный отросток и поперечный отросток атланта одновременно.
Теперь необходимо протестировать атланто-окципиталь-ное движение справа, также ротируя голову до конца вправо. Вместо использования левого большого пальца для пальпации левого атланто-окципитального сустава, подвиньте левую руку поперек так, чтобы левый средний палец находился на сосцевидном отростке и поперечном отростке атланта. В конце ротации верхушка сосцевидного отростка двигается в сторону от поперечного отростка атланта.
Такой же тест может использоваться для определения ограничения ротации влево в обоих атланто-окципитальных суставах.
Наклон назад в атланто-окципиталъном суставе можно протестировать, уложив пациента на спину. Оператор поддерживает ее голову своими руками, захватив ее так, чтобы пальцы поддерживали окципитальную область, уложив большие пальцы на поперечные отростки атланта и сосцевидные отростки.
Атланто-окципитальная область теперь в полной экстензии, Если подвижность нормальная, сосцевидный отросток приблизится к поперечному отростку атланта. Здесь следует отметить, что в атланто-окципитальном суставе флексия и экстензия весьма незначительны. Движение более имеет место в суставе между аксисом и атлантом. На представленных R-граммах - норма (рис. 5), ограничение движения между аксисом и атлантом представлены на рис. 6.
Наклон вперед можно протестировать таким же образом, уложив макушку головы пациента на животе оператора. Давлением руками вниз затылок приводится во флексию, и сосцевидный отросток отдаляется больше от поперечного отростка атланта.
Дата добавления: 2014-12-22; просмотров: 1786;
