Возрастные особенности толстой кишки
Толстая кишка новорожденного короткая, ее длина в среднем 63 см, отсутствуют гаустры ободочной кишки и сальниковые отростки. Первыми появляются гаустры - на 6-м месяце, а затем сальниковые отростки - на 2-м году жизни ребенка. К концу грудного возраста толстая кишка удлиняется до 83 см, а к 10 годам достигает 118 см. Ленты ободочной кишки, гаустры и сальниковые отростки окончательно формируются к 6-7 годам.
Слепая кишка новорожденного нечетко отграничена от червеобразного отростка, ширина ее (1,7 см) преобладает над длиной (1,5 см). Типичный для взрослого человека вид слепая кишка принимает к концу периода первого детства (7 лет). Располагается слепая кишка выше крыла подвздошной кости.
8 правую подвздошную ямку кишка опускается к середине подросткового возраста (14 лет), по мере роста восходящей ободочной кишки.
Илеоцекальное отверстие у новорожденных кольцевидное или треугольное, зияет. У детей старше года оно становится щелевидным. Илеоцекальный клапан имеет вид небольших складок. Длина червеобразного отростка новорожденного колеблется от 2 до 8 см, диаметр его равен 0,2-0,6 см. Посредством зияющего отверстия он сообщается со слепой кишкой. Формирование клапана, закрывающего вход в червеобразный отросток, начинается с появления в конце 1-го года жизни складки у входа в отросток. Длина червеобразного отростка в этот период составляет в среднем 6 см, к середине периода второго детства (10 лет) достигает 9 см, а к 20 годам - 20 см. Слизистая оболочка червеобразного отростка новорожденного на 1-м году жизни содержит большое число лимфоидных узелков. Наибольшего развития узелки достигают в возрасте 10-14 лет.
Восходящая ободочная кишка развита слабо, у новорожденных она прикрыта печенью. К 4 месяцам печень прилежит только к верхней её части. К 7 годам восходящую кишку спереди покрывает сальник. У подростков и юношей восходящая ободочная кишка приобретает строение, характерное для взрослого человека. Максимальное ее развитие отмечается в 40- 50 лет.
Поперечная ободочная кишка новорожденного имеет короткую брыжейку (до 2 см). Спереди кишка покрыта печенью. В начале периода раннего детства (1,5 года) ширина брыжейки увеличивается до 5,0-8,5 см, что способствует увеличению подвижности кишки. У детей 1-го года жизни длина поперечной кишки составляет 26-28 см. К 10 годам ее длина возрастает до 35 см. Наибольшую длину поперечная ободочная кишка имеет у старых людей.
Нисходящая ободочная кишка у новорожденных длиной около 5 см. К году ее длина удваивается, в 5 лет составляет 15 см, в 10 лет - 16 см. Наибольшей длины кишка достигает к старческому возрасту.
Сигмовидная ободочная кишка новорожденного (длина около 20 см) находится высоко в брюшной полости, имеет длинную брыжейку. Широкая ее петля лежит в правой половине брюшной полости, соприкасается иногда со слепой кишкой. К 5 годам петли сигмовидной кишки располагаются над входом в малый таз. К 10 годам длина кишки увеличивается до 38 см, а петли ее спускаются в полость малого таза. В 40 лет просвет сигмовидной кишки наиболее широк. После 60-70 лет кишка становится атрофичной вследствие истончения её стенок.
Прямая кишка у новорожденного цилиндрической формы, не имеет ампулы и изгибов, складки не выражены, длина ее равна 5-6 см. В период первого детства завершается формирование ампулы, а после 8 лет - формирование изгибов. Заднепроходные столбы и пазухи у детей хорошо развиты. Значительный рост прямой кишки наблюдается в период второго детства (после 8 лет). К концу подросткового возраста прямая кишка имеет длину 15-18 см, а диаметр её равен 3,2-5,4 см.
Вопросы для повторения
1. Какую длину и толщину имеет тонкая кишка?
2. Какие анатомические образования видны на поверхности слизистой оболочки тонкой кишки на всем ее протяжении?
3. Чем отличается по своему строению толстая кишка от тонкой?
4. Назовите длину и толщину тонкой и толстой кишки у детей и взрослых.
5. Опишите рельеф поверхности слизистой оболочки прямой кишки, особенно в нижних её отделах.
Печень
Печень, hepar, является самой большой железой, имеет неправильную форму, масса ее у взрослого человека равна в среднем 1500 г. Печень участвует в процессах пищеварения (вырабатывает желчь), кроветворения и обмена веществ.
Печень имеет красно-бурый цвет, мягкую консистенцию, располагается в области правого подреберья и в надчревной области. У печени выделяют две поверхности: диафрагмальную и висцеральную. Диафрагмальная поверхность выпуклая, направлена кпереди и кверху, прилежит к нижней поверхности диафрагмы. Висцеральная поверхность направлена книзу и кзади. Обе поверхности сходятся друг с другом спереди, справа и слева, образуя острый нижний край; задний край печени закруглен.
К диафрагмальной поверхности печени от диафрагмы и передней брюшной стенки в сагиттальной плоскости идёт серповидная (поддерживающая) связка печени, представляющая собой дупликатуру брюшины (рис. ). Эта связка, располагаясь в переднезаднем направлении, делит диафрагмальную поверхность печени на правую и левую доли, а сзади соединяется с венечной связкой. Последняя представляет собой дупликатуру брюшины, идущую от верхней и задней стенок брюшной полости к тупому заднему краю печени. Венечная связка расположена во фронтальной плоскости. Правый и левый края связки расширяются, приобретают форму треугольника и образуют правую и левую треугольные связки. На задней закругленной стороне печени два листка венечной связки расходятся, открывают небольшой участок печени, который непосредственно прилежит к диафрагме. На диафрагмальной поверхности левой доли печени имеется сердечное вдавление, образовавшееся в результате прилегания сердца к диафрагме, а через неё к печени.
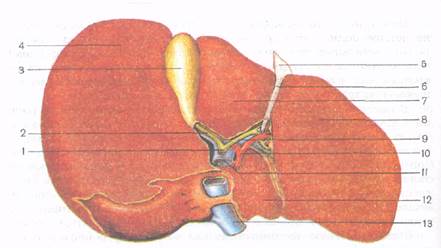
Рис.25. Печень, висцеральная поверхность:
1- общий желчный проток; 2- пузырный проток; 3- желчный пузырь; 4- правая доля; 5- складка брюшины; 6- круглая связка печени; 7- квадратная доля; 8- левая доля; 9- общий печёночный проток; 10- печёночная артерия; 11- воротная вена; 12- хвостатая доля; 13- нижняя полая вена
На висцеральной поверхности печени выделяется 3 борозды: две из них идут в сагиттальной плоскости, третья - во фронтальной (рис.25).
Левая, сагиттально расположенная борозда находится на уровне серповидной связки печени, отделяя меньшую левую долю печени от большей правой доли. В своей передней части она образует щель круглой связки, а в задней - щель венозной связки. В первой щели располагается круглая связка печени, представляющая собой заросшую пупочную вену. Эта связка начинается от пупка, заходит в нижний край серповидной связки печени, перегибается через острый нижний край печени там, где имеется вырезка круглой связки, а затем в глубине одноименной щели направляется к воротам печени.
В щели венозной связки находится венозная связка, - заросший венозный проток, который у плода соединял пупочную вену с нижней полой веной. Правая сагиттальная борозда более широкая, в переднем от
деле образует ямку желчного пузыря, а в задней части - борозду нижней полой вены. В ямке желчного пузыря располагается желчный пузырь, в борозде нижней полой вены находится нижняя полая вена.
Правая и левая сагиттальные борозды соединяются глубокой поперечной бороздой, которую называют воротами печени. Последние находятся на уровне заднего края щели круглой связки и ямки желчного пузыря. В ворота печени входят воротная вена, собственная печеночная артерия, нервы, выходят общий печеночный проток и лимфатические сосуды. Все эти сосуды и нервы располагаются между двумя листками брюшины, которые натянуты между воротами печени и двенадцатипёрстной кишкой (печеночно-двенадцатиперстная связка), а также воротами печени и малой кривизной желудка (печеночно-желудочная связка).
На висцеральной поверхности правой доли печени выделяют квадратную долю и хвостатую долю. Квадратная доля печени располагается кпереди от ворот печени, между щелью круглой связки и ямкой желчного пузыря, а хвостатая доля - кзади от ворот печени, между щелью венозной связки и бороздой нижней полой вены. От хвостатой доли отходят вперед два отростка. Один из них - хвостатый отросток располагается между воротами печени и бороздой нижней полой вены. Не прерываясь, он продолжается в вещество правой доли печени. Другой - сосочковый отросток также направлен вперед и упирается в ворота печени рядом со щелью венозной связки. Висцеральная поверхность соприкасается с рядом органов, в результате чего на печени образуются вдавления. На левой доле печени имеется желудочное вдавление- след прилегания передней поверхности желудка. На задней части левой доли видна пологая борозда - пищеводное вдавление. Поперек квадратной доли и на прилежащей к ней ямке желчного пузыря правой доли располагается двенадцатипёрстно-кишечное (дуоденальное) вдавление. Справа от него на правой доле имеется почечное вдавление, а левее его, рядом с бороздой нижней полой вены, - надпочечниковое вдавление. На висцеральной поверхности, возле нижнего края печени, находится ободочно-кишечное вдавление, появившееся в результате
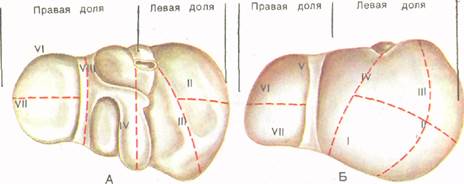
Рис. 26. Проекция сегментов печени (I-VIII) на диафрагмальную (А) и висцеральную (Б) поверхности (схема).
прилегания к печени правого (печеночного) изгиба ободочной кишки и правой части поперечной ободочной кишки.
Строение печени. Снаружи печень покрыта серозной оболочкой, представленной висцеральной брюшиной. Небольшой участок в задней части не покрыт брюшиной - это внебрюшинное поле. Однако, несмотря на это, можно считать, что печень расположена интраперитонеально. Под брюшиной находится тонкая плотная фиброзная оболочка (глиссонова капсула). Со стороны ворот печени фиброзная ткань проникает в вещество органа, сопровождая кровеносные сосуды. С учетом распределения кровеносных сосудов и желчных протоков в печени выделяют (по Куино, 1957) 2 доли, 5 секторов и 8 сегментов (рис. 26; табл.2). В долях печени разветвляются соответствующие (правая и левая) ветви воротной вены. Согласно данным Куино, границей между правой и левой долями печени является условная плоскость, проходящая по линии, соединяющей ямку желчного пузыря впереди и борозду нижней полой вены сзади. В левой доле выделяют 3 сектора и 4 сегмента, в правой - 2 сектора и также 4 сегмента
Таблица 2
Деление печени на доли, секторы и сегменты
| Доля | Сектор | Сегмент |
| Левая доля | Левый дорсальный | 1-й (СI) |
| Левый латеральный | 2-й (СII) | |
| Левый парамедианный | 3-й (СII) | |
| 4-й (СIV) | ||
| Правая доля | Правый парамедианный | 5-й (СV) |
| 8-й (СVIII) | ||
| Правый латеральный | 6-й (СVI) | |
| 7-й (СVII) |
Каждый сектор представляет собой участок печени, в который входят ветвь воротной вены второго порядка и соответствующая ей ветвь печеночной артерии, а также нервы и выходит секторальный желчный проток. Под печеночным сегментом понимают участок печеночной паренхимы, окружающий ветвь воротной вены третьего порядка, соответствующие ей ветвь печеночной артерии и желчный проток.
Левый дорсальный сектор, соответствующий первому (CI) печеночному сегменту, включает хвостатую долю и виден только на висцеральной поверхности и задней части печени.
Левый латеральный сектор (2-й сегмент - СII) охватывает задний участок левой доли печени.
Левый парамедианный сектор занимает переднюю часть левой доли печени (3-й сегмент - СIII) и её квадратную долю (4-й сегмент - CIV) с участком паренхимы на диафрагмальной поверхности органа в виде полосы, суживающейся кзади (к борозде нижней полой вены).
Правый парамедианный сектор представляет собой печёночную паренхиму, граничащую с левой долей печени. В этот сектор входят 5-й сегмент (CV), лежащий кпереди, и крупный 8-й сегмент (CVIII), занимающий заднемедиальную часть правой доли печени на её диафрагмальной поверхности.
Правый латеральный сектор, соответствующий самой латеральной части правой доли печени, включает 6-й - CVI (лежит впереди) и 7-й - CVII сегменты. Последний располагается позади предыдущего и занимает заднелатеральную часть диафрагмальной поверхности правой доли печени.
По своему строению печень - сложно разветвленная трубчатая железа, выводными протоками которой являются желчные протоки. Морфофункциональной единицей пeчени является долька печени. Она имеет форму призмы, размер её в поперечнике от 1,0 до 2,5 мм. В печени человека таких долек около 500000. Между дольками имеется небольшое количество соединительной ткани, в которой располагаются междольковые протоки (желчные), артерии и вены. Обычно междольковые артерия, вена и проток прилежат друг к другу, образуя печёночную триаду. Дольки построены из соединяющихся друг с другом печёночных пластинок («балок») в виде сдвоенных радиально направленных рядов печёночных клеток. В центре каждой дольки находится центральная вена. Внутренние концы печеночных пластинок обращены к центральной вене, наружные - к периферии дольки.
Между печёночными пластинками также радиально располагаются синусоидные капилляры, несущие кровь от периферии дольки к её центру (к центральной вене).
Внутри каждой печёночной пластинки, между двумя рядами
Печёночных клеток имеется желчный проточек (каналец), являющийся начальным звеном желчевыводящих путей. В центре дольки (возле центральной вены) желчные проточки замкнуты, а на периферии долек они впадают в желчные междольковые проточки. Последние, сливаясь друг с другом, образуют более крупные желчные протоки. В конечном итоге в печени формируются правый печёночный проток, который выходит из правой доли печени, и левый печёночный проток, выходящий из левой доли печени. В воротах печени эти два протока сливаются, образуя общий печёночный проток, длиной 4-6 см. Между листками печеночно-двенадцатиперстной связки общий желчный проток сливается с пузырным протоком, в результате чего образуется общий желчный проток.
Проекция печени на поверхность тела. Печень, располагающаяся справа под диафрагмой, занимает такое положение, что её верхняя граница по среднеключичной линии находится на уровне четвертого межреберья. От этой точки верхняя граница круто спускается вниз вправо от десятого межреберья по средней подмышечной линии; здесь верхняя и нижняя границы печени сходятся, образуя нижний край правой доли печени. Влево от уровня четвертого межреберья верхняя граница печени спускается вниз плавно. По правой окологрудинной линии верхняя граница находится на уровне пятого межреберья, по передней, срединной линии пересекает основание мечевидного отростка и заканчивается слева от грудины на уровне пятого межреберья, где верхняя и нижняя границы сходятся у латерального края левой доли печени. Нижняя граница печени идет от уровня десятого межреберья справа налево по нижнему краю правой реберной дуги и пересекает левую реберную дугу на уровне присоединения левого VIII реберного хряща к VII. С верхней границей нижняя граница печени слева соединяется на уровне пятого межреберья на середине расстояния между левой среднеключичной и окологрудинной линиями. В области надчревья печень прилежит непосредственно к задней поверхности передней брюшной стенки. У старых людей нижняя граница печени находится ниже, чем у молодых, а у женщин ниже, чем у мужчин.
Сосуды и нервы печени. В.ворота печени входят собственная печеночная артерия и воротная вена. Воротная вена несет венозную кровь от желудка, тонкой и толстой кишки, поджелудочной железы и селезенки, а собственная печеночная артерия - артериальную кровь. Внутри печени артерия и воротная вена разветвляются до междольковых артерий и междольковых вен. Эти артерии и вены располагаются между дольками печени вместе с желчными междольковыми проточками. От междольковых вен внутрь долек отходят широкие внутридольковые синусоидные капилляры, залегающие между печеночными пластинками («балками») и впадающие в центральную вену. В начальные отделы синусоидных капилляров впадают артериальные капилляры, отходящие от междольковых артерий. Центральные вены печеночных долек, соединяясь между собой, образуют поддольковые (собирательные) вены, из которых в конечном итоге формируются 2-3 крупные и несколько мелких печеночных вен, выходящих из печени в области борозды нижней полой вены и впадающих в нижнюю полую вену. Лимфатические сосуды впадают в печеночные, чревные, правые поясничные, верхние диафрагмальные, окологрудинные лимфатические узлы (рис. 27).
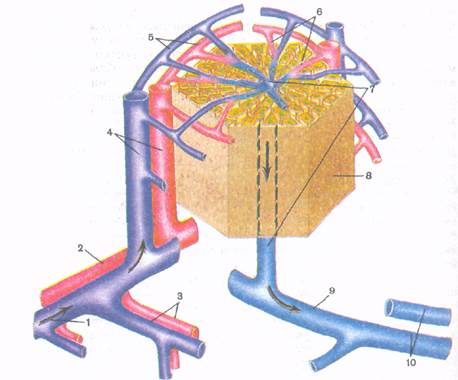
Рис.27. Кровоснабжение печени (по В.Г. Елисееву,1970):
1- воротная вена; 2- печёночная артерия; 3- сегментарные вена и артерия; 4- междольковые вена и артерия; 5- вокругдольковые вена и артерия; 6- внутридольковые гемокапилляры (синусоидные сосуды); 7- центральная вена; 8- классическая печёночная долька; 9- поддольковая (собирательная) вена; 10- печёночные вены
Иннервация печени осуществляется ветвями блуждающих нервов и печеночного (симпатического) сплетения.
Подведём краткий итог строения печени:
I. Голотопия: печень занимает всю правую подреберную область; часть надчревной области; и часть левой подреберной области.
II. Склетотопия: у печени различают верхнюю и нижнюю границы.
Верхняя граница печени соответствует высоте купола диафрагмы и проходит: по правой среднеключичной линии - на уровне хряща V ребра; по передней срединной линии - на уровне основания мечевидного отростка; по левой окологрудинной линии - на уровне хряща VI ребра.
Нижняя граница печени спереди справа совпадает с нижним краем реберной дуги, затем выходит из-под ребер у места соединения хрящей VIII и IX ребер справа и направляется влево и вверх через верхушку мечевидного отростка к месту соединения хрящей VIII и VII ребер левой стороны.
Ш.Синтопия:
- к левой и квадратной долям прикасается желудок;
- к заднему краю - пищевод;
- к правой доле прилежит ободочная кишка, правая почка, надпочечник и двенадцатипёрстная кишка.
IV. Макроскопическое строение органа -у печени различают:
1) две поверхности:
- диафрагмальную;
- висцеральную;
2) два края:
- нижний;
- задний;
3) две доли (на диафрагмальной поверхности они отделены серповидной связкой:
- левую;
- правую (на висцеральной поверхности она включает: собственно правую долю; квадратную долю; хвостатую долю, в которой различают: сосочковый отросток, хвостатый отросток;
4) на висцеральной поверхности расположены следующие борозды: правая и левая продольные борозды, поперечная борозда:
а) левая продольная борозда спереди заполнена круглой связкой печени (заросшая пупочная вена); сзади -венозной связкой (заросший венозный (аранциев) проток.
6) в правой продольной борозде находятся: спереди - желчный пузырь; сзади нижняя полая вена;
в) поперечная борозда с расположенными в ней сосудами, нервами и желчными путями называется воротами печени, porta hepatis; в ворота печени входят: воротная вена, v. portae; собственная печёночная артерия, a. Hepatica propria, и нервы; выходят: общий печеночный проток, ductus hepaticus commums, и лимфатические сосуды.
5) связки печени:
а) на диафрагмальной поверхности:
- серповидная связка печени;
- венечная связка печени;
- треугольные связки: правая и левая;
6) на висцеральной поверхности:
- круглая связка печени;
- венозная связка;
в) связки, простирающиеся от печени к соседним органам:
- печёночно-почечная связка;
- печёночно-желудочная связка;
- печёночно-дуоденальная связка;
6) печень располагается по отношению к брюшине мезоперитонеально за счёт наличия соединительной ткани в месте сращения с диафрагмой - внебрюшинного поля: брюшина спаяна с печенью фиброзной оболочкой, формирующей капсулу печени (капсула Глиссона).
7) в печени выделяют: пять секторов и восемь сегментов.
8) фиксирующий аппарат печени:
а) венечная, серповидная, треугольные и круглая связки печени;
б) соединительная ткань внебрюшинного поля;
в) нижняя полая вена, плотно врастающая в печень вместе с впадающими в неё печёночными венами;
г) внутрибрюшное давление.
V. Микроскопическое строение органа: структурно-функциональной единицей печени является печеночная долька: участок паренхимы печени, отделенный тонкой прослойкой соединительной ткани, имеющий форму шестигранной призмы и состоящий из печёночных пластинок (балок) - радиарных рядов печёночных клеток - гепатоцитов. В центре дольки находится центральная вена.
В печёночную дольку, проникают междольковые вены (из системы воротной вены) и междольковые артерии от печёночной артерии, которые сливаются в кровеносный капилляр (синусоиду), который ограничен балками печёночных клеток. Из капиллярной сети отток крови происходит в центральную вену, по которой кровь направляется в междольковые собирательные вены. Последние в дальнейшем формируют печёночные вены, впадающие в нижнюю полую вену. В целом кровообращение печени можно представить в виде следующей схемы:
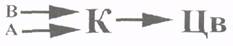
В - междольковая вена (венула); А - междольковая артерия (артериола); К - капилляр (синусоида); Цв - центральная вена (венула).
Чудесная сеть печени: совокупность всех разветвлений воротной вены и печёночной артерии с формированием обшей капиллярной сети и последующим оттоком крови из последней в центральную вену.
Одна сторона печеночной балки обращена к кровеносному руслу, а другая участвует в формировании желчного капилляра - желчного проточка; последние сливаются в междольковые желчные проточки; они переходят в сегментарные, секторальные, долевые (правый и левый печёночный) протоки и, наконец, в общий печёночный проток.
Междольковые артерии, вены и междольковые желчные проточки, лежащие параллельно друг другу в прослойках междольковой соединительной ткани, образуют триаду печени.
Существуют и другие представления о структурно-функциональной единице печени, в частности выделяют: портальную дольку - состоит из фрагментов трёх соседних печёночных долек и имеет треугольную форму: в её центре лежит печёночная триада; ацинус - состоит из двух соседних печёночных долек и имеет ромбовидную форму: триада располагается в проекции тупых углов. В отличие от печёночной дольки в портальной дольке и в ацинусе кровоснабжение осуществляется от центральных участков дольки к периферическим (рис.28).
VI. Кровоснабжение. Артериальная кровь (30 % от общего количества притекающей крови) поступает к печени по собственной печёночной артерии из общей печёночной артерии и чревного ствола (ветвь брюшной части аорты); венозная кровь (70 %) поступает к печени по воротной вене, в синусоидах артериальная и венозная (портальная) кровь смешиваются; отток крови осуществляется по печёночной вене в нижнюю полую вену.
VII. Иннервация: по ходу органа нервные волокна формируют так
называемое печёночное сплетение:
а) афферентная иннервация обеспечивается передними ветвями
нижних грудных спинномозговых нервов (спинальная иннервация); и по
печёночным ветвям блуждающего нерва (бульбарная иннервация),
б) симпатическая иннервация обеспечивается от печёночного сплетения,
которое формируется из чревного сплетения по ходу печёночной артерии;
в) парасимпатическая иннервация обеспечивается печёночными ветвями блуждающего нерва.
VIII. Лимфоотток: отток лимфы осуществляется в печёночные, чревные, правые поясничные, верхние диафрагмальные, окологрудинные лимфатические узлы.
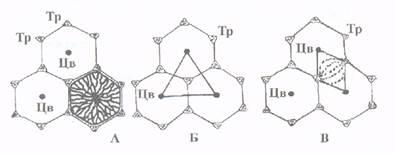
Рис.28. Внутреннее строение печени.
А - печёночная долька; Б - портальная долька; В - ацинус; Тр - печёночная триада; Цв - центральная вена.
Печень играет колоссальную роль в жизнедеятельности организма. Число ее функций исчисляется многими десятками. Ограничимся перечислением некоторых из них:
1. Выработка желчи и участие таким образом в пищеварении.
2. Дезинтоксикационная «барьерная» функция в отношении вредных соединений, поступающих из кишечника и тканей организма.
3. Участие в белковом обмене:
а) синтез 100 % альбуминов и 80 % глобулинов плазмы крови;
б) синтез компонентов свёртывающей и противосвёртывающей систем крови;
в) синтез основных составляющих антител;
г) образование сложных белков;
д) переаминирование и дезаминирование аминокислот;
е) образование мочевины из аммиака.
4. Участие в углеводном обмене:
а) образование глюкозы из других моносахаридов:
б) глюконеогенез (из пировиноградной, молочной кислот, глицерина, аминокислот);
в) запасение глюкозы в виде гликогена - гликогенез;
г) синтез глюкуроновой кислоты (участвует в продукции гепарина и в пигментном обмене).
5. Участие в жировом обмене:
а) синтез нейтрального жира (триглицеридов);
б) синтез фосфолипидов;
в) синтез холестерина;
г) разрушение избытка жирных кислот.
6. Участие в пигментном обмене (выведение продуктов распада эритроцитов).
В клетках ретикулоэндотелиальной системы (печень, селезёнка, костный мозг): гемоглобин → вердоглобин→ биливердин (соединяется с белком-переносчиком и водородом) в крови превращается в свободный билирубин, который соединяется с глюкуроновой кислотой и в печени превращается в связанный (конъюгированный) билирубин, который через желчные капилляры поступает в двенадцатипёрстную кишку, в ней с помощью кишечных ферментов он превращается в мезобилиноген, который при участии кишечной микрофлоры подвздошной кишки и толстого кишечника превращается в стеркобилиноген. Последний распадается на стеркобилин (пигмент - удаляется через кал) и уробилин соломенно-жёлтого цвета (удаляется через мочу).
7. Участие в обмене витаминов:
а) обеспечивает всасывание жирорастворимых витаминов (А, D, E, K);
б) депонирование большинства витаминов (РР, С, В1, В2, В12, фолиевая кислота);
в) образование витамина А из каротина;
г) разрушение «отслуживших» витаминов.
8. Участие в обмене ферментов:
а) синтез основных компонентов ферментов;
б) образование готовых ферментов, секретируемых в кровь;
в) образование собственного ферментативного аппарата, обеспечивающего реализацию перечисленных функций.
9. Участие в обмене гормонов:
а) разрушение, инактивация многих гормонов;
б) синтез тирозина - предшественника «гормона стресса» адреналина, норадреналина, тироксина.
10 Депо крови (может удерживать до 20 % всей депонированной крови).
11.Есть данные об участии в терморегуляции.
12. Орган кроветворения у плода.
При заболевании печени эстрогены не разрушаются, а накапливаются в крови (в норме у мужчин соотношение андрогены / эстрогены- 100:1). В результате развивается синдром гинекомастии у мужчин: увеличиваются молочные железы, наблюдается атрофия яичников, выпадение волос на теле, т.е. феминизация у мужчин.
Дата добавления: 2014-12-22; просмотров: 5462;
