ПРАВИЛА ЗАПИСИ ЭЛЕКТРОКАРДИОГРАММЫ
Электрокардиограф – дорогостоящий электронный прибор, требующий к себе бережного отношения. В салоне автомобиля скорой медицинской помощи (АСМП ) ему должно быть отведено специальное место, где бы он был защищен от механических повреждений, грязи, резкого перепада температур. Его нельзя перевозить на полу, вблизи двери: его могут задеть ногой, на него может попасть грязь и т. д. Чехол должен быть чистым, в исправном состоянии. Металлические пластины, прикладываемые к телу пациента, - электроды – должны быть чистыми, сухими.
В случае потемнения, окисления – их нужно почистить мягкой тканью, смоченной спиртом, эфиром, простой ученической резинкой, но ни в коем случае не наждачной шкуркой, даже самой мелкой! Влажные марлевые прокладки должны храниться отдельно от электродов, в полиэтиленовом пакетике.
Прежде, чем приступить к регистрации ЭКГ нужно знать и соблюдать ряд простых правил: пациент должен находиться в удобном положении, лежа, конечности не должны быть навесу, можно попросить больного слегка их согнуть в локтевых и коленных суставах. Как писал известный американский кардиолог М. Плоц [28] : «Больного следует укладывать так, чтобы ноги находились под углом 45 градусов к туловищу, в помещении должна быть комфортная температура».
Однако, если оптимальные условия недоступны (условия скорой помощи), это не должно быть основанием для отказа от ЭКГ- обследования. Полученная информация будет, безусловно, полезной, хотя ее качество будет не столь высоким, как в условиях ЭКГ-кабинета. Если больной в силу своего состояния не может лечь для регистрации ЭКГ: выраженная хроническая сердечно-легочная недостаточность, недавно купированный отек легких и т. д. – не следует настаивать на этом. Вполне удовлетворительную запись можно получить и у больного, находящегося в сидячем положении, лучше всего - в кресле. При этом больной должен максимально расслабиться. На рис.5 ( из монографии М. Плоца ) приводится ЭКГ одного и того же пациента, записанная в положении лежа и сидя. Видны некоторые различия, однако, это не мешает ее интерпретации. Нужно только обратить внимание врача на то, что если ЭКГ записывалась в каком-либо вынужденном ( нестандартном ) положении, это должно быть отражено в карте вызова, и на самом бланке ЭКГ.
Еще одно замечание. Бригада скорой помощи может встретиться с больным, у которого ампутирована какая-либо из конечностей, что, безусловно, затруднит ЭКГ- обследование. В этом случае электрод накладывается на культю, а электрод с противоположной стороны целесообразно наложить на том же уровне, чтобы длина этих частей тела, на которую наложены электроды, другими словами, длина электрических проводников, была одинакова.
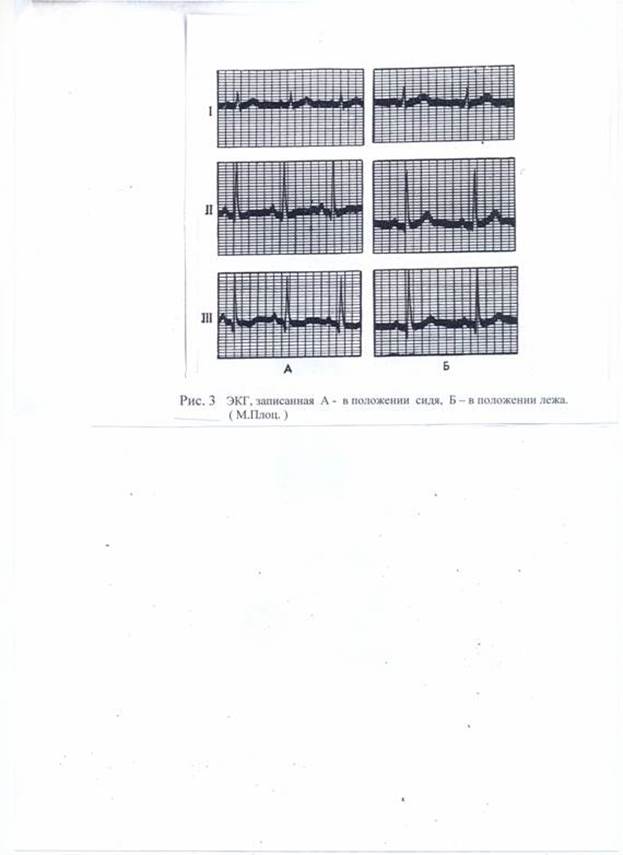
Рис. 5
Для записи ЭКГ, кабель пациента (его разветвленную часть) присоединяют к конечностям, накладывая металлические пластины (электроды), соблюдая определенный порядок присоединения, который принят во всем мире. Электроды накладывают на внутреннюю поверхность конечностей. Между кожей больного и электродом должна быть прокладка из марли или фланели. В идеальных условиях, прокладки смазывают специальными токопроводными пастами. В условиях же скорой помощи можно использовать физраствор, или даже простую сырую воду, так как в ней достаточное количество солей, для осуществления движения ионов электрического тока. Провод с красной маркировкой присоединяют к правой руке, желтой – к левой, зеленой - к левой ноге и черной – к правой ноге.
Если электроды присоединяются с помощью резиновых лент, нужно проследить, чтобы ленты не сжимали сильно конечность, это причинит пациенту боль, может вызвать мышечную дрожь, которая ухудшит качество записи.
С другой стороны, слишком свободное прилегание электродов не будет способствовать хорошему контакту и создаст дополнительные помехи. Эти правила следует учитывать при наложении электродов. Записывают сначала стандартные отведения I , II, III, затем – усиленные a V R, a V L, a V F и грудные V1 - V6. В каждом отведении записывают не менее 4-х полных циклов. в которых должны быть зубец Р, предшествующий первому комплексу, и зубец Т в конце четвертого комплекса. По такому количеству комплексов легче оценить правильность ритма, кроме того, электрокардиограмму нужно выдать в двух экземплярах – в карту вызова и оставить больному, или передать в стационар в случае госпитализации. Сразу после окончания записи электрокардиограмму нужно подписать: фамилию больного, дату, наклеить милливольт, указать скорость записи. На современных аппаратах милливольт и скорость записи, а также маркировка отведений производятся автоматически, тем более эти данные обязательно должны присутствовать на бланке. Наклеивание производится в той же последовательности, в которой производилась запись. Общепринятая скорость записи – 50 мм в1 сек. При записи на скорости 25 мм в 1 сек. форма зубцов, временные интервалы существенно изменятся. ( Для расчета интервалов в секундах количество делений отметчика времени нужно умножать не на 2, как при скорости 50 мм/ в сек, а на 4. Поэтому (особенно не имея достаточного опыта) такой скоростью пользоваться не следует. Ее можно применять, в основном, при мониторинге за коррекцией нарушений ритма, когда врача интересует сам факт восстановления ритма, появление зубца Р. На рисунке 6, представлена ЭКГ одного и того же пациента, одно и то же отведение, записанная А – на скорости 50 мм / cек. и Б – на скорости 25 мм. cек. На ЭКГ «А» отчетливо видно удлинение интервала PQ, он равен 0,28 сек. На ЭКГ «Б» это удлинение не так заметно, поэтому без линейки, для неопытного врача AV блокада I степени останется «незамеченной», недиагностированной. (Эта иллюстрация сделана по просьбе автора врачом специализированного отделения АРО-2, Н. В. Талановой, за что автор благодарен коллеге 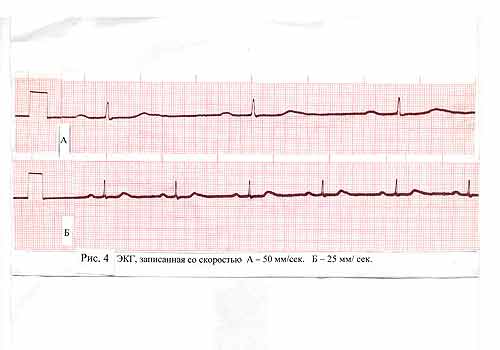
Рис. 6
Повторные записи после обезболивания следует проводить на той же скорости, что и первую запись и сравнивать с одноименным отведением, обычно это второе стандартное (II), так как в этом отведении электрическая ось сердца совпадает с физической, поэтому высота зубцов здесь достаточна для анализа. Если повторно записывается вся электрокардиограмма, то отведения повторной записи должны быть наклеены против одноименных, снятых до оказания помощи, ( см. рис 7 ).
Приведенные электрокардиограммы иллюстрируют еще одно обстоятельство. Динамика, хорошо заметная на второй ЭКГ, (обратите внимание на время первой и второй записи), подчеркивает, как быстро может меняться электрокардиографическая картина, которая отражает состояние больного. Поэтому игнорирование мониторинга с помощью электрокардиографа может лишить нас ценной информации. Самой правильной будет тактика, при которой электрокардиограф не следует отсоединять от больного до конца пребывания на вызове. Тогда любая ситуация, которая может произойти с больным будет зарегистрирована, и сможет быть подвергнута дальнейшему анализу. Именно так и поступил врач В.И. Бржосневский, поэтому он смог наблюдать быструю динамику, которая помогла нацелить его внимание на прогрессирование патологического процесса, и которую, кстати, не увидели бы в стационаре.
Указание скорости записи – обязательно! Вне зависимости от того. снята электрокардиограмма в одном экземпляре или в двух (хотя всегда должно быть два экземпляра), один экземпляр должен быть в карте вызова. Это нужно для того, чтобы в случае возникновения конфликтной ситуации, а в скорой помощи они весьма вероятны, врач мог со ссылкой на объективные данные доказать наличие или отсутствие тех или иных изменений у больного в момент пребывания его на вызове, а это может быть единственным убедительным фактором, в защиту врача скорой помощи. Следующий пример наглядно иллюстрирует сказанное.
Рис. 7
На станцию скорой помощи поступила жалоба на ненадлежащее оказание помощи. Комиссия, созданная для разбора жалобы выяснила, что к больной Ш. был вызов по поводу болей в грудной клетке. Врач бригады скорой помощи М. диагностировал «остеохондроз грудного отдела позвоночника с корешковым синдромом», ввел больной анальгин 2 г и димедрол 10 мг. Внутривенно. Больная оставлена дома, сделан активный вызов участковому врачу. Через два дня снова поступает вызов к этой же больной. После осмотра больной и записи электрокардиограммы врач Ц. диагностировала инфаркт миокарда. Кардиологическая бригада госпитализировала больную в инфарктный центр, где диагноз подтвердился. Приказом главного врача за нарушение стандартов обследования и оказания скорой медицинской помощи ( отсутствие ЭКГ- обследования при болевом синдроме в грудной клетке, не купирован болевой синдром у больной ИБС ) врачу М. был объявлен выговор. Гипотетически можно было предположить, что при первом вызове на ЭКГ не было признаков острого инфаркта миокарда. И это обстоятельство послужило бы защитой врача, хотя, вероятно, клинически инфаркт миокарда, или хотя бы состояние угрожаемое по инфаркту ( предынфарктное состояние ), при тщательном осмотре и сборе анамнеза можно было заподозрить. Но врач сам лишил себя возможной защиты, не проведя ЭКГ-обследования, которое должно было быть составляющей дифференциального диагноза, а он по сути и не был проведен, кроме того, врач нарушил существующий стандарт, за что и был наказан.
При наличии электрокардиограммы в карте вызова врач-эксперт сможет проверить соответствие диагноза объективным данным и в случае необходимости организовать поисковый вызов. Еще одна причина, убеждающая в необходимости наличия электрокардиограммы в карте вызова – в случае необходимости врач сможет проконсультироваться с коллегами при возвращении на подстанцию, что и подтверждает следующий пример.
Клинический пример: Б – й Н., 30 лет. Жалобы на ноющую, колющую боль по всей грудной клетке, при попытке активных действий отмечал усиление болей.
Анамнез приступа: больной ночью почувствовал появление ноющей боли, всю ночь не спал, так как она носила постоянный характер. Принял обезболивающее: кеторол 1 таблетку (без положительного эффекта). При попытке изменить положение тела испытывал усиление колющей боли за грудиной и по всей грудной клетке. Загрудинной боли не отмечал. В анамнезе в детстве болел миокардитом инфекционного генеза. (Стиль написания карты сохранен).
Из описания объективных данных: тоны сердца ритмичные, приглушены, систолический шум на верхушке. Со стороны центральной нервной системы – без особенностей. В соответствии с протоколом станции скорой помощи г. Екатеринбурга – больному была записана электрокардиограмма ( см. рис 8 ).
Заключение: «Синусовый ритм. Дистрофические изменения в миокарде. Подъем сегмента ST в I отведении и депрессия сегмента ST в III-м отведении (дискордантность), отсутствие зубца R в грудных отведениях». При наличии подобных клинических данных – жалобы, данные ЭКГ, врач диагностирует: Грудной радикулит. Миокардиодистрофия. Помощь не оказывалась, больной оставлен дома. Назначен активный вызов участковомуврачу. К чести врача, следует отметить, что он усомнился в правильности своего диагноза и связанной с ним тактики. По возвращении на подстанцию он проконсультировался с коллегами, которые высказали уверенность в наличии острого инфаркта миокарда. Был проинформирован старший врач, который направил к больному кардиологическую бригаду. Здесь нужно обратить внимание на ещё один аспект. При повторном (активном) выезде больной отказался от госпитализации. Однако, старший врач Н.П. Осипова подошла к отказу больного не формально, она сумела убедить больного в необходимости госпитализации (в карте вызова был указан номер телефона больного) и он был госпитализирован в ГКБ№ 33, где диагноз инфаркт миокарда подтвердился, больному был оказана необходимая помощь
Приведенный пример наглядно показал, что если бы в карте не было электрокардиограммы, допущенная врачом грубая ошибка могла бы иметь достаточно серьезные последствия для больного, а значит и для врача. Следует обратить внимание и на то, что описательная часть электрокардиограммы и заключение – «свалены в одну кучу»: о подъеме сегмента ST не указывают в разделе «Заключение».
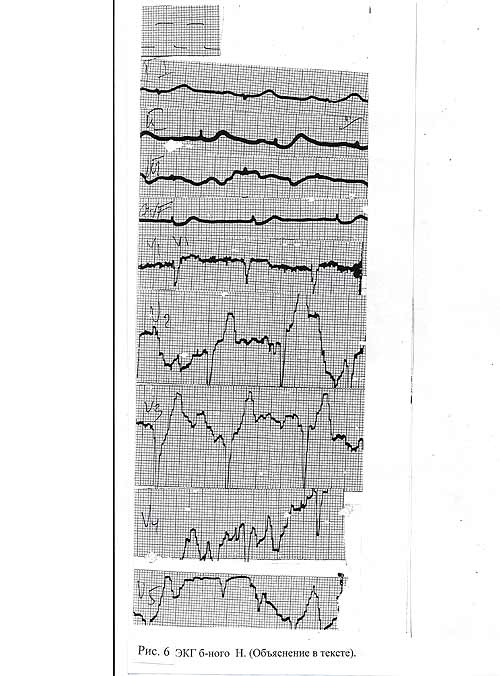
Рис. 8
Разобранный случай иллюстрирует еще одно положение. Вся имеющаяся о больном информация может быть представлена в виде трех составляющих, которые образуют треугольник, характеризующий, так наз. триединый принцип [16 ].
1.Жалобы и объективные данные, 2. Диагноз. 3. Лечение (помощь) и тактика. Отсутствие одной из составляющих треугольника делает фигуру неустойчивой, а это значит, что создаются условия для совершения ошибки. Кроме того, между этими составляющими должна прослеживаться логическая связь. Поэтому треугольник получил называние логического. Отсутствие логической связи между элементами треугольника, то есть между составляющими информации о данном больном, приводят к ошибкам, что видно из приведенного выше примера.
В разобранном случае, описав коронарный приступ, относительно неплохо интерпретировав ЭКГ, врач, тем не менее, поставил неверный диагноз, который привел к ошибочной тактике. Он не увидел отсутствия этой самой логической связи между составляющими треугольника. Его «треугольник» не был логическим, в его действиях не прослеживалась логика, поэтому он и совершил ошибку.
Дата добавления: 2016-05-11; просмотров: 802;
