Отведение по Клетэну.
В практике кардиологических бригад г. Екатеринбурга с 1968 года применяется дополнительное отведение по Клетэну, для краткости записи и удобства произношения обозначаемое в работе КССП одной буквой - «К» [1]. Для записи, провод с правой руки (красный), устанавливается над рукояткой грудины ( manubrium sterni ). Для этого можно использовать грудной электрод (присоску). Переключатель отведений на втором стандартном отведении – II. Данное отведение напоминает aVF, но на 2/3 выше его. Объясняется это тем, что при регистрации исключается правая рука, т. е. проводник с высоким сопротивлением, поэтому вольтаж данного отведения выше.
Нами ( совместно с О. Р. Окульским ) [ 4 ], была изучена информативность этого отведения в сравнении с другими, отражающими изменения в задней стенке левого желудочка. Во всех случаях, где был диагностирован инфаркт миокарда задней стенки, изменения, патогномоничные этой патологии ( элевация сегмента ST, патологический зубец Q ), имели место в обсуждаемом отведении. В случае инфаркта миокарда передней локализации, в отведении «К» имела место депрессия сегмента ST. Всего было проанализировано 130 карт вызовов. Данные анализа позволяют рекомендовать врачам скорой помощи в случае крайнего дефицита времени в сочетании с тяжелым состоянием больного (выраженный ангинозный приступ, кардиогенный шок-коллапс, острая сердечная недостаточность, запись ЭКГ в машине и т.д.) – вместо регистрации отведений II, III, III a, aVF, K - допустимо ограничиться записью отведения «К». В этом случае в карте вызова необходимо обосновать причину сокращенного обследования.
Отведение по Гуревичу.
Электрод с правой руки (красный) перемещается во второе межреберье слева у края грудины. С левой руки (желтый)- в 5-е межреберье по задней аксиллярной линии слева. Зеленый (левая нога ) в 5-е межреберье по среднеключичной линии.
Переключатель отведений поочередно ставится в положения: I, II, III, aVR, aVL , aVF . Отведения маркируются соответственно: DM – задние отделы, AM – передние и IM - нижние. CKR – боковая и частично передняя, CKL – задняя стенка и CKF – передняя стенка левого желудочка.
АНАЛИЗ ДЕФЕКТОВ, ДОПУЩЕННЫХ ПРИ
ЭКГ-ОБСЛЕДОВАНИИ.
Изучайте чужие ошибки,
чтобы меньше делать своих
Л.А.Лещинский
Все дефекты, встречающиеся в работе бригад, как правило, обусловлены слабым знанием предмета (основ электрокардиографии). Это либо чисто технические дефекты, происхождение которых вызвано недостаточным владением вверенной техникой, либо слабое знакомство с самой электрокардиографией, как диагностическим средством.
Как показывает практика, наиболее частыми ошибками технического свойства являются: неправильное наклеивание разрезанной электрокардиограммы, либо «вниз головой», либо нарушен порядок следования отведений, либо при разрезании не сохранен зубец Р первого комплекса или зубец Т – последнего, не сохранена экстрасистола, ( все равно, что «резать по живому»), в результате чего эти комплексы становятся неполноценными и не могут участвовать в диагностическом процессе. Цена такой небрежности иногда дорого обходится больному – и это не громкие слова, это реальная жизнь !
Одноименные элементы комплексов должны быть наклеены «друг под другом»: Q, R,S, и T следующего отведения под одноименными зубцами предыдущего и т.д. Это придаст электрокардиограмме опрятный вид и поможет легче оценить регулярность ритма или аритмию. Следующий рисунок (Рис. 13) демонстрирует, как выглядит электрокардиограмма с перепутанными электродами от конечностей. О том, что «путаница в умах» малоопытных работников явление довольно распространенное, говорит следующий пример. Несколько лет назад точно такая электрокардиограмма повергла в смятение молодого врача линейной бригады, который прибыв к больному и записав электрокардиограмму, принял ее за инфарктную и вызвал кардиологическую бригаду. ( И опять приоритет был отдан ЭКГ, а не клинике ). Врач был уверен в своей правоте и даже не поинтересовался окончательным диагнозом. Каково же было его удивление, когда через четыре дня он вновь попадает на этот же вызов, и застает больного дома. Его новый диагноз – практически здоров. (Эту запись с заведомо перепутанными (А) и правильно наложенными ( Б) электродами сделал по нашей просьбе врач специализированной бригады А. В. Березкин, за что автор выражает ему благодарность).
Далее, единичные экстрасистолы, имеющиеся на неразрезанной ленте, не должны быть проигнорированы, равно, как и запись милливольта. По небрежности, по невниманию (по незнанию !) перепутаны цвета электродов, в результате чего электрокардиограмма может иметь вид зеркального отображения нормальной. А при невнимании врача по этой электрокардиограмме будет установлен неверный диагноз, а неверный диагноз приведет к неверной тактике, при которой в лучшем случае, больной будет госпитализирован без показаний, в худшем – больной, нуждающийся в госпитализации, останется дома.
Вспоминается случай, когда кардиологическая бригада прибыла к больному, у которого .уже находилась его знакомая, известный в городе профессор. Родственники (медицинские работники) показали профессору предыдущую электрокардиограмму, ранее записанную бригадой скорой помощи, на которой «добросовестно» в числе других показателей был измерен интервал PQ ( у больного была мерцательная аритмия ), на что профессор с легкой иронией заметила: «Это же скорая помощь!» Приятно ли было слышать такой отзыв о коллеге, враче своего учреждения ?
Почему происходит путаница при наклеивании отведений, особенно стандартных? Одна из причин - римские цифры I, II, III - не меняют своего значения, будучи наклеенными правильно или перевернутыми. С самого начала работы кардиологической бригады, во избежание подобных ошибок было принято решение подписывать отведения ниже изображения электрокардиограммы. Этот принцип давал возможность легко определить «верх» и «низ». И это правило было бы неплохо соблюдать и теперь. В современных аппаратах, которых становится все больше и больше, отведения подписываются автоматически и здесь изменить ничего нельзя. Поэтому единственное, что можно посоветовать в данной ситуации – наклеивать не механически, а со знанием дела. Нужно знать, что зубцы Р и Т не могут быть отрицательными в одном и том же отведении ( кроме a V R ), PQ не может быть ниже изолинии и т.д. А для этого нужно знать основные элементы ЭКГ. Умение работать - не есть умение нажимать кнопки и механически резать и наклеивать бумажную ленту. Медицинский работник должен понимать свои действия и уметь оценить полученные результаты. Еще А.В. Суворов говорил: «Каждый воин должен понимать свой маневр».
Ярким примером игнорирования всего сказанного выше, а попросту вопиющей безграмотности, как врача, так и его помощника, может служить следующая иллюстрация ( Рис. 13). Какую помощь в постановке диагноза может оказать эта, с позволения сказать, электрокардиограмма ? Значит для фельдшера, который выдал этот брак, и для врача, которая этот брак приняла, все равно, где верх, где низ, предшествует ли зубец Т комплексу QRS или наоборот – не имеет значения. Как тут не вспомнить легендарного Козьму Пруткова и его афоризм: «Если на клетке слона увидишь надпись буйвол – не верь глазам своим !».
А врач ( очевидно, стоя на голове ) умудрилась еще и дать «заключение» : Ритм синусовый, 78 в 1 мин., промежуточная электрическая позиция, ЭКГ для сравнения нет .
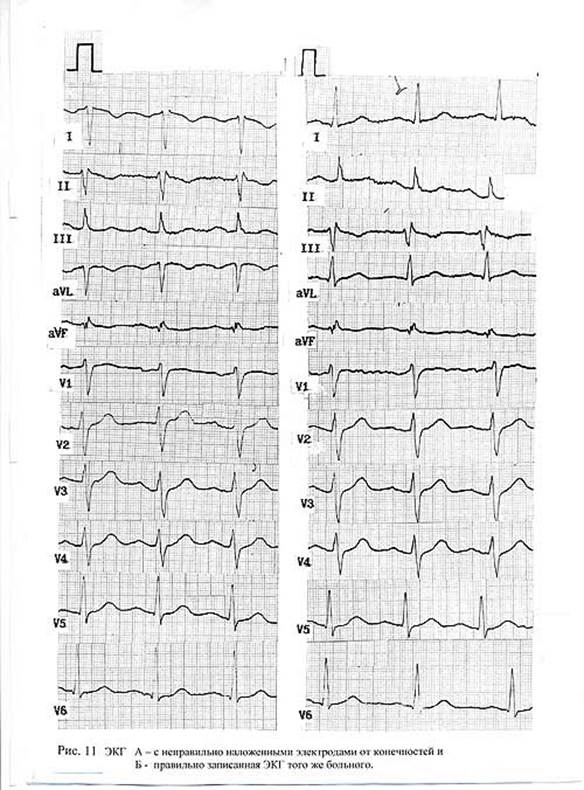
Рис. 13
А теперь, оставив в стороне эмоции, проанализируем увиденное. В первом стандартном отведении зубец, предшествующий комплексу QRS, это должен быть Р – он отрицательный. Отрицательный и зубец, следующий за комплексом. Но если это Т, то почему он меньше Р ? Отрицательные Т и Р могут быть только в отведении aVR. Но такого отведения здесь вообще нет. То же повторяется и во втором стандартном отведении. Далее, если даже допустить, что первый зубец все-таки Р, тогда интервал PQ равен 0.30 сек. А это уже атриовентрикулярная блокада, которая не диагностирована. Перечень нелепостей можно продолжать. Глядя на этот «документ», можно сделать еще один вывод: электро. 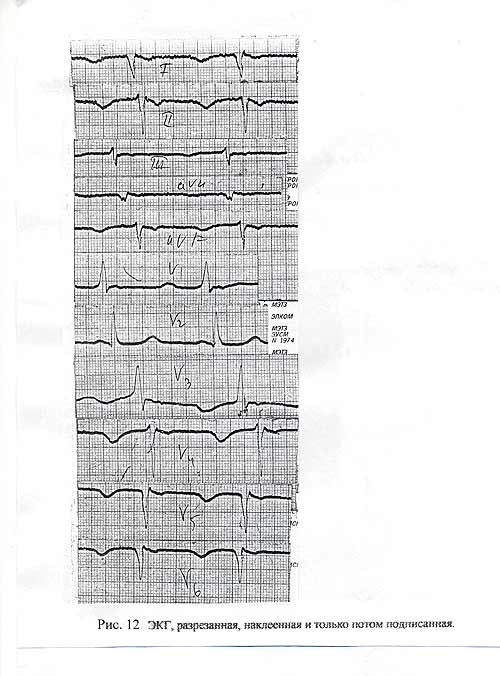
Рис. 14
кардиограмма была разрезана и наклеена до того, как была подписана. Подписывались же отрезки абсолютно без всякого представления о том, о чем идет речь. А это нарушение наших установок: лента должна быть подписана до того, как ее разрежут. ( На это автор обращал внимание еще в первом и во втором изданиях методического руководства ). Если бы отведения подписывались до того, как в ход пошли ножницы, возможностей для ошибки было меньше ( исключая стандартные отведения, подпись под которыми будет читаться одинаково, даже будучи перевернутой на 180 градусов).
Иногда в ответ на предложение подписать отведения до разрезания, некий помощник с апломбом отвечает, что он их сложит по порядку и никакой путаницы не будет. К чему приводит такой «порядок», мы только что убедились.
Анализ любой электрокардиограммы следует начинать с проверки правильности техники ее регистрации.
Во-первых, необходимо обратить внимание на наличие разнообразных помех, которые могут быть обусловлены наводными токами, мышечной дрожью ( тремором ), плохим контактом электродов с кожей, другими причинами.
Если помехи значительны и затрудняют анализ записи – ЭКГ следует переснять. Во -вторых – проверить амплитуду контрольного милливольта, которая должна быть равной 10 мм. затем необходимо оценить скорость движения бумажной ленты во время записи. ( Именно поэтому все указанные параметры должны быть отражены на бланке обследования ).
При соблюдении этих несложных правил, очевидно, не было бы случаев «перепутанных цветов», наклеивания перевернутых отведений, выброшенных экстрасистол и милливольтов, других «перлов» деятельности, с чем, к сожалению, приходится встречаться в практике экспертной работы. Опытный помощник не должен выдавать врачу некачественную продукцию. Если же помощник все-таки допустил брак, врач должен обратить внимание на дефект и добиться недопущения его впредь. Если условия на данном вызове не позволяют исправить ошибку, врач должен позже, в спокойной обстановке, например, на подстанции, разобрать с помощником допущенный им дефект, желательно, без посторонних.
Иногда врачи, в ответ на замечание о некачественно записанной или оформленной ЭКГ отвечают, что это дело фельдшера, и каждый должен заниматься своим делом.
Каждый действительно должен заниматься своим делом, но бригада скорой помощи это единая структура, единый хорошо отлаженный механизм и дело врача, помимо всего прочего, учить своих помощников, и естественно, проверять качество обучения. И чем лучше будет поставлен этот процесс, тем увереннее в своем ученике будет учитель. А если врач не доверяет своему помощнику – вывод напрашивается сам собой.
Вот и получается, что каждый, действительно, должен заниматься своим делом.
Если имеющиеся помехи устранить не представляется возможным и полученная запись недоступна для анализа, такая электрокардиограмма не должна участвовать в диагностическом процессе. В этом случае врач должен изложить в карте причину отказа от ЭКГ обследования и для большей убедительности приложить образец дефектной записи.
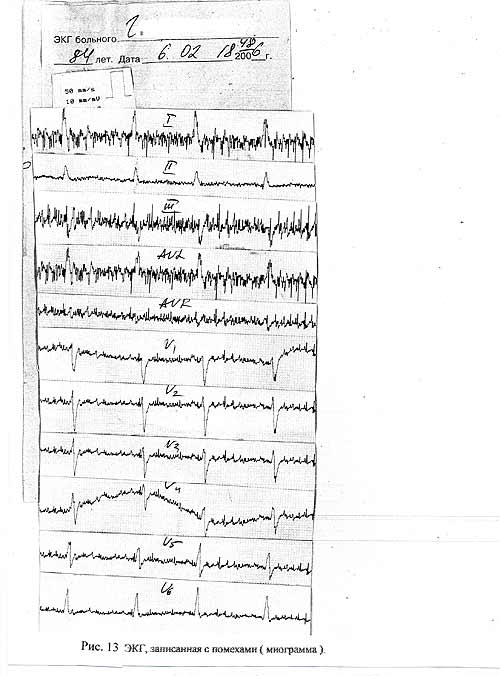
Рис. 15
Рисунки 15 и 16 иллюстрируют один из видов помех, который не дает возможности интерпретировать запись. На ЭКГ четко выражена мышечная дрожь (миограмма), вызванная, по всей видимости, неправильной укладкой больного: ноги или руки напряжены. Подтверждением правильности предположения является тот факт, что в грудных отведениях, где участие конечностей не столь выражено, наводка значительно меньше. Понятно, что подобную электрокардиограмму если и наклеивать, то только в качестве примера, как не нужно снимать, так как анализировать ее практически невозможно. Если бы фельдшер, мнящий себя «спецом» в области ЭКГ, и врач, принявший этот «продукт», заботились бы о качестве своей работы, о своей деловой репутации, на свет не появился бы этот брак. Причину появления помех нужно знать, для того, чтобы знать как их устранять. Нужно было всего лишь попросить больного слегка согнуть руки в локтях, ноги – в коленях, слегка расслабиться, ровно дышать - и получилась бы нормальная качественная запись. ( Помните, в главе о правилах записи ЭКГ мы приводили рекомендации М. Плоца о том, что нужно попросить больного согнуть ноги под углом 45 градусов к телу). Следующая электрокардиограмма (рис. 17) иллюстрирует не столько 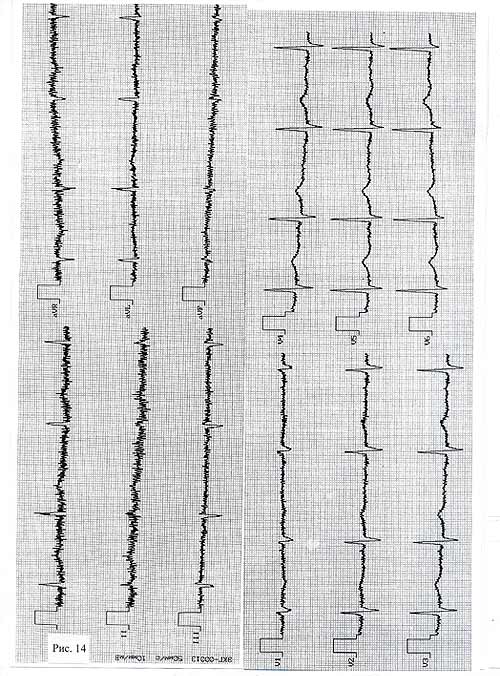 Рис. 16
Рис. 16
процессы, происходящие в миокарде, а то, к чему приводит бездумное «наклеивание бумажек», чем в данном случае явилась эта запись для того, кто ее наклеивал. Если бы ее наклеивали не механически, бросилось бы в глаза, что отведения III и IIIа существенно отличаются одно от другого, чего быть не должно. В отведении III выражена депрессия сегмента PQ, чего не бывает, нет элевации сегмента ST, которая хорошо заметна в отведении IIIa. При наклеивании не обратили внимание на то, что на отрезке ленты видна надпись III, сделанная с учетом наших правил, т, е, под электрокардиограммой. Если бы ЭКГ оформляли правильно, а мы вправе сказать - грамотно – ошибки, которая заметна сразу, удалось бы избежать. То же можно сказать и об отведении V1, которое также « поставлено на голову». Бросается в глаза, что в отведении V1 не может быть такого гигантского зубца P, тем более, что Т почти не виден. Если все-таки предположить, что это зубец Р, то тогда получается, что PQ = 0,24 “, чего нет ни в одном другом отведении. В результате подобной небрежности врач не увидел главного: На бланке можно прочитать - Диагноз линейной бригады: Анафилактическая реакция. Диагноз стационара: инфаркт миокарда. Приведенная запись подтверждает еще одно положение, о чем говорилось выше: в постановке диагноза врач не придал значение клиническим проявлениям болезни, а положился только на данные ЭКГ, что и привело к грубому дефекту. (Рис. 17).
. 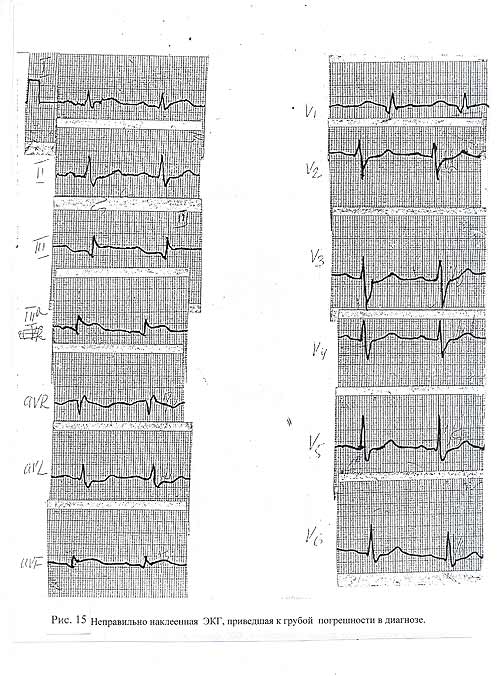
Рис. 17
И вот ещё пример: в одном из уважаемых учреждений нашего города пациенту в плане обследования была записана электрокардиограмма. Придя домой, он внимательно рассмотрел ленту ( врач-кардиолог с многолетним стажем ). Запись повергла его в смятение, если не сказать больше: в первом стандартном отведении была отчетливо видна депрессия сегмента ST, отрицательный зубец Т, чего не было на предыдущих электрокардиограммах. А если принять во внимание некоторое ухудшение самочувствия в последние дни, можно понять, что оснований для тревоги было достаточно! Сомнения разрешились спустя 5 дней, при повторном обследовании. Причина банальная: были перепутаны электроды конечностей. Вывод – как и в предыдущих примерах: дефект допустил техник, снимавший ЭКГ, а врач, отдавая запись на руки больному, не проверил, что он отдает. Каждый недоработал на своем этапе, но виноваты оба. (Рис. 18 а и б ). Необычная форма комплексов объясняется тем, что пациенту имплантирован электрокардиостимулятор, импульсы которого видны на ленте.
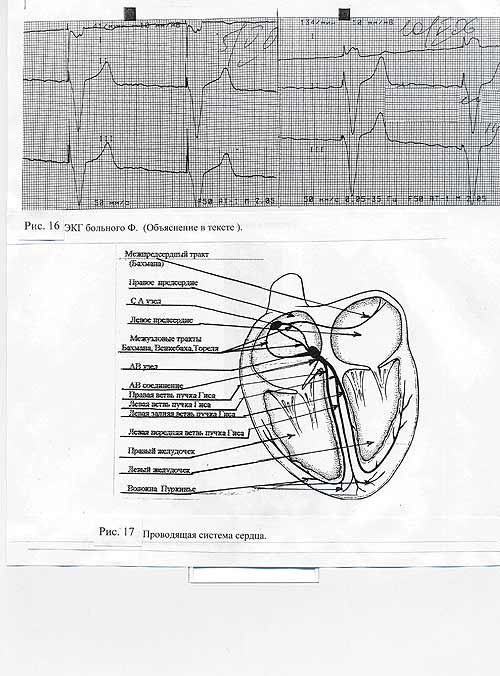
Рис. 18, 19
СПЕЦИАЛЬНАЯ ЧАСТЬ
Дата добавления: 2016-05-11; просмотров: 1977;
