Синдром поликистозных яичников 1 страница
Определение понятия.СПКЯ представляет собой клинический симптомокомплекс, объединяющий гетерогенные признаки и симптомы, свидетельствующие о нарушениях со стороны репродуктив-
Глава 4. Патология репродуктивной системы в период зрелости
ной, эндокринной и метаболической функции организма женщины. Основными клиническими проявлениями его являются олиго- или аменорея и бесплодие на фоне характерного увеличения яичников, повышение уровня ЛГ, андростендиона и тестостерона на фоне нормального или немного сниженного уровня содержания ФСГ в плазме периферической крови. Несколько менее постоянными признаками являются гирсутизм и ожирение.
Для характеристики основных представлений о нарушениях репродуктивной функции у женщин с поликистозными изменениями яичников в рамках данного руководства использован общепринятый до настоящего времени термин «синдром поликистозных яичников». Вместе с тем следует предполагать, что терминологическая дискуссия в этом направлении будет иметь дальнейшее развитие в связи с пополнением все новыми фактами представлений о патофизиологии системных нарушений при данном нередко встречающемся, но все еще в определенной степени загадочном патологическом состоянии репродуктивной системы женщины. В центре заболевания находится такой морфологический критерий, как по-ликистозные изменения яичников. В то же время полиморфизм клинических и биохимических проявлений и степень выраженности отдельных симптомов зависят от нередкого сочетания с такими «внешними» (по отношению к развитию заболевания) факторами, как гиперинсулинемия и инсулиновая резистентность [101].
В отечественной литературе еще в 1915 г. Я. К. Хачкарузовым было опубликовано описание двустороннего увеличения (в 2-3 раза) яичников у 5 молодых женщин с нарушениями менструального цикла. Эти наблюдения касались операций, предпринятых в связи с подозрением на внематочную беременность, при которых были впервые отмечены характерные для поликистозных яичников особенности: утолщение белочной оболочки, склерозирование ткани яичника и отсутствие желтых тел. Позже С. К. Лесной (1928) сообщил об успешном лечении больных с аменореей и олигомено-реей путем клиновидной резекции яичников и при этом подробно описал патогномоничные для данного синдрома морфологические изменения.
Основополагающая публикация о синдроме склерокистозных яичников принадлежит I. Stein и М. Leventhal (1935), которые привели анализ историй болезни страдавших бесплодием гирсутных женщин с аменореей и/или ановуляторной олигоменореей и бес-
4.2. Синдром поликистозных яичников
плодием, у которых было выявлено увеличение яичников полики-стозного характера, что трактовалось авторами как следствие нарушенных гормональных влияний. При гистологическом исследовании были выявлены множественные кисты в субкортикальном слое яичников, утолщение белочной оболочки с фиброзом подлежащих тканей и большое количество атретических фолликулов с утолщением theca interna. После клиновидной резекции яичников у больных восстановился регулярный менструальный цикл, у 2 пациенток наступила беременность. В последующем данное заболевание получило название синдрома Штейна—Левенталя; его диагностическими критериями на протяжении длительного периода времени служили аменорея, гирсутизм, ожирение, бесплодие и наличие увеличенных поликистозно-измененных яичников (ПКЯ) [72].
Частота. Привлечение в последние годы пристального внимания к патофизиологии СПКЯ способствовало заметному расширению представлений об этом заболевании, хотя природа его и до настоящего времени остается в определенной степени загадочной. Как известно, данный клинический симптомокомплекс относится к числу довольно распространенных гинекологических заболеваний. Вместе с тем отсутствие согласия в определении критериев заболевания и гетерогенность клинических его проявлений не всегда позволяют сопоставлять результаты отдельных исследований, посвященных эпидемиологии и оценке эффективности лечения больных с этой патологией.
Согласно данным литературы, частота выявления ПКЯ составляет 1,4% от общего числа производимых в гинекологической клинике чревосечений. При обследовании страдающих бесплодием выборочных контингентов женщин частота выявления СПКЯ находится в пределах от 0,6 до 4,3 %. Ряд исследователей приводят (без упоминаний о верификации диагноза) сведения о более широком диапазоне колебаний частоты данной патологии среди гинекологических больных — от 1,8 до 11%, а среди больных, у которых нарушения менструального ритма сочетаются с гирсутизмом, — даже до 68 %. Кроме того, ПКЯ иногда обнаруживаются и у страдающих булимией женщин, а также в периоде реабилитации/восстановления после нервной анорексии, при гиперандрогении и гиперпро-лактинемии.
Сведения о частоте поликистозных изменений яичников существенно расширились благодаря публикациям в 1999 г. результатов
Глава 4. Патология репродуктивной системы в период зрелости
двух целенаправленных и методологически адекватно аргументированных исследований, которые не только пополнили сведения о частоте выявления ПКЯ, но и позволили одновременно расширить воззрения на патофизиологию данного состояния репродуктивной системы в современной женской популяции.
Одно из этих исследований было посвящено проспективному изучению частоты выявления ПКЯ у 59 обратившихся по поводу гиперандрогении женщин с сохраненным менструальным циклом с помощью трансвагинального УЗИ. Наряду с этим были определены уровни содержания в плазме периферической крови ФСГ, ЛГ, Э2, тестостерона, инсулина и 17-ОП в ответ на подкожное введение 1 мг леупролида ацетата [115]. Авторы пришли к заключению о наличии веских аргументов в пользу наличия ПКЯ у 34 обследованных, сообщивших о ненарушенном по клиническим критериям менструальном цикле, вне зависимости от наличия (53,4% случаев) или отсутствия (20,7 % случаев) у них овуляции.
В другом исследовании [156] выявление частоты поликистоз-ных изменений яичников было осуществлено у 189 практически здоровых женщин-волонтеров 20—45 лет и проводилось также с использованием традиционных диагностических критериев в пределах первых 6 дней менструального цикла (трансвагинальное УЗИ и соответствующие гормональные пробы). ПКЯ были выявлены в 14,2 % наблюдений: у женщин в возрасте < 35 лет — в 21,6 % (19/88) случаев, реже у женщин старшего возраста — в 7,8 % (8/101). При сопоставлении с данными, полученными у женщин с нормальным строением яичников, обнаружению ПКЯ сопутствовало выявление более высокой концентрации тестостерона, более низкого уровня ФСГ и более высокого индекса отношения ЛГ/ФСГ. Наряду с этим существенно чаще были отмечены нерегулярный менструальный цикл (44 % против 19 %; р < 0,001) и указания в анамнезе на наличие проблем, связанных с зачатием (25,9 % против 19 %\р < 0,01). Таким образом, согласно полученным данным, частота выявления ПКЯ у практически здоровых женщин колеблется в зависимости от возраста с отчетливой тенденцией к более частому выявлению у более молодых женщин.
Результаты приведенных выше исследований дают основание для выделения в современной репродуктивной медицине нескольких патологических состояний, связанных с рассматриваемой патологией, — наличие ПКЯ как таковых без выраженных нейроэндо-
4.2. Синдром поликистозных яичников
кринных нарушений и СПКЯ как в первоначальном классическом его описании, так и в сочетании с сопутствующими системными изменениями. Вместе с тем в рамках длящейся на протяжении десятилетий дискуссии о природе данного симптомокомплекса заслуживает внимание мнение ряда исследователей о том, что «формирование поликистозных яичников с сопутствующими нарушениями со стороны репродуктивной системы представляет собой заключительную стадию и/или следствие разнообразных метаболических и нейроэндокринных пертурбаций в организме женщины» [103]. С нашей точки зрения, подобный симптомокомплекс в большей степени соответствует термину «болезнь поликистозных яичников» и представлениям о многообразных системных изменениях в организме женщины при этом страдании.
Патогенез.Последние годы характеризуются значительным расширением представлений о патогенезе СПКЯ и отдельных клинических его проявлениях. Установлено, что характерные изменения яичников можно обнаружить при различных патологических состояниях организма женщины — АТС, синдроме Иценко—Ку-шинга, гиперпролактинемии, генитальном туберкулезе, а также у некоторых женщин на фоне хронических рецидивирующих воспалительных заболеваний гениталий и перенесенной в пубертатном периоде или в ранней репродуктивной фазе хронической тонзил-логенной инфекции. Кроме того, ряд стрессорных ситуаций, таких как начало половой жизни, психические травмы, смена климато-географических условий проживания и др., способны спровоцировать появление первых клинических симптомов заболевания на фоне предшествовавшей с раннего возраста преклинической его стадии.
Развитию общих представлений о патофизиологии системных изменений при СПКЯ в современных условиях может способствовать использовавшееся в течение предшествовавших лет выделение наиболее распространенных форм заболевания. К их числу следует отнести типичную форму СПКЯ с преимущественно яичниковой гиперандрогенией, в определенной степени соответствующую синдрому Штейна—Левенталя в его первоначальной трактовке; соче-танную форму заболевания, развивающегося на фоне яичниковой и надпочечниковой гиперандрогении, а также центральную форму с выраженными нарушениями со стороны гипоталамо-гипофизар-ного отдела ЦНС.
Глава 4. Патология репродуктивной системы в период зрелости
Как уже указывалось, наличие характерных поликистозных изменений яичников служит основным критерием заболевания, однако сам по себе факт увеличения яичников не является облигатным признаком СПКЯ, что подтверждается данными ряда авторов и наших наблюдений. В отдельных случаях типичные морфологические изменения яичников и проявления гиперандрогении встречаются при нормальных или даже уменьшенных в размерах яичниках. Взгляды на патогенез подобных состояний расходятся. По мнению одних исследователей, нормальные по величине яичники могут встречаться на начальных стадиях заболевания; другие считают, что отсутствие увеличения яичников чаще сопутствует различным стадиям развития сочетанной надпочечниковой (гиперплазия коры надпочечников) и яичниковой гиперандрогении, обусловленной соответствующими энзимными нарушениями.
В серии наших наблюдений в условиях гистологической верификации увеличение обоих поликистозных яичников имело место у 115 из 121 оперированной больной (размер от4х5х5до6х8х10см), т.е. в 95 % наблюдений. Макроскопически отмечалось утолщение белочной оболочки с характерным серовато-перламутровым оттенком капсулы яичников и просвечивающими мелкими кистами диаметром до 5—10 мм, в значительном количестве располагавшимися по всей поверхности последних. Только у 1 больной перечисленные изменения были отмечены в одном из яичников. Помимо этого в 36,7 % наблюдений были обнаружены другие патологические изменения внутренних половых органов: зрелая тератома яичника (5,7%), фолликулярная киста яичника (5,7%), параовариальная киста (1,6%), петрификаты на поверхности яичников, брюшине, туберкулезные бугорки (7,3 %), спаечный процесс в брюшной полости (4,9 %), миома матки (3,3 %) и др. Кроме того, у каждой 4—5-й больной были выявлены признаки полового инфантилизма (гипоплазия матки, расположение внутренних половых органов высоко в полости большого таза над входом в малый таз, отсутствие угла между шейкой и телом матки и пр.).
Согласно одной из распространенных гипотез о СПКЯ, в основе пато- и морфогенеза типичной формы заболевания лежит первичный, генетически обусловленный, энзимный дефект ткани яичников — дефицит 19-гидроксилазы и/или Зр-ол-дегидрогеназы. Однако, несмотря на то что нарушения стероидогенеза в яичниках относятся к числу ведущих факторов патогенеза, в соответствии
4.2. Синдром поликистозных яичников
с современными представлениями, подобную последовательность развития событий применительно ко всем случаям заболевания столь однозначно трактовать не следует.
Чаще всего встречаются нарушения на одной из заключительных стадий стероидогенеза — на уровне 19-гидроксилазы: недостаточность этого фермента блокирует превращение андрогенных предшественников в эстрогены. В результате накапливается тестостерон (активный андроген), в значительно меньших количествах — андростендион, а продукция эстрогенов в яичниках резко снижается и находится в прямой зависимости от степени недостаточности 19-гидроксилазы. В содержимом мелких кист ПКЯ обнаруживаются тестостерон и андростендион и почти отсутствуют эстрогены. Другой энзимный дефект — недостаточность 3(3-ол-дегидрогеназы; в этом случае биосинтез стероидов идет иным путем и в плазме крови определяется очень высокий уровень ДЭА и андростендиона наряду со значительным повышением уровня тестостерона. Продукция эстрогенов при подобном варианте энзимных нарушений несколько выше и при отсутствии недостаточности 19-гидроксилазы достигает почти нормального уровня.
Поскольку в женской популяции ПКЯ встречаются приблизительно у 20 % здоровых женщин, определенный интерес вызывает функция желтого тела у этого контингента. Подобное исследование по определению соотношения уровня экскреции с мочой пре-гнандиола/креатинина было проведено в 3 когортах — при ПКЯ в сопоставлении с таковым у женщин с нормальными яичниками и бесплодием и у женщин с ненарушенной фертильностью. Была установлена значительная вариабельность изученных гормональных показателей во всех 3 когортах, и единственной отличительной особенностью изученных соотношений при ПКЯ являлось существенное снижение уровня прегнандиола в ранней лютеиновой фазе.
Нарушение биосинтеза стероидов в яичниках обусловливает (по механизму обратной связи) дисфункцию гипоталамо-гипофизарной системы, что выражается в нарушении циклической секреции гона-дотропинов и приводит к развитию гиперплазии стромы, тека-ткани и клеток ворот яичников. В итоге в перечисленных структурах накапливаются в избыточных количествах андрогенные предшественники эстрогенов, которые впоследствии частично превращаются в Э1. В свою очередь часть Э1 превращается в периферических тканях в Э2, однако концентрация его в плазме периферической крови не до-
Глава 4. Патология репродуктивной системы в период зрелости
стигает уровня, характерного для середины фолликулиновой фазы здоровых женщин, лишена предовуляторного и лютеинового пиков и имеет монотонный характер. Следовательно, в формировании СПКЯ важная роль принадлежит нарушениям со стороны гипота-ламо-гипофизарной системы, принимающим участие в механизме первоначального развития яичниковой патологии и поддержания патологического процесса на последующих стадиях заболевания.
Как известно, яичники и надпочечники имеют эмбриологическую общность (происхождение из целомического мезотелия) и синтез стероидных гормонов в обеих железах идет при участии аналогичных энзимных систем, в связи с чем в женском организме андрогены вырабатываются и в яичниках, и в коре надпочечников. В физиологических условиях формирование функции надпочечников и гипоталамо-гипофизарной системы завершается в пубертатном возрасте. При энзимном дефекте в этом периоде жизненного цикла в надпочечниках вырабатываются в значительных количествах ДЭА, ДЭА-С, андростендион, которые в периферических тканях частично превращаются в эстрогены. Возрастает синтез ЛГ в гипофизе, что в свою очередь способствует развитию гиперплазии тека-ткани и стромы яичников. В результате в перечисленных структурах в избытке синтезируются андрогены, под влиянием которых утолщается белочная оболочка и развиваются структурные изменения яичников.
Возможность подобного сочетанного механизма развития патологического процесса, сопровождающегося нарушениями стеро-идогенеза и в яичниках, и в коре надпочечников, подтверждается тем, что у части больных с гиперплазией или опухолью коры надпочечников обнаруживаются изменения, аналогичные описанным выше. Начало заболевания по времени обычно совпадает с менархе или развивается в ближайшие к нему годы, в период окончательного формирования функции надпочечников. В связи с этим не исключено, что возникающие в этом периоде функциональные нарушения со стороны надпочечников могут в той или иной степени способствовать развитию СПКЯ.
При зондировании вен яичников и надпочечников у больных с СПКЯ в плазме оттекающей от них крови были выявлены значительные количества андрогенов. Согласно данным литературы, у данного контингента больных пробы с АКТГ и дексаметазоном положительны, увеличена экскреция прегнантриола (метаболита
4.2. Синдром поликистозных яичников
21-дезоксикортизола) с мочой, что связано с дефицитом 21-ги-дроксилазы надпочечников. Отсутствие положительного эффекта от клиновидной резекции яичников и, наоборот, восстановление менструальной и репродуктивной функции на фоне лечения декса-метазоном у части больных служит подтверждением первично-над-почечникового генеза заболевания.
Таким образом, первичный энзимный дефект в коре надпочечников может способствовать вовлечению в патологический процесс и яичников с формированием в них характерных структурных изменений и возникновением сочетанной гиперандрогении (надпо-чечникового и яичникового генеза).
У женщин с ПКЯ и гиперандрогенией отмечены нарушения стероидогенеза, обусловленные дисфункцией коры надпочечников из-за недостаточности 21-гидроксилазы [32]. Эти данные были получены на основании случайного отбора 49 из обследованных 136 женщин с гиперандрогенией и гистологически верифицированными ПКЯ (средний возраст 28 ± 1,7 лет), с длительностью заболевания к моменту проведения исследования до 10—11 лет и подвергавшихся на протяжении этого периода времени хирургическому, консервативному или сочетанному лечебному воздействию. Нарушения менструального цикла были отмечены у 90 % пациенток, в том числе олигоменорея — у 74%, первичная или вторичная аменорея — у 11 %. Бесплодие имело место в 95% наблюдений (чаще — первичное), а соотношение ЛГ/ФСГ находилось в пределах 2,6—2,8. При обследовании функции надпочечников была использована проба с АКТГ длительного действия. Полученные данные обрабатывались по формуле, определявшей дискриминантную функцию D, с помощью которой диагностировалось носительство мутации гена CYP21B с учетом показателя этой функции у лиц — носителей мутации (D < 0,069). Таким образом было установлено гетерозиготное носительство этого гена у 61 % обследованных. Значения D отражают степень снижения активности 21-гидроксилазы, которая колебалась у обследованных в широких пределах, что в свою очередь могло оказывать определенное влияние на скорость реализации патологического воздействия дисфункции надпочечников на систему репродукции.
Гипотеза о том, что развитие СПКЯ обусловлено нарушениями гормонального баланса вследствие гиперсекреции гонадотропных гормонов, была сформулирована вскоре после первых описаний
Глава 4. Патология репродуктивной системы в период зрелости
самого синдрома. Участие центральных структур, регулирующих функцию репродуктивной системы, в развитии заболевания подтверждается отмеченной выше нередкой хронологической связью между началом заболевания и состояниями физического и психического аффекта (начало половой жизни, роды и аборты, психические травмы). Нарушение соответствующих функций ЦНС может возникнуть и под влиянием острой или хронической инфекции либо интоксикации (частые ангины, ревматизм, туберкулез и т.п.) в пред-пубертатном и пубертатном периодах. Подобные нарушения, как известно, сопровождаются изменениями секреции и гонадотропных гормонов, и моноаминов, особенно ДА и серотонина. С другой стороны, нарушения в гипоталамо-гипофизарной системе могут быть обусловлены и генетически.
Для СПКЯ характерно увеличение секреции ЛГ с неупорядоченными колебаниями, содержание ФСГ в плазме периферической крови находится в пределах возрастной нормы или несколько снижено. Наиболее информативным для распознавания синдрома является отношение ЛГ/ФСГ, оптимальные значения которого, необходимые для роста и развития фолликулов и наступления овуляции, не превышают 1,5. При СПКЯ они достигают цифр > 3. При СПКЯ встречаются три варианта соотношений ЛГ/ФСГ: повышение содержания ЛГ при низком уровне ФСГ, повышение содержания ЛГ при нормальном уровне ФСГ и содержание ЛГ на верхней границе нормы на фоне низкого уровня ФСГ. При всех перечисленных вариантах отношение ЛГ/ФСГ > 2,5. Подобные изменения секреции гонадотропных гормонов приводят к неадекватной стимуляции яичников, в результате чего уменьшается количество зреющих фолликулов и нарушается синтез половых гормонов. У женщин с бесплодием на фоне гирсутизма (среднее гирсутное число 27,2) и наличием лапароскопических признаков ПКЯ выявлено двукратное превышение уровня содержания ЛГ в плазме периферической крови в сравнении с контрольной группой здоровых женщин репродуктивного возраста с ненарушенной репродуктивной функцией, что составило 13,7 (11,2—16,8) МЕ/л; в 2 раза выше оказалось и соотношение ЛГ/ФСГ — 4,0 (3,2-5,0), а уровень содержания тестостерона — 3,2 (2,7—3,7) нмоль/л. В несколько меньшей степени было повышено содержание ПРЛ — 402,4 (339,5-476,9) при 264,5 (223,2-313,6) мМЕ/л в норме и андростендиона — 9,2 (9,1-9,4) при норме 6,3 (5,6-7,2) нмоль/л. На этом фоне было отмечено снижение уров-
4.2. Синдром поликистозных яичников
ня Э2 — 256,0 (211,7-309,6) при норме 343,3 (298,5-394,9) пмоль/л и, что не менее важно, существенное снижение (в 2,5 раза) концентрации тестостерон-эстрогенсвязывающего глобулина (ТЭСГ) в сыворотке крови.
Таким образом, способствующая развитию гиперандрогении повышенная тоническая стимуляция гонад обусловливает постепенную их перестройку. В яичниках происходит гиперплазия мозгового слоя, тека-ткани и клеток ворот яичника, которые в избыточном количестве продуцируют андрогены. Вследствие снижения уровня ФСГ в яичниках возникает дефицит зреющих фолликулов, а изменение гормонального статуса определяется ослаблением эстро-генных и усилением андрогенных воздействий. В периферических тканях избыточные андрогены превращаются в основном в Э,, лишь незначительная часть которого переходит в Э2.
Ситуация осложняется взаимодействием между андрогенами, эстрогенами, ПРЛ и ДА, в результате чего избыток андрогенных влияний у больных с СПКЯ может способствовать стимуляции секреции ПРЛ, тогда как у другой части больных избыток эстрогенов (по механизму положительной обратной связи) способен вызвать гиперпролактинемию за счет участия в дофаминергических механизмах.
При исследовании уровня половых стероидов, гонадотропных гормонов и моноаминов (ДА и серотонин) у больных с СПКЯ было выявлено несколько вариантов соотношений между исследованными биологически активными соединениями.
При первичном поражении яичников и сохраненных гипотала-мо-гипофизарных взаимоотношениях без выраженных гипоталами-ческих нарушений отмечены высокий уровень ЛГ при нормальном уровне ФСГ и ПРЛ, значительное увеличение отношения ЛГ/ФСГ (< 5); концентрации ДА и серотонина и их соотношение не превышают нормы; эстрогенная насыщенность организма достаточна или несколько снижена; 17-КС и ДЭА в пределах нормы. При сочетанием вовлечении в патологический процесс яичников и надпочечников уровень ЛГ в плазме крови менее высок, уровень ФСГ снижен, среднее их соотношение составляет 3,2 при нормальном уровне секреции ПРЛ. Экскреция ДА и 5-ОИУК (основного метаболита серотонина) значительно повышена, экскреция 17-КС и ДЭА также повышена, проба с дексаметазоном положительная. Для больных с преобладанием нарушений со стороны центральных моноаминер-
Глава 4. Патология репродуктивной системы в период зрелости
гических механизмов патогномоничны незначительное увеличение продукции ЛГ и снижение секреции ФСГ при нормальном уровне ПРЛ; отношение ЛГ/ФСГ в 4—5 раз выше нормы. Содержание ДА несколько снижено при повышенном уровне серотонина, их отношение тоже снижено. Экскреция 17-КС и ДЭА в пределах нормы.
Наличие нередкой связи между гиперпролактинемией и ПКЯ было показано и при обследовании 79 пациенток с гиперпролактинемией. При исключении больных с гипотиреозом, макропро-лактиномами и ятрогенной гиперпролактинемией у 41 (67,2%) из 61 пациентки основной группы с помощью УЗИ были выявлены ПКЯ. У женщин с ПКЯ в сравнении с женщинами с интактными яичниками и гиперпролактинемией отмечены более низкий уровень ПРЛ и более высокие значения общего и свободного тестостерона и показателей шкалы Ферримана—Галлвея, так же как и большие значения индекса массы тела [121].
Таким образом, анализ соотношений гонадотропных и половых гормонов и моноаминов в биологических жидкостях организма больных с СПКЯ подтверждает гетерогенность данной патологии.
Установление причины гиперандрогении при СПКЯ не всегда оказывается простой задачей. Традиционно в число патогенетических факторов включают нарушения гипоталамо-гипофизарного отдела ЦНС, изменения со стороны яичников и надпочечников. Наряду с этим высказываются соображения о том, что к факторам развития ПКЯ у женщин репродуктивного возраста следует отнести и хроническую гиперинсулинемию. Основанием для подобной точки зрения послужили наблюдения, согласно которым у части резистентных к инсулину женщин с гиперандрогенией острая нагрузка глюкозой способствует еще большему повышению уровня циркулирующих андрогенов. Это положение расширяет представления о гетерогенности яичниковой гиперандрогении и заставляет принимать во внимание и такой потенциальный механизм ее развития, как метаболические нарушения, связанные с системой инсулин—глюкоза, а также тот факт, что секреция андрогенов в яичниках регулируется не только ЛГ, но и инсулином. В исследованиях in vitro установлен строматогенный эффект инсулина, способствующий повышению чувствительности стромы яичников к стимулирующему влиянию ЛГ, что дает основание для предположения, что гиперинсулинемия может занимать в развитии яичниковой гиперандрогении одно из центральных мест.
4.2. Синдром поликистозных яичников
Дальнейшему расширению представлений о природе гипотала-мо-гипофизарной дисфункции при СПКЯ способствуют результаты исследований, проведенных в условиях подавления эндогенной гонадотропной секреции тоническим введением агониста ГЛ бусе-релина. Проведенные в этом направлении исследования показали, что подавление секреции гонадотропньгх гормонов приводит к снижению секреции эстрогенов в яичниках и не оказывает при этом влияния на глюкокортикоидную функцию надпочечников. Вместе с тем в этих условиях у 8 из 14 больных была отмечена активация синтеза андрогенов надпочечниками по 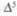 -пути, которая исчезла лишь спустя 3 мес. после отмены бусерелина [33]. Таким образом, длительное торможение гонадотропной функции у части больных с СПКЯ может способствовать активации синтеза андрогенов в коре надпочечников.
-пути, которая исчезла лишь спустя 3 мес. после отмены бусерелина [33]. Таким образом, длительное торможение гонадотропной функции у части больных с СПКЯ может способствовать активации синтеза андрогенов в коре надпочечников.
С другой стороны, в ответ на гонадотропную стимуляцию у больных с ПКЯ возрастает уровень содержания в периферической крови и эстрогенов, и андрогенов одновременно. При этом отчетливое повышение уровня 17-ОП и андрогенов в ответ на стимуляцию яичников служит свидетельством развития яичниковой гиперандро-гении вследствие нарушения продукции андрогенов в клетках тека-ткани яичников. Вместе с тем одновременное возрастание уровня эстрогенов не исключает нарушений стероидогенеза и в клетках гранулезы. Рассмотренные нарушения регуляции стероидогенеза нередко ассоциируются с увеличением количества фолликулов, которые как бы избегают атрезии и достигают стадии развития до 2—8 мм в диаметре.
Характеристика гиперпролактинемии у больных с СПКЯ приоткрывает завесу над патогенезом другого клинического варианта данного заболевания, при котором нарушения центральных механизмов регуляции репродуктивной системы играют, по-видимому, доминирующую роль. В литературе высказывалось ранее предположение о том, что у части больных с СПКЯ гиперпролактинемия может относиться к числу основных факторов патогенеза, тогда как у других — служит лишь следствием основного заболевания. По данным литературы, при СПКЯ гиперпролактинемия обнаруживается с высокой частотой — до 17 и даже 20—30 %, хотя результаты проб с ГЛ, тиролиберином, дексаметазоном и АКТГ носят однотипный характер независимо от уровня ПРЛ в плазме периферической крови, что свидетельствует о сохранности функциональных резервов соот-
Глава 4. Патология репродуктивной системы в период зрелости
ветствующих систем. Результаты проведенных в этом направлении исследований позволили сформулировать предположение о том, что среди центральных механизмов развития заболевания у части больных существенное место занимает дефицит дофаминергиче-ской активности базального гипоталамуса.
Несомненным свидетельством гипоталамо-гипофизарной дисфункции при СПКЯ, особенно при использовании более широких диагностических его критериев, служит обнаружение повышенного соотношения ЛГ/ФСГ, причем в ряде исследований показано одновременное повышение секреции и ГЛ. Отмечено также угнетение механизма обратной связи между прогестероном и генератором пульса гонадотропинов — цирхоральной активностью ГЛ. В ходе обследования 12 девушек с ПКЯ (средний возраст 16,4 ± 0,57 лет; МРИ 24,4 ±1,6 кг/м2) была установлена повышенная частота пульсирующих выбросов ЛГ (каждые 20 минут) в течение суток в сравнении с контрольной группой обследованных. Последнюю составили 11 девушек с ненарушенной менструальной функцией и аналогичными критериями отбора для исследования по возрасту и массоростовым соотношениям. Суточная концентрация эндогенного сывороточного ЛГ в 2 раза превышала таковую в контрольной группе (р < 0,01), и существенно более продолжительным был период его полураспада (ПО ± 8,5 мин против 77 ± 3,7 мин). По мнению авторов, остается, однако, неясным, патогномоничны ли нарушения пульсирующего выброса ЛГ гипофизом только для СПКЯ или они обусловлены избытком андрогенных влияний [137].
Дата добавления: 2016-07-09; просмотров: 685;
