Нарушения сердечного ритма и проводимости (с указанием формы). 6 страница
 Запомните
1. Для купирования приступа стенокардии наиболее эффективны сублингвальный прием таблеток нитроглицерина, оральное применение дозируемых аэрозолей нитроглицерина и изосорбида динитрата, а также использование буккальных форм нитроглицерина. 2. Для профилактики болевых приступов у большинства больных со стенокардией I ФК и у части пациентов со стенокардией II ФК показан спорадический прием короткодействующих нитратов незадолго до предполагаемой физической нагрузки. 3. У части больных со стенокардией напряжения II ФК возникает необходимость прерывистого асимметричного режима приема нитратов умеренно пролонгированного действия, назначаемых, в основном, в периоды наибольшей физической активности пациентов. 4. При стенокардии III ФК необходим прерывистый прием нитратов умеренно и значительно пролонгированного действия, которые должны приниматься, соответственно, 3–4 раза и 1–2 раза в сутки. 5. У больных IV ФК целесообразен постоянный режим дозирования нитратов умеренно пролонгированного действия (4–6 раз в день) или значительно пролонгированного действия (2–3 раза в сутки), что позволяет поддерживать антиангинальный эффект в течение всех суток. Запомните
1. Для купирования приступа стенокардии наиболее эффективны сублингвальный прием таблеток нитроглицерина, оральное применение дозируемых аэрозолей нитроглицерина и изосорбида динитрата, а также использование буккальных форм нитроглицерина. 2. Для профилактики болевых приступов у большинства больных со стенокардией I ФК и у части пациентов со стенокардией II ФК показан спорадический прием короткодействующих нитратов незадолго до предполагаемой физической нагрузки. 3. У части больных со стенокардией напряжения II ФК возникает необходимость прерывистого асимметричного режима приема нитратов умеренно пролонгированного действия, назначаемых, в основном, в периоды наибольшей физической активности пациентов. 4. При стенокардии III ФК необходим прерывистый прием нитратов умеренно и значительно пролонгированного действия, которые должны приниматься, соответственно, 3–4 раза и 1–2 раза в сутки. 5. У больных IV ФК целесообразен постоянный режим дозирования нитратов умеренно пролонгированного действия (4–6 раз в день) или значительно пролонгированного действия (2–3 раза в сутки), что позволяет поддерживать антиангинальный эффект в течение всех суток.
|
β-адреноблокаторы
Так же, как и нитраты, β-адреноблокаторы относятся к наиболее широко распространенным антиангинальным средствам. Механизм их положительного действия у больных ИБС связан, прежде всего, с их отрицательным инотропным (и, отчасти, хронотропным) эффектом, в результате которого снижается потребность миокарда в кислороде и уменьшается риск возникновения ишемии миокарда во время нагрузки. Кроме того, имеет значение увеличение продолжительности диастолы, что также способствует некоторому увеличению коронарного кровотока. Поскольку β-адреноблокаторы препятствуют взаимодействию катехоламинов с соответствующими рецепторами клеток, их эффект в большей степени проявляется при высокой исходной активности САС, например, при наличии синусовой тахикардии или во время физической нагрузки и т.д.
Наконец, длительное применение β-адреноблокаторов способствует снижению активности САС и РААС и ограничению отрицательных эффектов гиперактивации этих систем. В первую очередь, речь идет о снижении (нормализации) АД (у больных с сопутствующей АГ), обратном развитии гипертрофии миокарда ЛЖ, уменьшении скорости прогрессирования фибропластических процессов в сердечной мышце. Наконец, весьма полезным у многих больных ИБС может оказаться антиаритмический эффект β-адреноблокаторов, в частности “подавление” суправентрикулярных и желудочковых нарушений ритма, а также увеличение порога фибрилляции желудочков.
По данным, полученным в нескольких многоцентровых клинических исследованиях, β-адреноблокаторы достоверно увеличивают выживаемость больных ИБС, перенесших ИМ. Общая летальность и частота повторных фатальных ИМ при длительном (около 5 лет) применении β-адреноблокаторов уменьшаются на 25%, а частота внезапной сердечной смерти — на 30%. Эти данные подтверждают необходимость применения β-адреноблокаторов почти у всех больных ИБС (при отсутствии противопоказаний), тем более, что другие группы антиангинальных ЛС (нитраты и антагонисты кальция), уменьшая клинические проявления болезни, по-видимому, не оказывают никакого влияния на прогноз ИБС.
В главах 2 и 3 настоящего руководства были подробно описаны классификация β-адреноблокаторов, а также побочные эффекты и осложнения, возникающие при их применении. Напомним, что β-адреноблокаторы, особенно при длительном приеме:
- могут спровоцировать бронхоспазм (преимущественно неселективные β-адреноблокаторы);
- могут усилить синусовую брадикардию или вызвать блокады сердца;
- могут усугублять гиперлипопротеинемии (ГЛП), увеличивая содержание общего ХС и ХС ЛНП;
- могут усугублять сердечную недостаточность (за счет угнетения сократительной способности миокарда);
- могут маскировать симптомы гипогликемии у больных с сопутствующим сахарным диабетом;
- могут спровоцировать спазм КА или усугубить симптомы облитерирующего заболевания периферических артерий.
Последний эффект β-адреноблокаторов требует небольшого комментария. Как известно, стимуляция β-адренорецепторов (в частности, β2-рецепторов) сопровождается расширением КА и периферических сосудов скелетных мышц. Стимуляция α1-адренорецепторов вызывает отчетливый вазоконстрикторный эффект. Соответственно, блокада β-адренорецепторов может оставить α-адренергические эффекты без β-адренергического “противодействия” (G.J. Taylor), что усугубляет симптоматику поражения периферических артерий и может спровоцировать спазм КА (рис. 5.48).
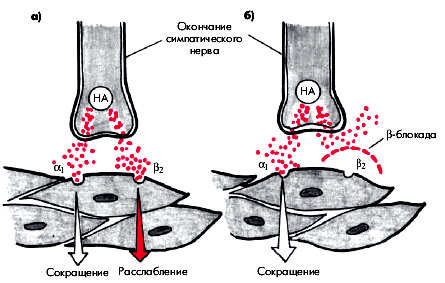
|
| Рис. 5.48. Влияние бета-адренорецепторов на гладкомышечные клетки периферических сосудов и коронарных артерий |
Понятно, что такими свойствами в большей степени обладают неселективные β-адреноблокаторы, воздействующие как на β1-, так и на β2-адренорецепторы. Особенно опасно назначать β-адреноблокаторы больным с отчетливо выраженным спазмом КА, т.е. пациентам с вазоспастической стенокардией Принцметала.
Выбор препарата. Хотя практически все β-адреноблокаторы обладают примерно одинаковым антиангинальным (антиишемическим) эффектом, выбор препарата для длительного лечения больных ИБС должен учитывать исходное состояние сердечно-сосудистой системы, склонность больных к синусовой тахикардии или брадикардии, наличие сопутствующих АГ, ХСН, сахарного диабета, ГЛП и т.п. Особое внимание следует обращать на подбор адекватной дозы ЛС и их фармакологические свойства (селективность, внутренняя симпатомиметическая активность, липофильность и т.п.).
Селективность. При любых клинических ситуациях следует стремиться к назначению β1-селективных блокаторов (метопролол, бисопролол, атенолол и др.), поскольку неселективные β1,2-адреноблокаторы могут усугублять вазоконстрикторные реакции со стороны КА и периферических сосудов. Кроме того, неселективные β-адреноблокаторы могут спровоцировать бронхоспазм, особенно у больных с обструктивными заболеваниями легких.
Следует, правда, иметь в виду, что селективность β-адреноблокаторов — понятие весьма относительное. Речь идет лишь о большем или меньшем преобладании влияний на β1-адреноблокаторы: при лечении малыми дозами этих препаратов селективность выражена в большей степени, тогда как при назначении больших доз свойства селективности во многом теряются. Эти данные следует учитывать даже при назначении у больных ИБС с сопутствующим хроническим обструктивным бронхитом современных высокоселективных β1-адреноблокаторов (бетаксолола, бисопролола, небивалола), дозы которых должны быть снижены. При сопутствующей бронхиальной астме даже эти препараты противопоказаны.
Следует добавить, что в последние годы получили распространение β-адреноблокаторы, обладающие вазодилатирующими свойствами, обусловленными дополнительной блокадой a-адренорецепторов (лабетолол, карведилол и др.). Эти препараты особенно показаны больным ИБС с сопутствующей АГ или/и ХСН, а также пациентам с признаками периферического атеросклероза.
Внутренняя симпатомиметическая активность (ВСА). Для лечения больных хронической ИБС целесообразно использовать β-адреноблокаторы без ВСА, которая сама по себе несколько снижает эффективность препаратов в связи с неполным инотропным эффектом. Исключение составляют пациенты с исходной склонностью к синусовой брадикардии. В этих случаях назначение β-адреноблокаторов с ВСА не сопровождается брадикардией в покое, но во время нагрузки, когда активность САС возрастает, эти препараты способны ограничивать ЧСС, обеспечивая лишь умеренное повышение потребности миокарда в кислороде.
Липофильность β-адреноблокаторов. В главе 2 были подробно описаны свойства липофильных и гидрофильных β-адреноблокаторов. Напомним, что липофильные (жирорастворимые) препараты хорошо проникают через гематоэнцефалический барьер и способны воздействовать на ЦНС. Существует мнение (А.Я. Ивлева), что кардиопротекторные антиишемические свойства наиболее выражены у липофильных β-адреноблокаторов (метопролол, тимолол, пропранолол, ацебутолол и др.), которые достоверно снижают частоту фибрилляции желудочков, внезапной смерти и повторных ИМ. Не исключено, что эта особенность липофильных β-адреноблокаторов обусловлена их блокирующим эффектом центральных β1-адренорецепторов, что сопровождается повышением активности парасимпатической нервной системы (“вагуса”).
Подбор дозыβ-адреноблокаторов имеет особо важное значение. Только применение адекватных доз этих ЛС сопровождается отчетливым антиишемическим эффектом и положительно влияет на прогноз заболевания. Единственным объективным критерием эффективности β-адреноблокаторов могут служить результаты повторных нагрузочных тестов и динамика толерантности к физической нагрузке. Однако в широкой клинической практике врачи в большинстве случаев лишены такой возможности и вынуждены ориентироваться на уменьшение ЧСС в покое. Известно, что на фоне приема β-адреноблокаторов ЧСС, зарегистрированная в покое, должна составлять не более 55–60 уд. в мин. У больных со стенокардией III–IV ФК рекомендуется снижать ЧСС до 50 уд. в мин, естественно, при условии, если такая брадикардия не сопровождается неприятными ощущениями (головокружение, слабость) и при этом не развиваются нарушения проводимости (АВ-блокады, блокады ножек и ветвей пучка Гиса). Это является одним из необходимых условий достижения антиангинального (антиишемического) эффекта. Следует, правда, учитывать, что даже такое снижение ЧСС, обусловленное отрицательным хронотропным действием препарата, не гарантирует желательного отрицательного инотропного эффекта, который и лежит в основе антиишемического действия β-блокаторов. Это связано с тем, что β-адренорецепторы СА-узла оказываются более чувствительными к β-адреноблокаторам, чем миокард желудочков.
Характерно, что наибольшее снижение ЧСС приходится на начальные небольшие дозы этих ЛС, когда их антиишемический эффект еще слабо выражен. Дальнейшее повышение разовых доз препарата существенного дополнительного уменьшения ЧСС уже не вызывает, хотя антиангинальный эффект продолжает нарастать (П.Х. Джанашия с соавт.). По крайней мере, следует иметь в виду, что дозы β-адреноблокаторов, не вызывающие синусовой брадикардии, как правило, не оказывают и должного антиишемического эффекта.
В табл. 5.9 приведены примерные дозы β-адреноблокаторов, рекомендуемые для лечения больных со стабильной стенокардией напряжения. Напомним, что при подборе индивидуально эффективной дозы β-адреноблокаторов следует соблюдать принцип “титрования” дозы, подробно описанный в главе 2.
Таблица 5.9
Ориентировочные дозы β-адреноблокаторов, рекомендуемые для лечения больных со стабильной стенокардией напряжения
| Препарат | Ориентировочные дозы (мг) и кратность приема | ||
| суточные | разовые | кратность приема | |
| Пропранолол | 60–160 | 20–40 | 3–4 |
| Метопролол | 75–225 | 25–75 | |
| Атенолол | 50–200 | 50–100 | 1–2 |
| Талинолол | 100–200 | 100–200 | |
| Бисопролол | 5–20 | 5–20 | |
| Пиндолол | 15–40 | 5–10 | 3–4 |
| Надолол | 40–80 | 40–80 | |
| Бетаксолол | 10–20 | 10–20 |
Синдром отмены. Резкое прекращение приема β-адреноблокаторов после их длительного применения всегда сопровождается тахикардией, головными болями, возбуждением, тремором. В более редких случаях отмена препарата может привести к обострению стенокардии, нарушениям сердечного ритма, развитию ИМ и даже к внезапной смерти. Это связано с тем, что на фоне длительного приема β-адреноблокаторов в сердце и других органах и тканях увеличивается концентрация β-адренорецепторов, что ведет к повышению чувствительности органов и тканей к симпатическим воздействиям, в частности к действию катехоламинов, если эти воздействия не ограничиваются блокаторами β-адренорецепторов.
Чтобы не допустить развития синдрома отмены, рекомендуется постепенное, в течение нескольких дней, снижение дозы этих ЛС.
 Запомните
1. β-адреноблокаторы в адекватно подобранных дозах являются высокоэффективными антиангинальными (антиишемическими) ЛС, достоверно снижающими частоту развития острого ИМ, летальность больных от сердечно-сосудистых заболеваний, а также частоту фибрилляции желудочков и внезапной смерти. 2. У больных хронической ИБС предпочтительно применение кардиоселективных β1-адреноблокаторов, обладающих липофильными свойствами, но не имеющих ВСА. У больных со склонностью к синусовой брадикардии возможно применение β-адреноблокаторов с ВСА. 3. Не следует назначать неселективные β-адреноблокаторы больным с сопутствующими обструктивными заболеваниями легких. 4. Неселективные β-адреноблокаторы у некоторых больных ИБС и периферическим атеросклерозом могут вызвать спазм КА или ухудшение периферического кровообращения за счет реакций, опосредованных α1-адренорецепторами. 5. У больных ИБС с сопутствующей ХСН, тяжелой АГ или периферическим атеросклерозом целесообразно применять β-адреноблокаторы с дополнительными вазодилатирующими свойствами (карведилол, лабетолол и др.). Запомните
1. β-адреноблокаторы в адекватно подобранных дозах являются высокоэффективными антиангинальными (антиишемическими) ЛС, достоверно снижающими частоту развития острого ИМ, летальность больных от сердечно-сосудистых заболеваний, а также частоту фибрилляции желудочков и внезапной смерти. 2. У больных хронической ИБС предпочтительно применение кардиоселективных β1-адреноблокаторов, обладающих липофильными свойствами, но не имеющих ВСА. У больных со склонностью к синусовой брадикардии возможно применение β-адреноблокаторов с ВСА. 3. Не следует назначать неселективные β-адреноблокаторы больным с сопутствующими обструктивными заболеваниями легких. 4. Неселективные β-адреноблокаторы у некоторых больных ИБС и периферическим атеросклерозом могут вызвать спазм КА или ухудшение периферического кровообращения за счет реакций, опосредованных α1-адренорецепторами. 5. У больных ИБС с сопутствующей ХСН, тяжелой АГ или периферическим атеросклерозом целесообразно применять β-адреноблокаторы с дополнительными вазодилатирующими свойствами (карведилол, лабетолол и др.).
|
Блокаторы медленных кальциевых каналов
Блокаторы медленных кальциевых каналов (антагонисты кальция) — большая группа ЛС, общим свойством которых является способность тормозить медленный ток кальция в клетку через медленные кальциевые каналы, в конечном счете уменьшая концентрацию внутриклеточного Са2+. Антагонисты кальция воздействуют таким образом на гладкомышечные клетки сосудов, кардиомиоциты и клетки проводящей системы сердца.
В зависимости от химической структуры антагонисты кальция делят на 3 большие группы, каждая из которых отличается преимущественным воздействием на те или иные клеточные структуры.
Подробное описание механизма действия, клинических эффектов, побочных явлений препаратов этой группы приведено в главе 7 настоящего руководства. В данном разделе дается лишь краткая характеристика трех основных групп блокаторов медленных кальциевых каналов и обсуждается в основном их антиангинальное (антиишемическое) действие при назначении больным хронической ИБС.
Наиболее важными свойствами, которые определяют терапевтический эффект антагонистов кальция, являются:
1. Отрицательное инотропное действие.
2. Отрицательное хронотропное действие (угнетение автоматизма СА-узла).
3. Системная вазодилатация, которая приводит к снижению ОПСС и величины постнагрузки.
4. Дилатация КА и/или предотвращение коронароспазма.
Перечисленные свойства неодинаково выражены у представителей различных групп антагонистов кальция. В сравнении с b-адреноблокаторами антагонисты кальция обладают некоторыми дополнительными преимуществами. К ним относится возможность использования этих препаратов:
- при бронхоспазме;
- при заболеваниях периферических сосудов (периферическом атеросклерозе, системных васкулитах, синдроме Рейно и др.);
- при тяжелом сахарном диабете;
- при вазоспастической стенокардии Принцметала.
Кроме того, большинство антагонистов кальция не влияют на липидный спектр (некоторые из них даже снижают содержание ЛНП в крови и повышают содержание ЛВП) и обладают антиагрегантными свойствами. В табл. 5.10 представлены основные свойства различных групп блокаторов медленных кальциевых каналов.
Таблица 5.10
Основные свойства различных групп блокаторов медленных кальциевых каналов.
(по Е.Н. Амосовой, 1997; в модификации)
| Свойства | Группа верапамила | Группа дилтиазема | Группа нифедипина |
| Автоматизм СА-узла | γ | γ | Δ |
| АВ-проводимость | γγγ | γγ или γ | ΔΔΔ |
| Системная вазодилатация | ΔΔ | Δ | – |
| Коронарная вазодилатация | ΔΔ | ΔΔ | ΔΔΔ |
| Сократимость миокарда | γγ | γ | – |
Примечание: γ— уменьшение свойств; Δ— увеличение свойств; “–” — отсутствие эффекта
Из таблицы видно, что свойством системной вазодилатации и расширения КА обладают представители всех трех групп антагонистов кальция. Основные отличия заключаются в выраженности влияния на СА-узел, АВ-проводимость и сократимость миокарда.
Производные дифенилалкиламина (верапамила)угнетают функцию СА-узла, проводимость по АВ-узлу и обладают отчетливым отрицательным инотропным действием. Эти свойства сближают их с β-адреноблокаторами и дают возможность использовать верапамил у больных ИБС преимущественно в следующих клинических ситуациях:
- при гиперактивации САС (синусовая тахикардия);
- при стенокардии напряжения;
- при наджелудочкоых нарушениях ритма.
Эти же особенности верапамила и его производных могут усугублять застойную сердечную недостаточность, синусовую брадикардию и АВ-блокаду и противопоказаны при наличии этих состояний у больных ИБС.
Производные дигидропиридина (группа нифедипина) практически не влияют на функцию СА-узла, АВ-проводимость и сократимость миокарда желудочков и в большей степени проявляют свойства артериолярных вазодилататоров. Поэтому их предпочтительно использовать в следующих клинических ситуациях:
- при склонности больных к синусовой брадикардии;
- при выраженной АГ;
- при застойной сердечной недостаточности;
- при наличии признаков АВ-блокады;
- при вазоспастической стенокардии Принцметала.
Благодаря выраженному вазодилатирующему эффекту прием нифедипина и других представителей этой группы сопровождается признаками рефлекторной тахикардии, артериальной гипотензии, головокружением, ощущением “приливов” к голове и т.п. Частым побочным эффектом представителей этой группы являются периферические отеки.
Производные бензотиазепина (дилтиазем и др.) сочетают в себе свойства верапамила и нифедипина.
Показаниямидля использования блокаторов медленных кальциевых каналов для длительного лечения больных хронической ИБС являются:
- сочетание стенокардии напряжения с синусовой брадикардией, СССУ, АВ-блокадой I степени, умеренными проявлениями сердечной недостаточности (дигидропиридины пролонгированного действия);
- сочетание стенокардии напряжения и АГ, особенно на фоне гиперактивации САС и склонности к синусовой тахикардии (верапамил);
- стенокардия напряжения у лиц пожилого и старческого возраста (в зависимости от клинической ситуации — верапамил, дилтиазем или дигидропиридины пролонгированного действия);
- вазоспастическая стенокардия Принцметала;
- сочетание стенокардии напряжения и обструктивных заболеваний легких;
- сочетание стенокардии напряжения и облитерирующего атеросклероза сосудов нижних конечностей;
- сочетание стенокардии напряжения с метаболическими нарушениями (ГЛП или сахарный диабет).
В целом антиангинальный (антиишемический) эффект выше у верапамила и дилтиазема, чем у производных дигидропиридина (А.Я. Ивлева), хотя не получено убедительных данных, свидетельствующих о положительном влиянии тех и других на летальность больных ИБС, частоту развития ИМ и внезапной смерти. Тем не менее применение антагонистов кальция для лечения больных ИБС в большинстве случаев помогает контролировать симптомы заболевания, уменьшать количество приступов стенокардии, оптимизировать уровень АД, улучшая, таким образом, качество жизни больных.
Следует помнить, что короткодействующие формы нифедипина в дозе более 40 мг в сутки не рекомендуют для лечения больных со стабильной стенокардией напряжения, в связи с появившимися недавно сообщениями об их отрицательном влиянии на прогноз ИБС и возможностью непредсказуемого снижения АД, развития рефлекторной тахикардии и провоцирования приступов стенокардии при резком изменении гемодинамики. В клинике в настоящее время применяют дигидропиридиновые препараты только пролонгированного действия.
В табл. 5.11 представлены терапевтические дозы блокаторов медленных кальциевых каналов, рекомендуемые для лечения больных ИБС со стабильной стенокардией напряжения.
Противопоказания к использованию антагонистов кальция подробно описаны в главе 7.
Таблица 5.11
Терапевтические дозы блокаторов медленных кальциевых каналов, рекомендуемые для лечения больных ИБС со стабильной стенокардией напряжения
| Препарат | Разовые дозы, мг | Кратность приема |
| Верапамил | 80–120 | 2–3 |
| Нифедипин-ретард | 1–2 | |
| Амлодипин | 5–10 | |
| Фелодипин | 5–10 | |
| Дилтиазем-ретард | 90–180 |
 Запомните
1. Блокаторы медленных кальциевых каналов существенно улучшают качество жизни больных ИБС, хотя, вероятно, и не влияют на прогноз заболевания. Они могут использоваться в том числе при сочетании стенокардии напряжения и обструктивных заболеваний легких, периферического атеросклероза, метаболических нарушений (ГЛП или сахарный диабет), а также у лиц пожилого и старческого возраста. 2. Препараты группы верапамила целесообразно использовать при сочетании стенокардии напряжения и признаков гиперактивации САС (синусовая тахикардия) и/или наджелудочковых нарушениях ритма. Они противопоказаны при умеренной сердечной недостаточности, синусовой брадикардии и АВ-блокадах. 3. Препараты группы нифедипина пролонгированного действия целесообразно использовать при сочетании стенокардии напряжения с выраженной АГ, синусовой брадикардией, СССУ, АВ-блокадой I степени, умеренными проявлениями сердечной недостаточности. Они являются средством выбора при вазоспастической стенокардии Принцметала. 4. Короткодействующие препараты группы нифедипина для лечения больных стенокардией в настоящее время не используются в связи с возможным провоцированием рефлекторной тахикардии и приступов стенокардии. Не исключено их отрицательное влияние на прогноз ИБС. Запомните
1. Блокаторы медленных кальциевых каналов существенно улучшают качество жизни больных ИБС, хотя, вероятно, и не влияют на прогноз заболевания. Они могут использоваться в том числе при сочетании стенокардии напряжения и обструктивных заболеваний легких, периферического атеросклероза, метаболических нарушений (ГЛП или сахарный диабет), а также у лиц пожилого и старческого возраста. 2. Препараты группы верапамила целесообразно использовать при сочетании стенокардии напряжения и признаков гиперактивации САС (синусовая тахикардия) и/или наджелудочковых нарушениях ритма. Они противопоказаны при умеренной сердечной недостаточности, синусовой брадикардии и АВ-блокадах. 3. Препараты группы нифедипина пролонгированного действия целесообразно использовать при сочетании стенокардии напряжения с выраженной АГ, синусовой брадикардией, СССУ, АВ-блокадой I степени, умеренными проявлениями сердечной недостаточности. Они являются средством выбора при вазоспастической стенокардии Принцметала. 4. Короткодействующие препараты группы нифедипина для лечения больных стенокардией в настоящее время не используются в связи с возможным провоцированием рефлекторной тахикардии и приступов стенокардии. Не исключено их отрицательное влияние на прогноз ИБС.
|
Цитопротекторы
В последние годы вновь возрос интерес к так называемой метаболической терапии ИБС, направленной на оптимизацию обменных процессов в кардиомиоцитах, функционирующих в условиях хронической ишемии. К сожалению, все предлагавшиеся ранее средства воздействия на метаболизм ишемизированного миокарда (АТФ, рибоксин, глио-сиз, фосфаден, цитомак и др.) оказались недостаточно эффективными, чтобы заметно повлиять на результаты лечения больных ИБС.
Исключение составляет недавно синтезированный препарат метаболического действия — триметазидин (предуктал). Как показали специальные исследования, триметазидин обладает прямым цитопротекторным эффектом, реализуемым на уровне кардиомиоцита и субклеточных структур. Он оптимизирует использование кислорода ишемизированной клеткой, приводя к сдвигу внутриклеточных обменных процессов в сторону окисления глюкозы.
В норме энергетическое обеспечение кардиомиоцита осуществляется за счет координированного расщепления двух главных клеточных субстратов — углеводов и жирных кислот (ЖК) (рис. 5.49), причем за счет b-окисления ЖК образуется около 60–70% АТФ, а остальная часть — за счет окисления глюкозы и лактата (молочной кислоты). Метаболизм глюкозы представлен двумя основными компонентами: гликолизом и окислительным фосфорилированием (цикл трикарбоновых кислот или цикл Кребса). Конечным продуктом гликолиза является пировиноградная кислота (пируват). В аэробных условиях в результате окислительного декарбоксилирования пирувата образуется ацетил-КоА, который, как известно, является исходным продуктом цикла трикарбоновых кислот (цикла Кребса), протекающего в митохондриях. В процессе окислительного фосфорилирования ацетил-КоА выделяется СО2 и вода, а также большое количество энергии, аккумулированной в молекулах АТФ. Это основной путь катаболизма глюкозы и энергообеспечения большинства органов и тканей.
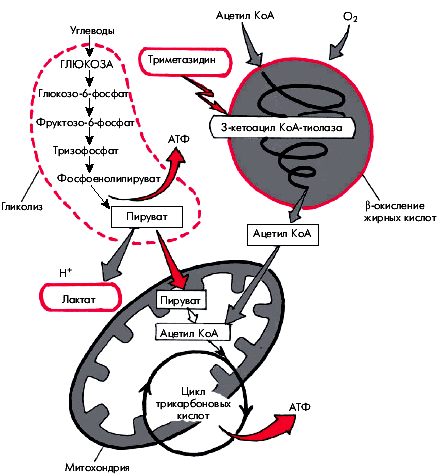
|
| Рис. 5.49. Схема метаболизма глюкозы, жирных кислото и механизм действия тримезидина. Объяснение |
В анаэробных условиях гликолитический путь катаболизма глюкозы завершается на этапе образования пирувата, который под действием лактатдегидрогеназы превращается в лактат (молочную кислоту). В процессе анаэробного гликолиза образуется примерно в 20 раз меньше энергии, чем при окислительном фосфорилировании, однако этот путь катаболизма глюкозы играет важную роль в энергообеспечении клеток в условиях дефицита О2 или снижения их функции. Таким образом, конечным продуктом анаэробного катаболизма глюкозы, протекающего в условиях относительного или абсолютного дефицита кислорода, является лактат,содержание которого в крови, оттекающей от сердца, отражает степень дефицита О2.
При ишемии миокарда в кардиомиоците образуется избыточное количество лактата и ионов Н+. Иными словами, увеличение интенсивности гликолиза в условиях дефицита кислорода при отсутствии параллельного увеличения интенсивности окислительного фосфорилирования (цикл Кребса) закономерно приводит к неблагоприятным метаболическим сдвигам внутри клетки — накоплению лактата, ионов Н+, метаболическому ацидозу, что сопровождается повышением внутриклеточной концентрации Са2+ и Nа+.
В отличие от анаэробного гликолиза, процесс β-окисления ЖК осуществляется с использованием кислорода, т.е. образование АТФ из ЖК требует большего количества кислорода, чем гликолиз, а поэтому менее эффективно. В условиях ишемии β-окисление ЖК как бы конкурирует за кислород с окислительным фосфорилированием, что неизбежно приводит к снижению интенсивности последнего и, соответственно, к внутриклеточному ацидозу и накоплению Nа+ и Са2+. Эти сдвиги в конечном счете и приводят к снижению сократимости.
 Запомните
В условиях ишемии миокарда характерна следующая закономерность: чем интенсивнее β-окисление ЖК, тем меньше интенсивность окислительного фосфорилирования и, следовательно, тем больше разобщение гликолиза и процесса окислительного фосфорилирования. В результате на конечном этапе гликолиза возрастает сдвиг в сторону образования лактата, что сопровождается метаболическим внутриклеточным ацидозом, накоплением в кардиомиоците ионов Nа+ и Са2+ и значительным снижением сократимости. Запомните
В условиях ишемии миокарда характерна следующая закономерность: чем интенсивнее β-окисление ЖК, тем меньше интенсивность окислительного фосфорилирования и, следовательно, тем больше разобщение гликолиза и процесса окислительного фосфорилирования. В результате на конечном этапе гликолиза возрастает сдвиг в сторону образования лактата, что сопровождается метаболическим внутриклеточным ацидозом, накоплением в кардиомиоците ионов Nа+ и Са2+ и значительным снижением сократимости.
|
Положительный эффект триметазидина (предуктала) заключается в том, что он ингибирует β-окисление ЖК и тем самым способствует увеличению интенсивности окислительного фосфорилирования. В результате улучшается сопряжение анаэробного гликолиза и окислительного фосфорилирования и уменьшается образование лактата и накопления в клетке Н+, Nа+ и Са2+. Таким образом, триметазидин обладает отчетливым антиишемическим эффектом, причем это действие не связано с изменением каких-либо параметров гемодинамики. Поэтому при его применении побочные явления встречаются крайне редко. Препарат не изменяет ЧСС, систолическое и диастолическое АД, конечно-диастолическое давление в ЛЖ, величину СИ и т.д. Это позволяет использовать его для лечения даже в тех случаях, когда другие антиангинальные средства противопоказаны.
Триметазидин (предуктал) — единственный из препаратов метаболического действия, который рекомендован Европейским обществом кардиологов для лечения стенокардии. Его противоишемический и антиангинальный эффекты подтверждены в рандомизированных контролируемых исследованиях. На фоне монотерапии триметазидином у больных ИБС наблюдается достоверное снижение числа приступов стенокардии (на 25%), увеличение продолжительности нагрузки на велоэргометре (на 43%), уменьшение максимального отклонения сегмента RS–T (на 39%), улучшение сегментарной сократимости за счет восстановления функции жизнеспособных асинергичных сегментов ЛЖ. Показано, что эффект монотерапии тримезидином сопоставим с таковым других антиангинальных ЛС (β-адреноблокаторов, антагонистов кальция и нитратов).
Дата добавления: 2016-04-22; просмотров: 566;
