ИНОРОДНЫЕ ТЕЛА ЖЕЛУДОЧНО-КИШЕЧНОГО ТРАКТА
У детей сравнительно часто в желудочно-кишечный тракт попадают различные инородные тела. Это происходит в результате неосторожного обращения с мелкими предметами, недосмотра родителей или, в редких случаях, преднамеренно. По нашим данным, в хирургические стационары С.-Петербурга за период с 1960 по 1990 г. были направлены 1960 детей с инородными телами пищеварительного тракта в возрасте от нескольких месяцев до 13 лет: до 1 года—10%, от I года до 3 лет — 35%, от 3 до 7 лет — 31% и старше 7 лет — 24%. В большинстве случаев инородные тела беспрепятственно проходят по желудочно-кишечному тракту, однако часть из них может вызывать серьезные осложнения (пролежень, перфорацию с последующим перитонитом). Возможность осложнений увеличивается соответственно величине проглоченного предмета и наличия на нем заостренных краев [Исаков Ю. Ф. и др., 19881. Среди 622 детей, госпитализированных в клиники С.-Петербурга по поводу проглоченных инородных тел, у 32 произведена операция по срочным показаниям.
Клиническая картина. Наличие инородного тела в желудочно-кишечном тракте обычно не сопровождается нарушением общего состояния ребенка. Диагноз устанавливают на основании анамнестических данных и рентгенологического обследования. Однако в ряде случаев при попадании инородных тел имеются определенные клинические проявления, которые зависят от особенностей проглоченного предмета, возраста ребенка и возникающих осложнений. При выяснении анамнеза у больного с инородным телом желудочно-кишечного тракта хирург должен обращать внимание на особенности психомоторного развития ребенка и наклонность его к истероидным состояниям.
В момент проглатывания инородного тела у детей дошкольного возраста преобладает испуг (плач, двигательное беспокойство). Старшие дети сообщают о прохождении «комка в горле». Если предмет значительных размеров, то вслед за актом глотания появляются симптомы дисфагии, выражающиеся в поперхивании, рвотных движениях, тошноте. В дальнейшем дети могут жаловаться на боль в горле при глотании, которая является следствием травмы слизистой оболочки пищевода. При заглатывании острых инородных тел (иголки, булавки, осколки стекла и т.д.) может произойти повреждение слизистой оболочки ротовой полости. Возникновение рвоты, особенно у маленьких детей, иногда приводит к аспирации инородного тела в дыхательные пути.
Осмотр и пальпация живота обычно не помогают установить наличие инородного тела Мы только у 1 девочки 11 лет прощупали в желудке проглоченный медицинский термометр и у мальчика 5 лет — чайную ложку. Иногда пальпация живота может сопровождаться болезненностью, что связано с внедрением в стенку органа острого инородного тела, спазмом кишки или перфорацией. Пальпацию живота проводят всегда поверхностно, осторожно, чтобы не вызвать дополнительной травмы.
За ребенком с инородным телом желудочно-кишечного тракта необходимо динамическое наблюдение. Как правило, инородное тело выходит естественным путем в течение 2—3 сут (чем младше ребенок, тем быстрее). Однако в ряде случаев бывают осложнения в первые часы заболевания или возникает задержка на длительное время остроконечного предмета в кишке, что создает угрозу пролежня (прокола) ее стенки и развития перитонита.
Рентгенологическое исследование для диагностики инородного тела желудочно-кишечного тракта и выбора метода лечения имеет основное значение.
Вначале (сразу при обращении ребенка к врачу) производят обзорные рентгенограммы брюшной полости в переднезадней и боковой проекциях, выясняя наличие инородного тела и его форму. Затем при необходимости назначают прицельные снимки. Исследование с взвесью бария сульфата показано при подозрении на наличие нерентгено-контрастного инородного тела Взвесь бария сульфата в таких случаях, обволакивая проглоченный предмет, создает некоторые условия для его выявления. Применение контрастирующего вещества возможно при подозрении на перфорацию органа иглой. Выхождение видимого контура инородного тела за тень контрастированной кишки или желудка иногда помогает диагностике
В дальнейшем за детьми, у которых в пищеварительном тракте находится инородное тело, продолжают периодический рентгенологический контроль (не чаще чем 1 раз в 3 дня). При появлении болей или перитонеальных симптомов рентгенологическое исследование проводят по показаниям.
Лечение. Хирургическая тактика при попадании инородных тел в желудочно-кишечный тракт ребенка зависит от характера и величины проглоченного предмета или возникающих осложнений Госпитализации для наблюдения подлежат все дети, проглотившие остроконечные (режущие) и крупные (свыше 5 см) предметы.
Консервативное лечение. Наблюдение за ребенком сочетается с консервативными мероприятиями, направленными на ускорение эвакуации инородного тела. Назначают диету, богатую клетчаткой, атропин (при задержке предмета в тонкой кишке), гипертонические клизмы (при задержке неостроконечного инородного тела в толстой кишке).
Некоторые хирурги советуют давать перед едой ежедневно 2—3 раза небольшие порции взвеси бария сульфата (1 столовая ложка), которая способствует продвижению инородного тела по кишечнику. В ряде случаев можно создавать «дренажное» положение на левом боку при нахождении предмета в двенадцатиперстной кишке или положение Тренделенбурга — при задержке в слепой кишке.
Рациональное сочетание консервативных способов лечения ускоряет продвижение инородных тел по желудочно-кишечному тракту, однако в некоторых случаях предмет самостоятельно не выходит, и тогда его удаляют оперативным путем.
Оперативное лечение показано и в тех случаях, когда в желудок попадает инородное тело больших размеров. В то же время, если нет угрозы пролежня от этого предмета, торопиться с операцией нет необходимости и лучше выждать несколько дней. Мы имели возможность наблюдать новорожденного, проглотившего грудную накладку, которая вышла естественным путем через 8 дней.
Все дети, у которых инородное тело вызвало развитие осложнений вследствие внедрения предмета в стенку кишки и перфорации ее {с частичным или полным выхождением инородного тела в свободную брюшную полость и развитием перитонита), подлежат оперативному лечению по экстренным показаниям. Следует отметить, что инородные тела чаще всего задерживаются в двенадцатиперстной кишке и преимущественно у детей дошкольного возраста. Объясняется это тем, что у новорожденных и детей первых лет жизни нижняя часть двенадцатиперстной кишки подвижная, относительно большего диаметра и расположена почти горизонтально, а к 10—14 годам она резко поднимается вверх, и ее угол становится более выраженным. Перфорация остроконечным инородным телом может быть в любом возрасте и на различном уровне пищеварительного тракта.
Операцию производят под эндотрахеальным наркозом. Непосредственно перед вмешательством делают контрольные рентгенограммы брюшной полости.
Техника операции. Лапаротомия должна быть достаточно широкой, обеспечивающей свободную ревизию. При локализации инородного тела в верхних отделах брюшной полости пользуются срединным доступом, в нижних — правым или левым парамедианным разрезом. Извлекают найденное инородное тело путем выкола через стенку органа или энтеро(гастро)томии с последующим наложением двухрядного шва.
Некоторые трудности возникают при удалении инородного тела из нижних отделов двенадцатиперстной кишки. Для этого мы используем подход через mesocolon. Поперечную ободочную кишку с сальником откидывают кверху. После введения в корень брыжейки 0,25% раствора новокаина находят flexura duodenojejunalis и, слегка подтягивая за mesocolon, вскрывают оба листка в бессосудистом месте (на 3—5 см правее трейтцевой связки). При этом обнажается передняя поверхность горизонтальной ветви двенадцатиперстной кишки. Все манипуляции производят осторожно, чтобы не повредить проходящую поблизости нижнюю брыжеечную вену, огибающую сзади область перехода двенадцатиперстной кишки в тонкую.
Если во время операции обнаружен ограниченный гнойник вокруг частично вышедшего в брюшную полость инородного тела, то производят тщательный туалет абсцесса, удаляют инородное тело и зашивают рану кишки. Брюшную стенку зашивают наглухо. Через отдельный прокол в брюшную полость вводят тонкий резиновый ирригатор для введения антибиотиков.
Послеоперационное лечение направлено на предупреждение осложнений Детям назначают антибиотики широкого спектра действия (3—5 дней) и противоспаечную физиотерапию. Проводят эпидураль-ную продленную анестезию в течение 2—3 дней. Первые сутки ребенок находится на парентеральном питании. Затем назначают жидкий послеоперационный стол, меняя его на нормальную диету к 7—8-му дню. Выписывают домой через 10—12 дней.
Глава 19
ОСТРЫЙ АППЕНДИЦИТ
Острый аппендицит — самое распространенное воспалительное хирургическое заболевание брюшной полости, с диагностикой и лечением которого встречается не только детский хирург, но и педиатр, и хирург общего профиля, и врач любой другой специальности.
Острый аппендицит наблюдается преимущественно в возрасте после 7 лет, у детей до 3 лет частота его возникновения не превышает 8%. Причину редкой заболеваемости аппендицитом детей младшего возраста объясняют отсутствием застоя кишечного содержимого в червеобразном отростке вследствие особенностей его анатомического строения и расположения или недоразвитием фолликулярного и нервного аппаратов червеобразного отростка. Летальность от острого аппендицита составляет 0,2—0,4%, однако у детей первых лет жизни она значительно выше. При развитии перитонита наблюдается до 2,3% летальных исходов.
Большинство детских хирургов придерживаются наиболее распространенной чисто гистологической классификации, различая три формы острого аппендицита: катаральный, флегмонозный, гангренозный. При двух последних может наблюдаться перфорация отростка. Эта классификация чрезвычайно проста для применения практическими врачами. Отсутствие попыток связать ее с клинической картиной заболевания объясняется, по-видимому, большой вариабельностью симптомов и течения острого аппендицита. В связи с этим для детей характерно частое несоответствие между клиническими проявлениями заболевания и гистологическими изменениями в воспаленном отростке. Дифференцирование разных форм острого аппендицита до операции на основании клинических данных невозможно и лишено практического смысла,
Клиническая картина. По-видимому, у детей не существует другого, столь многообразного и разноликого заболевания, которое, являясь, с одной стороны, довольно частым и «типичным», наводит мысль врача на правильный путь, а с другой стороны, сопровождаясь нехарактерными симптомами и вызывая необычную реакцию организма, приводит к ошибкам диагностики. Кроме того, в связи с расплывчатостью и нечеткостью симптоматики за острый аппендицит нередко принимают другие болезни, казалось бы, вовсе не сходные.
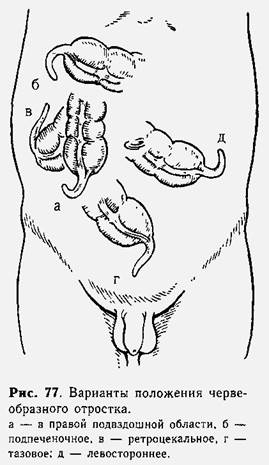
Разнообразие клинических проявлений острого аппендицита зависит от расположения отростка в брюшной полости (рис, 77) степени выраженности воспалительного процесса, особенностей реактивности организма пациента.
Большие трудности в диагностике возникают в группе детей до 3 лет (особенно в грудном возрасте), у которых симптомы заболевания резко отличаются от проявлений острого аппендицита у более старших пациентов. Поэтому мы рассматриваем клиническую картину заболевания раздельно для основных возрастных групп. Кроме того, выделены атипичные и осложненные формы острого аппендицита, которые также трудны для распознавания и обладают своеобразными специфическими признаками.
Клиническая картина у детей дошкольного и школьного возраста. У старших детей острый аппендицит начинается постепенно. Основным симптомом является боль, которая возникает в надчревной области или около пупка, затем захватывает весь живот и только через несколько часов локализуется в определенном месте, чаще всего в правой подвздошной области. Обычно боль носит постоянный ноющий характер Схваткообразные боли чрезвычайно редки и могут возникать при закупорке просвета отростка инородным телом или внедрением в него гельминтов. К сожалению, хирурги лишены возможности объективного определения интенсивности боли у детей и судят о ней только по реакции пациента. Некоторые дети плачут совсем не из-за резких болей, а другие, боясь операции, скрывают их наличие. До осмотра хирург должен, побеседовав с ребенком, отвлечь его внимание от болезни, войти к нему в доверие. Кроме того, врачу приходится учитывать и косвенные проявления боли — как спал ребенок, каково было его поведение в течение дня, и др. При выраженных воспалительных явлениях в червеобразном отростке дети становятся менее подвижными, отказываются от прогулок, спят неспокойно, стонут во сне, часто просыпаются
Рвота и тошнота — частые, но не постоянные симптомы острого аппендицита. Рвота наблюдается преимущественно в первые часы заболе-
вания и бывает чаше всего однократной. Повторная многократная рвота— признак нарастания интоксикации. Язык слегка обложен белым налетом, влажный. У ряда детей может наблюдаться задержка стула, у некоторых— жидкий, частый стул с примесью слизи. Чаше всего отмечается нарушение аппетита, дети отказываются от еды.
Температура тела у детей старшего возраста в первые часы заболевания бывает нормальной или субфебрильной. Большое значение имеет измерение температуры в прямой кишке. Повышение ее более чем на 0,5—1 °С по сравнению с температурой в подмышечной впадине указывает на наличие воспалительного очага в нижних отделах брюшной полости.
Пульс по мере развития воспалительного процесса учащается. Тахикардия, не соответствующая высоте температуры тела, характерна для детей с воспалительными процессами в брюшной полости. Выявленное расхождение частоты пульса и температуры нередко помогает в диагностике, когда прочие симптомы стерты или ребенок скрывает боль.
Общее состояние детей с острым аппендицитом может быть удовлетворительным, однако оно ухудшается при нарастании воспалительных явлений, распространении их на брюшину или появлении интоксикации. Больные обычно находятся в вынужденном положении, лежат на спине или правом боку с согнутыми и подтянутыми к животу нижними конечностями.
Чаще всего при осмотре не обнаруживают изменения формы живота. В начальных стадиях заболевания живот участвует в акте дыхания. Пальпаторн,ое исследование живота следует начинать с левой половины, то есть со здоровой стороны. Вначале производят поверхностную пальпацию и выявляют один из основных объективных симптомов — напряжение мышц передней брюшной стенки, которое при остром аппендиците чаще бывает в правой половине живота или справа выражено больше, чем слева. Для лучшего определения напряжения мышц производят одновременную поверхностную пальпацию живота с обеих сторон. При этом возможность установления различной степени напряжения прямых мышц значительно увеличивается.
Болезненность при ощупывании брюшной стенки обычно локализуется в правой подвздошной области и определяется уже в первые часы заболевания. Интенсивность болезненности бывает различной и зависит как от глубины деструктивного процесса, так и от особенности реакции ребенка на пальпацию. В связи с этим к симптому проявления боли следует относиться с осторожностью. Нередко очень активная реакция ребенка и плач при пальпации живота служат причиной напрасной операции, и, наоборот, очень незначительная болезненность или отсутствие ее при глубокой пальпации может заставить хирурга отказаться от необходимого вмешательства. Обследуя ребенка с подозрением на острый аппендицит, ошибочно искать так называемые «болевые точки» и проверять многочисленные болевые симптомы, характерные для острого аппендицита у взрослых. Достоверно выявить эти симптомы у ребенка трудно, а отсюда и ценность их весьма сомнительна. Однако у детей более старшего возраста определенное диагностическое значение имеет симптом Щеткина—Блюмберга. При перкуссии брюшной стенки отмечается болезненность в правой подвздошной области.
У детей с подозрением на острый аппендицит проводят пальцевое исследование per rectum. При этом можно выявить нависание, инфильтрат в брюшной полости, болезненность, пастозность стенки прямой кишки, увеличение параректальных лимфатических узлов, а у девочек, кроме того, изменения внутренних половых органов.
Данные лабораторных исследований при остром аппендиците не специфичны и могут указывать только на наличие воспалительного процесса. Изменения в крови выражаются в повышении количества лейкоцитов до (10—12) х 109/л, редко — до (13—15) х 109/л. Большое значение для оценки тяжести воспалительного процесса имеет лейкоцитарная формула: сдвиг влево, увеличение количества палочкоядерных нейтрофи-лов; появление юных форм и даже миелоцитов может наблюдаться у детей с деструктивными изменениями в червеобразном отростке. СОЭ в первые часы заболевания обычно остается без изменений и только в запущенных случаях, при позднем поступлении и развитии осложнений, повышается.
В моче при остром аппендиците изменений обычно не наблюдается. Они обнаруживаются лишь при резко выраженной интоксикации и характеризуются появлением белка, эритроцитов и гиалиновых цилиндров. Кроме того, могут появиться патологические изменения мочи при тазовом расположении отростка.
Рентгенологическое обследование для диагностики острого аппендицита у детей применяется редко. Однако ряд авторов признают некоторую диагностическую ценность этого метода. При обзорной рентгенографии брюшной полости у детей с деструктивным аппендицитом в правой подвздошной области обнаруживают негомогенное, малоинтенсивное затемнение (обусловленное лимфостазом и наличием выпота). Кроме того, отмечают вздутие петель подвздошной кишки, наличие уровня жидкости в слепой кишке, исчезновение четкости наружного контура правой m. psoas. Болевой спазм поясничной мышцы приводит к левостороннему сколиозу. При перфоративном аппендиците газ под диафрагмой отсутствует, но иногда он определяется в виде неоднородных мелких пузырьков в стенке слепой кишки.
В последние годы в неясных случаях применяют лапароскопию для диагностики и аппендэктомии.
Клиническая картина у детей ясельного возраста. У детей младше 3 лет проявления острого аппендицита своеобразны, и диагностика его чрезвычайно затруднена.
У новорожденных воспаление червеобразного отростка возникает чрезвычайно редко и, как правило, обнаруживается лишь на аутопсии или является случайной находкой при операциях по поводу перитонита. В последние годы появились сообщения о правильной диагностике и успешном хирургичесхом лечении новорожденных с острым аппендицитом.
Клиническая картина острого аппендицита у детей ясельного возраста чаще всего развивается бурно, среди полного здоровья; ребенок становится беспокойным, капризным, отказывается от еды, температура тела повышается до 38—40 0С. Возникает многократная рвота. Ранее активные дети становятся вялыми, боятся двигаться, не встают на ноги. Нередко наблюдаются дизурические расстройства — частое болезненное мочеиспускание малыми порциями. В начале заболевания обычно появляется жидкий стул, частота которого нарастает по мере развития перитонита. В кале иногда определяются патологические примеси (слизь, прожилки крови).
Исследование живота у детей до 3 лет затруднено — они плачут, отталкивают руки хирурга, сопротивляются. При осмотре таких детей следует быть очень внимательным, чтобы не принять резкую боль в животе за «капризы». Врач должен постараться войти с ребенком в контакт или отвлечь его внимание. Осмотр живота дает правильную информацию, так как чаще всего дети беспокоятся, всхлипывают, активно напрягают брюшную стенку. Иногда у более спокойных детей можно отметить отставание живота в акте дыхания, умеренное его вздутие, которое особенно характерно для грудных пациентов.
Пальпацию живота следует производить нежно, теплыми руками, предварительно успокоив ребенка. Грудным детям для этого дают соску или рожок с чаем. Самый ценный и постоянный симптом — защитное напряжение мышц передней брюшной стенки — у детей этой возрастной группы уловить чрезвычайно сложно вследствие их беспокойства при осмотре. В некоторых случаях для осмотра таких детей в стационаре и выявления у них напряжения брюшной стенки рекомендуют давать легкий наркоз. При этом активная зашита брюшных мышц исчезает, а истинное напряжение остается.
Реакцию маленького ребенка на пальпацию брюшной стенки обычно выявить трудно, но при внимательном и, что особенно важно, неоднократном осмотре живота можно отметить, что крик значительно усиливается при ощупывании правой подвздошной области, в то время как при пальпации других частей живота он остается монотонным. Кроме того, нередко удается отметить, что при пальпации правой подвздошной области ребенок отталкивает руку хирурга, подтягивает правую ногу, извивается, садится в кровати, сопротивляется осмотру. Симптом Щеткина—Блюмберга у детей раннего возраста сомнителен, но иногда при его определении справа ребенок вздрагивает и начинает особенно громко плакать.
Очень важные сведения для диагноза дает пальцевое исследование прямой кишки. При этом можно обнаружить инфильтрат, который при позднем поступлении ребенка иногда является единственным диагностическим признаком аппендицита.
Результаты лабораторных исследований у детей младшего возраста также имеют лишь вспомогательное значение для диагностики. Картина
белой крови не всегда однотипна. Чаще всего отмечается лейкоцитоз до (15—25) х 109/л со значительным изменением формулы. В некоторых случаях (у ослабленных ареактивных детей) наблюдается снижение количества лейкоцитов, но лейкоцитарная формула изменяется (резкий сдвиг влево).
При исследовании мочи часто выявляются белок/ умеренное количество лейкоцитов, единичные эритроциты и цилиндры как следствие раздражения почечной паренхимы в связи с нарастающей интоксикацией.
В копрограмме обнаруживают слизь, лейкоциты и даже эритроциты, но в меньшем количестве, чем при кишечных инфекциях.
Трудность диагностики острого аппендицита у детей до 3 лет зависит не только от затруднений при осмотре и повышенной реактивности ребенка, но и от атипичного расположения червеобразного отростка, поскольку в этой возрастной группе анатомическое расположение отростка в брюшной полости непостоянно и особенно вариабельно вследствие подвижной брыжейки слепой кишки.
По нашим наблюдениям, только половина детей в возрасте до 3 лет поступали в первые сутки, нередки случаи направления в хирургический стационар через 3—5 сут от начала заболевания.
Клиническая картина «атипичных» форм острого аппендицита. Выделение «атипичных» форм острого аппендицита весьма условно в связи с тем, что клиническая картина этого заболевания у детей во всех случаях вариабельна. Однако большинство детских хирургов все же выделяют в особую группу ряд форм аппендицита, незнание клинических проявлений которых затрудняет диагностику, а в некоторых случаях делает ее невозможной.
Атипичное течение зависит от расположения червеобразного отростка в брюшной полости (ретроцекальное, тазовое, левостороннее подпече-ночное), а также от особенностей течения некоторых видов воспалительного процесса (гангренозный аппендицит).
Ретроцекальный аппендицит. Диагностические трудности чаще всего возникают при ретроцекальном (внутри- или забрюшинном) расположении червеобразного отростка.
При ретроцекальном внутрибрюшинном аппендиците обычно симптомы заболевания выражены более остро. Однако напряжение мышц передней брюшной стенки и боль при пальпации значительно меньше, чем при типичном расположении отростка. Характерных симптомов, позволяющих до операции диагностировать ретроцекальное расположение отростка, нет.
При забрюшинном ретроцекальном аппендиците выявляются особенности клинической картины, которые нередко позволяют врачу установить правильный диагноз. У. таких детей боль обычно начинается в латеральной части правой подвздошной или в правой поясничной области. Боли могут иррадиировать в половые органы или по ходу мочеточника, что вызывает дизурические явления. Живот участвует в акте дыхания, при пальпации на всем протяжении мягкий, малоболезненный. Симптом Щеткина—Блюмберга отрицательный. Вместе с тем
при пальпации правой поясничной области определяются мышечное напряжение и резкая болезненность, симптом поколачивания положительный. Иногда отмечаются сгибание в правом тазобедренном суставе и затруднение при разгибании в нем. В ряде случаев ретроцекаль-ный аппендицит протекает с самого начала с явлениями тяжелой гнойной интоксикации при слабо выраженных местных симптомах. Сопровождается высокой температурой тела (до 40 °С), ознобом. В анализах мочи нередко выражена лейкоцитурия, что очень затрудняет диагностику.
Тазовый аппендицит. Воспаление червеобразного отростка, расположенного в малом тазу, сопровождается болями в низу живота, в нижнем отделе правой подвздошной области или над лобком. Нередко боли иррадиируют по ходу мочеиспускательного канала или в яичко, правую половую губу, прямую кишку. Дизурические явления, появляющиеся при этом, могут выражаться в частых болезненных мочеиспусканиях. Дети иногда боятся мочиться, а растянутый мочевой пузырь еще больше усиливает боли в животе. Воспаление низко расположенного червеобразного отростка нередко сопровождается частым жидким стулом с примесью слизи и крови.
При тазовом расположении червеобразного отростка могут длительно отсутствовать болезненность при пальпации и напряжение мышц передней брюшной стенки или эти симптомы умеренно выражены в нижних отделах живота над лобком. Большую помощь для диагностики оказывает ректальное пальцевое исследование, при котором можно обнаружить резко болезненное нависание или инфильтрат справа. Слизистая оболочка прямой кишки рыхлая, отечная, легкоранимая, особенно у правого свода.
При этой форме аппендицита в анализах мочи нередко выявляются лейкоциты, эритроциты и плоский эпителий, появляющиеся вследствие перехода воспаления на мочевой пузырь. В копрограмме находят большое количество слизи, лейкоцитов, эритроциты.
Левосторонний аппендицит. Левостороннее расположение отростка может быть обусловлено наличием подвижной брыжейки слепой кишки, общей брыжейки, чрезмерно длинным червеобразным отростком или обратным расположением внутренних органов. Клинические проявления заболевания подобны таковым при правостороннем расположении червеобразного отростка, но локализация болей в левой половине живота отвлекает мысль врача от диагноза «острый аппендицит». Даже при присоединении перитонеальных явлений редко думают о перитоните аппендикулярного происхождения. Если известно, что у ребенка имеется обратное расположение внутренних органов, диагностика менее затруднена.
Подпеченочный аппендицит. Воспаление червеобразного отростка, находящегося под печенью, начинается с болей в области правого подреберья, частой и многократной рвоты. Отмечается резкая болезненность при осторожном поколачивании по правой реберной дуге. Пальпация правого подреберья болезненна, там же отмечаются напряжение мышц передней брюшной стенки и положительный симптом Щеткина— Блюмберга. Вследствие резкой болезненности край печени не определяется. Правая подвздошная область свободна и безболезненна. При ректальном осмотре отклонений от нормы определить не удается. У некоторых 'детей появляется легкая иктеричность кожи и слизистых оболочек, по-видимому, в связи с переходом воспалительных явлений на ткань печени или сдавлением наружных желчных протоков формирующимся аппендикулярным инфильтратом. Эта форма аппендицита распознается обычно в поздние сроки, когда возникают перитонеальные симптомы,
Гангренозный аппендицит. Наиболее выраженной особенностью течения гангренозного аппендицита является стихание болей в животе вследствие поражения нервного аппарата червеобразного отростка. Боли становятся слабее или полностью исчезают, и наступает период относительного благополучия до возникновения симптомов разлитого перитонита. У таких детей можно обнаружить тахикардию, не соответствующую степени гипертермии. Живот участвует в акте дыхания, на всем протяжении мягкий и незначительно болезненный при глубокой пальпации; симптомы раздражения брюшины выражены неопределенно.
Существующее мнение, что острого аппендицита без болей в животе не бывает, нередко приводит к ошибочным выводам, и диагноз острого аппендицита исключают, а ребенка отпускают домой. Такие ошибки чаще всего возникают в тех случаях, когда врач основывается только на данных осмотра живота без использования дополнительных методов исследования. Между тем при ректальном обследовании детей в ряде случаев удается прощупать пастозность или нависание стенки кишки, инфильтрат брюшной полости, а при измерении температуры в прямой кишке — значительное ее повышение. Кроме того, в анализах крови можно обнаружить лейкоцитоз и изменение в лейкоцитарной формуле с преобладанием молодых форм. Иногда появляется токсическая зернистость нейтрофилов с одновременным уменьшением количества лейкоцитов до (5—6) * 109/л.
Следовательно, хирург, осматривающий ребенка после стихания болей в животе, несмотря на отсутствие объективных признаков воспаления червеобразного отростка, должен сопоставить прочие данные и, помня о существовании атипичного течения гангренозного аппендицита, госпитализировать больного в хирургическое отделение для наблюдения. При повторных осмотрах через несколько часов выявляют обычно нарастание симптоматики и присоединение признаков перитонита.
В неясных случаях существенную помощь в диагностике острого аппендицита оказывает диагностическая лапароскопия.
Клиническая картина осложненных форм острого аппендицита. Осложнения обычно возникают у детей, поступающих в стационар в поздние сроки от начала заболевания. Наиболее частыми и тяжелыми осложнениями острого аппендицита являются разлитой перитонит и аппендикулярный инфильтрат.
Разлитой перитонит развивается на фоне деструктивных форм аппендицита и является следствием распространения воспалительного процесса на брюшину из-за повышенной проницаемости для микроорганизмов стенки червеобразного отростка или перфорации ее. По нашим данным, перитонит наблюдается у 5% детей с острым аппендицитом.
Клиническая картина аппендикулярного перитонита зависит от характера и быстроты развития патологического процесса. Симптомы заболевания могут нарастать постепенно или, наоборот, чрезвычайно бурно (при перфорации отростка). Имеющиеся боли в животе усиливаются, распространяются на весь живот. При перфорации отростка боль носит чрезвычайно интенсивный характер. С нарастанием интоксикации беспокойство ребенка сменяется адинамией, вялостью, сонливостью, боли в животе становятся менее интенсивными.
Температура тела повышается до 38—40 "С. Появляются многократная рвота, отказ от еды. Нередко учащается и становится жидким стул. Общее состояние ребенка тяжелое. Черты лица заостряются, кожа становится сухой, серого цвета. Слизистые оболочки сухие, бледные. Симптом расхождения частоты пульса и температуры тела выражен особенно отчетливо. Пульс иногда бывает аритмичен, слабого наполнения и напряжения. Тоны сердца приглушены. При тяжелой интоксикации прослушивается систолический шум на верхушке сердца. Дети с разлитым перитонитом обычно находятся в вынужденном положении: лежат на спине или правом боку с подтянутыми к животу нижними конечностями и стараются не двигаться. Разгибание нижних конечностей в коленных и тазобедренных суставах вызывает сильные страдания из-за болей в животе. Язык обложен белым или коричневым налетом, сухой. При осмотре живот вздут, брюшная стенка нередко несколько пастозна, иногда выражена расширенная сосудистая сеть. В акте дыхания живот не участвует, дети дышат поверхностно, со стоном, так как даже незначительные экскурсии диафрагмы вызывают резкие боли в животе. Самая поверхностная пальпация брюшной стенки резко болезненна. Отмечается напряжение мышц передней брюшной стенки во всех отделах живота, несколько больше — в правой подвздошной области. Симптом Щеткина—Блюмберга положительный во всех отделах, легкая перкуссия брюшной стенки болезненна. При исследовании per rectum можно обнаружить нависание стенки кишки в области переднего свода и резкую болезненность при пальпации. Данные лабораторных исследований характерны для воспалительного процесса. В крови наблюдаются увеличение количества лейкоцитов до (18—25) х 109/л и резкий сдвиг в формуле влево до появления юных форм или миелоцитов; нередко обнаруживают токсическую зернистость нейтрофилов.
У всех детей с тяжелыми формами перитонита следует производить биохимический анализ крови, так как с первых часов от начала воспаления брюшины появляются метаболические нарушения, которые усугубляются и могут привести к необратимым явлениям. В первую очередь это касается кислотно-основного состояния. Чаще всего у таких детей наблюдается метаболический ацидоз, нередко декомпенсированный. При очень тяжелом течении заболевания, наличии частых рвот и жидкого стула иногда развивается гипокалиемический, хлоропенический метаболический алкалоз, который является прогностически неблагоприятным признаком. Количество калия в сыворотке крови обычно значительно снижается. Степень гипокалиемии, особенно при явлениях интоксикации, рвотах, поносе, находится в прямой зависимости от тяжести и продолжительности перитонита. Содержание натрия также имеет тенденцию к снижению. Гематокритное число обычно колеблется в больших пределах и зависит от формы и течения перитонита. В тяжелых случаях оно увеличивается. Вследствие регионарных изменений кровообращения, депонирования крови в мезентериально-печеночной системе, а также нарушения клеточной гидратации снижается объем циркулирующей крови.
Несмотря на большие потери белка у больных с перитонитом, общее его количество длительно остается в пределах нормы. Изменение белковых фракций заключается в снижении содержания альбумина и повышении глобулинов. Альбумин-глобулиновый коэффициент во всех случаях остается ниже нормы.
В ряде случаев у детей с деструктивными формами аппендицита встречаются патологические примеси в кале — эритроциты, лейкоциты и слизь (при копрологическом исследовании).
В моче появляются белок (в умеренном количестве), выщелоченные и свежие эритроциты, лейкоциты и цилиндры.
При рентгенологическом исследовании брюшной полости детей с выраженным перитонитом (обзорная рентгенография) можно видеть множественные уровни жидкости в петлях кишечника, характерные для пареза. При перфоративном аппендиците свободный газ в брюшной полости обнаруживают редко.
Аппендикулярный инфильтрат. Образование аппендикулярных инфильтратов указывает на возможность детского организма «отграничивать» воспалительный очаг, хотя обычно принято считать, что у детей отграничение воспалительного процесса в брюшной полости происходит редко. Чаще всего это осложнение развивается у детей старшего возраста (10—14 лет), что, по-видимому, связано с расположением сальника, который становится довольно длинным (на 2 см ниже пупка) только к 3 годам. Образование аппендикулярного инфильтрата происходит у тех детей с острым аппендицитом, поступление которых в стационар задержано вследствие поздней диагностики или других причин. Чаще всего инфильтрат начинает образовываться на 3—5-й день от начала заболевания. В клиническом течении аппендикулярного инфильтрата следует различать 2 стадии.
Отграничение воспаления и образование инфильтрата (I стадия). Дети в этом периоде чаше всего находятся в состоянии средней тяжести. К моменту образования инфильтрата боли в животе становятся менее интенсивными, чем в начале заболевания, но периодически (при усилении перистальтики кишечника) нарастают, держатся явления интоксикации. Температура тела остается в пределах 38—39 "С, может наблюдаться выраженная тахикардия.
Живот несколько вздут, при дыхании отстает правая его половина. Пальпаторно в первые дни нередко выявляется умеренное напряжение мышц передней брюшной стенки (симптом Щеткина—Блюмберга бывает умеренно выраженным), в правой подвздошной области прощупывается плотное, резко болезненное, трудносмещаемое образование без четких границ. Размеры этого образования различны, нередко оно занимает почти всю правую половину живота или даже заходит за среднюю линию. При ректальном исследовании (проведение его обязательно) можно определить болезненность правой стенки прямой кишки, а иногда прощупать уплотнение. При атипичном расположении червеобразного отростка инфильтрат соответствует месту его положения' в правой поясничной области, малом тазу, левой половине брюшной полости.
В I стадии развития аппендикулярного инфильтрата могут быть ди-зурические явления и жидкий стул (особенно при расположении отростка в малом тазу). В крови обнаруживают увеличение количества лейкоцитов до (12—15) * 109/л, сдвиг в формуле влево и увеличение СОЭ,
Длительность течения I стадии аппендикулярного инфильтрата зависит от возраста ребенка, его реактивности, степени развития воспалительного процесса и интенсивности лечения. В среднем ее продолжительность— 32—14 дней.
Обратное развитие аппендикулярного инфильтрата (Л стадия). На переход процесса во II стадию указывают улучшение состояния ребенка, стихание болей в животе, уменьшение температурной реакции, исчезновение дизурических явлений, постепенная ликвидация проявлений интоксикации, прекращение рвоты и тошноты, улучшение аппетита. Ребенок становится более подвижным, активнее реагирует на окружающую обстановку
Живот участвует в акте дыхания, при пальпации мягкий на всем протяжении, безболезненный. В правой подвздошной области (чаще всего) прощупывается плотное малоболезненное образование, с трудом смещаемое, с четкими границами. Размеры его по сравнению с величиной, определяемой при поступлении ребенка, уменьшаются В крови нормализуется содержание лейкоцитов и нейтрофилов Длительно остается повышенной СОЭ (до 30—50 мм/ч).
По нашим наблюдениям, аппендикулярные инфильтраты чаще всего рассасываются через 3—4 нед от начала заболевания, реже в конце первой недели расплавляются, что приводит к образованию гнойника.
Расплавление инфильтрата (аппендикулярный абсцесс) сопровождается высокой температурой тела гектического характера, появлением болей в животе, рвоты, нарастанием симптомов раздражения брюшины. При осмотре определяются вздутие живота и его асимметрия за счет выбухания правой половины, где иногда появляется гиперемия кожи. Пальпаторно выявляются резкая болезненность в области инфильтрата и флюктуация. Выражен симптом Щеткина—Блюмберга. Нередко развивается кишечная непроходимость.
В крови вновь отмечаются нарастание содержания лейкоцитов и сдвиг в формуле влево. Нередко появляется токсическая зернистость нейтрофилов.
Наиболее тяжелыми осложнениями нагноившегося аппендикулярного инфильтрата являются его прорыв в брюшную полость и развитие разлитого гнойного перитонита. Гнойник может вскрыться и опорожниться через прямую кишку, что более благоприятно.
Дифференциальная диагностика. Распознавание острого аппендицита у детей старшего возраста при его довольно типичном течении обычно не представляет больших трудностей. Диагностические ошибки при остром аппендиците обычно обусловлены неполноценным обследованием больного (особенно детей раннего возраста), неправильной оценкой данных исследования и атипичным течением заболевания. Эти ошибки в одних случаях приводят к позднему оперативному вмешательству, в других — к необоснованной операции.
Острый аппендицит у детей чаще всего приходится дифференцировать от заболеваний, сопровождающихся болями в животе или его болезненностью при пальпации.
Плевропневмония, особенно у маленьких детей, нередко сопровождается болями в животе, болезненностью его при пальпации справа (при правосторонней пневмонии) и напряжением мышц передней брюшной стенки. Эти явления при плевропневмонии объясняются раздражением нижних межреберных нервов, иннервирующих диафрагму, брюшные мышцы и кожу живота.
Клинические и рентгенологические признаки пневмонии довольно типичны, и только в первые часы заболевания бывают выражены недостаточно. Тогда иррадиирующие боли в животе могут быть ошибочно объяснены начинаю-щимся воспалительным процессом в брюшной полости. В то же время необходи-мо помнить о том, что выявление у ребенка пневмонии не снимает диагноза острого аппендицита, так как возможно сочетание этих заболеваний. В таких случаях дифференциальную диагностику проводят преимущественно на основании данных пальпации передней брюшной стенки. В отличие от аппенди-цита, при пневмонии болезненность и напряжение более отчетливо выражены в верхних отделах живота и, что самое важное, — они не постоянны. Это устана-вливается повторными осмотрами, при одном из которых врач убеждается в том, что правая подвздошная область безболезненна при пальпации и отсутствует защитное напряжение мышц. При наличии у ребенка пневмонии для исключения или подтверждения острого аппендицита многие детские хирурги применяют шейную новокаиновую вагосимпатическую блокаду. После блокады (через 5— 7 мин) боль в животе и напряжение мышц передней брюшной стенки, возникшие вследствие пневмонии, исчезают, а при аппендиците — остаются.
 Техника шейной вагосимпатической блокады по А, В, Вишневскому (рис 78). Положение больного — на спине с подложенным под лопатки небольшим валиком. На стороне операции руку больного вытягивают вдоль туловища (опуская надплечье), голову несколько запрокидывают в противоположную сторону. II пальцем левой руки надавливают на задний край грудино-ключично-сосцевиднои мышцы на границе нижней и средней ее третей, смещая тем самым кнутри крупные сосуды и нервы. Иглу вкалывают у кончика пальца (в кожный желвак на месте анестезии) и проводят ее вглубь по направлению к передней поверхности шейных позвонков, несколько кверху и кнутри от места прокола кожи. Иглу продвигают, вводя по ходу раствор новокаина (что исключает возможность повреждения сосудов шеи), до тех пор, пока она не достигает позвонка. Затем иглу оттягивают на несколько миллиметров, вводят от 10 до 30мл 0,25% или 0,5% раствора новокаина (в зависимости от возраста ребенка), после чего иглу извлекают. О правильном проведении блокады можно судить по синдрому Горнера (сужение зрачка, глазной щели и эападение глазного яблока на стороне блокады), который проявляется спустя 4—5 мин.
Техника шейной вагосимпатической блокады по А, В, Вишневскому (рис 78). Положение больного — на спине с подложенным под лопатки небольшим валиком. На стороне операции руку больного вытягивают вдоль туловища (опуская надплечье), голову несколько запрокидывают в противоположную сторону. II пальцем левой руки надавливают на задний край грудино-ключично-сосцевиднои мышцы на границе нижней и средней ее третей, смещая тем самым кнутри крупные сосуды и нервы. Иглу вкалывают у кончика пальца (в кожный желвак на месте анестезии) и проводят ее вглубь по направлению к передней поверхности шейных позвонков, несколько кверху и кнутри от места прокола кожи. Иглу продвигают, вводя по ходу раствор новокаина (что исключает возможность повреждения сосудов шеи), до тех пор, пока она не достигает позвонка. Затем иглу оттягивают на несколько миллиметров, вводят от 10 до 30мл 0,25% или 0,5% раствора новокаина (в зависимости от возраста ребенка), после чего иглу извлекают. О правильном проведении блокады можно судить по синдрому Горнера (сужение зрачка, глазной щели и эападение глазного яблока на стороне блокады), который проявляется спустя 4—5 мин.
Гельминтная инвазия, в отличие от острого аппендицита, сопровождается болями приступообразного характера; температура тела остается нормальной. Живот при пальпации во всех областях мягкий, отмечается легкая разлитая болезненность, больше около пупка и в области спазми-рованной сигмовидной кишки. В анамнезе таких детей имеются указания на наличие гельминтов. При гельминтозах ребенку можно назначить гипертоническую клизму. После отхождения стула и газов боли купируются, если они были вызваны кишечной коликой. При аппендиците боли в животе после клизмы несколько нарастают. Такое дифференцирование следует производить в условиях стационара под наблюдением хирурга.
Несколько помогает диагностике анализ крови: увеличение количества лейкоцитов и сдвиг в формуле влево указывают на воспалительный процесс в брюшной полости, а эозинофилия — на гельминтоз.
Следует помнить о возможном сочетании острого аппендицита и гельминтоза, так как известно, что аскариды и острицы, попадая в червеобразный отросток, могут вызвать его воспаление.
Холецистопатии во время приступа болей нередко наводят врача на мысль о возможности острого аппендицита. Имеются, однако, характерные особенности, позволяющие дифференцировать эти заболевания. При холе-цистопатиях боли появляются в правом подреберье, иррадиируют в левую лопатку и плечо. При осмотре живота при холецистите определяются болезненность и легкое напряжение мышц передней брюшной стенки в области правого подреберья. Иногда удается прощупать увеличенный желчный пузырь. Затруднения при дифференциальной диагностике возникают при подпеченочном расположении червеобразного отростка. В таких случаях, если после динамического наблюдения в течение 6—12 ч диагноз не уточняется, то приходится решать вопрос в пользу оперативного вмешательства.
Панкреатит обычно сложно дифференцировать от воспаления червеобразного отростка. При остром панкреатите наблюдаются резкие боли в животе и мучительная упорная рвота. Боли локализуются в надчревной области и иррадиируют в область спины слева. В то же время, в отличие от аппендицита, пальпация живота почти безболезненна, и напряжение мышц передней брюшной стенки не определяется. Повышенная активность амилазы в моче и крови подтверждает диагноз острого панкреатита.
Инфекционный гепатит в начале заболевания сопровождается болями в животе. При осмотре ребенка часто удается установить икте-ричность склер, а из анамнеза выяснить наличие темной окраски мочи и обесцвеченного кала. При пальпации живота у детей с гепатитом определяются увеличенная и болезненная печень и одновременно отсутствие болезненности в остальных отделах брюшной полости. При подозрении на гепатит производят анализ мочи на желчные пигменты, крови — на активность аминотрансфераз и содержание билирубина. Все это обычно дает возможность отдифференцировать гепатит от острого аппендицита.
Дизентерию редко принимают за острый аппендицит, чаще аппендицит ошибочно трактуют как дизентерию, особенно у детей младшего возраста или у старших детей при тазовом расположении червеобразного отростка, когда отмечается жидкий стул со слизью (иногда с прожилками крови). Однако известно, что дизентерия начинается с частого жидкого стула, а при аппендиците диспепсические расстройства обычно появляются позже — при развитии перитонеальных явлений. Боли в животе при дизентерии носят приступообразный характер (тенезмы). Пальпация брюшной стенки равномерно болезненна на всем протяжении, защитного напряжения мышц нет, симптом Щеткина—Блюмберга отрицательный. Копрограмма оказывает малую помощь в диагностике, так как может быть сходной при этих двух дифференцируемых заболеваниях. Не следует забывать, что выявление дизентерии не исключает острого аппендицита, так как нередко встречается их сочетание. В сомнительных случаях для наблюдения ребенка госпитализируют в бокс хирургического стационара.
Ревматическая инфекция (абдоминальная форма) иногда вызывает боли в животе. Дифференцирование основывается на выявлении аус-культативных изменений в сердце, расширении его границ, данных ЭКГ и анализов крови. Кроме того, при ревматической инфекции могут быть «летучие» боли в суставах, позвоночнике. Живот у таких детей мягкий во всех отделах, болезненность умеренная, разлитая, симптом Щеткина—Блюмберга отрицательный.
Абдоминальный синдром болезни Шенлейна—Геноха сопровождается резкими болями в животе, тошнотой, рвотой, повышением температуры тела. В таких случаях, когда из анамнеза известно, что ребенок страдает болезнью Шенлейна—Геноха, задача врача облегчается, так как выявляемые симптомы находят объяснение. Если болезнь Шенлейна—
Геноха у ребенка в начальной стадии, то исключить острый аппендицит значительно труднее. У таких детей при пальпации живота выявляются разлитая болезненность, иногда легкое напряжение мышц передней брюшной стенки. Следует очень внимательно осмотреть кожу ребенка, так как при болезни Шенлейна—Геноха обычно имеются геморрагические петехиальные высыпания в области суставов. Кроме того, у детей может быть дегтеобразный стул и изредка — рвота с кровью. Известны случаи сочетания воспаления червеобразного отростка и болезни Шенлейна—Геноха.
Острый неспецифический мезаденит характеризуется болями в животе, повышением температуры тела до 38—39 °С, тошнотой, рвотой, плохим аппетитом. Отмечаются умеренное напряжение мышц передней брюшной стенки и разлитая болезненность. Отличительными признака ми мезаденита являются положительный симптом Штернберга и прощупывание пакетов увеличенных лимфатических узлов. Патогномоничным симптомом для данного заболевания является перемещение болезненности при пальпации живота в положении Тренделенбурга. В ряде случаев дифференцирование острого аппендицита и мезаденита невозможно. Тогда показано оперативное лечение.
Иерсиниоз (псевдотуберкулез) при абдоминальной форме может вызывать поражение лимфатических узлов брыжейки, червеобразного отростка, регионарный илеит, гастроэнтерит, спаечный процесс в брюшной полости. Симптомы заболевания могут быть сходными с острым аппендицитом. В отличие от последнего для псевдотуберкулеза характерны высокая температура тела (38—39 °С), головная боль, слабость, боли в суставах и появление скарлатинопо-добной сыпи на груди, животе и в области суставов. Достоверным подтверждением иерсиниоза является серологическое исследование на 1—2-й неделе заболевания. В связи с большим сходством клинических проявлений острого аппендицита и псевдотуберкулеза при последнем часто производят срочное оперативное вмешательство.
Аденовирусная инфекция нередко вызывает боли в животе, тошноту, рвоту, жидкий стул, повышение температуры тела. Дифференциальная диагностика строится на отличающей вирусную инфекцию очень высокой температуре тела (39—40 °С) с начала заболевания, нередко наличии катаральных явлений, хрипов в легких, отсутствии напряжения мышц передней брюшной стенки и симптома Щеткина—Блюмберга. В анализах крови обычно отмечается лейкопения без сдвига в формуле крови.
Детские инфекционные заболевания (корь, ветряная оспа, эпидемический паротит и др.) в большинстве случаев сопровождаются болями в животе. Характерные признаки этих болезней позволяют установить правильный диагноз. У детей возможно сочетание острого аппендицита с инфекционным заболеванием.
Почечная колика отличается от острого аппендицита резко выраженными болями в поясничной области с иррадиацией в бедро, половые органы. Развивается учащенное мочеиспускание. Живот обычно остается мягким, умеренно болезненным на стороне поражения. В моче можно
обнаружить эритроциты, иногда большое количество солей. Однако типичная картина почечной колики наблюдается далеко не всегда. Нередко при правосторонней почечной колике отмечаются боли и появляется напряжение брюшных мышц в правой подвздошной области.
Если учесть, что при ретроцекальном аппендиците симптомы со стороны брюшной полости выражены слабо и обычно обнаруживается болезненность в поясничной области, то станут понятны трудности дифференциальной диагностики. Однако при почечной колике обычно не бывает повышения температуры тела и изменений в крови, а интенсивность болей значительно больше, чем при остром аппендиците, и носят они приступообразный характер. Вне приступа ребенок спокоен, состояние его вполне удовлетворительное. Диагностике помогает обзорная рентгенограмма брюшной полости, на которой можно обнаружить тень увеличенной или дистопированной почки, а также конкременты. Иногда приходится производить экскреторную урографию.
Предменструальный период (особенно перед менархе) нередко протекает у девочек с болями в животе, тошнотой и рвотой. При этом боли имеют постоянный характер, локализуются в нижних отделах брюшной полости. Девочки часто жалуются на головокружение, повышенную утомляемость. Живот при пальпации мягкий на всем протяжении, определяется болезненность в нижних отделах. При ректальном исследовании удается выявить увеличенную матку и болезненные яичники.
Острые хирургические заболевания брюшной полости (гематогенный перитонит, дивертикулит, перекрученная киста яичника и др.) довольно трудно отдифференцировать от острого аппендицита. Диагностические ошибки в дооперационном периоде не страшны, так как все эти заболевания требуют экстренного оперативного вмешательства.
Трудности диагностики возникают чаше всего во внебольничных условиях, так как при этом отсутствует возможность наблюдения за течением заболевания и использования дополнительных методов исследования. Во всех сомнительных случаях педиатр должен направить ребенка в хирургический стационар.
Наблюдение за ребенком с подозрением на острый аппендицит должно быть активным и может продолжаться не дольше 10—12 ч. Если и тогда исключить острый аппендицит невозможно, то необходимо прибегнуть к оперативному вмешательству, которое в таком случае является последним этапом диагностики.
Лечение. Ранняя операция — основной принцип лечения острого аппендицита. Единственным противопоказанием к экстренной операции является наличие плотного неподвижного аппендикулярного инфильтрата.
Предоперационная подготовка. Характер и длительность доопера-ционной подготовки зависят от продолжительности заболевания, тяжести состояния ребенка при поступлении, его возраста, наличия осложнений и сопутствующих заболеваний.
Если ребенок поступает в ранние сроки заболевания с неосложненным острым аппендицитом, то подготовку к операции проводят по общехирурги-ческим правилам (опорожнение желудка с помощью зонда, премедикация и т.д.).
При осложненном аппендиците (перитоните), помимо общих мероприятий, дооперационная подготовка направлена на борьбу с интоксикацией, эксикозом, гипертермией. Ребенку пунктируют подключичную вену по методу Сельдингера и начинают детоксикационную жидкостную терапию (см. гл. 1).
Назначение антигистаминных препаратов (супрастин, пипольфен, димедрол, диазолин) направлено на снижение токсического воздействия микроорганизмов и продуктов белкового распада.
Применение трасилола способствует инактивации протеолитических ферментов, уменьшая токсикоз и устраняя сосудистые нарушения.
В период предоперационного лечения необходимо снизить ребенку температуру тела (введение антипиретиков, применение методов физического охлаждения).
При нарушении функции сердечно-сосудистой системы показано применение сердечных средств. Ребенку постоянно дают увлажненный кислород и начинают курс антибактериальной терапии (антибиотики широкого спектра действия). При очень тяжелом состоянии ребенка и клинической картине разлитого перитонита следует вводить антибиотики внутривенно.
В период подготовки проводят необходимые лабораторные исследования (гематокритное число, ОЦК, КОС, ионограмма, белки, белковые фракции). Детям с резко выраженной интоксикацией подготовку к операции целесообразно проводить в отделении (палате) интенсивной терапии.
Большинство детских хирургов рекомендуют предоперационную подготовку осуществлять не дольше 2—6 ч. За это время общее состояние ребенка заметно улучшается, температура тела снижается, уменьшаются явления интоксикации.
Оперативное лечение. При неосложненных формах острого аппендицита применяют масочный наркоз. Если состояние ребенка тяжелое, имеется резкая интоксикация на фоне перитонита, то показан эндотрахе-альный наркоз с ИВЛ.
Техника операции при остром аппендиците. Большинство детских хирургов применяют разрез Волковича—Дьяконова. Обнаруженный в брюшной полости экссудат берут на посев. Слепую кишку с червеобразным отростком выводят в рану. На край брыжейки у верхушки отростка накладывают зажим, брыжейку отростка перевязывают шелком у основания и отсекают (при наличии спаек или короткой брыжейке ее перевязывают по частям). Если к отростку припаян сальник, то его прошивают кетгутом вне инфильтрированной части, отсекают и культю перитонизируют.
Вокруг основания отделенного от брыжейки червеобразного отростка на слепой кишке накладывают кисетный шов. Затем зажимом Кохера пережимают основание отростка и, перевязав его на этом месте кетгутом, отсекают выше на 0,5 см (между лигатурой и зажимом). Культю отростка смазывают спиртовым раствором йода и погружают кисетным швом в стенку слепой кишки. Следует помнить о том, что при деструктивных формах аппендицита и особенно при перитоните кисетный шов накладывают более широко, чтобы была возможность хорошо погрузить культю отростка в стенку слепой кишки. Если кисетный шов недостаточно прикрывает культю, то накладывают добавочный Z-образный шов.
Если червеобразный отросток не удается вывести в рану (ретроцекальное или тазовое положение отростка, спайки), то производят ретроградную аппендэктомию. Для этого слепую кишку максимально подтягивают в рану, находят основание отростка и проводят под него узкую марлевую полоску-«держалку». Затем пережимают основание отростка зажимом и перевязывают по этому месту кетгутовой лигатурой. Отступя от лигатуры на 0,5 см, накладывают зажим и по его краю отросток пересекают. Культю обрабатывают спиртовым раствором йода и погружают кисетным швом. После этого слепая кишка становится более мобильной, ее подтягивают в рану и пальцем осторожно ощупывают место фиксации верхушки отростка. При наличии рыхлых спаек их осторожно разделяют, плотные сращения лигируют и рассекают между зажимами. Выделенный отросток извлекают в рану, брыжейку его перевязывают шелковой нитью. Необходимо убедиться в том, что весь отросток с его верхушкой удален, так как возможны отрыв верхушки отростка и оставление ее в глубине брюшной полости. В таких случаях следует попытаться обнаружить и удалить верхушку отростка. Если это не удается, то к месту предполагаемого местонахождения верхушки необходимо подвести тампон и ниппельный микроирригатор для последующего введения через него антибиотиков.
Если отросток не изменен или мало изменен, а клинические явления перитонита были достаточно выражены, то необходимо до аппендэктомии произвести ревизию органов брюшной полости (перед ревизией в брыжейку вводят 0,25% раствор новокаина). В первую очередь эвентрируют петли подвздошной кишки на протяжении 80—100 см от илеоцекального угла. У детей можно обнаружить воспаленный дивертикул Меккеля или удвоение кишки, которые подлежат удалению. Если в брыжейке тонкой кишки видны увеличенные лимфатические узлы, то один из них следует взять на гистологическое исследование. Для этого над лимфатическим узлом, расположенным вдали от сосудов брыжейки, надсекают париетальную брюшину, узел приподнимают пинцетом, пережимают и лигируют сосуды, идущие к этому узлу. Узел иссекают. На брюшину накладывают швы кетгутом. У девочек производят пальпатор-ную ревизию яичников и матки, при увеличении органов их подтягивают в рану и осматривают.
Техника операции при перитоните. Наиболее целесообразным доступом мы считаем разрез Волковича—Дьяконова. Рекомендуемая некоторыми авторами срединная лапаротомия опасна ввиду возможной в послеоперационном периоде эвентрации. По вскрытии брюшной полости гнойный выпот удаляют электроотсосом, а не марлевыми салфетками во избежание травмирования серозной оболочки кишки и последующего образования спаек. По окончании операции в брюшной полости на 1 сут оставляют ниппельный микрорригатор, выведенный через отдельный прокол передней брюшной стенки, для введения антибиотиков в послеоперационном периоде.
Тампоны в брюшную полость вводят только при частично неудаленном отростке и при невозможности полностью остановить кровотечение из рыхлых спаек. В остальных случаях брюшную полость зашивают наглухо. При перитонитах и деструктивных аппендицитах у детей с большим слоем подкожной жировой клетчатки к брюшине подводят на 1 — 2 дня тонкий резиновый выпускник. Если измененный отросток находится в ретроцекальном пространстве, то следует производить дренирование забрюшинной клетчатки через небольшой дополнительный разрез в поясничной области.
Во всех случаях до зашивания раны в брюшную полость вводят антибиотики (суточную возрастную дозу в 7—10 мл 0,25% раствора новокаина). Препараты неомицинового ряда лучше вводить через микроирригатор после выхода ребенка из состояния Наркоза, так как иногда они пролонгируют действие миорелаксантов.
В тех стационарах, где используются лазерные установки, целесообразно у детей при деструктивных формах аппендицита, осложненного перитонитом, проводить профилактику раневых послеоперационных осложнений, применяя углекислотный лазер во время операции. Интраопе-рационная обработка раневого канала включает в себя последовательную, послойную обработку всех его слоев (брюшина, мышцы, апоневроз, подкожная жировая клетчатка) расфокусированным излучением в оптимальном антибактериально-тканевом режиме.
Для этого используют отечественную лазерную хирургическую уста-новку «Скальпель-1», излучающую в инфракрасной части спектра (длина волны 10,6 мкм и выходная мощность порядка 15 Вт). Энергия углекислотного хирургического лазера используется в режиме с интенсивностью от 15 до 60 Вт/см2 при скорости сканирования не менее 1 см/с. При таком режиме работы углекислотный лазер оказывает хорошее физическое антибактериальное воздействие с минимальной травматизацией тканей, в том числе легко повреждающейся висцеральной и париетальной брюшины.
После лазерной антибактериальной обработки при гангренозно-пер-форативном аппендиците и перитоните операционную рану дренируют с последующим фракционным промыванием растворами антисептиков (хлоргексидин 1:1000) в течение 3—4 сут. Возможно дренирование раны с помощью сетчатого дренажа-выпускника, вводимого до брюшины. Профилактическая обработка раневого канала приводит к значительному снижению частоты нагноений в ране и сокращению сроков пребывания больных в стационаре.
Послеоперационное лечение. Характер послеоперационного лечения зависит в первую очередь от тяжести и распространенности обнаруженного в брюшной полости воспалительного процесса. Кроме того, на ведение послеоперационного периода влияют сопутствующие заболевания, возраст ребенка и его реактивность.
Лечение детей с неосложненным аппендицитом. Через 3—4 ч
после операции ребенку придают в кровати возвышенное положение, а через 12—14 ч начинают заниматься лечебной гимнастикой. В течение 5—7 дней назначают антибиотики внутримышечно. В первые 2 дня вводят обезболивающие средства в возрастных дозах. Со 2-го дня после операции дети получают физиотерапевтическое лечение в течение 7 дней, направленное на уменьшение воспаления (электрическое поле УВЧ на область чревного сплетения и рану). Кормление детей начинают через сутки. В первые 2—3 дня ребенок получает жидкий стол без хлеба, затем пища становится более грубой (густая каша, суп, паровые котлеты). При нормальном течении послеоперационного периода к 6—7-му дню назначают общий стол.
Если к 4—5-му дню после операции у ребенка не было стула, то следует сделать гипертоническую клизму. Швы снимают на 7-й день, к этому времени ребенку разрешают ходить. Выписывают домой на 8— 10-й день после операции при нормальной температуре тела, неизменной картине крови и хорошем состоянии послеоперационного рубца. Перед выпиской необходимо провести пальцевое ректальное исследование в связи с возможностью образования ограниченных инфильтратов или гнойников, не проявляющихся клинически на фоне антибиотикотерапии. Посещение школы разрешают через 2 нед после выписки (при обязательном контрольном осмотре s поликлинике). Детей освобождают от занятий физкультурой на 1 мес.
Лечение детей с перитонитом. Основой послеоперационного лечения детей с аппендицитом, осложненным перитонитом, является противовоспалительная и стимулирующая терапия, а также профилактика осложнений. После операции ребенка помещают в палату интенсивной терапии, через 3—4 ч переводят в умеренно возвышенное положение, а через б—8 ч — в положение полусидя (с валиком под согнутыми в коленных суставах конечностями). Возвышенное положение в кровати улучшает дыхательные движения, уменьшая напряжение брюшных мышц. Кроме того, при этом экссудат стекает в нижние отделы брюшной полости.
Предупреждение и лечение легочной недостаточности являются одним из важных моментов в послеоперационном периоде. Вследствие интоксикации, вызывающей метаболический ацидоз, гипертермии и болевого компонента у детей может возникать угнетение легочной вентиляции. На этом фоне возможно развитие легочных осложнений (ателектазы, пневмонии и др.). Мероприятиями, предупреждающими подобные осложнения, являются возвышенное положение ребенка, оксигенотерапия, ранние активные движения, лечебная дыхательная гимнастика, горчичники, поле УВЧ на грудную клетку, постоянный зонд в желудке и своевременное его' промывание. При наличии большого количества мокроты или подозрении на ателектаз показана активизация кашлевого рефлекса. Если это не помогает, то применяют прямую ларингоскопию с отсасыванием слизи из трахеобронхиального дерева.
Парентеральное питание и детоксикационную жидкостную терапию при перитоните продолжают в течение 2—3 дней (иногда дольше). Жидкость вводят внутривенно капельно. Для этого
Дата добавления: 2016-04-14; просмотров: 1758;
