Перитониты при язвенно-некротическом энтероколите
Перитониты при язвенно-некротическом энтероколите возникают вследствие перфорации полого органа или инфицирования брюшной полости через истонченную изъязвлениями стенку кишки, а также при прикрытых перфорациях Перитонит — наиболее частое осложнение (86,5%) язвенно-некротического энтероколита у новорожденных.
Недоношенные дети от общего числа новорожденных с перитонитами при язвенно-некротическом энтероколите составляют, по нашим данным, 53,1%.
Перитониты при язвенно-некротическом энтероколите без перфорации полого органа. Эта форма перитонита у новорожденных детей, по нашим данным, встречается почти в 2,5 раза реже, чем воспаление брюшины вследствие перфорации кишечника.
Клиническая картина перитонита без перфорации полого органа развивается постепенно, на фоне симптомов энтероколита или других заболеваний (сепсис, родовая травма, глубокая недоношенность) Чаще всего симптоматика проявляется после 3-й недели жизни. Имевшие место сры-гивания переходят в рвоту Ребенок не удерживает пищи — введенное через зонд молоко выливается наружу. Стул частый, жидкий, нередко с кровью в виде прожилок. По мере нарастания перитонита каловые массы выделяются в скудном количестве со слизью, газы отходят плохо, иногда появляется кишечное кровотечение.
Первым симптомом при осмотре является нарастающее вздутие живота. Если известно, что ребенок болен энтероколитом, то это расценивают как его проявление. Общее состояние ухудшается. Бледная кожа приобретает сероватый оттенок Живот увеличен, резко выражена расширенная венозная сеть. Отчетливы отеки нижних отделов брюшной стенки, половых органов, иногда поясничной области и нижних конечностей. В ряде случаев на фоне пастозности брюшной стенки появляется гиперемия кожи. Мышечное напряжение брюшной стенки выявляют редко. Пальпация живота вызывает беспокойство ребенка. При перкуссии обнаруживают притупление в нижних отделах живота и в отлогих местах. Кишечная перистальтика по данным аускультации вялая, а по мере нарастания перитонеальных симптомов угасает,
В крови отмечается значительный лейкоцитоз с резким сдвигом в формуле влево. В запущенных случаях и при тяжелом течении обнаруживают токсическую зернистость нейтрофилов. У большинства детей определяют повышение гематокритного числа, гипохлоремию, гипокалиемию, метаболический ацидоз.
Нередко имеются изменения в моче (белок, свежие эритроциты, лейкоциты, зернистые цилиндры).
В связи с трудностью диагностики перитонита на фоне язвенно-некротического энтероколита у глубоконедоношенных детей необходимы тщательное наблюдение за ребенком и анализ имеющихся симптомов в динамике- ухудшение состояния, уменьшение массы тела, вздутие жи-
вота, появление расширенной венозной сети на нем, отеки наружных половых органов, данные исследования крови.
Рентгенологическое исследование необходимо производить во всех случаях подозрения на перитонит, начиная с обзорной рентгенографии брюшной полости. Рентгенологическая картина неперфоративного перитонита сходна с таковой при первичном перитоните. В отличие от последнего имеется ячеистость — «пневматоз» кишечных стенок и их утолщение, характерные для язвенно-некротического энтероколита.
Дифференциальную диагностику перитонита без перфорации следует проводить с язвенно-некротическим энтероколитом без осложнений, первичным перитонитом, врожденной кишечной непроходимостью, острой формой болезни Гиршпрунга.
Язвенно-некротический энтероколит при остром течении нередко симулирует картину «острого живота» — появляются вздутие живота, задержка стула и газов, рвота. Однако у таких детей отсутствует отечность брюшной стенки и половых органов, мало изменена кровь. При рентгенологическом исследовании не обнаруживают симптомов, характерных для перитонита.
Первичный перитонит имеет очень сходную клиническую и рентгенологическую картину. Дифференцирование осуществляют на основании имевшихся до осложнения симптомов энтероколита и характерной для последнего рентгенологической картины («ячеистость» кишечной стенки).
Врожденная кишечная непроходимость (низкая) проявляется с первых дней жизни, а осложнения язвенно-некротического энтероколита чаще возникают на 3—4-й неделе жизни. Кроме того, наличие характерной для непроходимости рентгенологической картины помогает в распознавании этих заболеваний.
Острая форма болезни Гиршпрунга иногда создает большие трудности при дифференциальной диагностике с начинающимся на фоне язвенно-некротического энтероколита перитонитом. У детей с указанным пороком развития толстой кишки так же, как при перитоните, увеличен живот, брюшная стенка — с расширенной венозной сетью, нередко отечна. Отсутствует стул, имеется рвота. Кроме того, у детей с болезнью Гиршпрунга иногда наступает изъязвление стенки толстой кишки, сопровождающееся симптомами, сходными с энтероколитом. Диагноз болезни Гиршпрунга устанавливают на основании характерных рентгенологических признаков (увеличение толстой кишки, иногда наличие суженной зоны — аганглиоза). Отечность передней брюшной стенки у таких детей, как правило, исчезает после эффективных сифонных клизм.
Лечение. Перитониты без перфорации полых органов лечат консервативно, и только в случаях безуспешности консервативной терапии или присоединения других осложнений показано оперативное лечение.
Консервативное лечение перитонита должно быть комплексным и складывается из антибактериальной, детоксикационной, антипаретической, общеукрепляющей терапии.
При поступлении в стационар ребенка направляют в отделение реанимации, где помещают в кувез. Сразу берут кровь и мочу на клинический и биохимический анализы и приступают к детоксикационной терапии. Количество и характер вливаемых раствора зависят от возраста ребенка, его состояния, степени эксикоза, интоксикации и нарушений электролитного обмена. Правильность жидкостной терапии контролируют ежедневными исследованиями крови (гематокритное число, ионограмма, КОС) и мочи. Учитывают диурез.
Парентеральное питание продолжают, пока не прекратится рвота или не исчезнет застойное содержимое в желудке и не уменьшатся перитонеальные явления. Обычно с 3—4-го дня после поступления ребенка начинают поить чаем, а затем кормить сцеженным грудным молоком по 10 мл каждые 2 ч. При отсутствии рвот количество молока ежедневно увеличивают.
Для антибактериального лечения назначают антибиотики широкого спектра действия, лучше внутривенно; желательно сочетание двух антибиотиков. Смену курсов антибиотиков производят каждые 7—8 дней, при длительном их применении назначают нистатин. При получении данных бактериологического исследования (кала, крови, мазков из зева) вводят антибиотики, к которым чувствительны микроорганизмы.
Для борьбы с парезом кишечника с 1967 г. в нашей клинике применяется продленная эпидуральная анестезия [Баиров Г. Д., ПарнесД. И., 1976]. Каждые 3—4 ч в перидуральное пространство вводят тримекаин в возрастной дозе в течение 4—6 дней. На фоне этого усиливается перистальтика, достигается аналитический эффект, улучшается микроциркуляция в кишечной стенке. Если по техническим причинам катетер в перидуральное пространство ввести не удается, то делают паранефральные новокаиновые блокады.
Для профилактики и лечения легочных осложнений назначают увлажненный кислород, детей не пеленают, перекладывают в кувезе в разные положения, ставят горчичники, своевременно опорожняют желудок (предупреждение аспирации!).
Всем детям с перитонитами назначают физиотерапию УВЧ 2 раза в сутки (в остром периоде), затем противоспаечную терапию (электрофорез калия йодида, лидазы, новокаина на солнечное сплетение).
Проводя лечение при неперфоративном перитоните, следует помнить о возможности перфорации кишечника. Поэтому при нарастании перитонеальных явлений или ухудшении общего состояния необходимо произвести обзорную рентгенограмму при вертикальном положении для выявления свободного газа.
При подозрении на перфорацию кишечника или неэффективности консервативных мероприятий показана операция.
Разработанная в последние годы методика диагностики и лечения неперфоративного перитонита позволяет надеяться на улучшение результатов терапии этого тяжелейшего заболевания у новорожденных детей
Перфоративный перитонит. Перфорация полого органа — наиболее частое осложнение язвенно-некротического энтероколита, освещенное в публикациях. Однако до настоящего времени диагностика перфо-ративного перитонита у новорожденных детей недостаточно своевременна, и вполне естественно, что отсутствие нужного лечения приводит к высокой летальности в этой группе новорожденных.
Клиническая картина. Наблюдаемые нами дети поступали в стационар в возрасте от 1 до 13 дней и только 1/5 часть были старше 1мес. Симптомы перитонита при перфорации выражены отчетливее, чем при других формах воспаления брюшины.
Перфорация характеризуется внезапным ухудшением общего состояния ребенка, который при этом бледнеет и сильно беспокоится, а затем становится вялым, впадая иногда в коллаптоидное состояние. Нарастает пероральный цианоз, дыхание становится частым, поверхностным, пульс — мягким или нитевидным. Выражена тахикардия, реже — брадикардия. Иногда пульс на периферических артериях не определяется. Появляется рвота, постепенно содержимое становится застойным. Стул задержан, после введения газоотводной трубки отходит слизь с прожилками крови.
При осмотре обращает на себя внимание резкое вздутие живота. Брюшная стенка растянута, блестит, поверхностные вены расширены Через несколько часов после прободения появляются пастознесть н гиперемия кожи нижних отделов живота, отек половых органов. Иногда отеки распространяются на поясничные области, а в запущенных случаях— и на нижние конечности. У детей с пупочной или паховой грыжей отмечаются выпячивание н резкое напряжение последней, кожа над ней гиперемирована, отечна, в ряде случаев при пальпации определяется напряжение мышц брюшной стенки. При перкуссии — тимпанит и исчезновение печеночной тупости; при аускультации кишечные шумы часто отсутствуют («немой» живот).
В крови отмечается лейкоцитоз с резким Сдвигом в формуле влево. При позднем поступлении и тяжелой интоксикации обнаруживают токсическую зернистость нейтрофилов, анизоцитоз, пойкилоцитоз. У большинства детей определяют повышение гематокритного числа, гипохлоремию, гипокалиемию, метаболический ацидоз. Нередко имеются изменения в моче (белок, свежие эритроциты, лейкоциты, зернистые цилиндры). Для облегчения диагностики можно применить реакцию Сгамбати.
Симптоматика заболевания у недоношенных детей стерта, и степень выраженности признаков перфорации незначительна. Обращают на себя внимание увеличение бледности кожи, адинамия ребенка и резкое вздутие живота. Кроме того, задержка стула и рвота застойным содержимым указывают на развивающееся заболевание. Отечность передней брюшной стенки и ее гиперемия чаще всего отсутствуют. Нередко единственным отчетливым симптомом перитонита бывает отек наружных половых органов или пастозность кожи над лобком У ряда больных при поздней диагностике появляются плотные отеки нижних конечностей и поясничной области. Обычно это расценивается как склерема.
Принято считать, что у недоношенных детей вследствие снижения защитных свойств организма и анатомических особенностей перитониты протекают по типу разлитого воспаления. Однако на основании опубликованных данных последних лет и наших наблюдений можно сделать вывод, что у недоношенных детей перитонит может протекать по типу отграниченного, локализованного в различных частях брюшной полости. Чаще всего эти очаги воспаления располагаются под печенью или селезенкой, а также в подвздошных областях. Отграничение процесса происходит за счет склеивания кишечных петель или припаивания их к париетальной брюшине и капсуле паренхиматозных органов.
В случаях отграниченного перитонита явления интоксикации выражены меньше. На фоне вздутого живота отмечается локализованный отек брюшной стенки (чаще всего в подвздошных или подреберных областях), иногда этот отек имеет вид инфильтрата (принимаемого за некротическую флегмону), особенно в тех случаях, когда над ним появляется гиперемия кожи. Спустя несколько дней на месте «инфильтрата» может появиться флюктуация. При незнании клинических проявлений перфоративных перитонитов у глубоконедоношенных детей диагностика этого заболевания возможна, хотя и очень сложна.
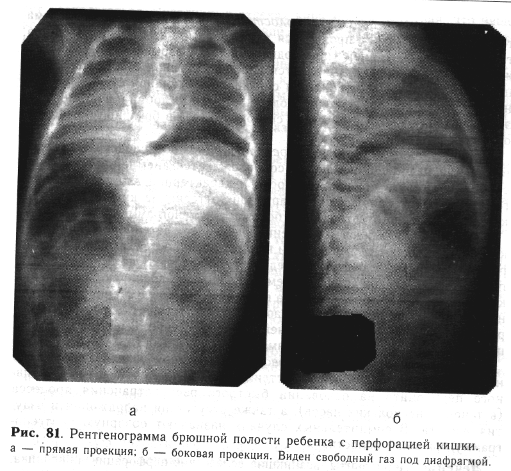
Рентгенологическое исследование играет большую роль в установлении диагноза. У большинства детей с перфорацией полого органа на обзорной рентгенограмме при вертикальном положении под обоими куполами диафрагмы виден свободный газ (рис. 81), который в латеропозиции выявляется над петлями кишечника, у передней брюшной стенки.
В случаях, когда воспалительный процесс протекает по типу отграничения (спустя 24—36 ч от перфорации), свободный газ иногда не определяется или прослеживается в виде ограниченных внекишечных воздушных полостей с уровнями жидкости. Это связано с развитием обширного спаечного процесса.
Для «прикрытых» перфораций кишечника характерен симптом «яче-истости» (скопление пузырьков воздуха между петлями кишечника или «пневматоз» кишечной стенки), выявляющийся только на рентгенограммах хорошего качества.
Дифференциальную диагностику перфоративных перитонитов следует проводить с другими видами воспаления брюшины, врожденной кишечной непроходимостью, парезом кишечника любого происхождения, кровотечением в брюшную полость и забрюшинное пространство, со склеремой у глубоконедоношенных детей, некротической флегмоной передней брюшной стенки.
Первичный и неперфоративный перитонит на фоне язвенно-некротического энтероколита отличают по более медленному развитию процесса, менее ярким клиническим проявлениям заболевания.
Основную роль в диагностике играет рентгенологическое исследование, при котором в случаях перфоративных перитонитов, как правило> выявляют характерную картину.
Врожденная кишечная непроходимость (низкая) обычно проявляется с первых дней жизни ребенка. Наиболее яркий симптом — отсутствие мекония с рождения. При осмотре может быть выявлена клиническая картина, сходная с перитонитом. Диагностике помогает рентгенологическое исследование: наличие множественных уровней (чаш Клойбера) и узкой, спавшейся толстой кишки (на ирригограмме) указывает на кишечную непроходимость.
В случаях осложнения кишечной непроходимости перфорацией перерастянутой выше препятствия кишки дифференцирование затруднено, и окончательный диагноз устанавливают во время экстренной операции, которая показана при этих заболеваниях.
Паретическая кишечная непроходимость обычно возникает у новорожденных детей вследствие родовой травмы, пневмонии, энтероколита, сепсиса и др. При выраженном парезе кишечника живот вздут, брюшная стенка растянута, венозная сеть расширена. Дифференцированию помогает отсутствие напряжения, отека передней брюшной стенки и наружных половых органов, а также свободного газа или выпота на обзорной рентгенограмме брюшной полости.
Кровотечение в брюшную полость при родовой травме паренхиматозных органов может проявиться как в первые часы после рождения, так и спустя 5—7 дней (при подкапсульных разрывах). При осмотре живота в этих случаях выявляется картина, сходная с перфоративным перитонитом. Отличием является синюшность брюшной стенки, особенно в области пупка, падение содержания гемоглобина и количества эритроцитов, а также отсутствие свободного газа в брюшной полости на обзорной рентгенограмме.
Кровотечение в забрюшинное пространство вследствие разрыва почки или надпочечника также сопровождается анемией, отсутствием свободного газа в брюшной полости и характерной для забрюшинной гематомы рентгенологической картиной (оттеснение кишечных петель кпереди, особенно отчетливое на боковой рентгенограмме).
Склерему приходится дифференцировать у тех детей с перитонитом, у которых возникают плотные отеки нижних конечностей, сходные со склеремой. Правильный диагноз последней устанавливают на основании распространения отеков (при склереме они вначале возникают на нижних конечностях, а затем переходят на переднюю брюшную стенку и поясничные области, при перитоните — наоборот), отсутствия гиперемии кожи и расширения венозной сети передней брюшной стенки. В неясных случаях производят обзорную рентгенограмму брюшной полости.
Некротическую флегмону новорожденных при локализации в нижних отделах передней брюшной стенки дифференцируют от перфоративного перитонита на основании быстрого распространения процесса (в течение нескольких часов), а также отсутствия напряжения и вздутия живота. В сомнительных случаях назначают обзорную рентгенограмму брюшной полости.
Лечение. Перитониты, возникшие вследствие перфорации кишечника, подлежат срочному оперативному вмешательству. При выраженных явлениях интоксикации и дегидратации показано кратковременное предоперационное лечение.
Предоперационная подготовка детей с перфоративным перитонитом не превышает 2—3 ч и направлена на уменьшение интоксикации, эксикоза, восстановление гомеостаза. Ребенка помещают в обогреваемый кувез, дают кислород. Обязательно отсасывание желудочного содержимого (аспирация рвотных масс!). При пневмонии санируют трахеобронхиальное дерево. Начинают детоксикационную терапию.
Выбор метода операции играет большую роль в исходе заболевания. Операцию производят под эндотрахеальным наркозом с переливанием крови.
Техника операции. Трансректальная или парамедианная лапаротомия. Гнойный выпот берут на посев и удаляют электроотсосом. В корень брыжейки вводят 5—7 мл 0,25% раствора новокаина и очень осторожно (чтобы не повредить напряженные и отечные кишечные петли) производят ревизию брюшной полости. Ревизия должна быть тщательной, так как перфоративных отверстий бывает несколько и они могут располагаться в различных отделах кишечника. Учитывая, что чаше всего язвы наблюдаются в поперечной ободочной кишке, ее следует осмотреть особенно внимательно.
При наличии отдельных перфоративных отверстий небольших размеров (до 0,5 см) и умеренного отека кишечной стенки в области язвы производят их зашивание двухрядными швами атравматичной иглой в поперечном направлении, чтобы не вызвать сужения просвета кишки. Нахождение перфорации в червеобразном отростке требует аппендэктомии.
Если в стенке кишки имеется дефект тканей размером более 0,5 см (мы наблюдали дефекты до 5—6 см длиной с расплавлением кишечной стенки) или вокруг язвы определяется инфильтрация, то показаны резекция кишки в пределах здоровых тканей и образование кишечного анастомоза (на тонкой кишке) или двойной колостомы. Дистальная ко-лостома необходима для тренировки толстой кишки в послеоперационном периоде для предупреждения ее атрофии. По нашим наблюдениям, у тех детей, которым дисталъный конец кишки зашивался, а не выводился наружу, наступило резкое сужение выключенного отдела, что заставило в последующем отложить реконструктивную операцию и проводить в течение 2—3 мес тренировочные клизмы для расширения просвета дистального отдела толстой кишки.
При множественных перфорациях (они чаще локализуются на ограниченном участке толстой кишки) также показаны резекция пораженного участка в пределах здоровых тканей и образование двойной колостомы,
При расположении дефекта в стенке слепой кишки необходимо производить резекцию илеоцекального угла с образованием илеостомы и колостомы.
В брюшную полость через отдельные проколы вводят два ниппельных дренажа для вливания раствора антибиотиков в послеоперационном периоде. Рану брюшной стенки .послойно зашивают наглухо.
Если при ревизии брюшной полости случайно обнаруживают место ранее прикрытой перфорации, то применяют тактику, подобную той, которую используют для лечения перфорации кишечника.
Послеоперационное лечение детей с перитонитами зависит от возраста ребенка, тяжести его состояния, вида оперативного вмешательства и наличия сочетанных заболевании и осложнений.
В послеоперационном периоде применяют консервативную терапию, приведенную выше для неперфоративных перитонитов.
При парентеральном питании у детей с кишечными свищами следует тщательно следить за состоянием водно-электролитного обмена (прежде всего хлоридов и калия), так как выключение толстой кишки приводит к нарушению этих видов обмена, особенно у новорожденных первых дней жизни. Строго учитывают не только суточный диурез, но также выделения из свищей и желудка. После формирования дистальной колостомы ее можно использовать для капельных введений теплых растворов.
Сроки начала кормления через рот зависят не только от состояния функции кишечника, но и от типа операции. Детей, которым произведено зашивание перфорационного отверстия, следует кормить не ранее 3—4-го дня после вмешательства, а в случаях образования кишечных свищей — по исчезновении рвот. Отсасывание застойного содержимого и промывание желудка осуществляют в течение 2—3 дней и прекращают по ликвидации зеленой окраски эвакуируемой жидкости.
Всем детям в течение 3—4 дней в брюшную полость вводят антибиотики широкого спектра действия.
При выраженном парезе кишечника применяют эпидуральную анестезию.
Если при наложении кишечных свищей на слизистой оболочке было видно большое количество язв, то в колостомы ежедневно 2—3 раза вводят масляные эмульсии или вазелиновое масло (3—4 мл).
С первых дней после операция следует тщательно ухаживать за раной и колостомой, предупреждая затекание кишечных выделений на послеоперационную рану. Для этого детей укладывают на тот бок, на котором расположена колостома, чтобы кишечное содержимое стекало вниз. Кроме этого, сразу по образовании кишечного свища кожу вокруг него обрабатывают подогретой пастой Лассара и между свищом и послеоперационной раной наклеивают полиэтиленовую прокладку, прикрывающую в виде фартука колостому.
Швы снимают на 10—12-й день после операции. Обязательно проводят курс противоспаечной терапии. Выписывают из стационара по нормализации обменных процессов, картины крови, при наличии стойкого увеличения массы тела, исчезновении патологических примесей и скрытой крови в кале. Если заболевание протекало на фоне сепсиса, то ребенка следует-переводить в терапевтическую клинику для продолжения лечения.
У детей с колостомами через 3 нед после операции начинают применять (по 2 раза в день) тренировочные клизмы, чтобы не сузился выключенный отрезок кишки. Для этого в дистальную колостому вводят газоотводную трубку на глубину не более 5 см и через нее вливают фурацилин, риванол и кипяченую воду. Если раствор вытекает сразу после введения, то ягодицы ребенка зажимают на 10 мин. Количество жидкости для клизмы зависит от возраста ребенка, массы тела и длины выключенной кишки. Такие клизмы ребенок должен получать до поступления на II этап операции.
Глава 22
ОСТРЫЙ ПАНКРЕАТИТ
Острый панкреатит — заболевание поджелудочной железы, характеризующееся отеком, воспалением или некрозом; у детей встречается относительно редко. Этиологические факторы заболевания у детей разнообразны, в большинстве случаев остаются неясными; «внезапно» возникшие острые панкреатиты принято называть идиопатическими. В значительном числе наблюдений заболевание возникает после различных хирургических вмешательств на органах брюшной полости (послеоперационный панкреатит). Воспаление поджелудочной железы может также возникать после механической травмы Все эти варианты имеют особенности клинической картины, диагностики и лечения.
Дата добавления: 2016-04-14; просмотров: 1414;
