Осложненные истинные грыжи собственно диафрагмы
Среди наблюдаемых нами 83 детей с истинной грыжей собственно диафрагмы только у 14 отмечалось острое течение. Характер последнего зависит главным образом от степени смещения органов брюшной полости в грудную. В ряде случаев грыжевые ворота бывают,небольшими, а грыжевой мешок значительно растянут и заполнен органами, перемещенными в плевральную полость. Наступает сдавление легких, смещение сердца и сосудов средостения со значительным нарушением их функции. Может быть нарушена проходимость желудочно-кишечного тракта.
Клиническая картина. Острое течение истинной врожденной грыжи собственно диафрагмы возникает при наличии тотального смещения органов брюшной полости б грудную, что обычно наблюдается у новорожденных и детей первых месяцев жизни. У более старших детей может возникнуть ущемление перемешенных брюшных органов при наличии сравнительно небольшого дефекта собственно диафрагмы и большого грыжевого мешка. Клинические проявления этих осложнений имеют некоторые отличия.
Острое течение истинных грыж и релаксации диафрагмы обычно проявляется в первые дни после рождения ребенка симптомом «ас-фиксического ущемления». Общее состояние ребенка прогрессивно
ухудшается, нарастает цианоз, дыхание становится поверхностным, замедленным. Живот втянут, при дыхании западает надчревная область. Бывает рвота. Однако перечисленные симптомы менее выражены, чем при ложных грыжах, и не столь постоянны.
Ущемление истинных грыж собственно диафрагмы встречается крайне редко. Это связано главным образом с отсутствием четко выраженных {«жестких») грыжевых ворот или значительным их диаметром. При ограниченном дефекте диафрагмы ущемление проявляется внезапным началом. Клиническая картина характеризуется резкими болями в груди и животе, нарушением дыхания и явлениями кишечной непроходимости. Ущемление петель кишечника при релаксации диафрагмы мы наблюдали только у 1 ребенка (рис. 25).
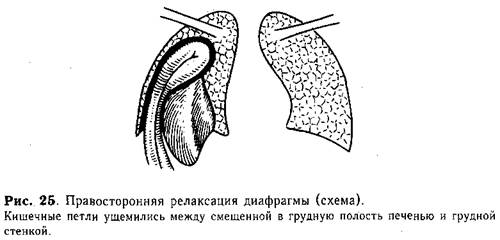
Рентгенологическое исследование позволяет уточнить диагноз. На рентгенограммах видно перемещение кишечных петель в плевральную полость и резкое смещение средостения в противоположную сторону. Изредка для уточнения диагноза приходится проводить исследование желудочно-кишечного тракта с контрастированием. Характерными рентгенологическими признаками больших истинных грыж собственно диафрагмы так же, как и ее релаксации, являются высокое стояние и парадоксальное движение грудобрюшной преграды. При многоосевом просвечивании диафрагма видна в виде тонкой правильной дугообразной линии, ниже которой расположены газовые пузыри желудка и кишечных петель.
Дифференциальную диагностику следует проводить так же, как и при остром течении ложной грыжи, с некоторыми врожденными пороками сердца, родовой травмой головного мозга и лобарной эмфиземой легкого.
Лечение. При остром течении или ущемлении истинной грыжи собственно диафрагмы показана срочная операция. Предоперационная подготовка минимальна. Ребенка младшего возраста согревают после транспортировки, вводят необходимые для наркоза медикаментозные средства и накладывают аппарат для внутривенного вливания жидкости.
Операцию проводят под эндотрахеальным наркозом. Положение ре-_ бенка при трансторакальном доступе — на боку, противоположном грыже, при лапаротомии — на спине.
Техника операции при ограниченной истинной грыже собственно диафрагмы. Парамедианным разрезом справа производят лапаротомию (при правосторонних грыжах прибегают к трансторакальному доступу). При тщательной ревизии верхних отделов брюшной полости выясняют особенности расположения органов, которые затем осторожно низводят из грыжевого мешка. Это низведение происходит обычно легко, так как спаек не бывает. Истонченный участок диафрагмы (грыжевой мешок) выводят в рану, предварительно накладывая пневмоторакс путем прокола купола диафрагмы толстой иглой [Долецкий С. Я., I960]. Затем производят пластику диафрагмы. Эта часть операции зависит от величины истонченного участка и его локализации. При центральном расположении истонченного участка (рис. 26, а), когда площадь его не превышает половины всей поверхности купола диафрагмы, грыжевой мешок иссекают, а края диа-фрагмальной мышцы сшивают двумя рядами отдельных капроновых (шелковых) швов. У новорожденных и ослабленных детей можно зашивать истонченную зону диафрагмы рядом параллельных сбо-ривающих швов, которые накладывают не реже 1,5 см друг от друга {рис. 26, б). Первый вкол и последний выкол делают в мышечной части диафрагмы. В отдельных случаях, при малом размере истонченного участка диафрагмы, можно пользоваться для ликвидации дефекта кисетным швом, который накладывают по краю истонченной части. Избыток грыжевого мешка при этом выводят в брюшную полость. Поверх собранного в кисет грыжевого мешка накладывают 2—3 узловых капроновых (шелковых) шва. Следует помнить о возможности сращения легкого с грыжевым мешком.
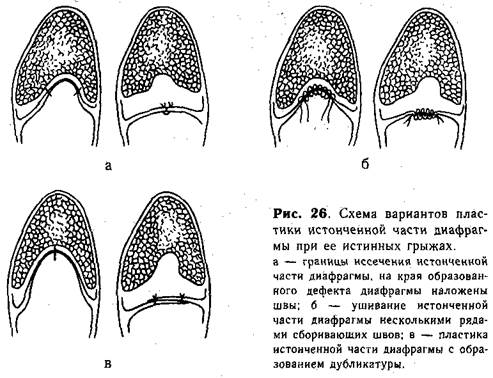
Если площадь истонченной сухожильной части диафрагмы превышает половину всей поверхности пораженного купола, то для пластики используют грыжевой мешок. Последний рассекают продольно, соответственно длинной оси, и подшивают к мышечной части (по краю ее) так, чтобы образовалась дубликатура из грыжевого мешка (рис. 26, в).
При пристеночном расположении грыжевого мешка обычно наблюдаются так называемые скользящие грыжи. В таких случаях удобнее истонченную зону рассечь дугообразно над смещенными органами и последние тупым путем, вместе с частью грыжевого'мешка, сместить книзу. Затем свободный край диафрагмы подшивают к межреберным мышцам отдельными узловыми швами. При значительной площади истонченной зоны пристеночный участок укрепляют П-образным погружным швом. Если после пластики в диафрагме остается небольшой участок, грозящий рецидивом грыжи, то его укрепляют путем подшивания селезенки или левой доли печени. Операцию заканчивают послойным зашиванием брюшной полости наглухо.
Техника операции при релаксации диафрагмы. Производят переднебоковую торакотомию на стороне релаксации по седьмому межреберью без пересечения ребер. Истонченную часть диафрагмы укрепляют несколькими приемами: купол диафрагмы рассекают поперечно, и образовавшиеся лоскуты сшивают отдельными капроновыми швами, удваивая диафрагму; образуют складку истонченной части диафрагмы, не рассекая'ее и сшивая отдельными швами по реберному краю; полученную складку подшивают с противоположной стороны, утраивая таким образом купол диафрагмы.
Во избежание рецидива рекомендуют между слоями истонченной диафрагмы прокладывать аллопластический материал — капроновую сетку. Грудную полость послойно зашивают наглухо. Пневмоторакс ликвидируют путем отсасывания воздуха из полости плевры шприцем с одновременным расправлением легких аппаратом для наркоза.
Послеоперационное лечение. В послеоперационном периоде новорожденных помещают в обогреваемый кувез и создают возвышенное положение (после того, как ребенок вышел из состояния наркоза), назначают увлажненный кислород.
В первые сутки каждые 2 ч из желудка тонким зондом отсасывают скапливающееся содержимое. Проводят парентеральное питание в тече-
ние 24—48 ч. Через 2—3 дня для стимуляции осуществляют трансфузии крови в количестве 20—25 мл. Кормление через рот обычно назначают со 2-го дня после операции: каждые 2 ч по 10 мл глюкозы, чередуя с грудным молоком. Дефицит жидкости восполняют внутривенным введением раствора глюкозы, а после снятия системы для капельного вливания — путем одномоментных трансфузий. Если нет рвоты, то с 3-го дня количество жидкости увеличивают, постепенно доводя до возрастной нормы. На 7—8-й день ребенка прикладывают к груди.
Детей более старшего возраста также в первые сутки переводят на парентеральное питание, затем назначают жидкий послеоперационный стол с достаточным количеством белков и витаминов. Обычную диету начинают с 6—7-го дня. Всем детям после операции назначают антибиотики широкого спектра действия для профилактики пневмонии и сердечные средства. Продленную перидуральную анестезию мы рекомендуем в первые 3—4 дня. Физиотерапию (поле УВЧ, затем электрофорез калия йодида) назначают со следующего после операции дня. Лечебную дыхательную гимнастику начинают с первых дней, постепенно переходя к более активным упражнениям.
После операции первое рентгенологическое исследование проводят на операционном столе, выясняя при этом уровень стояния диафрагмы и степень расправления легкого. Повторное исследование при удовлетворительном состоянии делают через 3—5 дней. Если до этого клинически выявляют выпот в плевральной полости и состояние ребенка остается тяжелым, то рентгенологическое исследование проводят на 2-й день после операции. В ряде случаев это помогает выявить показания для пункции (наличие обильного выпота). Среди оперированных нами однократная пункция потребовалась у 3 детей; редко приходится пунктировать полость плевры по 2—4 раза.
Дата добавления: 2016-04-14; просмотров: 773;
