ПИЕЛОНЕФРИТ БЕРЕМЕННЫХ
Пиелонефрит — самое частое и опасное заболевание почек у беременных. Пиелонефрит представляет собой воспалительный процесс в почке с преимущественным ее поражением интерстеци-альной ткани, обусловленный неспецифической бактериальной инфекцией, с вовлечением в этот процесс лоханок и чашечек. Воспалительный процесс может наблюдаться во время беременности, в родах и после родов, т. е. на протяжении всего гестационного периода. В связи с этим выделено понятие «гестационный пиелонефрит».
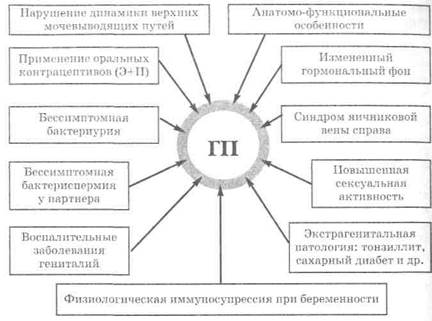
Гестационный пиелонефрит (ГП) — это не особая нозологическая форма, он лишь совпадает по времени с гестационным периодом. Возникновение и развитие гестационного пиелонефрита обусловлено наличием ряда факторов (рис. 7.1), среди которых ведущими являются: нарушение уродинамики верхних мочевыво-дящих путей и наличие инфекционного очага в организме.
Возбудителями гестационного пиелонефрита в основном (65%) являются микроорганизмы группы энтеробактерий (кишечная палочка, клебсиелла, протей) и энтерококк (23%). У беременных в посевах мочи чаще отмечается рост кишечной палочки, тогда как у родильниц возбудителем пиелонефрита является, как правило, энтерококк. Реже встречаются стафилококк, синегнойная палочка и др. Следует отметить, что более чем в половине случаев (56%) пре-
|
| Глава 7 |
Рис. 7.1. Факторы, способствующие возникновению пиелонефрита у беременных (ПБ)
обладает смешанная флора. В отделяемом из цервикального канала уродильниц с гестационным пиелонефритом в 20% случаев обнаруживаются хламидии, в 34% — гарднереллы, в 46% — грибы рода Candida.
Пути проникновения инфекции в почку различны: гематогенный, уриногенный и др. (рис. 7.2). Инфицирование происходит в основном гематогенным путем. Возможность проникновения возбудителей инфекции в почку по лимфатическим путям маловероятна, так как движение лимфы при отсутствии воспалительного процесса в почках имеет направление от почек, а не наоборот. Ретроградный ток лимфы возникает только при лимфадените. Уриногенный, восходящий путь проникновения инфекции в почку реализуется при наличии пузырно-мочеточниковых рефлюксов и особенно — пиелоренальных рефлюксов.
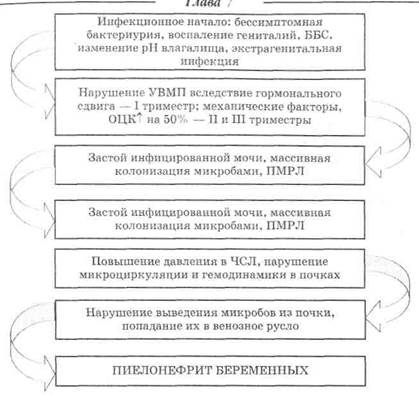
Рис. 7.2. Патогенез восходящего пиелонефрита беременных
Основные черты морфологических изменений в почках, характерные для пиелонефрита, выражаются в наличии полиморфности и очаговости. Воспалительные изменения в почке, будучи вначале очаговым процессом, с каждой новой атакой приобретают диффузный характер. Поражение воспалительным процессом межуточной ткани почек влечет за собой нарушение межклеточного обмена веществ. Как и всякое воспаление, пиелонефрит носит вначале серозный, а затем приобретает гнойный характер. При серозном воспалении наблюдается отек межуточной ткани и сдавление почечных канальцев. Острый гнойный пиелонефрит проявляется в виде гнойничкового (апостематозного) нефрита, солитарного аб-
--------------------------------------- Глава 7 --------------------------------------------
сцесса и карбункула почки. По окончании воспалительного процесса в почке отсутствует истинное восстановление межуточной ткани, и на месте воспалительных очагов в интерстиции разрастается рубцовая ткань.
Клиника
Клинически гестационный пиелонефрит протекает в острой или хронической форме. При обострении хронического пиелонефрита заболевание следует рассматривать как острое воспаление.
Острому пиелонефриту беременных и родильниц присущи черты тяжелого общего инфекционного заболевания с выраженной интоксикацией организма и наличием характерных локальных симптомов; последние менее выражены у родильниц, чем у беременных. В начале заболевания преобладают общие симптомы тяжелого инфекционного процесса. Местные проявления могут полностью отсутствовать или быть слабо выраженными.
В первые дни болезни при гнойном пиелонефрите нередко наблюдаются потрясающие ознобы, сопровождающиеся высокой температурой, головной болью, ломотой во всем теле, тошнотой, временами рвотой, с последующим обильным потоотделением и снижением температуры, иногда до нормальных цифр. Дыхание и пульс учащены, язык сухой. В промежутках между ознобами больные обычно вялые, адинамичные.
В процессе развития заболевания к общим симптомам постепенно присоединяются локальные: боли в поясничной области, соответствующей стороне поражения, с иррадиацией в верхнюю часть живота, паховую область, большие половые губы, бедро. Иногда боль определяется по ходу мочеточника. Усиление болей заставляет думать о переходе воспалительного процесса на капсулу почки или околопочечную клетчатку. Возникающее у больных через определенные промежутки времени гектическое повышение температуры тела можно связать с развитием в почке множественных гнойных очагов.
Спустя несколько дней от начала заболевания боли обычно локализуются в области пораженной почки. По ночам отмечается усиление болей, особенно в положении больной на спине или на стороне, противоположной больной почке. Нередко боли появляются или усиливаются при глубоком вдохе, кашле.
При бимануальной пальпации на пораженной стороне отмечаются болезненность и напряжение мышц живота. Наблюдается
------------------------------- Глава 7 ------------------------------
болезненность при пальпации в определенных точках: сзади на уровне перекреста нижнего края XII ребра с длинными поясничными мышцами и спереди соответственно верхней «мочеточниковой» точке, которая расположена на три поперечных пальца слева и справа от пупка. У некоторых больных имеются явления сколиоза в сторону пораженной почки. Симптом Пастернацкого не всегда бывает положительным.
Серозный пиелонефрит протекает при субфебрильной или даже нормальной температуре, без ознобов, симптомов интоксикации и часто без болей в пояснице. Распознается он преимущественно по лабораторным признакам.
Хронический пиелонефрит во время гестационного процесса — явление весьма частое. Ему присущи тупые боли в поясничной области, усиливающиеся при движении и физической нагрузке, головная боль, быстрая утомляемость, общая слабость. Однако часто женщины никаких жалоб не предъявляют. Симптом Пастернацкого может быть положительным. У 16% женщин отмечается гипо-хромная анемия. В анализах мочи определяются умеренная проте-инурия (менее 1 г/л), лейкоцитурия, микрогематурия, которая возможна и при отсутствии камней в почках и мочеточниках. Анализы мочи нужно делать несколько дней подряд, однократное исследование редко дает указание на пиелонефрит.
Самыми частыми признаками хронического пиелонефрита являются: лейкоцитурия, боли в поясничной области, высокая степень бактериурии, протеинурия, анемия, характерные признаки, выявляемые при экскреторной урографии; реже встречаются функциональные нарушения, которые обнаруживаются при хро-моцистоскопии.
Клиническая картина гестационного пиелонефрита в различные периоды беременности имеет типичные особенности. Они обусловлены степенью нарушения пассажа мочи из верхних моче-выводящих путей. Если в I триместре беременности могут наблюдаться выраженные боли в поясничной области с иррадиацией в нижние отделы живота и наружные половые органы (при этом боли по своему характеру напоминают почечную колику), то во II и III триместрах боли обычно неинтенсивные.
Особенности клинического течения гестационного пиелонефрита:
1) длительная бессимптомная бактериурия;
2) признаки эндогенной интоксикации без температуры и сдвига в крови (слабость, утомляемость, головокружение, тахикардия
и др.);
--------------------------------------- Глава 7 -------------------------------------------
3) раннее начало развития анемии без эффекта от лечения препаратами железа;
4) длительное рецидивирующее течение с быстрым переходом в тяжелое течение, вплоть до шока;
5) акушерские осложнения: угроза прерывания беременности и неэффективность токолитиков, хроническая гипоксия плода, ФПН, внутриутробное инфицирование плода, преждевременные роды, кровотечения, эндометриты после родов.
Диагностика
Из клинико-лабораторных исследований основными для диагностики и уточнения клинико-анатомической формы острого пиелонефрита являются клинический, биохимический, бактериологический анализы крови и мочи.
Для пиелонефрита характерны:
— изогипостенурия и никтурия;
— патогномоничные изменения в формуле крови: сдвиг влево вплоть до миелоцитов и юных форм, лейкоцитоз, анэозинофилия, лимфопения в сочетании с выраженной анемией (ниже 90 г/л);
— гиперазотемия, особенно гиперкреатининемия.
У больных с гнойно-деструктивными формами пиелонефрита, особенно с его торпидным течением, на фоне малоэффективной консервативной терапии развивается картина токсического гепатита: желтушность склер и кожных покровов, увеличение печени, гипербилирубинемия, повышение активности аланиновой и аспа-рагиновой трансаминаз.
Патологические изменения в осадке мочи (лейкоциты, эритроциты, цилиндры) наблюдаются далеко не у всех беременных с острым пиелонефритом. Более информативны и достоверны клиническое и бактериологические исследование мочи, полученной при катетеризации мочеточника, при этом тотальная лейкоциту-рия выявляется у 70-80% беременных с острым пиелонефритом.
Из современных методов ведущая роль в диагностике пиелонефрита беременных принадлежит ультразвуковому исследованию почек. УЗИ не только дает представление о ретенционных изменениях чашечно-лоханочной системы почки, но и обнаруживает очаговые (карбункул, абсцесс) изменения ее паренхимы, воспалительную реакцию паранефральной клетчатки. Экскреторная урография применяется только в экстремальных случаях, когда речь идет о жизни беременной (двустороннее поражение, неясное анатомо-функциональное состояние противоположной почки и т. д.).
—----------------------------------- Глава 7 -------------------------------------------
Лечение
Основой лечения острого пиелонефрита и бессимптомной бакте-риурии является применение антибактериальных препаратов. Пенициллины представляют наиболее безопасную и широко используемую группу антибактериальных препаратов во время беременности. К ним относят: аугментин (1,2 г х 1 раз в день), ок-сациллин (3-4 г в сутки) или ампициллин (0,5 г х 4 раза в сутки), флемоксин (1,5 г в сутки), флемоклав (0,5 г х 2 раза в день), фосфа-мицина брометамол (3,0 г однократно). Цефалоспорины I и II поколения (в первую очередь цефазолин, цефокситин, цефуроксин, цефметозол, цефалотин), а также цефалоспорины III поколения (цефтриаксон) рассматриваются как эффективные и достаточно безопасные антибактериальные средства у беременных. Например: (зиннат 250 мг х 2 раза в день), цепорин, цефалоридин, кефзол, клафоран (0,5-1,0 г 3-4 раза в сутки в/в или в/м). Лечение антибактериальными препаратами проводится в течение 8-10 дней. Аминогликозиды (канамицин, гентамицин) вызывают нефро- и ототоксический эффект, поэтому их следует назначать лишь в исключительных случаях при сохранной функциональной способности почек и отсутствии заболеваний органа слуха. Стрептомицин, левомицетин, тетрациклин беременным противопоказаны.
При выявлении хламидийной инфекции в осадке мочи назначают эритромицин — по 500 мг 4 раза в день в течение 7 дней; рова-мицин — 3 млн ед. 2 раза в сутки в течение 10 дней. Местно: инсти-ляция раствором цитеала в разведении 1:10 с экспозицией 2, № 10.
При микоплазменной инфекции: эритромицин — по 500 мг 4 раза в день в течение 7 дней; ровамицин — 3 млн ед. 2 раза в день № 8-10. Указанные антибиотики применяются после 12-недельно-го срока беременности. Целесообразно одновременное проведение витаминотерапии, применение иммуноглобулинов, адаптагенов и других общестимулирующих препаратов, местное лечение — то же, что и при хламидиозе.
Со II триместра применяют антибактериальные препараты — 5-НОК (2 таблетки х 4 раза — 4 дня, затем 1 таблетка х 4 раза — 10 дней), невиграмон (2 капсулы х 4 раза — 4 дня, затем 1 капсула х 4 раза — 10 дней), аугментин — 1,2 г 1 раз в день на протяжении 7-10 дней, зиннат — 250 мг 2 раза в день на протяжении 8-10 дней, монурал — 3,0 г однократно в день на протяжении 3-х дней.
--------------------------------------- Глава 7 --------------------------------------------
В послеродовом периоде лечение основывается на тех же принципах, что и во П-Ш триместрах, но необходимо помнить, что гентамицин, канамицин, линкомицин, эритромицин долго сохраняются в молоке, поэтому их назначать не рекомендуется. Родильницам можно назначать аугментин, зиннат (зинацеф), фле-моксин, флемоклав в тех же дозах, что и при беременности.
В комплексное лечение включается десенсибилизирующая терапия: супрастин, димедрол, дипразин. Диета с ограничением острой пищи.
В случаях неуспешности консервативной терапии показана операция — нефростомия, декапсуляция почки, нефрэктомия.
Тактика ведения беременности. Своевременно и правильно леченный пиелонефрит не представляет серьезной опасности для развития беременности и плода. Несмотря на это, больные пиелонефритом должны быть отнесены к группе высокого риска по возникновению осложнений в периоде гестации: анемия, преэк-лампсия, острая почечная и хроническая почечная недостаточность, гипоксия плода, риск внутриутробного инфицирования плода.
М.М. Шехтман (1987), В.Н. Серов и соавт. (1989) выделяют 3 степени риска. К I степени риска относятся больные с неослож-ненным пиелонефритом, возникшим во время беременности; ко 11 степени риска — больные хроническим пиелонефритом, существовавшим до беременности; к III степени риска — больные с гипертензией или азотемией, пиелонефритом единственной почки. Больным с I и II степенями риска разрешается беременность. Они должны находиться на диспансерном учете. При III степени риска беременность противопоказана. Больные с I степенью риска могут получать помощь и рожать в родовспомогательных учреждениях II уровня аккредитации; со II степенью риска — обязательно должны быть переведены в больницы III уровня аккредитации.
Беременные, больные пиелонефритом, должны быть госпитализированы при каждом обострении заболевания, при появлении признаков преэклампсии или ухудшении состояния плода (гипоксия, гипотрофия). В последние годы для лечения тяжелых пиелонефритов беременных успешно применяют эфферентные методы лечения (плазмаферез, АУФОК, озонотерапию). Алгоритм ведения пациенток с ГП представлен на рисунке 7.3.
Родоразрешение. При пиелонефрите рекомендуется родоразре-шение через естественные родовые пути. В родах следует назначать спазмолитики, анальгетики, проводить профилактику асфиксии
| Глава 7 |
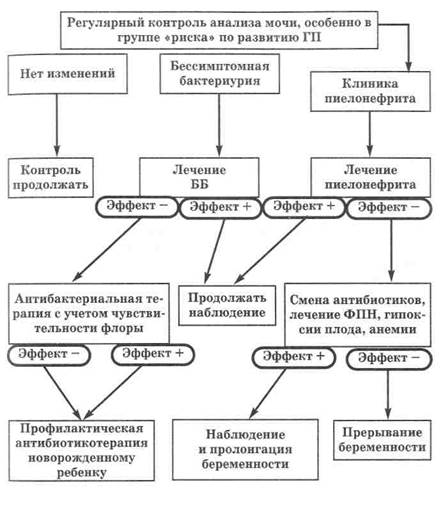
Рис. 7.3. Алгоритм ведения пациенток с гестационным пиелонефритом (ГП)
Глава 7 ------------------------------------------
плода. Родоразрешение кесаревым сечением производится только по строгим акушерским показаниям.
Эти новорожденные составляют группу риска развития гнойно-септических заболеваний. Им назначается антибактериальная и инфузионная терапия. При необходимости дети должны быть переведены в специализированный педиатрический стационар.
Дата добавления: 2016-03-22; просмотров: 1043;
