Хронічний холецистит
Хронічний холецистит може бути кам’яним і без кам’яним, поділяється на первинний, резидуальний, рецидивуючий і ускладнений.
Первинним називають хронічний холецистит, який розвинувся без попереднього гострого приступу; резидуальним – коли в анамнезі був один приступ гострого холециститу; рецидивуючим – два і більше приступів, а ускладненим – коли процес в жовчному міхурі ускладнився водянкою, емпіємою, склерозом, перипроцесом і рубцевими деформаціями, внутрішніми норицями, холангітом, гепатитом, панкреатитом або іншими патологічними процесами.
Частіше хронічні холецистити бувають кам’яними. Закупорка каменем жовчної протоки при слабко вірулентній інфекції викликає утворення водянки. Хронічний калькульозний холецистит може ускладнитися механічною жовтяницею при закритті каменем загальної печінкової або загальної жовчної протоки.
До рідких форм хронічного холециститу належать холестероз (ліпоїдоз) жовчного міхура. Патологоанатомічна сутність холестерозу полягає у відкладенні в слизовій оболонці жовчного міхура за ходом лімфатичних судин сполук холестерину і нейтральних жирів.
Патоморфологія хронічного безкам’яного холециститу.
Захворювання характеризується хронічним запальним процесом в жовчному міхурі. Як правило відмічається деформація жовчного міхура, потовщення його стінок, іноді утворюються спайки з поруч розташованими органами. Стінка міхура ущільнена, слизова оболонка макроскопічно має сітчасту будову за рахунок вогнищ атрофії і поліпоподібних потовщених складок. Мікроскопічне дослідження виявляє різного ступеня вираження атрофічні зміни в слизовій оболонці з склерозом її строми, місцями помітні розростання у вигляді дрібних поліпів, а також лімфомакрофагальні інфільтрати з домішкою сегментоядерних і еозинофільних лейкоцитів (див. малюнок).
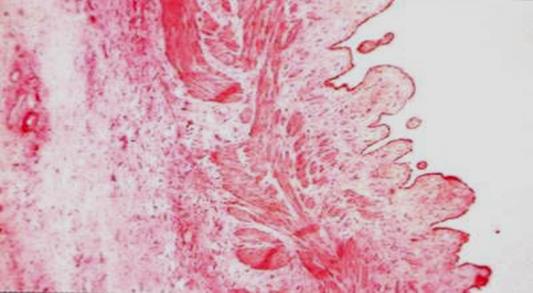
Хронічний безкам’яний холецистит
М’язова оболонка потовщена за рахунок гіпертрофії м’язових волокон, серед яких помітні тяжі рубцевої фіброзної тканини. Ходи Лушки звивисті, кістозно розширені, можуть сягати субсерозного шару, що сприяє переходу запального процесу на серозну оболонку. В наступному розвивається перихолецистит, який призводить до деформації жовчного міхура. В синусах Рокитанського–Ашоффа утворюються псевдодивертикули і мікро-абсцеси, які створюють умови для хронічного перебігу запального процесу.
По мірі прогресування процесу поступово втрачаються функції міхура, в першу чергу скорочувальна і всмоктувальна.
При локалізації запального процесу в ділянці шийки жовчного міхура (шийковий холецистит) створюються умови для порушення відтоку жовчі, що може призвести до відключення жовчного міхура з наступним розвитком водянки або емпієми жовчного міхура.
Запальний процес рідко локалізується тільки в жовчному міхурі, як правило, уражаються позапечінкові жовчні протоки, рідше в процес залучається печінка з розвитком реактивного гепатиту. Рефлюкс інфікованої жовчі в панкреатичну протоку може викликати гострий геморагічний некроз, токсичний набряк підшлункової залози.
Панкреатит
Підшлункова залоза – залоза змішаної секреції: ендокринний відділ включає острівці Лангерганса, екзокринний відділ складається з панкреатоцитів, які об’єднані в ацинуси.
Екзокринні функції: екболічна – продукція клітинами ацинусів 20 ферментів і проферментів; гідрокінетична – секреція переважно клітинами вивідних протоків води (до 1-4 л/добу), гідрокарбонатів та інших електролітів (нейтралізація шлункового соку і утворення лужного середовища).
Ендокринні функції: амілоліз (a-амілаза – полісахариди); протеоліз (трипсиноген перетворюється в 12-палій кишці в трипсин); ліполіз; нуклеоліз (рибонуклеаза, дезоксирибонуклеаза).
Гострий панкреатит – асептичне запалення підшлункової залози демаркаційного типа, в основі якого лежать некробіоз панкреатоцитів і ферментна аутоагресія з наступним некрозом і дистрофією залози і приєднанням вторинної гнійної інфекції (В. С. Савельев, 1986).
За останні 25 років захворюваність зросла в 40 разів. Вік хворих – 30-50 років. Післяопераційна летальність – 30-60%. Летальність у хворих з гострим некротичним панкреатитом – від 20 до 70%.
Етіопатогенез. Гострий панкреатит – захворювання поліетіологічне, але монопатогенетичне. Сутність полягає в розгерметизації протокової системи, яка обумовлена внутрішньопротоковою гіпертензією і прямою травмою панкреатоцитів, що веде до передчасної активації ферментів в залозі. В експерименті розриви епітелію в ділянці дуктоацинарних сполук виникають вже при 40 см водного стовпчика.
1. Механічні фактори (механічне пошкодження різних анатомічних структур):
- травма панкреатоцитів внаслідок внутрішньопротокової гіпертензії (камінь, стеноз великого дуоденального сосочка (ВДС), поліпи, дивертикуліт сосочкової локалізації);
- рефлюкси (біліарнопанкреатичний, дуоденопанкреатичний при дуоденальній гіпертензії);
- пряма травма (механічна, хімічна, інтраопераційна).
- теорія мікрохоледохолітіазу (защемлення дрібних каменів у ВДС).
2. Нейрогуморальні фактори: стреси, гормонотерапія, патологія харчування (ожиріння), вагітність, гіперкальціємія, гіпертриглицеридемія.
3. Токсикоалергічні фактори: інфекція (віруси), алергія, ліки, алкоголь і сурогати, отруєння, ендогенна інтоксикація.
Хоча панкреатит починається раптово, але є фон – Mondor (Мондор: 1) раптовість нападу і 2) незвичайна швидкість – «хвороба мчить щодуху»). Практично ж є дві причини: жовчнокам’яна хвороба і прийом алкоголю.
Безпосередньо провокуючий напад фактор – це все, що викликає продукцію панкреатичного соку: надмірний прийом їжі (жирної, смаженої), медикаментозна стимуляція панкреатичної секреції (прозерин, пілокарпін, секретин, панкреазимін).
Теорія патогенезу базується на трьох положеннях (В. С. Савельев, 1986):
1. Провідна роль біохімічних порушень ліполізу і протеолізу (при внутрішньоацинарній активації ферментів під дією цитокінази).
2. Вогнища некрозу первинно асептичні.
3. Панкреатогенна токсемія веде до глибоких порушень центральної і периферичної гемодинаміки і поліорганної недостатності.
Генез інтоксикації.
Первинні фактори агресії – надходження в кров активованих панкреатичних ферментів.
Вторинні фактори агресії – активація за участю трипсину каллікреїн-кінінової системи крові і тканин, викид вільних кінінів (брадикінін, гістамін, серотонін). Проявляється характерним больовим синдромом, підвищенням судинної проникності. Активація перекісного окислення ліпідів зі зниженням тканинного антиоксидантного захисту.
Третинні фактори агресії – ішемічні токсини (фактор депресії міокарда).
Фактори агресії і токсини надходять через портальну вену і грудну лімфатичну протоку. Перші органи-мішені: печінка, легені, потім серце, ЦНС, нирки. Формується синдром поліорганної недостатності.
Шлях, за яким передається інфекція до стерильного панкреонекрозу – транслокація бактерій кишечника.
Періоди морфогенезу:
1. Період альтерації і утворення некрозу (окрім пошкодження панкреатоцитів відбувається інтенсивна ексудація в заочеревинний простір і черевну порожнину).
2. Період перифокального запалення спочатку асептичний, потім септичний (з кишечника і при операції).
3. Період реституції (частіше неповної з частковим відновленням екзо- і ендокринної функцій).
Клініко-морфологічна класифікація панкреатиту:
1. Набряковий панкреатит (абортивний панкреонекроз).
2. Жировий панкреонекроз.
3. Геморагічний панкреонекроз (генералізація процесу в зв’язку з ураженням активованими протеолітичними ферментами білкових структур строми).
Стадії гострого панкреатиту:
- панкреатичні колька і шок;
- рання ендогенна інтоксикація;
- загальні запальні зміни;
- місцеві гнійно-запальні зміни.
На конференції в Атланті (1992 р.) виділено чотири основні форми гострого панкреатиту:
1. Набряково-проміжний панкреатит (75-80%: з них у 30% - жовчні камені, у 50% - алкоголь);
2. Гострий некротичний (некротизуючий) панкреатит - 20%;
3. Абсцес підшлункової залози (відрізняти від інфікованих некрозів);
4. Підгостра псевдокіста підшлункової залози (розвивається на 3-5 тижні).
Окрім того диференціюють процес за локалізацією і перебігом.
За локалізацією: головчастий, хвостовий, тотальний.
За перебігом: 1) абортивний (проміжний або набряковий); 2) повільно прогресуючий (жировий панкреонекроз); 3) швидко прогресуючий (геморагічний панкреонекроз); 4) блискавичний.
Хронічний панкреатит — може розвиватися як наслідок гострого при рецидивуючому його перебігу. Переважають склеротичні і атрофічні процеси в поєднанні з регенерацією ацинозних клітин і утворенням регенераторних аденом. Склеротичні зміни призводять до порушення прохідності проток і утворенню кіст. Розвивається рубцева деформація залози з кальцинозом паренхіми. Залоза зменшується і набуває хрящову консистенцію.
Тестові завдання з бази даних МЛІ «Крок 1»
Хвороби печінки
В пункційному биоптаті печінки знайдена дистрофія гепатоцитів, їх некрози, склероз з порушенням балочної і часточкової будови з утворенням псевдо часточок, регенераторних вузлів. Виберіть найбільш ймовірний діагноз.
+Цироз печінки
- Хронічний гепатоз
- Хронічний гепатит
- Прогресуючий масивний некроз печінки
- Гострий гепатит
У хворого, який тривало хворіє на жовчнокам’яну хворобу з ознаками холангіту і холангіоліту, розвинувся цироз печінки. Який це вид цирозу ?
+ Біліарний
- Інфекційний
- Токсичний і токсично-алергичний
- Обмінно-аліментарний
- Циркуляторний
У хворого знайдено асцит, в два рази збільшена селезінка, варикозне розширення вен стравоходу і прямої кишки. При гістологічному дослідженні біоптата печінки виявлений мікронодулярний цироз. Який процес ускладнив цироз печінки?
+ Синдром портальної гіпертензії
- Серцева недостатність
- Гепато-лієнальний синдром
- Печінково-клітинна недостатність
Хворий інфекційного відділення скаржився на слабкість, відсутність апетиту, підвищення температури до 38С. На 7 добу – різкий біль у правому підребер’ї та пожовтіння шкіри. При мікроскопії біоптату печінки: порушення балкової будови, у гепатоцитах – гідропічна та балонна дистрофія, в деяких гепатоцитах – некроз, тільця Каунсільмена, на периферії часточок – збільшена кількість багатоядерних гепатоцитів. Яка форма вірусного гепатиту найбільш вірогідна?
+ Циклічна жовтянична
- Злоякісна
- Хронічна
- Холестатична
- Безжовтянична
У померлого, який прижиттєво отримував чисельні ін’єкції наркотиків, в печінці гістологічно знайдена гідропічна дистрофія гепатоцитів, “матовосклоподібні гепатоцити”, ацидофільні тільця Каунсільмена, лімфоцитарно-макрофагальні накопичення в портальних трактах. Найбільш вірогідна етіологія захворювання:
+ Вірусна
- Бактеріальна
- Токсична
- Паразитарна
- Грибкова
ЗАХВОРЮВАННЯ НИРОК
Структурно-функціональна одиниця нирки – нефрон.
Довжина нефрону 150-155мікрон, в 1 нирці 1,3 млн. нефронів (усього 2,5 млн.). Через нирки проходить 1700 л крові за добу. З них фільтрується 170 л і це – первинна сеча. Але в результаті реабсорбції виділяється 1, 5 - 2 л сечі на добу.
 |
Будова нефрону нирки. 1а-капілярний клубочок; 1б-капсула Шумлянского-Боумена; 2-проксимальний звивистий каналець; 3-нисхідна частина петлі Генле; 4-висхідна частина; 5-дистальний звивистий каналець; 6-збиральна трубочка; 7-сосочковий канал; 8-ниркова чашечка.
Судини нирки: у клубочок заходить вхідна гілка (vas afferens) – вона в 2 рази товще, вихідної судини (vas efferens).

Судини клубочка нирки: 1 — приносна артеріола; 2 — капіляри клубочка; 3 — ендотеліальні клітини, які мають фенестри та 4 — пори; 5 — базальна мембрана; 6 — виносна артеріола. Капсула Шумлянского-Боумена: 7 — внутрішній листок капсули з подоцитів; 8 — порожнина капсули; 9 — просвіт проксимального звивистого канальця; 10— зовнішній листок капсули; 11 — кубічний епітелій проксимального канальця. 12 — мезангіальні (міжсудинні) клітини.
Різниця в діаметрі створює гідростатичний тиск, необхідний для фільтрації крові. Вхідна гілка розпадається на сітку капілярів біля -50 шт., які діляться на 5-8 часток клубочку.
Клубочок побудований з капілярів. Ендотеліальні клітини капілярів клубочка, мають фенестри й пори; базальна мембрана: загальна для ендотелію капілярів і епітелію внутрішнього листка капсули; виносна артеріола.
Класифікація.В теперішній час існують два принципово різних підходи до складання необхідної класифікації: нозологічний (найбільш прогресивний) та синдромологічний.
Сучасна клініко-морфологічна класифікація хвороб нирокбазується на структурно-функіональному принципі.
I.Нефропатії
1. Гломерулопатії –захворювання з переважним враженням клубочків нирок різної етіології та патогенезу. По етіології всі гломерулопатії поділяють на: набуті і вроджені. По характеру патологічного процесу їх поділяють на: запальні (гломерулонефрит) і не запальні або дистрофічні (амілоїдоз, діабетичний і печінковий гломерулосклероз).
А. Набуті:
а) гломерулонефрит
б) мембранозна нефропатія
в) фокальний сегментарний гломерулярний гіаліноз
г) діабетичний гломерулосклероз
д) печінковий гломерулосклероз.
е) набутий амілоїдоз нирок
Б. Вроджені:
а) синдром Альпорта (нефрит з глухотою та сліпотою),
б) спадковий амілоїдоз
в) пошкодження нирок з мінімальними змінами (ліпоїдний нефроз).
2.Тубулопатії– захворювання нирок різної етіології та патогенезу з переважним первинним враженням канальців. По етіології тубулопатії поділяють на: набуті і вроджені. По характеру патологічного процесу на: некротизуючі та обструктивні.
А. Набуті:
а) набуті некротизуючі тубулопатії представлені некротичним нефрозом різної етіології
б) набуті обструктивні тубулопатії представлені подагричною та мієломною ниркою.
Б. Вроджені тубулопатії представлені групою ферментопатій дитячого віку до яких відносяться тубулопатія з поліурічним синдромом, фосфат діабет, синдром де Тоні-Дебре-Фанконі, тубулопатія з нефролітіазом і нефрокальцинозом, синдром Олбрайта.
II. Стромальні захворювання,як правило набуті і мають запальний характер:
А. Тубулоінтерстиційний нефрит виникає в результаті пошкодження інтерстиційної тканини і тубулярних базальних мембран токсичними циркулюючими імунними комплексами, аутоантитілами, імунокомпетентними клітинами. Ці зміни спостерігаються при деяких гломерулонефритах, синдромі Гудпасчера (пневморенальний синдром), первинному пошкоджені інтерстиційної тканини, хронічному активному гепатиті т.і.
Б. Пієлонефрит може бути первинним та вторинним (при інших захворюваннях). По перебігу поділяють на гострий та хронічний.
а) Гострий поділяють на: серозний, гнійний та змішаний.
б) Хронічний поділяють на пошкодження з мінімальними змінами, інтерстиційною та стромально-судинною формою
ІІІ. Аномалії розвиткумають вроджений характер. Зустрічаються переважно у дітей. У дорослих зустрічаються: полікістоз нирок, аплазія однієї з нирок, підковоподібна нирка.
ІV. Пухлини нирок.
А. Первинні пухлини. Часто зустрічаються: нирково-клітинний рак і аденомами нирки. Рідко зустрічається: перехідно-клітинна папілома, рак ниркових мисок і ангіоміоліпома. В дитячому віці зустрічається нефробластома (пухлина Вільмса).
Б. Вторинні пухлини. Як правило представлені метастазами новоутворень різної локалізації: пряме розповсюдження пухлин заочеревини, гемобластози.
Дата добавления: 2016-03-22; просмотров: 858;
