Хронічний атрофічний гастрит по локалізації може бути фундальний (частіше аутоімунний), антральним та пангастрит (дифузний).
Виділяють:
Аутоімунний.
2. Мультифокальний (характеризується наявністю декількох вогнищ фокусів атрофії, по біоптатам важко діагностувати, частіше в післяопераційному матеріалі..
В основі аутоімунного гастриту лежить продукція антитіл до парієтальних (обкладочних) клітин та проти внутрішнього фактору Кастла (гастромукопротеїну), супроводжується В12-дефіцитною анемією.
Морфологічно характеризується важкою атрофією слизової оболонки. Макро: – слизова оболонка гладка, потоншена, мікро: зменшується кількість залоз (в нормі в полі зору: 3-4 залози, якщо менше при великому збільшенні – атрофічний гастрит. Характерним є структурна перебудова слизової оболонки: відбувається заміна головних та обкладочних клітин мукоцитами, кишкова метаплазія. В місцях де відсутні залози – розростання сполучної тканини та лімфо-плазмоцитарна інфільтрація.
Зараз провідна теорія – інфекційна Helicobacter pylori в 90% випадків знаходять при хронічному гастриті. Вперше описав патологоанатом Уорен та гастроентеролог Маршал в 1983 р.
Властивості Helicobacter pylori: грамнегативна бактерія спіралеподібної форми, товщиною 0,5-0,6мкм, довжиною 3-6мкм. Має від 2 до 6 мономерних джгутиків.
Джерело інфекції – хворий або бактеріоносій.
Механізм передачі – орально-оральний, при фіброгастроскопії, якщо погана стерилізація гастроскопа, фекально-оральний.
Helicobacter pylori має тропізм до епітелію шлунка. Helicobacter pylori продукує уреазу, лужну фосфатазу, фосфоліпазу, протеазу, каталазу, муциназу, цитотоксин, гемолізин. Локалізується Helicobacter pylorі в місцях контакту клітин (між мембранами – тут виділяється сечовина з кровоносного русла – уреаза розщеплює її на СО2 і NH3 (аміак) з утворенням хмарки, яка захищає її від дії соляної кислоти. Крім уреази Н.Р. синтезує супероксиддисмутазу, каталазу, які блокують фагоцитоз. Антитіла, які виробляються до Helicobacter pylori блокують комплемент. Нейтрофільні лейкоцити підходять, але не можуть поглинути бактерію. Муциназа розщеплює муцин, який є в шлунковому слизу. Фосфоліпази – розщеплюють фосфоліпіди, оголюючи епітелій – для дії HCl. Епітелій продукує інтерлейкіни 1,8, які викликають хемотаксис нейтрофілів.
Helicobacter pylori виявляються і в 12-й кишці, якщо є шлункова метеплазія епітелію.
Хелікобактерний гастрит частіше антральний, активний. Характерним для нього є наявність в базальній частині слизової оболонки лімфоїдних утворень із світлими гермінативними центрами.
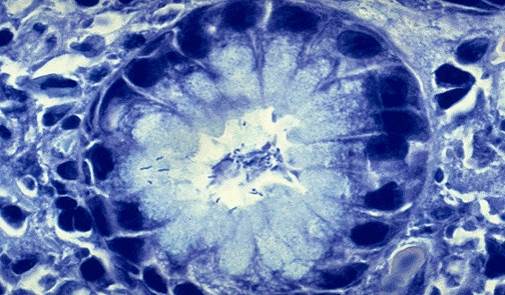
Helicobacter pylori (забарвлення метиленовий синій)
При фіброгастроскопії повинно братися не менше 5 шматочків: 2 з антрального відділу, 2 з тіла та 1 з кута шлунка.
Особливі форми гастритів:
- лімфоцитарний,
- гранульоматозний,
- еозинофільний,
- інфекційний (окрім Helicobacter pylori.),
- хімічний,
- радіаційний.
Лімфоцитарний: характеризується інфільтрацією епітелією слизової оболонки лімфоцитами ( в нормі їх повинно бути 3-5 на 100 епітеліоцитів, при гастриті 30-50), розташовуються інтраепітеліально: ерозії, м.б. фовеолярна гіперплазія (подовження ямок, поява дрібних вогнищ проліфератів з високо призматичного епітелію, яку деякі автори виділяють як початкову стадію формування гіперпластичних поліпів).
Гранульоматозний: поява дрібних гранульом у власній пластинці слизової оболонки – при саркоїдозі, хворобі Крона, паразитарній інвазії
Еозинофільний (причина не відома): пов’язують з імунною реакцією на якийсь алерген (підвищуеться рівень IgЕ, макроскопічно може не змінюватися СОШ, мікро: еозинофільна інфільтрація: 1) з переважним ураженням слизової оболонки, 2) м’язової, 3) серозної.
Може бути розповсюджена фома (дифузна інфільтрація, локальна форма – еозинофільний поліп. – це добре васкуляризована сполучна тканина, яка інфільтрована еозинофілами, при відриві його – кровотеча.
Інфекційний (цитомегаловіруси: гіперемія, набряк слизової оболонки в ділянці тіла.)
Хімічний – рефлюкс гастрит – закид жовчі з 12-ї кишки, лікарські засоби: нестероїдні протизапальні препарати, стероїдні гормональні препарати, сульфаніламіди. Характерним є подовження ямок з базофільним сплющеним епітелієм, з великими дистрофічно зміненими ядрами, в клітинах немає слизу, явища фовеолярної гіперплазії.
Радіаційнийне має специфічної морфологічної картини: гіперімія, набряк, лімфо-плазмоцитарна інфільтрація.
Гіпертрофічний гастрит (гіпертрофічні гастропатії) характеризується гіпертрофією слизової оболонки (в N товщина її 0,4-1,5мм, якщо>1,5мм- гіпертрофія. Макроскопічно: широкі, високі складки слизової оболонки. В залежності від гіперплазії того чи іншого відділу слизової оболонки виділяють мукозний, гландулярний та змішаний тип. До гіперпластичних гастропатій відносять: хворобу Менетріє, синдром Золінгера-Елісона (гіперплазія парієтальних клітин + пептична виразка), гіпертрофічну, гіперсекреторну гастропатію.
Хвороба Менетріє проявляється втратою білка, гіпохлоргідрією. Основна морфологічна ознака гігантські складки, які нагадують звивини головного мозку. Гістологічно: різко потовщена слизова оболонка за рахунок подовження ямок, які можуть досягати основи слизової оболонки, можуть бути кістозно змінені залози, кишкова метаплазія, ерозії, кровотечі.
ВИРАЗКОВА ХВОРОБА ШЛУНКА І
ДВАНАДЦЯТИПАЛОЇ КИШКИ
Пептичні виразки – це порушення цілісності епітеліального покриву і підлеглих тканин травного тракту в результаті пошкодження їх кислотою і пепсином. Виразки поділяють на гострі і хронічні.
Виразкова хвороба – хронічне з циклічним перебігом захворювання, основними клінічними і морфологічними проявами якого є рецидивуюча виразка шлунка або 12-палої кишки.
Етіологія: основні фактори, які сприяють виникненню виразкової хвороби загальні: це психоемоційна перенапруга (зовнішній фактор), або вісцеральна патологія (внутрішній) з наступними змінами нейроендокринної регуляції та трофіки шлунка і 12-й кишки (вісцерально-кортикальна теорія Бикова - Курцина,1952). Виникаюча центральна імпульсація стимулює через передній гіпоталамус парасимпатику. Одночасно центрогенна імпульсація через задній гіпоталамус викликає підвищення секреції АКТГ гіпофізом, збільшується секреція глюкокортикостероідів, підвищується секреторна функція шлунка. Загальні фактори замикаються на слизовій оболонці шлунка, де місцеві патогенетичні механізми реалізують розвиток виразки.
Таким чином в одних випадках (при пілородуоденальній локалізації виразки) – збудження підкоркових центрів та гіпоталамо-гіпофізарної зони, підвищення тонуса блукаючого нерва – призводить до активації кислотно-пептичного фактора і посилення моторики шлунка та переваги кислотно-ппетичного фактора агресії над факторами захисту (слизовий бар’єр), а в інших коркове пригнічення гіпоталамо-гіпофізарної області, зниження тонусу блукаючого нерва, моторики шлунка призводить до зворотної дифузії іонів водню в слизову оболонку, концентрація яких в 1млн. раз більше ніж в крові. Тобто одним з основних механізмів розвитку ВХ є дисбаланс (порушення рівноваги) між факторами захисту слизової оболонки (слизовий бар’єр, синтез простагландинів, регенерація поверхневого епітелію) та факторами агресії (гіперсекреція НСl, пепсин, дуоденогастральний рефлюкс, аутоімунна агресія). Послабленню факторів захисту сприяє також і запалення СОШ в основі якого лежить гелікобактерна інфекція, роль якої доведена у виникненні гастриту. Не зважаючи на те, що Н.Р. виявляють майже у 80% випадків при виразковій хворобі, порівняння високої розповсюдженості гелікобактеріоза в популяції (кожен 2-й, 3-й суб’єкт) та частоти розвитку пептичної виразки лише у 10% на 1000 носіїв Н.Р. свідчить про те що ВХ – не чисто інфекційне, а мультикаузальне захворювання.
Слід відмітити аліментарні фактори (порушення режиму харчування, зловживання алкоголем, куріння) та спадково-конституційний 0(І) група крові, Rh+, частіше хворіють чоловіки, схильність до ВХ передається по чоловічій лінії.
Гострі виразки
Причиною розвитку гострих виразок можуть бути:
1. Важкий перебіг гострого гастриту. Глибоке поширення ерозії при гострому гастриті виникає здебільшого при вживанні нестероїдних протизапальних препаратів (НСПЗП) або алкоголю, при лікуванні кортикостероїдами, що призводить до появи глибоких виразок.
2. Сильний стрес. Гострі виразки можуть виникати в результаті дії різних чинників, які призводять до стресу, наприклад, при поширених опіках, травмах головного мозку. В даному випадку виразки утворюються в результаті ішемії слизової оболонки, що призводить до зниження її резистентності до кислоти.
 |
3. Виражене підвищення кислотності. Підвищена кислотність, наприклад, у хворих з гастрин-секретуючими пухлинами (синдром Золлінгера-Еллісона), призводить до утворення множинних виразок в антральному відділі шлунка, 12-палій і навіть тонкій кишці.
Солянокислий гематин на дні ерозії і гострих виразок шлунку
На слизовій оболонці шлунка знаходяться декілька гострих виразок. Дно виразок чорного кольору, край не височіє над слизовою оболонкою.
Хронічні виразки
Хронічні пептичні виразки найчастіше утворюються в місці сполучення різних типів слизових оболонок. Так, наприклад, в шлунку виразки спостерігаються в місці переходу тіла в антральний відділ, в 12-палій кишці – в проксимальній ділянці на межі з пілорусом, у стравоході – в багатошаровому епітелії перед стравохідно-шлунковим сполученням, післяопераційні виразки локалізуються в стомі (в співусті). Тобто, виразки з’являються в тих місцях, де кислота і пепсин стикаються з незахищеною слизовою оболонкою.
Патогенез.
Вважалося, що причиною виразкової хвороби є підвищена кислотність. Однак, в багатьох випадках у хворих спостерігали нормальну і навіть знижену кислотність шлункового соку. І навпаки, у хворих з підвищеною кислотністю рідко спостерігалося утворення виразок. До того ж при лікуванні антацидами (препаратами, які знижують кислотність) в багатьох випадках спостерігалися рецидиви. Це наштовхнуло на думку, що основне значення в розвитку виразок відіграє не кислотність, а стан слизового захисту. При її зниженні можливий розвиток виразок навіть при пониженій кислотності. Шлунковий сік є сильнокислим середовищем (pH < 2), тому незахищена слизова оболонка швидко піддається аутоперетравленню. Захист слизової оболонки здійснюється слизо-бікарбонатним бар’єром і поверхневим епітелієм. Слизовий бар’єр відіграє основну роль в захисті слизової. Поверхневі і ямкові клітини слизової секретують в’язкі нейтральні глікопротеїни, які формують шар слизу на її поверхні. Слиз сам по собі має антикислотні властивості, однак захисна сила його посилюється присутністю буферних інградієнтів, в основному бікарбонатних іонів.
Поверхневий епітелій формує другу лінію захисту; для забезпечення цієї функції необхідне правильне функціонування як апікальної мембрани, яка перешкоджає транспорту іонів, так і синтетичного апарату, який виробляє бікарбонати. Обидві ці функції залежать від кровопостачання слизової оболонки.
Виразкоутворення відбувається в результаті або порушення і деструкції слизового бар’єру, або порушення цілісності епітелію. В результаті рефлюксу жовчі слизовий бар’єр легко руйнується її компонентами. Кислота і жовч разом руйнують поверхневий епітелій, збільшуючи проникність слизової оболонки. Це призводить до застою і набряку в lamina propria, що спостерігається при рефлюкс-гастриті.
Епітеліальний бар’єр може також порушуватися при вживанні нестероїдних протизапальних препаратів (НСПЗП), бо вони порушують синтез простагландинів, які в нормі захищають епітелій. Також в руйнуванні епітелію немалу роль відіграє інфекція Helicobacter pylori, при якій руйнівний вплив виявляють як цитотоксини та іони амонію, так і запальна реакція.
Дата добавления: 2016-03-22; просмотров: 1046;
