Лекция 5 Дисциркуляторные процессы: тромбоз, эмболия, инфаркт, нарушение лимфообращения и содержания тканевой жидкости. 3 страница
2. Вторичный период.
Развивается через 6-8 недель с момента появления твердого шанкра. Часто еще при наличии сифилитического бубона.
На этом этапе возбудитель распространяется по всему организму и оседает в коже и слизистых, где появляются очаги воспаления в виде многочисленных высыпаний. Это вторичные сифилиды. В местах их возникновения имеет место скопление бледных трепонем. Сифилис на этом этапе очень заразен. Гистологическая картина сифилидов соответствует банальному экссудативному воспалению.
Различают 5 типов сифилидов:
1. Розеола - розовое пятно около 5 мм, исчезает при надавливании, исчезает без последствий.
2. Папула - высыпания медно-красного цвета с утолщением эпидермиса, не исчезающие при надавливании . После них остаются депигментированные белые пятна. Локализация разная.
3. Везикула – пузырек, заполненный серозным экссудатом. Размеры его типичны. Пузырьки часто лопаются, а на их месте образуются корочки.
4. Пустула – пузырек содержащий гной. Многочисленные гнойные пузырьки на коже и слизистых обусловливают очень тяжелую смертельно опасные клинические проявления. Лихорадка. Интоксикация. Смерть. Это злокачественная форма сифилиса. Возникновению ее способствуют алкоголизм, истощение, авитаминозы.
5. Пигментный сифилид.
Признак рецидива вторичного сифилиса. Чаще у женщин. Характеризуется появлением на коже и слизистых светлых пятен диаметром до 5 мм. Причина: очаговая депигментация. При локализации их вокруг шеи в виде венчика патология получает образное название - ожерелье Венеры.
3. Третичный сифилис.
Гуммозный сифилис. Развивается через 3-6 лет с момента заражения. Характеризуется типичной для сифилиса картиной продуктивного воспаления. Именно в этот период и проявляются все свойства сифилитического воспаления. В организме в третичный период имеется небольшое число бледных трепонем. А проявления сифилиса являются результатом глубокой иммунной перестройки организма в ответ на сифилитическую инфекцию. Это состояние относительного иммунитета к возбудителю.
Для проявлений третичного сифилиса характерно:
- небольшое количество сифилидов на коже и слизистых;
- вовлечение в процесс внутренних органов: сердца, сосудов головного мозга и т.д.;
- глубокие деструктивные изменения в области сифилидов с последующим формирования рубцов и обезображиванием органов и снижением их функции.
Типичные сифилиды третьего периода
Их – 3:
1. бугорковый;
2. гуммозный;
3. третичная розеола – причудливые розовые участки на коже, особого клинического значения не имеет, встречается редко.
1) Бугорковый сифилид.
Это узелок величиной с горошину темно-красного цвета.
Гистологически определяются явления деструкции, некроз, инфильтрат из лимфоцитов, плазмоцитов, фибробластов, эпителиоидных и гигантских клеток. На периферии бугорка отмечаются васкулиты с тромбозом.
Исход-
- рассасывание, рубцовая атрофия, легкий фиброз;
- распад- язва- заживление язвы - грубый рубец;
2) Гуммозный сифилид.
Это узел величиной с грецкий орех. Но размеры вариируют в широких пределах.
Локализация: кожа, слизистые, кости, внутренние органы, центральная нервная система.
Узел плотный, но при надавливании ощущается флюктуация, поскольку центр узла представлен желеподобной , каучукоподобной массой (гумми араби- каучуковая масса).
При распаде гумм образуются глубокие язвы, которые при их слиянии приобретают весьма внушительные размеры. Гумми – подобное содержимое язв изливается. Обнаженное дно язвы представлено грязно серыми массами. Язвы существуют долго.
Микроскопически в области гумм отмечаются – в центральных зонах – некротические массы, на периферии – инфильтраты клеток: лимфоциты, плазмоциты,эпителиоидные клетки, а также васкулиты.
Исход – на месте гумм при благоприятном стечении обстоятельств формируется сухой рубец; при неблагоприятном – после нагноения - грубый рубец.
Разновидность гуммы - гуммозный инфильтрат с обширной зоной специфического продуктивного воспаления.
Локализация гумм и гуммозных инфильтратов – различна:
- кожа, слизистые, желудок, кишечник, печень;
- аорта, сердце, мозг, кости, почки, эндокринная система.
То есть поражаются все органы и ткани.
3. ЛЕПРА.
Лепра (проказа) - тяжелое хроническое инфекционное заболевание с поражением:
- кожи и слизистых;
- периферических нервов;
- внутренних органов.
Известна давно. Ее хорошо знали в Египте, Индии, Урарту и других странах. В настоящее время в мире насчитывается от 5 до 10 миллионов больных.
Вобудитель проказы - палочка Ганзена, по размерам напоминает туберкулезную палочку, устойчива . Пути заражения- разные. Заразительность невелика. Инкубационный период- до 10 лет.
Клинико-морфологическая характеристика.
Выделяют 3 типа болезни:
1. Лепроматозный.
2. Туберкулоидный.
3. Пограничные формы:
- пограничный;
- погранично- туберкулоидный;
- погранично-лепроматозный.
1. Лепрматозный тип проказы.
Характеризуется развитием на коже последовательно: пятен, бугорков, узлов (лепром), диффузных инфильтратов.
Цвет пятен: розовато-красный, буро-красный, бурый или желтый.
Более характерен буро-желтый цвет. Величина пятен – 5- 10 мм. Они склонны к увеличению, слиянию и превращению в бугорки, узлы, инфильтраты с образованием причудливых кольцевидных структур.
Локализация: лицо с грубым его обезображиванием (морда льва), туловище, кисти, стопы.
Микроскопическая картина:
- пятна – банальное экссудативное воспаление;
- бугорки, узлы, инфильтраты – картина продуктивного специфического воспаления.
Инфильтрат состоит из лимфоцитов, плазмоцитов, эпителиоидных клеток, гигантских клеток с пенистой цитоплазмой (клетки Вирхова). Клетка Вирхова- это макрофаг , в цитоплазме которого отмечается много палочек лепры, а также липиды, белки, гемосидерин. Инфильтрат распространяется по ходу сосудов и нервов.
Воспалительный процесс отмечается не только в коже, но и других органах и тканях. Для лепры характерно повреждение:
- (дистрофия, некроз) периферических нервов (рук, ног), с развитием потери чувствительности, вазомоторными и трофическими расстройствами вплоть до отторжения (мутиляции) части конечности;
- центральной нервной системы (отек, полнокроффвие, дистрофия нервных и глиальных клеток);
- органов зрения с развитием слепоты;
- органов дыхыния – рубцовые деформации носа, трахеи, гортани, бронхов с развитиме асфиксии;
- сердца и сосудов-миокардиодистрофия, гипертония;
- амилоидоз печени, почек;
- эндокринной системы – с развитием разных вариантов эндокринопатий, в том числе импотенции и бесплодия.
2. Туберкулоидная лепра.
Характеризуется поражением кожи с появлением на ней папул и бляшек. Они имеют четкую границу, красно-бурый цвет., располагаются ассиметрично. Иногда формируют причудливые фигуры. Микроскопическая картина - гранулематозное воспаление с наличием эпителиоидных клеток, лимфоцитов. Инфильтрат располагается под эпидермисом, распространяясь на всю толщу кожи. В зоне инфильтрата придатки кожи (потовые, сальные железы и волосяные фолликулы) разрушены. Происходит повреждение и периферических нервных стволиков. Внутренние органы не повреждаются.
3. Пограничные (промежуточные) формы.
Характеризуются разнообразными клинико-патоморфологическими изменениями. Для них характерны лимфоидные инфильтраты. Всегда поражаются периферические нервы с последующими трофическими расстройствами с образованием язв, контрактур и отторжением частей конечностей. Этот тип проказы может по мере развития болезни переходить или в лепрозную, или туберкулоидную форму.
4. РИНОСКЛЕРОМА.
Склерома верхних дыхательных путей. Распространена в Прибалтийских странах.
Возбудитель – палочка Волковича- Фриша.
Течение хроническое.
Динамика: нос – гортань – трахея – бронхи – стеноз – гибель от удушения.
Патанатомия. Характеризуется грануляционными разрастаниями в слизистой. Слизистая утолщена, шероховата, от нее исходит неприятный запах гнилых фруктов.
Микроскопия: инфильтрат построен из эпителиоидных клеток, лимфицитов, плазмоцитов, эозинофилов. Определяются также большие светлые клетки с пенистой цитоплазмой (клетки Микулича) гиалиновые шары (скопления иммуноглобулинов).
Течение болезни: длительное, но в итоге развивается стеноз гортани, трахеи и асфиксия.
5. САП.
Возбудитель - палочка обычной величины и формы, полиморфна.
Человек заражается чаще от лошадей.
Течение: острое или хроническое.
При остром течении развиваются абсцессы в легких, мышцах, костях суставах, гнойное воспаление кожи и слизистой.
При хроническом течении развивается картина специфического гранулематозного воспаления и абсцессы в коже, легких, слизистых, мышцах. В итоге имеют место рубцевание, склероз, деформации, амилоидоз.
Патоморфологические изменения в органах при сапе.
Кожа – узелки, пустулы янтарно-желтого цвета, язвы, рубцы.
Слизистая - (нос, гортань, полость рта, глотка) - узелки, инфильтраты, пустулы, язвы, повреждение костной и хрящевой тканей.
Легкие - многочисленные гнойные узелки по всему легкому, абсцессы, очаговая или сливная пневмония с сухими желто-серыми очагами некроза; при хроническом течении развиваются карнификация, пневмосклероз, бронхоэктазы, хронические абсцессы.
Селезенка, лимфатические узлы, печень, почки, яички, головной мозг - гнойные узелки, абсцессы, склероз, фиброз. В процесс вовлекаются также суставы и скелетная мускулатура.
Течение и симптомы.
Острый сап. Инкубационный перид 1- 5 суток. Протекает как острое инфекционное заболевание с высокой температурой, появлением папул, пустул, язв, увеличением селезенки, печени. Развивается септическое состояние со смертельным исходом.
Хронический сап. Длительность – 2 - 3 года. Все признаки острого сапа, но менее выражены. Течение болезни чередуется периодами обострения и затухания. Часто развивается плевропневмония, свищи, язвенные дефекты на слизистых. Трудно поддается лечению.
Главное - профилактика. Исключить контакты с больными животными (лошади, ослы, мулы, зебры).
Микропрепараты к лекции:
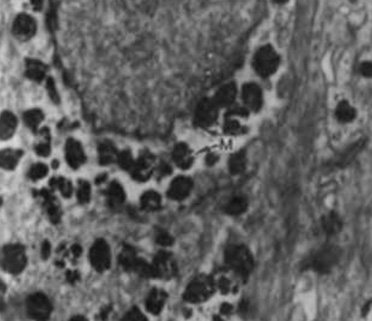
Рисунок 31 - Гранулематозное воспаление кожи.
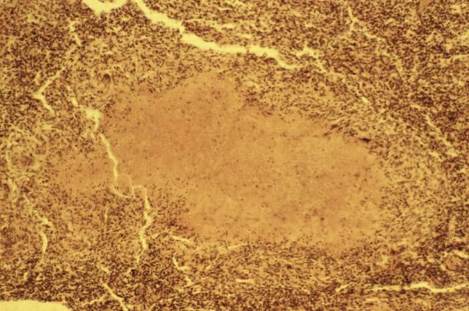
Рисунок 32 - Туберкулезная гранулема.
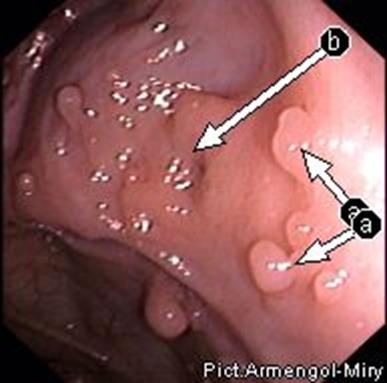
Рисунок 33 - Воспалительные полипы.
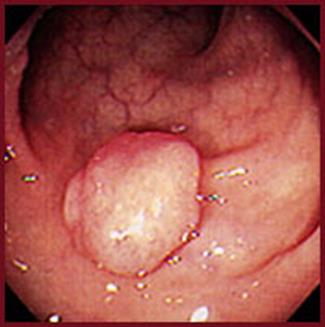
Рисунок 34 – Полип.
Лекция 8
Иммунопатологические процессы
В настоящей лекции будут освещены следующие вопросы.
1. Иммуноморфология и иммунопатология (общая характеристика).
2. Иммунные реакции.
3. Морфология иммуногенеза.
4. Изменение тимуса при нарушение иммуногенеза.
5. Изменения лимфоидной ткани при антигенной стимуляции.
6. Местные аллегрические реакции.
7. Аутоиммунные болезни.
1. ИММУНОМОРФОЛОГИЯ И ИММУНОПАТОЛОГИЯ (общая характеристика)
Иммунопатологические процессы - это вид патологии организма, связанный с иммунными реакциями.
Их изучает иммунопатология. Она является разделом медицины, которая исследует болезни, возникшие в результате:
- иммунного конфликта;
- нарушения иммунологического гомеостаза.
=Особый раздел патанатомии, который изучает иммуннопатологические процессы, называется иммуноморфология.
Мететоды иммуноморфологии:
1. Морфологический.
2. Иммунологический.
3. Иммуногистохимия.
За последнее время широко внедряется иммуногистохими, которая позволяет обнаружить в тканях, иммуногистохимические комплексы, антитела, антигены. Использется также радиоиммуногистохимический метод определения различных иммунных факторов по радиоактивным меткам. Причем электорнномикроскопический уровень анализа выводит изучение иммунных процессов на особый уровень.
2. ИММУННЫЕ РЕАКЦИИ
Иммунные реакции могут быть общими и местными.
Различают 2 типа иммунопатологический реакций в зависимости от нарушения основных типов иммунитета:
1. гуморальная;
2. клеточная.
Обе реакции осушествляются с помощью макрофагально-лимфоидной системы
3. МОРФОЛОГИЯ ИММУНОГЕНЕЗА
Выделяют 2 типа органов лимфоидной системы:
1. центральные;
2. периферические.
Центральные органы:
- тимус;
- костный мозг;
- лимфоидный аппарат кишечника.
Они определяют возникновение иммунного ответа и его регуляцию.
Тимус - наиболее древний орган иммунокомпетентой системы. Его функции - запуск иммунной реакции:
- регуляция иммунной реакции;
- цензура лимфоидной ткани;
- хранение иммунологическорй памяти.
Снижение или отсутствие функции тимуса делает организм беззащитным и становится причиной иммунодефицитных синдромов. Это подтверждается в клинике и в эксперименте с тимусэктомией.
Лимфоидная ткань миндалин и кишечника функционально подчинены тимусу и осуществляет гуморальный иммунитет.
Периферические органы иммунокомпетентной ткани. Их 4:
1. лимфатические узлы;
2. селезенка;
3. кровь;
4. ретикулоэндотелиальная система.
Лимфоидная ткань делится на 2 большие группы в зависимости от участия в гуморальном или клеточном иммунитете.
Различают:
1. В-лимфоциты - бурсозависимые. Они ответственны за гуморальный иммунитет.
2. Т- лимфоциты – тимузависимые лимфоциты. Они осуществляют клеточный иммунитет.
Локализация В и Т лимфоцитов:
1. лимфоузлы: В-зоны:
- кортикальный слой;
- светлые центры фолликулов;
- мозговой слой
Т- зоны:
- паракортикальный слой;
- периферия фолликулов.
Селезенка:
- В-зона: периферия фолликулов;
- Т-зона параартериальная зона фолликулов
Характеристика В и Т лимфоцитов.
В - лимфоциты. Филогенетически - более молодые. Возникают из стволовых клеток костного мозга и лимфоидной ткани желудочно-кишечного тракта. Оседлы, живут мало. При антигенной стимуляции превращаются в плазмоциты, которые вырабатывают специфические иммуноглобулины- антитела.
Т-лимфоциты. Филогенетически более древние, чем В-лимфоциты. Долгожители..Благодаря поверхностному Q антигену осуществляют иммунную память. Мигрируют по всему организму с целью иммунологической информации.Это клетка-память, клетка-информатор. Они осуществляют клеточный иммунитет прямым разрушением антигена.
Выделяют 3 типа Т-лимфоцитов-
1. хелперы (помощники);
2. киллеры (убийцы);
3. супрессоры (подавители).
Функция Т-лимфоцитов.
Т-хелпер способствует трансформации В-лимфоцита в плазмоцит, который выделяет антитела.
Т-киллер уничтожает клетки мишени и обеспечивает постояннство внутренней среды.
Т-супрессор подавляет переход В-лимфоцитов в плазмоцит и образование антител.
Морфогенез гуморального и клеточного иммунитетов.
1. Гуморальный иммунитет.
Различают 3 звена в реакциях гуморального иммунитета:
1. Афферентное.
2. Центральное.
3. Эфферентное.
1) Аферентное – это путь от места внедрения антигена до тимуса. При этом происходит следующее:
- захват макрофагами антигена;
- обработка антигена в цитоплазме макрофага с образовагнием доминант;
- перход доминант от макрофагов к Т-лимфоцитам;
- информация об антигене Т-лимфоцитом центральных органов иммунитета (тимуса, лимфоидной ткани).
2) Центральное – это путь от тимуса до лимфоидной ткани. На этом пути происходит фиксированием информации в тимусе и сообщение об этой информации В-лимфоцитам.
3) Эфферентное – это периферическая лимфоидная ткань.
В этом звене имеют место:
- Пролиферацияя В – лимфоцитов.
- Плазматизация лимфоидной ткани
- Образование специфических антитет.
- Реакция антиген+антитело.
- Захват комплекса антиген+антитело и уничтожение его макрофагом. При этом макрофагальная реакция усиливается в 100 раз.
Но при избытке антигенов и недостатке антител образуется мощный повреждающий фактор – иммунные комплексы. Типичный состав их: антиген +антитело + комплемент.
2. Клеточный иммунитет.
В реализации клеточного иммунитета выделяют 3 фазы:
Первая фаза . Время действия- первые сутки, в течение которых осуществляется через контакт антигена с Т лимфоцитом сенсибилизация Т-лимфоцитов. Место действия- кожа, слизистые , внутренние органы. И затем происходит передача информации в центр- тимус, лимфоидную ткань.
Вторая фаза. Пролиферация бластная трансформация Т-лимфоцитов в Т-зависимых зонах лимфатических узлов и селезенки, а также в тимусе. Т-лимфобласты отличаются высоким содержанием лизосомальных ферментов.
Третья фаза. Цитоплазматическое действие Т-лимфобласта, уничтожение тканевого антигена. Взаимодействие с антигеном осуществляется с помощью цитофильных рецепторов лимфоцита. Эти рецепторы помогают найти клетку –мишень и уничтожить ее с помощтью лизосомальных ферментов.
В процессе уничтожения антигена участвует также макрофаг, который фагоцитирует и уничтожает антиген.
В ходе иммунной реакции оба вида иммунной защиты и гуморальный и клеточный действуют совместно. Способ взаимодействия - цитоплазматические контакты между клетками и цитофильные антитела.
Причем клеточный иммунитет является более древним , чем гуморальный, поскольку для его релизации достаточно имеющихся клеток- лимфоцита и макрофага. Гуморальный иммунитет возникает гораздо позже\ он следовательно моложе\ потому, что для его реализации необходим особый фактор – специфичесике антитела, которые связывают антиген и многократно усиливают фагоцитоз.
4. ИЗМЕНЕНИЯ ТИМУСА ПРИ НАРУШЕНИЯХ ИММУНОГЕНЕЗА
Центральную роль в иммунитете и патологии иммунитета играет тимус.
Тимус (вилочковая железа) построена из лимфоидной ткани и эпителиальных телец. В детском возрасте это хорошо развитый орган. В последующем по мере взросления организма происходит его инволюция. Лимфоидная ткань замещается на жировую. Но остатки лимфоидной ткани и эпителиальных телец сохраняются на всю жизнь.
Различают 3 вида нарушений тимуса, связанные с иммуннопатологическими состяниями:
1. Акцидентальная инволюция.
2. Гиперплазия.
3. Гиполазия.
1. Акцидентальня инволюция.
ACCIDENTIS- случайность.
Это прогрессирующее разрушение тимоцитов, атрофия тимуса в детском возрасте. Причины: длительные истощающие заболевания. Итог: иммунная беззащитность и развитие тяжелых инфекционных заболеваний, вызванных вирусно-бактериальными микрооганизмами со смертельным исходом.
2. Гиперплазия тимуса и лимфоидной ткани (Status thymico-limphaticus). Одновременно отмечается атрофия коры надпочечников, половых желез, ожирение, высокая чувствительность к инфекциям, высокая чувствительность к наркозу и лекарствам. Смерть наступает при явлениях гипотонического криза, спровоцированного вышеуказанными факторами.
3. Гипоплазия тимуса (наследственная патология).
Варианты:
1. Лимфоцитофтиз (болезнь Гланзмана- Риникера). Тотальный дефект клеточного и гуморального иммунитета. Исход - быстрая гибель от инфекции.
2. Атаксия - телеангиоэктазия (болезнь Луи-Бара). Гипоплазия тимуса и лимфоидной ткани, атрофия коры мозжечка, телеангиоэктазия коньюктивы. Иммунная беззащитность.
3. Лимфопения с нормальными плазмоцитами (синдром Незелопа). Склонность к инфекциям из-за дефекта клеточного иммунитета.
4. Аплазия тимуса и паращитовидной железы (синдром Ди Джоржа). Иммунодефицит. Судорожный синдром (тетания).
5. ИЗМЕНЕНИЯ ЛИМФОИДНОЙ ТКАНИ ПРИ АНТИГЕННОЙ СТИМУЛЯЦИИ
Под воздействием антигена в лимфоидной ткани происходят следующие процессы, связанные с подключением гуморального и клеточного иммунитета.
Гуморальный иммунитет.
Лимфатические узлы.
Увеличение в размерах. Отек. Уплотнение. Гиперплазия В лимфоцитов в зависимых зонах, где появляется много плазмоцитов, плазмобластов с одновременным уменьшением лимфоцитов и увеличением количества макрофагов. Клетки синусов пролиферируют и частично отторгаются.
Селезенка.
Полнокровие. Отечное набухание стромы за счет повышенной проницаемости микрососудов. Увеличение фолликулов. Гиперплазия лимфоцитов в пульпе и особенно в В зависимых зонах.
Увеличение количества плазмоцитов, макрофагов. Пролиферация и десквамация эндотелия сиснусов.
Клеточный иммунитет.
При активизации клеточного иммунитета в лимфатических узлах и селезенке приосходит гиперплазия лимфоцитов в Т зависимых зонах. Одновременно усиливается макрофагальная реакция.
Аналогичные изменния при активизации гуморального и клеточного иммунитета наблюдаются и в других органах и системах – костном мозге; межуточной ткани- легких, печени,почек, поджелудочной железы; лимфоидных скоплениях кишечника, миндалинах, в коже и слизистой.
6. МЕСТНЫЕ АЛЛЕРГИЧЕСКИЕ РЕАКЦИИ
Местные аллергические реакции могут развиваться на коже, слизистых и во внутренних органах – печень, сердце, почки, желудок, кишечник, головной и спинной мозг.
В патогенезе аллергических реакций могут быть:
- длительное и истощающее иммунологические резервы действие антигена;
- срыв в реакциях Т лимфатической системы, который приводит к аутоагрессии.
Выделяют 2 типа местных аллергических реакций:
1. гиперчувствительность немедленного типа – срыв гуморального иммунитета (ГНТ);
2. гиперчувствительность замедленного типа – нарушение функции клеточного иммунитета (ГЗТ), (вариантом ГЗТ является реакция отторжения трансплантанта).
1. ГНТ
Главное - повреждающее действие иммунных комплексов, антитет, антигена. Место действия - гистион. Проявления - дистрофия, некроз межуточной ткани (сосудов, волокон, цементирующего вещества) в первую очередь и в последующем повреждение паренхимы.
Это гиперэргическое воспаление с преобладанием альтеративно-экссудативных процессов над процессами пролиферации.
Этапы процесса: деструктивное действие иммунного комплекса (другого фактора), (альтерация) - медиация - экссудация – мукоидное набухание - фибриноидное набухание вплоть до фибриноидного некроза.
Иногда воспаление при ГНТ носит характер геморрагического воспаления, когда к экссудату примешиваются эритроциты.
Течение воспаления отличается стремительностью и глубиной повреждения. На поздних этапах слабо проявляются процессы пролиферации, которые набирают силу и окончательно выполняют свою восстановительную роль после прекращения действия иммунного повреждающего фактора.
Типичные примеры ГНТ:
- феномен Артюса – воспаление кожи в местах введения антигена после предварительной сенсибилизации;
- инфекционные и вирусные заболевания – сифилис, туберкулез в стадии обострения, ревматические болезни (ревматизм, ревматоидный артрит, красная волчанка и другие); гломерулонефрит, бронхиальная астма, сывороточная болезнь, крапивница, сенная лихорадка и другие болезни.
Вариантом ГНТ является реагиновая реакция. Она вызывается действием иммуноглобулина Е, фиксированного на клетках. Пример: атопическая (врожденная) бронхиальная астма. Большую роль при этом играет гистамин лаброцитов.
2. ГЗТ
Основа: нарушение клеточного иммунитета.
Причины:
– бактериальные и небактериальные антигены;
– антиген тканей (иммунный комплекс + тканевой Антиген).
Главные факторы повреждения:
а. Т лимфоциты;
б. макрофаги.
Морфология ГЗТ: наличие Т лимфоцитов, гистиоцитов, макрофагов.
При врожденном отсутвтии тимуса ГЗТ не возникает.
Механизм действия сложен.
Объект атаки: клетка-мишень.
Способы повреждения:
- лизосомальные ферменты Т лимфоцитов;
- активация собственных гидролитических ферментов (самопереваривание клетки-мишени).
Ход процесса:
1. Реакция макрофага с антигенами ткани и клеток-мишеней
2. Установление цитоплазматических контактов с Т лимфоцитом с целью информации об антигене.
3. Осуществление макрофагами иммунного фагоцитоза.
Медиаторы ГЗТ: факторы
- переноса;
- проницаемости лимфатических узлов;
- угнетения миграции макрофагов;
- стимуляции макрофагов;
- митогенный;
- моноцитарный;
- кожно-аллергический;
- интерферон и другие факторы.
В ГЗТ определенную роль играют и гуморальные факторы (сывороточные антитела, комплемент и другие). Они осуществляют связь между ГНТ и ГЗТ.
ГЗТ предопределяет разные болезни – аутоиммунные, ревматические, хронические и острые инфекции (туберкулез, сифилис,бруцеллез, риносклерома, проказа, сап и другие).
Морфологическими маркерами ГЗТ являются Т лимфоцит и макрофаг. Часто ГЗТ проявляется в форме гранулематозного продуктивного воспаления с типичной и специфической морфологией.
Диагностика ГЗТ осуществляется с помощью прижизненых реакций (in vivo) и лабораторных реакций (in vitro).
Разновидностью ГЗТ является реакция отторжения трансплантанта. В ходе этой реакции осуществляется классифческое иммунное воспаление с типичными проявлениями: альтерация, экссудация, пролиферация.
7. АУТОИММУННЫЕ БОЛЕЗНИ
Аутоиммунизация - появление аутоантигенов и аутоантител в организме.
Толерантность- (терпимость) - отсутствие реакции лимфоидной ткани на антиген.
В физиологических условиях лимфоидная ткань терпимо относится к антигенам всех органов и тканей организма.
Исключение составляют 6 органов:
– головной мозг;
– нервы;
– глаза;
– щитовидная железа;
– семенники;
– надпочечники.
Антигены этих органов и тканей изолированы от лимфоцитов гисто-физиологическим барьером. Поэтому иммунологической толерантности к ним со стороны лимфоцитов нет.
В основе аутоиммунных заболеваний лежат 3 механизма:
– нарушение физиологического барьера между органом и иммунной системой, по отношению к которому иммунной толерантности нет;
– нарушения в иммунной системе, когда лимфоциты начинают вести себя агрессивно по отношению к тканям и органам, к которым они были до этого толерантными;
– появление в организме новых чуждых антигенов.
Исходя из вышесказанного выделяют 3 группы болезней.
Первая группа - истинные аутоиммуные болезни. При них аутоагрессия осуществляется против органов, к которым со стороны лимфоцитов нет иммунной толерантности. Это:
- щитовидная железа (аутоиммунный тиреоидит);
- головной мозг (энцефаломиелит);
- периферические нервы (полиневрит);
- надпочечник (идиопатическая аддисонова болезнь);
- яичко (асперматогения);
- глаз (симпатическая офтальмия).
Вторая группа - действует второй механизм (прекращение толерантности). Это:
- ревматические болезни (ревматизм, ревматоидный артрит, системная красная волчанка и другие);
- вторичная гемолитическая анемия;
- тробоцитопеническая пурпура.
При этих болезнях часто нарушается функция генома лимфоцита под воздействием разных факторов - вируса, радиации, инфекции.
Третья группа – связана с образованием аутоантигенов вследствие денатурации тканевых белков. Это:
- гломерулонефрит, гепатиты, гастриты, энтериты;
- цирроз печени, ожоговая болезнь;
- агранулоцитоз, лекарственная болезнь.
Изменение антигенных свойств тканей происходит под влиянием высокой температуры при ожогах, вирусов, бактерий, гаптенов. Гаптенами могут быть токсины, лекарства, продукты обмена и другие вещества. Механизм действия гаптенов укладывается в следующую формулу:
гаптен + антиген тканей = чужеродный антигенный копмлекс.
По отношению к которому лимфоциты ведут себя агрессивно.
В заключение следует подчеркнуть, что аутоиммунные заболевания это разнообразная в этио-патогенетическом отношении группа болезней. Главное - при этих болезнях аутоиммунный повреждающий фактор становится ведущим, определяющим всю клинико-патоморфологическую картину патологии и судьбу больного.
Микропрепараты к лекции:
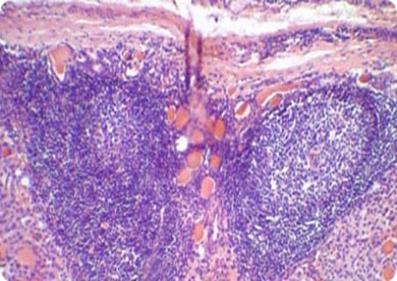
Рисунок 35 - Аутоиммунный тиреоидит.
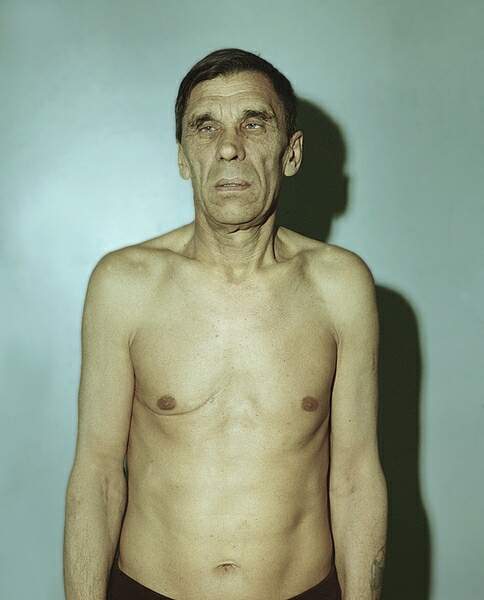
Рисунок 36 - Больной аддисоновой болезнью.
Дата добавления: 2016-03-05; просмотров: 874;
