Лекция 5 Дисциркуляторные процессы: тромбоз, эмболия, инфаркт, нарушение лимфообращения и содержания тканевой жидкости. 2 страница
5. Фагоцитоз.
Фагоцитоз- захват и поедание микробов и инородных тел. Выделяют 2 типа фагоцитов:
1. микрофаги (нейтрофилы) - они способны уничтожать только микробы;
2. макрофаги (моноциты) - они способны захватывать мелкие частицы - (микробы) и крупные частицы - инородные тела.
Фагоцитарную функцию макрофагов обеспечивают лизосомальные ферменты, микрофагов - катионные белки (протеолитические ферменты) и атомарный кислород, который образуется в процессе перекисного окисления.
Фагоцитоз микробов может быть завершенным (полное уничножение микробов) и незавершенным (микроб не уничтожается и разносится фагоцитами по всему организму).
Причины незавершенного фагоцитоза:
1. иммуннодефицит, обусловленный многими факторами, в том числе и вирусом иммунодефицита;
2. особенности микроба (туберкулезную патлочку фагациты не могут разрушить потому, что она имеет толстую восковидную оболочку).
6. Пиноцитоз.
Захват тканевой жидкости, которая содержит антиген макрофагами, в цитоплазме которого формируется информационный комплекс. Состав информационного комплекса: трансформированный антиген + информационная рибонуклеиновая кислота. Информационный комплекс передается через цитоплазматические контакты В лимфоциту. А В лимфоцит превращается в плазмоцит. Плазмоцит вырабатывает специфические по отношению к данному антигену антитела. Специфические антитела связываются с данным антигеном,что увеличивает фагоцитарную реакцию уничтожения антигена в 100 раз.
7. Формирование экссудата и инфильтрата.
В финале фазы экссудации формируется экссудат и инфильтрат.
Экссудат в обычном виде является жидкость, содержащая продукты распада тканей и клетки. Он накапливается в строме, полостях. Состав его сложен, но в отличие от тканевой жидкости он содержит более 2% белков. Поэтому это непрозрачная мутная жидкость. Тогда как транссудат является прозрачной жидкостью.
В случаях, когда клеточный компонент преобладает над жидкостью, экссудат получает особое название – инфильтрат. Инфильтрат более характерен для хронического воспаления.
3. ФАЗА ПРОЛИФЕРАЦИИ
Завершение воспалительного процесса. Происходит отграничение зоны воспаления от окружающей ткани. Преобладают процессы пролиферации над процессами альтерации и экссудации.
Размножаются:
- камбиальные клетки мезенхимы;
- адвентициальные клетки;
- эндотелий;
- ретикулярные клетки;
- В и Т лимфоциты;
- моноциты.
В ходе размножения осуществляются дифференцировка и трансформация клеток.
В результате – мезенхиальные камбиальные клетки превращаются в эпителиоидные клетки, напоминающие клетки плоского эпителия, гистиоциты, макрофаги, фибробласты и фиброциты, В лимфоциты – в плазматические клетки, моноциты – в эпителиоидные клетки и макрофаги.
В итоге все эти клетки осуществляют функцию очищения и восстановления деятельности микроциркуляторного русла. А это позволяет запустить в полном объеме процессы восстановления.
Воспалительная реакция по-разному проявляется в различные возрастные периоды. В полном объеме она развертывается в зрелом возрасте. В других возрастных группах она имеет свои особенности.
Так, у плодов и новорожденных имеет место преобладание альтерации и пролиферации над экссудацией, а также отмечается склонность к генерализации. Это объясняется несовершенством защитных и иммунных механизмов в этот период жизни. В старческом возрасте отмечается снижение реактивности и затяжные воспалительные процессы вследствие относительного снижения механизмов защиты.
Регуляция воспаления.
Регуляция воспаления осуществляется эндокринной и нервной системами. Обе системы могут усиливать и ослаблять силу воспаления.
Эндокринная система.
Известны 2 группы гормонов:
1. провоспалительные;
2. противовоспалительные.
1) Провоспалительные (усиливают воспаление) - соматотропный гормон, альдостерон.
Механизм действия: увеличивают осмотическое давление тканевой жидкости за счет накопления в ней натрия. В итоге усиливается плазморрагия (экссудация).
2) Противовоспалительные (ослабляют воспаление) - глюкокортикоиды, АКТГ.
Механизм действия: блокировка перехода лимфоцитов в лаброциты (тучные клетки), которые вырабатывают медиаторы воспаления. Возникает логическая цепь событий: нет лаброцитов – нет медиаторов воспаления – нет экссудации – нет воспаления.
Нервная система
Так же 2 группы факторов:
1. провоспалительные;
2. противовоспалительные.
1) Провоспалительные - холинэргические вещества .
Механизм действия: увеличение цГМФ (универсальный посредник), который активизирует выработку медиаторов воспаления, что и усиливает воспалительный процесс.
2) Противовоспалительные – адренэргические факторы.
Механизм действия: увеличивают количество цАМФ (универсальный посредник), который блокирует выработку медиаторов воспаления, в результате происходит ослабление воспалительного процесса.
Клинико-мофологические признаки воспаления:
- краснота - обусловлена артериальным полнокровием;
- повышение температуры - обусловлено артериальным полнокровием;
- припухлость – обусловлена экссудацией;
- боль – обусловлена действием медиаторов на нервные окончания;
- нарушение функции - обусловлено повреждением структур, которое и запускает воспаление.
Типы воспалительной реакции:
1. Адекватная реакция.
2. Неадекватная реакция.
1) Адекватная (или нормэргическая реакция) характеризуется
прямо-пропорциональными отношениями между силой повреждающего фактора и силой воспаления.
2) Неадекватная характеризуется несоответствием между силой повреждающего фактора и выраженностью воспаления.
Это может быть:
1. гипоэргическая реакция (ослабленная);
2. гиперэргическая реакция (усиленная).
1) Гипоэргическая реакция может быть:
- реакцией силы иммунитета - когда сильный повреждающий фактор отражается с меньшими потерями при умеренном воспалении;
- реакцией слабости иммунитета - когда слабый повреждающий фактор приводит к тяжелому повреждению (дистрофии, некрозу), а воспалительная реакция почти отсутствует (это свидетельство беззащитности организма и оно сопровождает тяжелые заболевания, например болезни крови).
2) Гиперэргическая реакция всегда отражает повышенную сенсибилизацию организма. Она может быть результатом нарушения гуморального и клеточного иммунитета. И всегда сопутствует иммунному воспалению.
Выделяют 2 типа гиперэргической реакции:
а. гиперчувствительность немедленного типа (ГНТ);
б. гиперчувствительность замедленного типа (ГЗТ);
а. Гиперчувствительность немедленного типа возникает сразу же после действия антигена (лекарства, пыльца растений, пищевые продукты и другие аллергены). Она характеризуется острым воспалением с развитием альтеративно-экссудативной реакции. Запускают воспаление гуморальные факторы- антитела, иммунные комплексы, антигены.
б. Гиперчувствительность замедленного типа – отмечается при нарушении клеточного иммунитета (агрессивное действие Т лимфоцитов и макрофагов). Воспалительная реакция возникает через сутки после воздействия антигена. Пример, воспаление на коже через сутки после введения туберкулина.
Терминология. Классификация
Воспаление органа или ткани обозначается с помощью окончания -ит. Оно прибавляется в к названию органа или ткани.
Примеры: миокард - миокардит; эндокард – эндокардит и т д.
Есть и специальные термины: пневмония – воспаление легких, эмпиема - гнойное воспаление полостей и т.д.
Классификация. Осуществляется по 3 принципам:
1. длительность течения;
2. по причинным факторам;
3. по патоморфологии.
По течению выделяют 3 типа воспаления:
1. острое - до 3 недель;
2. подострое - до 3 месяцев;
3. хроническое - дольше 3 месяцев.
По причинным факторам выделяют:
- Банальное (неспецифическое) воспаление.
- Специфическое воспаление (воспаление при туберкулезе, сифилисе, проказе, риносклероме, сапе).
ПО патоморфологии (основной принцип) выделяют 3 типа воспаления в зависимости от преобладания одного из основных компонентов воспаления:
1. альтеративное;
2. экссудативное;
3. пролиферативное (продуктивное).
1) Альтеративное воспаление.
Две формы:
- легкая степень повреждения;
- некротическое воспаление.
При этом типе воспаления преобладает повреждение паренхимы органа. Сосудистая реакция выражена слабо. Степень повреждения весьма разнообразна и колеблется от обыкновенной дистрофии (легкая степень повреждения) до некроза (некротическое повреждение).Патоморфология зависит от степени повреждения.
Исход:
- мелкие очаги заживают полностью;
- на месте крупных очагов формируется рубцовая ткань.
Значение – зависит от локализации и выраженности процесса.
2) Экссудативное воспаление.
Характеризуется преобладанием реакции экссудации в ходе воспаления с образованием выпота, определяющего всю картину воспаления.
По особенностям экссудата выделяют 7 видов экссудативного воспаления:
1. Серозное.
2. Фибринозное.
3. Гнойное.
4. Гнилостное.
5. Геморрагическое.
6. Катаральное.
7. Смешанное.
1. Серозное воспаление.
Особенности воспаления. Экссудат - жидкость, содержащяя 3-8% альбумина. Клеток мало.Течение воспаления – острое. Хорошо выражена гиперемия. Порозность капилляров выражена умеренно.
Локализация - серозные полости (сердечная, брюшная, плевральная), мозговые оболочки, строма печени, миокарда, почек.
Внешний вид экссудата: слегка мутноватая, соломенно-желтого цвета жидкость.
Причины - термические, химические, инфекции и др.
Исход – благопрятный: полное рассасывание. Редко – склероз, чаще в печени, почках, миокарде.
Значение: локализация. Например, накопление серозного экссудата в плевральной полости может вызвать смертельно опасное смещение органов.
2. Фибринозное воспаление.
Экссудат содержит много фибрина. Повреждение капилляров при этом виде воспаления значительное. Поражаются чаще серозные и слизистые оболочки, реже строма органов.
Различают 2 вида этого воспаления:
а. крупозное;
б. дифтеретическое.
а. Крупозное воспаление. Слово круп (crow-ворона, каркающий, хрипящий как ворона) подчеркивает преимущественную локализацию процесса (например, слизистая трахеи, бронхов).
Характеризуется образованием фибринозной серо-желтого цвета пленки. Пленка рыхло связана с поверхностью некротизированной слизистой или серозной оболочкой.
При отделении пленки обнаруживается поверхностный дефект.
б. Дифтеритическое воспаление. Характеризуется глубокими некротическими изменениями слизистой и подслизистого слоев. Выпадение фибрина происходит и в глубине, и на поверхности. Фибринозная серожелтого цвета пленка плотно спаяна с подлежащими тканями, а при отторжении ее образуется глубокий дефект.
Дифтеритический (значит кожистый) воспалительный процесс отмечается не только при дифтерии (болезнь). Это более широкое понятие, поскольку дифтеритическое воспаление встречается при различных видах патологии.
Причины дифтеритического воспаления:
- бактерии: стрептококки, стафилококи, палочки – туберкулез, дифтерия и т.д.
- вирусы
- уремия (почечная недостаточность) - эндогенное отравление с развитием фибринозного перикардита (волосатое сердце), фибринозного плеврита и т. д.
- экзогенные отравления.
Течение: острое, хроническое.
Исход:
- слизистые: мелкие дефекты заживают, на месте крупных формируется рубцовая ткань с возможным развитием стеноза, например, трахеи и бронхов
- сероза: всегда формируются фиброзные спайки, которые могут привести к спаечной болезни при локализации в брюшной полости и непроходимости кишечника.
3. Гнойное воспаление.
Гной – это густая вязкая серо-зеленого цвета жидкость. В состав гнойного экссудата входит много глобулинов, фибрин и главное - нейтрофилы.
Виды гнойного воспаления:
1. Флегмона - разлитой гнойник. Характеризуется распространением гноя по межмышечным пространствам, по жировой клетчатке, фасциям, сухожилиям
2. Абсцесс - отграниченное гнойное воспаление. В полости абсцесса отмечается гной, стенка абсцесса образована пиогенной мембраной. Локализация разная: кожа, голова, почки, печень, легкие и другие внутренние органы.
3. Эмпиема - гнойное воспаление полостей: плевральной, брюшной, суставов.
4. Фурункул – гнойное воспаление волосяного фолликула.
5. Карбункул – гнойное воспаление группы волосяных фолликулов.
6. Паранихий - гнойное воспаление околоногтевого ложа.
7. Панариций – гнойное воспаление пальца.
Причины: чаще гноеродные микроорганизмы (все виды кковой инфекции), палочки туберкулеза, грибы, скипидар, кротоновое масло и т. д.
Течение:
- Острое.
- Хроническое.
Острое протекает в форме разлитого или ограниченного воспаление. В тяжелых случаях процесс распространяется на значительные пространства и может быть причиной смерти от интоксикации и полиорганной недостаточности.
Хроническое протекает длительно с развитием фиброза вокруг гнойного процесса. Оно дает такие осложнения, как – хронические свищевые ходы, обширные затеки гноя, интоксикацию, раневое истощенияе, амилоидоз.
4. Гнилостное воспаление.
Развивается при попадание в зону воспаление гнилостной инфекции.
Характеризуется усилением некробиотических процессов, образованием зловонного газа.
5. Геморрагическое воспаление.
Возникает при проникновении в экссудат эритроцитов. Это свидетельствует о тяжелом повреждении микроциркуляторного русла. Отмечается при тяжелых формах гриппа, натуральной черной оспе, сибирской язве, чуме.
6. Катаральное воспаление.
Это воспаление слизистых оболочек с образование слизи и накоплением ее в экссудате.
Состав экссудата различен, но в нем всегда есть слизь.
Формы катарального воспаления (катара):
а. серозный;
б. слизистый;
в. гнойный.
а. Серозный. Характерен мутный экссудат. Слизистая набухшая, полнокровная. Отмечается при вирусной респираторной инфекции в органах дыхания и при холере в слизистой тонкого кишечника.
б. Слизистый. Характерно наличие большого количества слизи. Экссудат тягучий, располагается на гиперемированной слизистой. Локализация - органы дыхания и пищеварения. В эпителии слизистой часто отмечаются бокаловидные или перстневидные клетки. Причины - разные. Исход - благоприятный.
в. Гнойный. Тяжелое гнойное воспаление с последующими эрозивно-язвенными процессами, а также фиброзом и деформацией.
Течение катарального воспаления – острое и хроническое.
Исход острого воспаления зависит от формы катара- при серозном и слизистом имеет место полное восстановление, при гнойном - рубцово-язвенные процессы со стенозом и деформацией.
Хронический катар протекает по типу:
- атрофического катара с развитием атрофии (уменьшение) толщины слизистой за счет уменьшения и эпителия и мезенхимы;
- гипертрофического катара – с утолщением слизистой за счет пролиферации паренхиматозных и мезенхимальных структур.
При этом происходит нарушение функции органа с развитием хроничских гастритов, энтеритов, колитов, бронхитов, эмфиземы и пневмосклероза.
7. Смешанное воспаление.
Характеризуется наличием смешанного экссудата.
Варианты:
- сероно-гнойный;
- серозно-фибринозный;
- гнойно-фибринозый и другие.
Обычно развивается, когда по ходу воспаления присоединяется новая инфекция. Или существенно изменяются реактивные, защитные силы организма.
Микропрепараты к лекции:
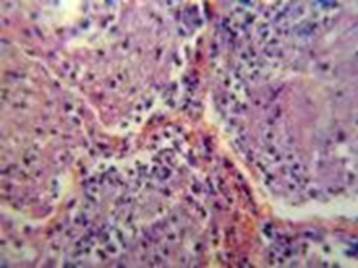
Рисунок 26 - Крупозное воспаление легких.
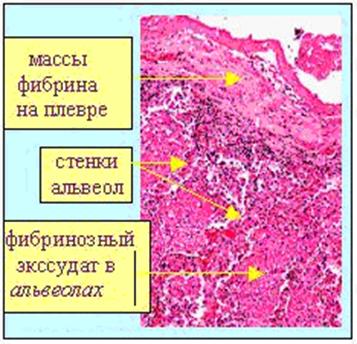
Рисунок 27 – Фибринозное воспаление в легком.
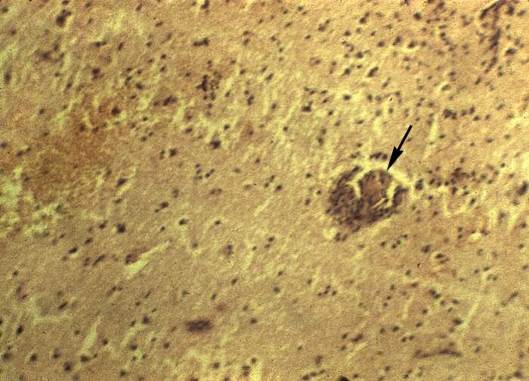
Рисунок 28 - Абсцесс головного мозга.
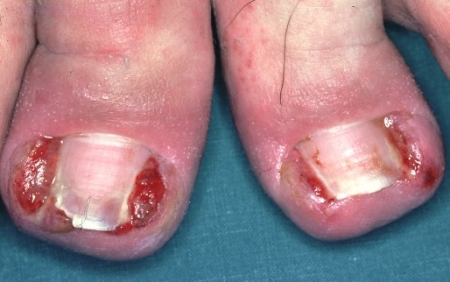
Рисунок 29 – Паронихий.
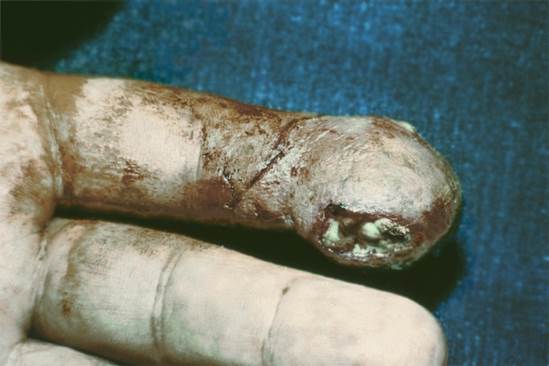
Рисунок 30 – Панариций.
Лекция 7
Продуктивное и специфическое воспаление
1. ПРОДУКТИВНОЕ ВОСПАЛЕНИЕ
Продуктивное воспаление характеризуется преобладанием в очаге воспаления пролиферации над альтерацией и экссудацией.
Для продуктивного (пролиферативного) воспаления характерно образование клеточных инфильтратов.
Состав инфильтратов различен. Инфильтраты могут быть:
- полиморфноклеточными (смешанными);
- круглоклеточными (лимфоциты, гистиоциты);
- макрофагальными;
- эпителиоидноклеточными;
- эозинофильными;
- плазмоклеточными.
Продуктивное воспаление может отмечаться в различных органах и системах.
Типы продуктивного воспаления:
1. межуточное;
2. гранулематозное;
3. воспаление вокруг животных паразитов и инородных тел;
4. воспаление с образованием полипов и остроконечных кондилом;
5. гиперпластическое воспаление лимфоидной ткани.
1. Межуточное (интерстициальное) воспаление.
Характеризуется тем, что инфильтрат локализуется в строме органов - миокарда, печени, почек, легких.
Инфильтрат представлен - моноцитами, лимфоцитами, гистиоцитами, фибробластами, плазматическими и тучными клетками.
Моноциты частично трансформируются в эпителиоидные клетки, которые в свою очередь превращаются в фибробласты, продуцирующие тропоколлаген. Это ведет к развитию соединительной ткани – склерозу.
При хроническом воспалении в больших количествах накапливаются плазмоциты. Они выделяют гамма-глобулин, при накоплении которого появляются шаровидные скопления- руссельские тельца.
При межуточном воспалении внешние изменения органа малозаметны.
2. Гранулематозное воспаление.
При нем образуются гранулемы (узелки). Гранулемы состоят из пролифератов клеток. Размеры их разнообразны, но чаще находятся в пределах 2-3 мм.
Строение гранулем. Центр – тканевой детрит (бесструктурные массы некроза с микробами). Вокруг – молодые мезенхимальные клетки: лимфоциты, макрофаги, эпителиодные клетки, плазмоциты и другие клетки. Среди этих клеток могут появляться гигантские многоядерные клетки.
Гранулемы встречаются при острых инфекционных заболеваниях (сыпной тиф, брюшной тиф, бешенство) и хронических заболеваниях (ревматизм, бруцеллез, микозы и другие болезни).
Морфология гранулем неодинакова при разных заболеваниях.
Примеры:
- при сыпном тифе гранулемы представлены преимущественно лимфоцитами;
- при ревматизме они состоят из крупных базофильных макрофагов;
- при бешенстве – лимфоцитов и глиальных клеток;
- брюшном тифе – ретикулярных клеток;
- саркоидозе – эпителиоидных клеток, лимфоцитов и единичных многоядерных клеток.
Особое строение гранулемы имеют при специфическом воспалении, которое характерно для туберкулеза, сифилиса, проказы, риносклеромы и сапа.
Исходом гранулем при заживлении может быть рассасывание или фиброзирование.
3. Продуктивное воспаление вокруг животных паразитов и инородных тел.
При проникновении в ткани паразита возникает пролиферативное воспаление с образованием капсулы. Гибель паразита усиливает продуктивную реакцию с формированием мощного фиброзного вала. Сам паразит петрифицируется.
Инородное тело в тканях вызывает продуктивную реакцию с появлением гигантских клеток инородных тел, макрофагов, фибробластов. Вокруг инородного тела формируется капсула из клеток и фиброзной ткани.
4. Продуктивное воспаление с образованием полипов и остроконечных кондилом.
Наблюдается на слизистых носа, кишечника, влагалища, матки при хроническом продуктивном воспалении. При этом происходит одновременное разрастание стромы и эпителия. Образуются выбухающие формирования, которые называются полипами. Остроконечные кондиломы – это тоже выбухающие образования, но они образуются в области ануса и наружных половых органов женщин при хронической гонереи или хроническом трихомонадном вагините.
5. Гиперпластическое воспаление лимфоидной ткани.
Это продуктивное воспаление лимфатических узлов, миндалин, солитарных фолликулов с пролиферацией молодых клеток- лимфоцитов, ретикулярных клеток, эндотелия сосудов и увеличением объема органа. Процесс обозначается как-гиперпластический лимфаденит, гиперпластический тонзилит, фолликулярный колит, энтерит.
Причины продуктивного воспаления-
- биологические: микробы, паразиты;
- физические;
- химические;
- иммунопатологические нарушения.
Течение: чаще - хроническое, реже - острое.
Исход:
1. рассасывание - обычно при остром воспалении;
2. фиброзирование при хроническом воспалении с развитием очагового или диффузного склероза: цирроз печени, кардиосклероз, пневмосклероз, нефроцирроз и т.д.
Значение: снижение функции поврежденного органа, последствия мзависят от локализации и распространенности процесса.
2. СПЕЦИФИЧЕСКОЕ ВОСПАЛЕНИЕ
Выделено по характерным морфологическим признакам при 5 заболеваниях:
1. Туберкулез.
2. Сифилис.
3. Лепра (проказа).
4. Риносклерома.
5. Сап.
Специфическое воспаление, как и банальное воспаление, имеет те же компоненты – адьтерацию, экссудацию, пролиферацию.
Однако оно имеет и свои отличия - главное : особенности клеточного инфильтрата, по которому можно ставить предположительный диагноз болезни. И таким образом сузить круг микробиологических исследований, которые позволяют поставить окончательный диагноз заболевания.
Общие признаки специфического воспаления-
- особый возбудитель;
- динамика воспаления, которая предопреляется иммунологической перестройкой организма;
- хроническое волнообразное течение (смена периодов обострения и затухания);
- наличие специфической гранулемы;
- некробиотические изменения по ходу воспаления (первичные - вызваны микробами первоначально; вторичные возникают после экссудативной и продуктивной реакций).
Но при каждом конкретном заболевании воспаление имеет свои патоморфологические особенности.
1. ТУБЕРКУЛЕЗ.
Возбудитель- микобактерия туберкулеза (палочка Коха).
Распространенность – исключительно велика во всем мире.
Туберкулезом болеют не только люди, но и животные - домашние и дикие.
Особенности возбудителя - он снабжен толстой восковидной оболочкой, которая делает его исключительно устойчивым к действию разрушительных факторов внешней и внутренней среды - кислотам, щелочам, высоким и низким температурам, ферментам тканей и фагоцитов.
Известны 3 типа туберкулезной палочки:
1. человеческий;
2. бычий;
3. птичий.
Для человека особенно опасны 1й и 2й типы.
Патоморфологические реакции при туберкулезе.
Воспаление при туберкулезе развивается по классической схеме и сопровождается появлением 3 основных компонентов:
- альтерации;
- экссудацмии;
- пролиферации.
Характер воспаления определяют 2 группы факторов:
1. вирулентность микробактерии туберкулеза;
2. реактивность организма.
1. Вирулентность микобактерии непостоянна. На нее влияют многие факторы. При выращивании микобактерии на искусственных средах вирулентность снижается. А при последовательных пассажах микробактерии от одного животного к другому вирулентность усиливается. В последнее время формируются антибиотикоустойчивые штаммы.
2. Реактивность организма также изменчива. На нее влияют разные факторы - возраст, питание, болезни и т.д.
Попадание микобактерии в организм – еще не болезнь. Болезнь развивается, когда равновесие нарушается в пользу микобактерии.
В тканях микобактерия вызывает фагоцитарную реакцию у нейтрофилов и макрофагвов. Нейтрофилы активно продвигаются к микобактерии и поглощают ее, вскоре погибают, микобактерии на какое-то время находятся в тканях. Но вскоре поглащаются макрофагами. Макрофаги превращаются в эпителиоидную клетку (клетку которая по своей форме напоминает клетки многослойного плоского эпителия). В цитоплазме эпителиоидных клеток находится много микобактерий. Некоторые эпителиоидные клетки превращаются в гигантские многоядерные клетки.
Гигантские многоядерные клетки – это очень активные фагоциты, которые снабжены мощным лизосомальным аппаратом.
В воспалении при туберкулезе большую роль играют Т лимфоциты.
Клеточный состав при туберкулезном воспалении весьма разнообразен. Он может быть: эпителиоидно-клеточным, лимфоидным, гигантоклеточным, смешанным.
Патоморфологическое лицо воспаления при туберкулезе определяет наличие бугорка (туберкул – значит бугорок).
Типы туберкулезных бугорков:
- альтеративный - преобладает альтерация;
- экссудативный - преобладает экссудация;
- продуктивный – (гранулематозный или туберкулезная гранулема), которая предопределяет морфологическую специфику туберкулезного воспаления.
Строение туберкулезной гранулемы:
- Центр - творожистый некроз.
- Вокруг некроза - вал из эпителиоидных клеток, лимфоцитов, макрофагов, плазмоцитов и едиичных гигантсикх клеток.
Судьба туберкулезного бугорка различна:
1. Благоприятный исход: незавершенный фагоцитоз переходит в завершенный. Палочки исчезают. Эпителиоидные клетки переходят в фибробласты, которые вырабатывают тропоколлаген , что предопределяет замещение бугорка фиброзной (рубцовой) тканью.
В последующем происходит петрификация или оссификация (появление костной ткани) зоны некроза.
2. Неблагоприятное течение туберкулезного воспаления сопровождается увеличением размеров гранулемы за счет альтерации, экссудации, инфильтации лейкоцитами на фоне активного размножения микобактерий. Усиливаются некротические процессы, приводящие к появлению творожистого некроза. В последующем происходит распад некротизированных очагов и возникновение язв и каверн (полостей).
Усиление защитных сил организма приводит к смене альтеративно-экссудативных процессов на продуктивные. Очаг некроза инкапсулируется.
При повторном снижении резистентности организма вновь усиливаются альтеративно-экссудативные процессы.
Туберкулез имеет волнообразный характер течения: обострение – затихание – обострение- затихание. Это определяет клинико-морфологическое лицо болезни.
Размеры бугорков колеблются от мелких\ просовидные\ до значительных диаметром в несколько см.
Локализация - поражаются все органы и ткани, болезнь имеет самые разные клинико-анатомические проявления.
Итог- туберкулез исключительно сложная и значимая медико-социальная проблема.
2. СИФИЛИС.
Сифилис (в переводе на русский язык означает любовь к свиньям). Термин ввел итальянец Фракасторо в 1550 в научной поэме по имени пастуха Сифилиса – героя поэмы, который болел сифилисом.
Сифилис тяжелое многоликое хроническое инфекционное заболевание, при котором, как и при туберкулезе, могут поражаться все органы и ткани.
Возбудитель сифилиса – бледная трепонема занимает промежуточное положение между бактериями и простейшими. Она малоустойчива и быстро погибает во внешней среде.
По клиническому течению выделяют три периода развития болезни:
- первичный;
- вторичный;
- третичный.
Инкубационный период болезни – 3 недели.
Наиболее частый путь попадания инфекции в организм – половой при половых сношениях. Реже бывает бытовой путь попадания инфекции - в полость рта через инфицированную посуду, при поцелуях и т.д.
Сифилис – это прежде всего венерическая инфекция.
1. Первичный сифилис.
Характеризуется развитием на месте внедрения бледной спирохеты твердого шанкра (первичный очаг патологии) и лимфаденита (воспаление регионарного лимфатического узла, сифилитический бубон).
Твердый шанкр макроскопически представляет собой плотный темнокрасного цвета участок кожи или слизистой округлой формы размерами до 1 см.
Локализация:
- мужчины: граница головки и тела полового члена;
- женщины: малые или большие половые губы, влагалище, шейка матки.
Патоморфология твердого шанкра: банальное альтеративно-экссудативное воспаление.
Исход - полное заживление.
Дата добавления: 2016-03-05; просмотров: 791;
