ГЛАВА 345. НОВООБРАЗОВАНИЯ ЦЕНТРАЛЬНОЙ НЕРВНОЙ СИСТЕМЫ
Ф. Хочберг, Э. Пруитт (F. Hochberg, A. РгиШ)
В США опухоли головного мозга, его оболочек и спинного мозга ежегодно служат причиной смерти 90000 человек. Причем /4 этих случаев составляют метастазы, возникающие у больных после лечения по поводу злокачественных заболеваний. Первичные опухоли из клеточных элементов оболочек или паренхимы мозга, а также спинного мозга встречаются у людей любого возраста. При новообразовании в мозге требуется много затрат — это койки в клиниках, оборудование для проведения диагностических тестов и другие медицинские ресурсы. Ежегодно на лечение больных с новообразованиями центральной нервной системы (ЦНС) затрачивается 4 млн долларов, что составляет Л средств, расходуемых на лечение всех больных с онкологическими поражениями.
Хотя специализированную помощь таким больным обычно оказывают нейрохирурги, радиотерапевты и нейроонкологи, с появлением новых визуализирующих методов более активную роль в постановке первоначального диагноза стали играть терапевты. На последующих стадиях заболевания эти пациенты могут вновь обращаться за помощью к врачам общего профиля. При лечении больных с первичными и метастатическими опухолями ЦНС в задачи врача входит: I) дифференцирование опухоли от неврологических поражений другой этиологии, в том числе от инфекций, нарушений метаболизма, псевдоопухоли мозга и субдуральной гематомы; 2) правильно использовать сложные диагностические методы, такие как компьютерная томография (КТ) и ядерный магнитный резонанс (ЯМР), а также инвазивные методы, например артериографию; 3) назначать раннюю терапию для контроля отека мозга и эпилептической активности; 4) исключить системное злокачественное поражение до направления пациента на биопсию; 5) распознать осложнения опухоли и противоопухолевой терапии.
Обследование больных с опухолями центральной нервной системы
Классификация опухолей
Различают первичные опухоли, происходящие из головного и спинного мозга, и метастатические опухоли, распространяющиеся из новообразований, поражающих органы той или иной системы. Как доброкачественные, так и злокачественные первичные опухоли ЦНС могут вызывать неврологические расстройства. Первичные опухоли развиваются из глиальных клеток (астроцитома, олигодендроглиома, глиобластома), клеток эпендимы (эпендимома) и тканей, поддерживающих жизнеобеспечение мозга (менингиома, шваннома, папиллома сосудистого сплетения). В детском возрасте опухоли берут начало из менее дифференцированных клеток (медуллобластома, нейробластома, хордома). Злокачественная астроцитома или глиобластома являются самыми распространенными типами первичных опухолей среди взрослых лиц старше 20 лет. Классификация внутричерепных опухолей приводится в табл. 345-1.
Таблица 345-1. Классификация внутричерепных опухолей
| Тип опухоли | Доля, % |
| Глиома: | |
| Глиобластома | |
| Астроцитома I и II степени | |
| Эпендимома | |
| Медуллобластома | |
| Олигодендроглиома | |
| Папиллома сосудистого сплетения | |
| Метастазы | |
| Менингиома | |
| Аденома гипофиза | |
| Шваннома | |
| Лимфома | |
| Другие (врожденные опухоли, недифференцированные нейроэктодермальные опухоли) |
Клинические проявления внутричерепной опухоли
Внутричерепные опухоли локализуются внутри вещества мозга (интрааксиальные) или в тканях, тесно прилегающих к мозгу (экстрааксиальные). В последнем случае проявляются симптомы сдавления или инфильтрации мозга. Многие симптомы, вызванные внутричерепными массами, отражают увеличение опухоли в объеме, ограниченном костями черепа, в норме занимаемым мозгом, кровью и спинномозговой жидкостью (СМЖ). Характер и тяжесть этих симптомов обусловливаются локализацией опухоли и скоростью ее роста. Хотя ткань мозга может приспосабливаться к медленно растущей опухоли, объемные образования с диаметром более 3 см сдавливают мозг, его сосуды и ликворные пространства. Сдавление нарастает в результате отека, окружающего опухоль (вазогенный отек мозга). По мере усиления инфильтрации или смещения нормальных структур мозга нарастают неврологические симптомы, а по мере роста опухоли формируются очаги кровоизлияния, некрозы, образуются кисты. Если опухоль блокирует нормальный ток ликвора, может возникнуть гидроцефалия.
Отек или застой в области диска зрительного нерва возникают при нарушении венозного оттока и течения аксоплазмы по зрительному нерву. Повышенное внутричерепное давление, вызванное объемным процессом в одном полушарии, может привести к смещению срединного отдела височной доли (крючок) через вырез намета мозжечка. При выпячивании крючка из намета мозжечка (вклинение крючка) происходят смещение среднего мозга и сдавление III черепного нерва. Клинические признаки одностороннего паралича III нерва — неподвижный, широкий зрачок, после чего вскоре появляющиеся угнетение сознания, расширение другого зрачка и гемипарез на противоположной стороне — позволяют предположить вклинение крючка. Объемный процесс, имеющий более центральную супратенториальную локализацию, вызывает менее специфическую картину, называемую центральным вклинением. В подобной ситуации по мере сдавливания промежуточного мозга и верхних отделов среднего мозга у больного развивается угнетение сознания. Возникают нарушения ритма дыхания по типу Чейна—Стокса, но зрачковые реакции сохраняются длительно, несмотря на дальнейшее ухудшение состояния больного.
Если объемные процессы локализуются в мозжечке, происходит вклинение миндалин мозжечка в большое затылочное отверстие. При смещении миндалин вниз сдавливанию и инфаркту подвергаются продолговатый мозг и часть шейного отдела спинного мозга. Возникают расстройства сердечно-сосудистой регуляции. Вслед за брадикардией и гипертензией появляются нерегулярность дыхания, а затем его остановка. Поражения небольшого размера в задней черепной ямке могут приводить к ранней гидроцефалии в результате блокирования оттока СМЖ на уровне IV желудочка или сильвиева водопровода.
Симптомы внутричерепной опухоли могут проявиться у больного с ранее диагностированным системным раком или при отсутствии данных о злокачественной болезни. У пациентов с внутричерепной опухолью обычно обнаруживают один или несколько симптомов: 1) головная боль с признаками повышенного внутричерепного давления или без них; 2) генерализованное прогрессирующее ухудшение познавательных функций или нарушения специфических неврологических функций речи и языка, памяти, походки; 3) эпилептические припадки, начинающиеся во взрослом возрасте, или увеличение по частоте и тяжести ранее наблюдаемой эпилептической активности; 4) очаговые неврологические симптомы, отражающие определенную анатомическую локализацию опухоли, например, при шванноме (невроме) слухового нерва в мостомозжечковом углу или менингиоме ольфакторной ямки селлярной и параселлярных областей.
Головная боль бывает первым симптомом у 50% больных с опухолями мозга. Натяжение твердой мозговой оболочки, кровеносных сосудов, черепных нервов является результатом местного сдавления, повышения внутричерепного давления, отека и гидроцефалии. У большинства больных с супратенториальными опухолями боль отражается в сторону опухолевой массы, а больные с новообразованиями в задней черепной ямке ощущают боль в ретроорбитальной, ретроаурикулярной и затылочной областях. Рвота, часто без предшествующей тошноты, свидетельствует о повышении внутричерепного давления и особенно часто встречается у больных с объемными процессами субтенториальной локализации.
Опухоли лобных долей могут достигнуть уже значительных размеров ко времени проявления первых неврологических симптомов. Часто эти симптомы бывают неспецифическими. Появляются трудноуловимые прогрессирующие расстройства мышления, замедляется сообразительность, снижаются деловые, профессиональные качества, наблюдаются расстройства памяти или апатия, заторможенность и сонливость. Теряется спонтанность мышления и действий. Появляются недержание мочи и неустойчивость походки. Развитие истинной дисфазии и слабости в конечностях свидетельствует об увеличении опухоли и окружающего его отека и распространении их на двигательную кору и центр речи в лобно-теменной области.
Опухолевому процессу, локализованному в височной доле, сопутствуют личностные изменения, которые могут иметь сходство с психотическими расстройствами. Разнообразные слуховые галлюцинации, внезапные перемены настроения, нарушения сна, аппетита, половых функций начинают чередоваться со сложными парциальными эпилептическими припадками и могут сопровождаться дефектами верхних квадрантов полей зрения на стороне, противоположной локализации опухоли.
Для опухолевых процессов теменно-затылочной локализации характерны нарушения высших корковых функций и зрения. При опухолях левой теменной доли наблюдают сенсорную афазию с контралатеральной гемианопсией, а при опухолях правой теменной доли — дезориентацию в пространстве, конструктивную апраксию и левостороннюю гомонимную гемианопсию.
Опухоли промежуточного мозга часто проявляются отсутствием реакции зрачка на свет, невозможностью взглянуть вверх и нейроэндокринными расстройствами. Гидроцефалия, обусловленная блокадой ликвороносных путей на уровне III желудочка, служит причиной головных болей. Синдромы опухолей промежуточного мозга и задней черепной ямки рассматриваются более подробно в разделе данной главы, посвященном новообразованиям этих локализаций.
При поражениях мозжечка и ствола мозга возникают паралич черепных нервов, дискоординация конечностей и походки, иногда симптомы гидроцефалии (см. в гл. 352 описание симптомов поражения черепных нервов).
Эпилептические припадки как первоначальный симптом наблюдаются у 20% больных с опухолями мозга. Больных эпилепсией, впервые проявившейся после 35-летнего возраста, необходимо обследовать на наличие опухоли мозга.
Другие группы больных с вновь диагностированным эпилептическим синдромом, имеющие высокий риск по новообразованиям головного мозга, включают пациентов с ранее диагностированным системным раком, продолжительными неврологическими заболеваниями (включая такие нейроэктодермальные поражения, как болезнь Реклингхаузена и туберозный склероз), а также острыми и атипичными психическими расстройствами. Тщательно собранный анамнез может помочь обнаружить «сложные парциальные» (височные) эпилептические припадки и личностные изменения, которые на несколько лет опережают момент постановки диагноза. Иногда дебют заболевания напоминает транзиторную ишемическую атаку без резидуальных симптомов, не сопровождающуюся судорогами, но, как правило, клинические особенности судорожного припадка дают достаточно сведений для определения локализации патологического процесса. Так, «джексоновский марш» тонико-клонических судорог указывает на локализацию опухоли в коре лобной доли, сенсорный марш — в коре сенсорной зоны теменной доли. Для метастатических опухолей, занимающих область перехода серого вещества в белое, по сравнению с первичными опухолями, более свойственно возникновение острой симптоматики, проявляющейся в течение нескольких дней или недель. Еще более быстрое развитие неврологической симптоматики может быть обусловлено кровоизлиянием при метастазах из опухолей легких, почек, щитовидной железы, меланомы, хориокарциномы. Напротив, кровоизлияния при первичных опухолях мозга, за исключением злокачественной астроцитомы, наблюдаются редко.
Объективное обследование больного с подозрением на опухоль центральной нервной системы
Когда врач обследует больного с опухолью мозга, у которого ранее не было диагностировано злокачественное заболевание, общее обследование должно включать:
1) осмотр кожи с целью поиска стигм нейрокожных синдромов и меланомы; 2) поиск увеличенных лимфатических узлов; 3) осмотр живота для выявления увеличенных печени и селезенки; 4) исследование прямой кишки с проведением анализа кала на скрытую кровь; 5) осмотр молочных желез у женщин; 6) обследование функций сердечно-сосудистой и дыхательной систем.
Неврологическое обследование больного с подозрением на опухоль мозга в первую очередь должно включать оценку психического статуса. Врач ищет признаки специфических нарушений высших корковых функций, свидетельствующих о локализации патологического процесса, в том числе дисфазии, диспраксии, расстройств памяти, а также любые наблюдаемые у больного личностные изменения. Обращает внимание на симптомы, характерные для повышенного внутричерепного давления (отек диска зрительного нерва и парез VI нерва) и признаки поражения других нервов, асимметрию со стороны мышечной силы, чувствительности, полей зрения и рефлексов. Выясняет, не является ли имеющаяся совокупность симптомов патогномоничной для поражений, локализующихся супратенториально, в промежуточном мозге, задней черепной ямке (см. выше). Сочетание поражений черепных нервов, кортикоспинальных путей и корешков пояснично-крестцового отдела спинного мозга может стать основанием для подозрения на метастазы в мягкую мозговую оболочку (см. ниже).
Обследование больного с интракраниальной опухолью
Достижения нейрорадиологии внесли большой вклад в совершенствование методов диагностики и лечения больных с новообразованиями ЦНС. План диагностических обследований, основанный на результатах первичных КТ и ЯМР, представлен в табл. 345-2. Язык нейроонкологии отличается от такового в общей онкологии, и термины «доброкачественный», «злокачественный» и «метастазирующий» приобретают иной смысл, если речь идет об опухоли ЦНС.. Доброкачественные и злокачественные опухоли не разграничиваются в табл. 345-2 в связи с идентичностью первоначальных клинических подходов. Хотя многие первичные опухоли ЦНС, характеризующиеся четкой гистологической дифференцировкой и медленным ростом, можно было бы отнести к «доброкачественным», их тем не менее относят к инкурабельным. Прогноз при опухолях с идентичной гистологической картиной различен и определяется локализацией и доступностью резекции. Вторичные опухоли ЦНС в условном смысле злокачественны, поскольку представляют собой метастазы и захватывают нормальную ткань. Как доброкачественные, так и злокачественные опухоли могут приводить к тяжелым необратимым неврологическим расстройствам. Первичные опухоли мозга за редкими исключениями не метастазируют за пределы ЦНС; однако практически все первичные опухоли мозга способны к диффузному обсеменению мягкой мозговой оболочки. Таким образом, подход ко всем внутричерепным опухолям, суммированный в табл. 345-2, основывается на клинико-анамнестических данных, результатах осмотра и обследования с помощью КТ и ЯМР.
Таблица 345-2. Обследование бального с предполагаемым новообразованием ЦНС после КТ и ЯМР
| Клиническая ситуация | Возможные диагнозы | Обследование, проводимое до лечения | Первый этап лечения | Второй этап лечения |
| Одиночное объемное образование на КТ и ЯМР | ||||
| Данных об онкологическом заболевании нет | Ненеопластическое поражение | Поиск метастазов | Стероиды | Лучевая химиотерапия по показаниям |
| Первичная или вторичная опухоль | Артериография Консультация хирурга | Хирургическая операция | Стероиды при необходимости |
| Доброкачественная или злокачественная опухоль | ||||
| Имеется установленное онкологическое заболевание | Радиорезистентная или радиосенситивная опухоль | КТ с введением двойной дозы контрастного вещества | Стероиды, радио терапия, если обнаружена радиосенситивная опухоль или онкологическое заболевание в активной стадии | - Стероиды * при необходимости |
| Другая опухоль, не связанная с первой (вторая — первичная) | Поиск метастазов Констультация хирурга | Стероиды, хирургическая операция, если обнаружена радиорезистентная опухоль или онкологическое заболевание в неактивной стадии | Постодера-ционная лучевая терапия Стероиды при необходимости | |
| Множественные объемные образования на КТ и ЯМР | ||||
| Данных об онкологическом заболевании нет | Ненеопластическое поражение | Поиск метастазов | Стероиды, радиотерапия, если выявлена злокачественная опухоль | Стероиды при необходимости |
| Первичная или вторичная опухоль | Стероиды, биопсия, радиотерапия, если злокачественная опухоль не выявлена | То же | ||
| Имеется установленное онкологическое заболевание | Метастазы | Не проводилось | Стероиды, радиотерапия | » » |
| Негативные2 результаты КТ и ЯМР | ||||
| При осмотре '. очаговый : неврологический дефицит отсутствует | 1нфекция >олезнь обмена | Люмбальная пун- ( кция Исключить инфекцию или нарушение метаболизма | См. по тексту |
| При осмотре обнаруживают очаговый неврологический дефицит | Сосудистое заболевание Карциноматозный менингит Эпилептический паранеопластический синдром, осложнение лечения | Люмбальная пункция КТ в динамике через 4—6 нед | См. по тексту |
1 Объемный процесс в задней черепной ямке с гидроцефалией. 2 Больной раком и с неврологической симптоматикой.
Лабораторное обследование при внутричерепных опухолях КТ с контрастным усилением и ЯМР в настоящее время в основном заменяют комплексное обследование, состоящее из рентгенографии черепа, электроэнцефалографии, радионуклидного сканирования мозга и артериографии, ранее являвшихся основными методами обследования больных с подозрением на опухоль мозга. Универсальное применение КТ и ЯМР вряд ли претерпит существенные изменения при внедрении в клиническую практику других методов, например ЭЭГ с компьютерным анализом, венозной и артериальной дигитальной субтракционной ангиографии, сканирования мозга с использованием меченых моноклональных антител против специфических типов опухолей.
Компьютерная томография (КТ). КТ с контрастным усилением дает возможность визуализировать внутричерепные поражения диаметром не менее 0,5 см. Некоторые опухоли, плотность которых превышает таковую для нормальной паренхимы мозга, включая менингиому, меланому и первичную лимфому, а также опухоли, сопровождающиеся спонтанным кровоизлиянием, можно обнаружить без контрастного усиления. Реконструкция в венечной и сагиттальных плоскостях с увеличением отдельных зон позволяют диагностировать 95% внутричерепных объемных образований и выявить опухоли в пределах 1 см их гистологических границ.
Опухоли обычно имеют вид гомогенной или контрастирующейся в виде кольца массы с перифокальным отеком различной степени выраженности. Хотя КТ не заменяет биопсийной диагностики, зачастую она дает возможность правильно предсказать гистологию опухоли (рис. 345-1).
При первичных КТ-исследованиях можно не обнаружить изменений в случаях карциноматоза оболочек мозга, мелких метастазов, первичной лимфомы мозга и некоторых глиальных опухолей; при повторной КТ через 4—6 нед с усилением, проводимыми при помощи одной или двух доз контрастного вещества, обычно удается обнаружить опухоль. Однако врачу следует проявить осторожность и не относить все изображения объемных процессов на КТ к опухолям. Так, кольцевидное усиление может отмечаться при абсцессах, свежих инфарктах мозга, бляшках рассеянного склероза и отдельных сосудистых мальформациях, сопровождающихся кровоизлиянием, или без такового. Часто при обследовании больного по поводу внутричерепного объемного процесса у него случайно обнаруживают асимптомные менингиомы и аневризмы.
При помощи КТ в сочетании с введением метризамида в субарахноидальное пространство могут быть выявлены опухоли ствола головного мозга, мозжечка и спинного мозга. В связи с возрастанием риска эпилептических припадков после введения метризамида с профилактической целью больным следует вводить фенобарбитал. ,
Ядерный магнитный резонанс (ЯМР). ЯМР-сканирование дает изображение большинства метастатических и первичных опухолей и области перифокального отека (см. гл. 341). Этот метод служит важным дополнением к КТ, особенно при диагностике поражений, локализующихся вблизи костей основания черепа.
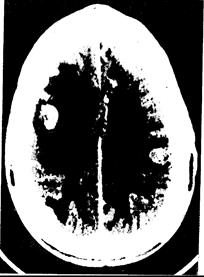
Рис. 345-1. При КТ с контрастным усилением видны три метастатические опухоли мозга. Обращает на себя внимание отек вокруг очага поражения в правой лобной доле с сопутствующим транссерповидным вклинением.
Опухоли ствола мозга и спинного мозга визуализируются, и новые достижения технологии позволят прибегать к контрастной миелографии. В настоящее время ЯМР не дает возможности разграничить радиационный некроз рецидивирующей опухоли или отека на фоне химиотерапии от отека, обусловленного ростом опухоли. Однако при использовании парамагнитного контрастного вещества диэтилентриаминпентауксусной кислоты (ДПТУ), вводимого внутривенно, ЯМР головного мозга выявляет дефекты аналогично тому, как это делают органические йодиды при КТ. Комбинированное использование данного парамагнитного вещества и высокоэнергетических установок дает возможность более четко разграничить опухолевую и неопухолевую ткани.
Ангиография. Трансфеморальная артериография обеспечивает избирательную визуализацию внутренних сонных, позвоночных артерий и их ветвей. Сосуды злокачественных опухолей характеризуются ангиографической «гиперемией» с расширенными, быстро дренирующимися венами. Эти признаки не наблюдаются при внутримозговых кровоизлияниях, инфарктах или абсцессах. Знание сосудистой анатомии часто помогает предоперационному нейрохирургическому планированию. Иногда необходимые детали выявляются после внутривенного введения контрастного вещества и субтракционной дигитальной ангиографии.
Лечение больных с интракраниальными опухолями
Хирургическое вмешательство: биопсия и резекция. Хирургическая ревизия дает возможность идентифицировать опухоли у больных как с одиночными, так и с множественными внутричерепными очагами поражения. Она может оказаться необходимой при постановке диагноза у больных с множественными патологическими очагами в мозге, у которых тщательное обследование, включая гемограмму, функциональные печеночные пробы, анализ карциноэмбрионального антигена, рентгенографию грудной клетки, цитологический анализ мокроты, радионуклидное сканирование костей и печени и, возможно, внутривенная пиелография не дали искомых результатов. Среди больных с множественными метастатическими очагами в ЦНС у 20% нет признаков первичного злокачественного новообразования.
Биопсию опухоли осуществляют путем открытой краниотомии или с помощью стереотаксических методик под контролем КТ. Установление диагноза имеет важное значение для определения прогноза и лечения. Проводимая резекция носит лечебный характер при некоторых первичных опухолях, таких как менингиома. эпендимома, олигодендроглиома и слабо дифференцированная астроцитома (см. ниже), локализующихся в недоминантном полушарии, лобном, передневисочном и затылочном отделах или желудочковой системе. После частичной резекции несколько уменьшается выраженность симптомов, в том числе улучшается контроль эпилептических припадков; при уменьшении отека мозга снижается зависимость от кортикостероидов. Хотя больному с множественными внутричерепными поражениями резекция дает немного, она может оказаться полезной при солитарном метастазе. Резекция солитарной опухоли у больных с известным злокачественным заболеванием может быть назначена, если: 1) резидуальные признаки злокачественного заболевания отсутствуют более 2 лет; 2) требуется облегчить специфические симптомы, такие как гидроцефалия; 3) известно, что опухоль радиорезистентна, как это бывает в случаях меланомы, саркомы, карцином почек и толстой кишки; 4) симптоматическая опухоль рецидивирует после облучения; 5) злокачественное заболевание у пациента находится под надлежащим контролем, и наличие опухоли мозга является ограничивающим фактором в отношении качества выживаемости. Некоторым больным данный подход позволяет жить, не испытывая никаких неврологических нарушений на протяжении более одного года.
Неотложное лечение при внутричерепных опухолях. При клиническом проявлении ухудшения общего состояния больного, включая ступор, очаговые неврологические симптомы, признаки транстенториального вклинения, требуется активное лечение. Оно должно быть направлено на уменьшение отека мозга, снижение внутричерепного давления и риска эпилептических припадков. При ежедневном приеме дексаметазона в дозе 30—80 мг или метилпреднизолона в дозе 120—200 мг, разделенных на 4—6 введений, уменьшаются отек мозга и сопутствующая хирургическая инвалидизация. Кортикостероиды могут не обеспечить контроля за симптомами, обусловленными обструкцией желудочковой системы, в связи с чем может потребоваться неотложное дренирование желудочков. Антиконвульсанты обычно назначают больным с эпилептическими припадками, но многие врачи рекомендуют их с профилактической целью больным с внутричерепной опухолью.
Злокачественные заболевания и центральная нервная система
Церебральные метастазы
Наиболее распространенные опухоли ЦНС являются метастатическими. В данном разделе обсуждается тактика ведения больных, у которых имеется опухоль ЦНС при подозрении на системное злокачественное заболевание.
Патогенез и патологические изменения. Метастазы в головной мозг наблюдаются у 25% больных со злокачественными заболеваниями. Распространение метастазов по своду черепа, паренхиме мозга и субарахноидальному пространству происходит посредством нескольких механизмов. Гематогенные опухолевые эмболии из промежуточных органов, таких как легкие и печень, являются наиболее частыми механизмами распространения одиночных опухолей молочных желез и легких, а также меланомы. При опухолях матки, толстого кишечника и предстательной железы метастазы распространяются в спинальный канал по перивертебральной венозной системе. Прямое распространение опухолей, расположенных на голове и шее, может происходить через основание черепа. Прямую пара-спинальную инфильтрацию можно наблюдать при лимфоме, раке предстательной железы и молочных желез. Проникновение опухоли в глазное яблоко через сосудистое сплетение мозга и субарахноидальное пространство происходит при лимфоме и лейкемии.
Клинические проявления. Около 60% метастазов в головной мозг наблюдают в тех случаях, когда злокачественное заболевание уже диагностировано. Большинство случаев обусловлено раком легкого у мужчин и молочных желез у женщин, но наиболее выраженной тенденцией к распространению по ЦНС обладает меланома. Среди больных с церебральными метастазами (чаще всего исходящими из легких) у 20% неврологическая симптоматика проявляется до обнаружения первичной опухоли. К некоторому моменту после диагностирования злокачественного заболевания у 25% больных раком легкого, 6—20% раком молочных желез и примерно у 50% больных с меланомой (когда эта последняя опухоль уже дала метастазы вне пределов ЦНС) развиваются опухоли в головном и спинном мозге. У больных рецидивирующей саркомой яичника или колоректальным раком, выживших свыше 3 лет после установления первичного диагноза, повышается риск неврологического поражения. В прошлом эти опухоли редко давали метастазы в мозг. У большинства пациентов церебральные метастазы появляются при системном рецидиве (табл. 345-3). Исключение представляют больные раком легкого, у которых поражение нечасто бывает проявлением или первым обнаруженным признаком рецидива злокачественного заболевания, течение которого во всех остальных отношениях находится под надлежащим контролем. Поскольку выживаемость онкологических больных продолжает увеличиваться благодаря системному лечению, можно ожидать, что частота вовлечения ЦНС будет возрастать практически при всех типах опухолей.
Таблица 345-3. Время между установлением диагноза рака и появлением его метастазов в мозг
| Больные с метастазами в мозг, % | ||||
| опухоль | при диагностике первичной опухоли | позднее во время роста опухоли | при аутопсии | время между установлением диагноза первичной опухоли и диагностикой метастазов в мозг |
| Рак легких | 10—15 | 22—30 | 15—30 | 90 через 3 мес |
| Рак молочной железы | 6—20 | 15—30 | 90 через 1 год | |
| Меланома | 40—80 | 80 через 1 год | ||
| Опухоль почки | 11—13 | 8—20 | 90 через 1 год | |
| Колоректальная опухоль | — | 75 через 2 года | ||
| Саркома | — | 90 через 1 год |
Источник: Weiss et al., Deutsch et al.
Диагностика церебральных метастазов. Чаще, чем первичные опухоли мозга, метастазы в мозг сопровождаются эпилептической активностью, усиливающейся головной болью и слабостью в конечностях. Эти симптомы часто развиваются в течение нескольких дней или недель. КТ с контрастным усилением является методом выбора при обследовании пациентов с известным злокачественным заболеванием и вновь возникшей неврологической симптоматикой (см. табл. 345-2). Опухоли выявляются в виде множественных очагов поражения с кольцевидными зонами усиления или одиночных объемных образований равномерной плотности. Больным трех групп, не имеющим неврологических симптомов, первоначальный диагноз ставят с помощью КТ. К 1-й группе относятся больные раком легкого; при подготовке к лобэктомии легких им следует проводить в предоперационном периоде КТ-обследование, поскольку у 5% этих больных обнаруживают клинически «немые» церебральные метастазы. У больных 2-й группы профилактическое облучение мозга по поводу мелкоклеточной карциномы легких должно предваряться КТ. К 3-й группе относятся больные с широкой диссеминацией рака при опухолях молочных желез и яичек, саркоме или меланоме, которым предполагается проведение системной химиотерапии; они должны пройти КТ-обследование для установления стадии заболевания.
У 10% больных раком развиваются неврологические нарушения, хотя при КТ не удается выявить внутричерепного объемного процесса. Очаговые симптомы двигательных расстройств и поражений черепных нервов, головная боль и нарушения интеллекта могут быть результатом сосудистых поражений, сопутствующих злокачественному заболеванию, недиагностированным эпилептическим припадкам, карциноматозу оболочек мозга, паранеопластическим синдромам и осложнением лечения по поводу опухолей (табл. 345-4).
У больных со злокачественными новообразованиями развиваются цереброваскулярные поражения нескольких типов (см. Graus et al.). Множественные инфаркты головного мозга чаще наблюдают у больных с одиночными опухолями; лимфоме и лейкозу сопутствует диффузная энцефалопатия, обусловленная диссеминированным внутрисосудистым свертыванием, или кровоизлиянием на фоне нарушений в свертывающей системе крови, или тромбоцитопенией.
Очаговый дефицит у больного с отрицательными результатами КТ может быть обусловлен эпилептическими припадками при неустановленном метастатическом поражении или манифестацией карциноматоза оболочек мозга либо паранеопластических синдромов (см. гл. 304). При повторном проведении КТ через 4—6 нед часто обнаруживают опухоль. С целью исключения инфекции и поиска лептоменингеальной
Таблица 345-4. Осложнения, наблюдаемые при химиотерапии
| Неврологические нарушения | Лекарственные препараты | Способ введения |
| Энцефалопатия | Стероиды | ПО/ВМ/ВТ |
| L-Аспарагиназа | ВВ | |
| Прокарбазин | ПО/ВВ | |
| Нитрозомочевина | ПО/ВВ/ВА/ВВ ВД | |
| Цитозина арабинозид | ВВ ВД | |
| Лейкоэнцефалопатия | Метотрексат | ВВ ВД/ВТ |
| Отек мозга | Цисплатин | ВА |
| Нитрозомочевина | ВА/ВВВД | |
| Поражение зрительного нерва | Нитрозомочевина | ВА/ВВВД |
| Мозжечковая атаксия | 5-фторурацил | ВВ |
| Цитозина арабинозид | ВТ | |
| Нейропатия черепных нервов | Винкристин | ВВ |
| Цисплатин1 | ВВ/ВА | |
| Миелопатия/радикулопа-тия | ТиоТЭФ | ВТ |
| Метотрексат | вввд/вт | |
| Цитозина арабинозид | вввд/вт | |
| Периферическая нейропатия | Винкристин2 | ВВ |
| Цисплатин | ВВ | |
| Миопатия | Стероиды | по/вм/вд |
| Винкристин | ВВ |
Источник: Young, с изменениями.
1 Ото- и вестибулотоксичен.
2 Вегетативная нейропатия также может иметь место.
Примечание. Способы введения: ВА — внутриартериальный, ВМ — внутримышечный, ПО — пероральный, ВТ — внутритрахеальный, ВВВД — высокие внутривенные дозы.
опухоли таким больным показана пункция с цитологическим исследованием ликвора (см. ниже). При паранеопластических расстройствах могут быть обнаружены плеоцитоз СМЖ и небольшое увеличение содержания белка.
Лечение. Распространенное мнение о том, что метастазы в мозг характеризуются однотипным клиническим течением, несостоятельно. Терапевтические рекомендации должны основываться на типе, размерах и радиочувствительности первичной опухоли, вызываемой ею инвалидизации, а также числе и локализации метастазов.
Больным с одиночными поражениями при слабой активности злокачественного процесса или отсутствии таковой показана хирургическая операция. При распространенном злокачественном поражении больным необходим покой. Им могут быть назначены стероиды, чтобы оптимизировать функционирование нервной системы и уменьшить головную боль (см. «Неотложное лечение внутричерепных опухолей»).
Лучевая терапия. После купирования острой симптоматики большинство пациентов с множественными метастазами в головной мозг или недоступными резекции солитарными поражениями получают лучевую терапию. Общепринятым подходом является паллиативное облучение всего мозга общей дозой 30 Гр (3000 рад), разделяемой на 10—15 равных фракций. У 75 % больных отмечают улучшение общего состояния и данных компьютерной томографии. Более 50% пациентам становится возможным позволить временно прекратить прием стероидов. Однако лишь 30% больных, закончивших курс радиотерапии, выживают в течение б мес и менее 20% — до 1 года. Около 60% больных из числа последних погибают от рецидива опухоли, а не от поражения мозга. Менее эффективно лечение пожилых больных, при далеко зашедшем раковом поражении и пациентов с радиорезистентными опухолями (такими как меланома) желудочно-кишечного тракта и легких. При вновь наступившем прогрессирующем нарастании неврологических расстройств можно повторить назначение кортикостероидов.
Химиотерапия. Системная (внутривенное или внутриартериальное введение) химиотерапия была с некоторым успехом применена при церебральных метастазах легких (мелкоклеточный рак), молочных желез и яичек. Появились курьезные сообщения о метастазах в мозг из первичных опухолей в молочных железах после лечения тамоксифеном и другими химиопрепаратами.
Метастазы в мягкую мозговую оболочку
Патогенез и патологические изменения. У 8% больных раком развивается диффузная инфильтрация оболочек мозга. Часто поражаются корешки черепных и спинальных нервов. К числу злокачественных заболеваний, для которых характерно вовлечение оболочек, относятся неходжкинская лимфома, лейкоз, меланома, а также аденокарцинома легких, молочных желез и желудочно-кишечного тракта.
Клинические проявления. Наиболее часто у больных наблюдают головную боль, расстройства мышления, поражения черепных нервов и пояснично-крестцовые радикулопатии, а также эпилептические припадки (иногда). Результаты КТ обычно нормальные, но может быть обнаружено расширение желудочков и диффузное усиление изображения оболочек под полушариями головного мозга и на основании мозга.
Для постановки диагноза необходима люмбальная пункция. В ликворе 75% пациентов выявляют очень легкий мононуклеарный плеоцитоз — от 5 до 100 клеток. Иногда можно обнаружить увеличение уровня белка и снижение содержания глюкозы. но для подтверждения диагноза необходимо найти злокачественные клетки. Для того чтобы проследить положительную динамику картины ликвора, могут потребоваться повторные люмбальные пункции. В связи с болями в спине и радикулярными симптомами таким больным часто проводят миелографию. С ее помощью можно обнаружить множественные мелкие узелки на корешках нервов. При выявлении более крупных очагов поражения проводят радиотерапию.
Лечение. При карциноматозе оболочек мозга показано сочетанное применение облучения черепа и подоболочечного введения химиопрепаратов. Их вводят также в субарахноидальное пространство на поясничном уровне или (что более эффективно) в цистерну, сообщающуюся с боковым желудочком. Часто применяют метотрексат, триэтилентиофосфамид (ТиоТЭФ) и цитозина арабинозид по отдельности или в комбинациях.
Около 5% больных с карциномой молочной железы первоначально реагируют на такое лечение, но в среднем выживаемость составляет лишь 7 мес. Прогноз особенно неблагоприятен при карциноматозе оболочек мозга, вызванном меланомой или опухолью легких. Лишь отдельные больные реагируют на лечение. Более благоприятный прогноз у пациентов с лимфомой или лейкозом, у которых течение болезни часто удается контролировать в течение 2 лет и более. Неэффективность лечения свидетельствует о медикаментозной резистентности опухоли, плохой циркуляции препарата в субарахноидальном пространстве и развитии осложнений, возникающих при химио- и радиотерапии (см. табл. 345-4).
Токсические эффекты при лечении больных раком
Химиотерапия. Длительное лечение кортикостероидами может вызвать инсулинзависимый сахарный диабет, миопатию, асептический некроз головки бедренной кости и предрасположенность к тромбофлебиту. При постепенном снижении доз стероидных препаратов и интенсивной физиотерапии изменения в мышцах на ранних стадиях обратимы. Приему антиконвульсантов сопутствуют кожные аллергические реакции. Может потребоваться коррекция дозировки антиконвульсантов у больных, получающих кортикостероиды. Аллергия на антиконвульсанты может маскироваться, если больной получает кортикостероиды, и проявиться позднее, когда дозы стероидов постепенно снижаются. В табл. 345-4 приведено токсическое влияние на нервную систему используемых в настоящее время химиотерапевтических препаратов.
.Лучевая терапия. Радиотерапия сопровождается токсическими воздействиями на ЦНС. В течение 1—2 нед после ее начала могут возникать острые изменения в психическом статусе пациента или обостряться ранее отмечавшиеся нарушения. Эти эффекты обусловлены нарастанием отека мозга, и таким больным рекомендуют увеличить дозу кортикостероидов. Подострые изменения, наступающие между 3-м и 8-м месяцем после лечения, объясняются индуцируемой облучением демиелинизацией, и они не реагируют на действие стероидов. Эти изменения включают повторное возникновение ранее отмечавшихся неврологических нарушений и появление на КТ объемного образования, неотличимого от рецидивировавшей опухоли. У больных после облучения спинного мозга можно наблюдать феномен Лермитта — прострел в спину и нижние конечности при сгибании шеи.
В период между 18-м и 60-м месяцем после облучения начинают проявляться другие менее обратимые изменения; это замедление темпов роста и задержка умственного развития у детей, получивших свыше 30 Гр (3000 рад) при облучении всего мозга. У взрослых, получавших более 50 Гр (5000 рад), могут появиться кортикальная атрофия, сообщающаяся гидроцефалия и дисфункция гипоталамуса с повышением уровней пролактина в крови и аменореей или импотенцией. Наступающая деменция необратима, в случае гидроцефалии шунтирование желудочков обычно не дает улучшения.
При лучевой терапии страдает также периферическая нервная система. После облучения, доза которого превышает 40 Гр (4000 рад), может отмечаться локальная дисфункция плечевого или поясничного сплетений. Причем эти изменения обычно проявляются более чем через 1 год после лечения (см. гл. 255). В отличие от нарушений функций периферического нерва, обусловленных распространением на него опухоли, лучевая плексопатия обычно не сопровождается болью. Для разграничения опухолевого и токсического лучевого поражения могут потребоваться дополнительные методы обследования, включая КТ. Лечение кортикостероидами может дать некоторый положительный эффект.
Первичные опухоли мозга
В данном разделе рассматриваются наиболее распространенные первичные опухоли мозга у взрослых, различающиеся по гистологическим типам. Другие опухоли, имеющие типичное расположение и клиническую симптоматику, больше отражающую их локализацию, чем специфическую гистологию, описываются по признаку их локализации. К числу последних относятся опухоли промежуточного мозга — Ш желудочка, задней черепной ямки и основания черепа.
Злокачественная астроцитома (глиобластома)
Определение. Злокачественные астроцитомы, или глиобластомы (известные также как злокачественные глиомы, или астроцитомы Ш и IV стадий), и менее злокачественные анапластические астроцитомы составляют 25% из 5000 случаев внутричерепных глиом, ежегодно диагностируемых в США; 75% глиом, встречающихся у взрослых, относятся к этой категории. На долю этих опухолей приходится более значительная часть затрат, связанных с лечением больных со злокачественными поражениями головы, чем при любых других опухолях. Заболевание начинается, как правило, на пятом десятилетии жизни. Пациент неоднократно подвергается госпитализациям и оперативным вмешательствам, у него отмечаются нарастающие по своей тяжести осложнения, сопутствующие относительному неэффективному лечению.
Патогенез и патологические изменения. Некоторые опухоли появляются у больных с длительно отмечающимися эпилептическими припадками и личностными расстройствами при дисфункции височной доли, на рубцовой ткани после перенесенной черепно-мозговой травмы, что позволяет в некоторых случаях предполагать развитие злокачественных клеток из более доброкачественного очага глиальной пролиферации. Известны редкие примеры семейных случаев злокачественных опухолей, свидетельствующие о генетической предрасположенности к ним. По меньше мере четыре вирусных онкогена человека (sis, myc, src, n-myc) идентифицированы в клеточных линиях, полученных из первичных опухолей мозга. Небольшие опухолевые скопления появляются при воздействии определенных производственных факторов, особенно в нефтеперерабатывающей промышленности. На ранней стадии опухоль напоминает новообразования, вызываемые различными вирусами у зараженных животных. При осмотре невооруженным глазом видно, что нормальный мозг изменен и пронизан желтой опухолевой тканью, содержащей участки некроза, геморрагии, кисты. При микроскопическом исследовании обнаруживают высокоцеллюлярную структуру с гетерогенными глиальными клетками, вытянутыми или округлыми астроцитами, отростки которых характеризуются положительным окрашиванием на глиальный фибриллярный кислый протеин. Можно заметить глиальные клетки, митозы и пролиферацию мелких капилляров.
Клинические проявления. У больных обычно отмечают подострый нарастающий неврологический дефицит, проявляющийся очаговыми симптомами и личностными изменениями. Нарушения психики и эпилептические припадки или остро возникающие вторичные симптомы при кровоизлиянии в опухоль могут появляться у больного задолго (от нескольких месяцев до одного года) до постановки диагноза опухоли. При КТ обнаруживают картину гетерогенного усиления опухолевого очага, усеянного очажками низкой плотности, вероятно, соответствующими опухолевому некрозу и отеку. Редко встречаются множественные опухоли. При ЯМР часто выявляют более массивное опухолевое образование, чем оно визуализируется при КТ (рис. 345-2).
Помимо более типичной локализации в белом веществе полушарий мозга, злокачественная астроцитома может быть расположена в стволе мозга, мозжечке и спинном мозге. Но, к сожалению, независимо от локализации опухоли прогноз за последние 20 лет существенно не изменился. После лечения у большинства больных наблюдают кратковременное, примерно в течение месяца, функциональное улучшение, после которого симптомы, свидетельствующие о рецидиве опухоли, нарастают. У 80% больных смерть наступает в течение 6—8 мес в связи с рецидивом опухоли. В результате нарастания неврологических расстройств развиваются ступор и кома. У больных, выживающих дольше 1 года (чаще это лица молодого возраста), возможна опухолевая диссеминация на оболочках мозга и эпендиме. Метастазирование за пределы ЦНС отмечают исключительно редко.
Лечение. У большинства больных должна быть с помощью биопсии подтверждена гистологическая природа опухоли. Частичное удаление опухоли рекомендуется в тех случаях, когда она имеет локализацию, доступную обширной резекции.
Терапевтические методы малоэффективны. Среднюю продолжительность жизни, составляющую для нелеченых больных 17 нед, удается увеличить до 47 нед с помощью постоперационного внешнего пучкового облучения и 62 нед при сочетании облучения с химиотерапией. В подгруппе больных моложе 50 лет продолжительность жизни несколько выше. Около 20% пациентов этой группы выжили до 2 лет после краниального облучения дозой 55—60 Гр (5500—6000 рад) в сочетании с дополнительной химиотерапией кармустином нитрозомочевины (КНМ) или ломустином нитрозомочевины (ЛНМ).
Предпринимаются попытки улучшить прогноз при данной опухоли путем имплантации источников радиации (брахитерапия). Современные испытываемые методы химиотерапии включают проведение местных артериальных инфузий кармустина или цисплатина до облучения или при рецидивировании опухоли. В экспериментах изучается эффективность интерферона и моноклональных антител.
Астроцитома
Определение. Малодифференцированные астроцитомы могут локализоваться во всех отделах головного и спинного мозга. У взрослых больных чаще всего они располагаются в субкортикальном белом веществе. У детей и лиц молодого возраста
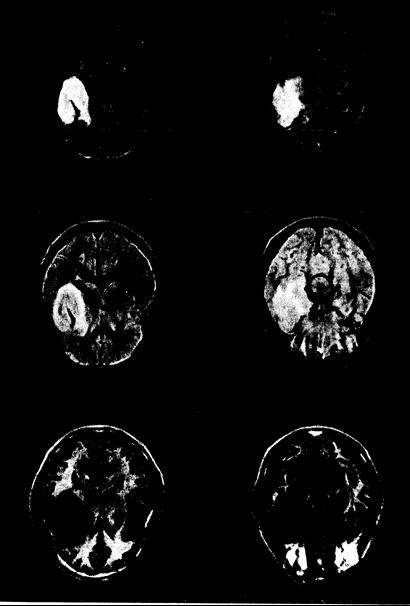
Рис. 345-2. ЯМР-изображение мультиформной глиобластомы. Виден большой очаг поражения, захватывающий передний полюс левой височной доли и оперкулярную область с центральной зоной значительно удлиненных времен релаксации (темного цвета на срезах при исследовании по восстановлению инверсии IR, вверху, светлого цвета на срезах при исследовании по спиновому эху SE, внизу). Эта область окружена тонким ободком ткани с умеренно удлиненным Т1 (серого цвета) и Т2 (более яркой при предыдущем эхо, средний ряд, и менее яркой при последующем эхо, нижний ряд). Считается, что не доказано гистологическими исследованиями, что центральная зона представляет собой опухолевую массу с резко измененными Т2, окруженную тонким ободком отечной или сдавленной мозговой ткани (умеренно удлиненные времена релаксации). Верхний ряд-исследование IR—TR=1500, TI-450, ТЕ=45 мс. Средний ряд: исследование SE—TR=2000, ТЕ=60 мс. Нижний ряд: исследование SE—TR=2000, TE=120 мс.
астроцитомы развиваются в зрительных нервах, мозжечке (кистозная, ювенильная, пилоцитарная астроцитома) и стволе мозга (понтинная глиома). Кроме того, эти опухоли сочетаются с нейрофиброматозом и туберозным склерозом, а также обнаруживаются у 20% больных, подвергаемых височной лобэктомии для контроля хронических эпилептических расстройств.
Патогенез и патологические изменения. Опухоли не имеют сосудов, очагов некроза и содержат гомогенные популяции хорошо дифференцированных астроцитов. При мозжечковой и реже супратенториальной локализации опухоль может состоять из небольшого астроцитарного узла, сочетающегося с кистой значительно более крупных размеров. Кальцификацию сочетают нечасто.
Клинические проявления. Опухоль растет медленно в течение нескольких лет и вызывает симптомы, обусловленные смещением нормальной мозговой ткани или прорастанием белого вещества с находящимися в нем проводящими путями. Глиомы зрительных нервов приводят к прогрессирующим одно- или двусторонним дефектам полей зрения, в ряде случаев заканчивающимся слепотой и иногда проптозом. Компрессия гипоталамуса может вызвать эндокринные нарушения. Гидроцефалию отмечают редко. В стволе мозга эти опухоли обычно поражают несколько черепных нервов (часто отводящий, лицевой и тройничный) и позднее — кортикоспинальные волокна, медиальную петлю и спиноталамические пути. Данные симптомы следует дифференцировать от сходных проявлений рассеянного склероза, артериовенозных мальформаций, кист при цистицеркозе и эхинококкозе, экстрамедуллярных опухолей, таких как шванномы и менингиомы. Мозжечковые астроцитомы приводят к нарастающей дискоординации движений и атаксии походки, сопровождающихся глазодвигательными нарушениями. Опухоли супратенториальной локализации нередко вызывают эпилептические припадки до появления каких-либо очаговых расстройств, обнаруживаемых при клиническом осмотре и КТ-исследовании.
Характерным изображением при КТ бывает неотчетливый объемный очаг пониженной плотности (по сравнению с окружающей тканью мозга), дающий слабое контрастное усиление или не характеризующийся ни усилением, ни признаками отека. При ЯМР часто выявляют изменения белого вещества у тех больных, у которых при КТ никаких изменений не обнаруживали. Поэтому ЯМР — более надежный метод ранней диагностики и последующих наблюдений за больным. Часто болезнь характеризуется стабильным клиническим течением, и при повторных радиологических исследованиях обнаруживаются лишь незначительные изменения. В тяжелых случаях процесс медленной инфильтрации белого вещества, называемый глиоматозом мозга, приводит к генерализованной инфильтрации вещества мозга отдельными атипичными астроцитами без признаков локализованной опухоли. Злокачественное перерождение астроцитомы сопровождается быстрым прогрессированием симптоматики, развитием перифокального отека, при КТ выявляют рост опухоли и контрастное усиление.
Лечение. Хирургическое удаление эффективно при некоторых астроцитомах мозжечка, зрительного нерва и лобарных астроцитомах. Во многих случаях возможно дренирование кист с частичной резекцией. Биопсию следует выполнять при супратенториальных опухолях, и гораздо реже — при глиомах ствола и спинного мозга. Исключением для последних служат опухоли, имеющие кистозный или экстрааксиальный компонент. Если удалена не вся опухоль, рекомендуется ее послеоперационное облучение. Менее ясна целесообразность облучения после удаления опухолей. Следует тщательно обдумать время лучевой терапии в связи с длительным естественным течением астроцитом, в особенности при их супратенториальной локализации. Облучение рекомендуется при нарастании симптоматики и увеличении размеров опухоли по данным КТ или ЯМР. При практически полном удалении опухоли (подтвержденном КТ и ЯМР) можно отложить облучение на несколько лет. Разумное применение кортикостероидов по ходу лучевой терапии или в случае рецидивирования симптомов способствует улучшению нарушенных функций. Средняя продолжительность жизни составляет 67 мес при супратенториальных опухолях и 89 мес при опухолях мозга. Есть данные о 15-месячной средней выживаемости больных с опухолями ствола мозга. Однако выживаемость в течение 5 лет наблюдали лишь в 30% случаев. Изучаемая в настоящее время химиотерапия при опухолях стволовой локализации на некоторое время продлевает жизнь больным.
Олигодендроглиома
Определение. Эта опухоль олигодендроглиального происхождения может развиваться из глиальных клеток одного или нескольких типов. Она встречается нечасто — лишь у 10% больных с глиомами.
Патологические изменения. При микроскопическом исследовании обнаруживают круглые клетки, содержащие темные ядра со слабо окрашенной цитоплазмой. Эти опухали имеют склонность к спонтанным кровоизлияниям.
Клинические проявления. Эти опухоли чаще локализуются в лобных долях или внутри желудочков и проявляются клинически на третьем или четвертом десятилетиях жизни. При КТ выявляется четко отграниченное объемное образование, характеризующееся низким ослаблением рентгеновских лучей с хорошо заметными отложениями кальция и мелкими кистами.
Лечение. Хотя олигодендроглиома гистологически является «доброкачественной», резекция дает излечение лишь у Уз больных. Целесообразность постоперационного облучения не установлена; его рекомендуют лишь при нерезектабельных опухолях и опухолях с признаками малигнизации, такими как контрастное усиление, или радиологически подтвержденным опухолевым ростом. Проведены проспективные исследования постоперационного облучения. Химиотерапия неэффективна. Примерно 1/3 больных выживают в течение 5 лет после установления диагноза.
Менингиома
Определение. На долю менингиом приходится 20% случаев опухолей мозга. Они могут развиваться как в полости черепа, так и в позвоночном канале. Нередко они протекают бессимптомно и обнаруживаются лишь при посмертном исследовании. Клинически менингиомы проявляются на пятом или шестом десятилетиях жизни. Болеют чаще женщины.
Патогенез и патологические изменения. Менингиомы развиваются из клеток мягкой и паутинной оболочек. Характерная локализация — средняя линия вдоль серпа мозга и боковая поверхность мозга, обонятельная полоска и гребень клиновидной кости, бугорок турецкого седла, большое затылочное отверстие и намет мозжечка. Иногда менингиомы обнаруживают внутри желудочков, где при радиологическом исследовании их трудно отличить от папилломы хориоидального сплетения. Менингиомы могут встречаться наряду со шванномами у больных с центральной формой нейрофиброматоза. Чаще их обнаруживают у женщин с раком молочной железы; в некоторых менингиомах содержатся рецепторы к эстрогенам и прогестеронам.
На основании микроскопических характеристик менингиомы разделяются на 7 категорий: синцитиальные, переходные, фибробластические, микрокистозные, псаммоматозные, ангиобластные и злокачественные. В злокачественных опухолях обнаруживают митозы, они прорастают в головной мозг, иногда дают метастазы в ЦНС и за ее пределы. Ангиобластная и злокачественная формы более склонны к рецидивированию по сравнению с другими типами менингиомы.
Клинические проявления. Клинические проявления отражают медленное распространение опухоли при характерных вариантах ее локализации внутри черепа и позвоночника; неврологический дефицит нарастает в течение многих лет. Параселлярные опухоли поражают П, III, IV, V и VI черепные нервы. Церебеллопонтинные опухоли могут привести к формированию синдрома, сходного с таковым при шван-номах слухового нерва (см. ниже «Опухоли задней черепной ямки»). Раннее снижение слуха не является типичным симптомом менингиомы. Опухоли парасагиттальной и лобной локализации могут обусловливать эпилептические припадки или быть совершенно бессимптомными, часто достигая огромных размеров к моменту их выявления. Парасагитгальные поражения, увеличивающиеся до достаточных размеров, могут вызвать спастические парапарезы и недержание мочи. При дифференциальном диагнозе расстройств походки у лиц среднего и пожилого возраста необходимо учитывать возможность менингиом серпа. Менингиомы любой локализации необходимо дифференцировать от имеющих сходную симптоматику метастазов в твердую мозговую оболочку из молочных желез, предстательной железы и легких.
Лечение. Исход болезни зависит в первую очередь от размера опухоли, а не ее гистологической структуры. Внутрижелудочковые и парасагиттальные опухоли обычно доступны резекции и редко рецидивируют. При менингиомах обонятельной полоски, гребня клиновидной кости и параселлярной локализации полное удаление опухоли затруднено и возможен ее рецидив. Опухоли большого затылочного отверстия можно полностью удалить посредством микрохирургических методов (см. ниже «Спинальные опухоли»). Облучение показано при злокачественных менингиомах и при не полностью удаленных опухолях других гистологических подтипов, сопровождающихся неврологическими нарушениями.
Папиллома хориоидального сплетения
Определение. Новообразования, развивающиеся из эпителия хориоидального сплетения, составляют лишь 0,5% от общего числа интракраниальных опухолей.
Патогенез и патологические изменения. У детей большинство этих опухолей локализуется в боковых желудочках, тогда как у взрослых чаще всего — в IV желудочке. Гистологическая структура напоминает таковую хориоидального сплетения; имеется соединительнотканный стержень, покрытый однослойным кубовидным эпителием.
Клинические проявления. Описаны очень редкие примеры злокачественной трансформации. Возможно метастазирование в мягкие мозговые оболочки. Опухолевая ткань способна секретировать избыточное количество СМЖ, что приводит к возникновению сообщающейся гидроцефалии.
Лечение. Хирургическое вмешательство является методом выбора и обычно бывает очень эффективным.
Липома
Липома может развиться в любом отделе головного или спинного мозга, но особенно часто она встречается в мозолистом теле. Сочетание липом с частичной или полной агенезией мозолистого тела и с другими диспластическими или гамартоматозными аномалиями, такими как эктопии, коллоидные кисты и эпидермоиды, свидетельствует о том, что они появляются в результате нарушений развития. Интраспинальные липомы чаще всего обнаруживают в грудном отделе и в 1/3 случаев они сочетаются со spina biflda. Все липомы могут быть легко визуализированы с помощью ЯМР. Внутричерепные и спинальные липомы, дающие неврологическую симптоматику, необходимо удалить.
Дермоидные и эпидермоидные опухоли
Определение. Разграничить .дермоидные опухоли и эпидермоиды (истинные холестеатомы) довольно трудно. Появление и тех и других обусловлено инклюзией эктодермальной ткани во время закрытия невральиого желобка или вскоре после этого.
Патологические изменения и патогенез. Холестеатомы — это медленно растущие опухоли, чаще поражающие лиц молодого возраста и обычно локализующиеся латерально или по средней линии полости черепа, например в мостомозжечковом углу, супраселлярной области, в IV желудочке, в пинеальной области и над полушариями. Четкой взаимосвязи между холестеатомой мостомозжечкового угла и инфекционным поражением среднего уха не установлено. Дермоидные опухоли, которые часто бывают кистозными, в основном располагаются в задней черепной ямке и в пояснично-крестцовой области. Иногда их можно обнаружить в супраселлярной и пинеальной областях.
Клинические проявления. Симптоматика зависит от локализации опухоли, но общей особенностью является медленное развитие неврологических нарушений, обусловленных поражением определенных областей мозга. При вовлечении в опухолевый процесс коры головного мозга появляются эпилептические припадки.
Лечение. Лечение при холестеатомах заключается в хирургическом удалении опухоли вместе с капсулой. Дермоидные опухоли также доступны лечению, если возможна их полная экстирпация.
Первичная лимфома центральной нервной системы
Определение. В настоящее время первичные опухоли ЦНС довольно распространены. До 1972 г. в многопрофильной клинике Массачусетса за 50-летний период было диагностировано менее 25 случаев. Начиная с 1977 г. ежегодно выявляют по 10 случаев. Первичную лимфому следует дифференцировать от более распространенного вторичного вовлечения оболочек мозга, наблюдающегося у больных со слабодифференцированными неходжкинскими лимфомами.
Патогенез и патологические изменения. Опухоль редко встречается у пациентов, не имеющих иммунных нарушений. Обычно ее находят у больных со смешанным гуморальным и клеточным иммунодефицитом. Различают три формы таких нарушений: врожденные расстройства иммунитета, такие как болезнь сочетанного иммунодефицита; избирательный дефицит IgM или избирательные аномалии IgA, отмечающиеся при атаксии-телеангиэктазии и синдроме Вискотта—Олдрича; синдром приобретенного иммунодефицита (СПИД); терапевтическая иммуносупрессия после трансплантации органа и лечения по поводу аутоиммунных нарушений. Обнаружение в первичной лимфоме ДНК-вируса Эпстайна—Барра (ВЭБ) и повышенных титров антител к ВЭБ повышает вероятность того, что данный возбудитель играет роль в патогенезе этого заболевания.
Опухоль может быть очаговой или мультицентрической и располагаться в субкортикальном белом веществе, стенках желудочков, субарахноидальном пространстве. Опухолевые клетки постоянно обнаруживаются в периваскулярном пространстве. При биопсии опухолевые клетки часто трудно отличить от нормальных лимфоцитов, что приводит к раннему ошибочному диагнозу энцефалита или неспецифического периваскулярного воспаления. При использовании моноклональных антител к поверхностным протеинам иммуноглобулинов эти клетки можно охарактеризовать как злокачественные. Опухоли содержат клетки, классифицируемые гистологически как диффузные гистиоцитарные или слабо дифференцированные лимфоциты по системе Раппопорта или как клетки фолликулярного центра и мелкие раздробленные клетки по системе Лукеса—Коллинза (см. гл. 293 и 294). Редко встречаются лимфомы беркиттовского типа.
Клинические проявления. Если в течение нескольких недель у больного с иммунодепрессией развиваются изменения личности, появляются очаговая симптоматика и эпилептические припадки, у врача должно возникнуть подозрение на лимфому мозга. Однако в первую очередь необходимо исключить инфекцию. При КТ обычно выявляют множественные перивентрикулярные массы, характеризующиеся контрастным усилением (рис. 345-3). Типичным признаком, редко наблюдаемым при других типах внутричерепных опухолей, является значительное уменьшение или исчезновение очагов поражений через несколько недель после начала терапии высокими дозами кортикостероидов (6—10 мг дексаметазона 4 раза в день). После разрешения клинической симптоматики и нормализации КТ-изменений в результате назначения кортикостероидов часто наступают ремиссии длительностью до нескольких мес
Дата добавления: 2016-03-05; просмотров: 1152;
