Специфичность теста
Специфичность теста — это его способность достоверно определять отсутствие данного заболевания у пациента. Обычно в случае отрицательного результата высокоспецифичного теста говорят, что человек здоров.
Высокоспецифичные тесты, как правило, не относят здоровых к больным, но могут «пропустить» часть случаев с легким, атипичным течением болезни. Высокая специфичность диагностического теста очень важна, так как снижает долю ложноположительных результатов, способных нанести пациенту вред: физический, эмоциональный или финансовый. Специфичный тест наиболее информативен, когда дает положительный результат.
Специфичность теста зависит от доли достоверных отрицательных результатов, полученных у заведомо здоровых лиц. Эту долю результатов называют истинноотрицательными. Долю здоровых, ошибочно получивших положительный результат, расценивают как ложноположитель-ные результаты.
Специфичность диагностического теста рассчитывают по формуле
Специфичность = d/ (b+d) (табл. 5-2). Специфичность обычно выражают в процентах. Прогностическэя ценность теста
Вероятность наличия (или отсутствия) заболевания при уже известном результате теста называют прогностической ценностью результата теста (см. табл. 5-1). Эту вероятность также называют посттестовой или апостериорной.
ПЦ+ определяется вероятностью получения положительного результата у больного человека.
ПЦ- определяется вероятностью получения ошибочного отрицательного результата.
При проведении тестов как для диагностики, так и при скрининге неизбежно получают определенное число ложноположительных и ложно-отрицательных результатов. Это означает, что если тест не имеет 100% специфичности, положительный результат теста не всегда свидетельствует о наличии заболевания, а при чувствительности ниже 100 % отрицательный результат может быть получен у больного человека. Однако на практике при применении теста для постановки диагноза, зная результат теста у конкретного лица, врач должен сделать заключение, болен человек или нет и, соответственно, принять решение о необходимости лечения. Для этого следует знать величину вероятности того, что результат теста (положительный или отрицательный) действительно свидетельствует о наличии или отсутствии болезни.
ПЦ+ может быть рассчитана как доля истинноположительных результатов среди всех положительных результатов. ПЦ- может быть рассчитана как доля истинноотрицательных результатов среди всех отрицательных результатов (см. табл. 5-2).
ПЦ+ = а/ (а+b); ПЦ- = d/ (с+d).
Прогностическую ценность обычно выражают в процентах.
Чем чувствительнее тест, тем выше ПЦ- (т. е. возрастает уверенность врача в том, что отрицательные результаты теста указывают на отсутствие заболевания). Наоборот, чем специфичнее тест, тем выше ПЦ+ (т. е. врач может с большей уверенностью считать, что положительные результаты теста подтверждают предполагаемый диагноз). При этом на прогностическую ценность теста влияет распространенность заболевания. Если положительные результаты даже высокоспецифичного теста получены в популяции с низкой распространенностью данного заболевания, то они окажутся преимущественно ложноположительными. Поэтому неизбежно при проведении скрининговых исследований многие пациенты с положительными результатами теста окажутся здоровыми. Аналогично, многие отрицательные результаты высокочувствительного теста, полученные в группе с высокой распространенностью данного заболевания, скорее всего, будут ложными. Таким образом, интерпретация ПЦ+ или ПЦ- диагностического теста меняется в зависимости от распространенности заболевания, а распространенность можно рассматривать как априорную (предтестовую) вероятность того, что пациент болен.
Показатели прогностической ценности позволяют скорректировать (оценить, насколько достоверно) заключение о наличии заболевания у пациентов, которые уже получили положительный или отрицательный результат. Эту оценку также называют апостериорной (посттестовой) вероятностью.
Математическую формулу, связывающую чувствительность, специфичность теста и распространенность заболевания с прогностической ценностью результатов, можно вывести из теоремы Байеса для условных вероятностей:

Отношения правдоподобия
Получить информацию о прогностической ценности результатов диагностического теста можно, используя отношения правдоподобия, которые обобщают те же данные, что и показатели чувствительности и специфичности, и могут использоваться для вычисления вероятности наличия (или отсутствия) заболевания на основании положительного или отрицательного результата теста.
Отношение правдоподобия — это отношение вероятности получения определенного (положительного или отрицательного) результата у больного человека к вероятности такого же результата у здорового человека.
ОП+ — это отношение вероятности получения положительного результата теста у больного к вероятности положительного результата у здорового пациента.

В формуле для определения ОП+ чувствительность и специфичность выражают в долях единицы, а не в процентах. Возможное наименьшее значение отношения правдоподобия возникает тогда, когда числитель является минимальным, т. е. чувствительность равна нулю. В этом случае значение ОП+ так же становится нулевым. Максимальное значение ОП* возникает тогда, когда знаменатель минимален. Это достигается, когда специфичность приближается к 1. Тогда ОП+ стремится к положительной бесконечности. В случае, кода ОП+ равно 1, диагностический тест абсолютно неинформативен, поскольку в этом случае вероятность положительного результата одинакова и у больных, и у здоровых лиц. Значения ОП+ больше 1 соответствуют ситуации, когда больной человек с большей вероятностью будет иметь положительный результат теста по сравнению со здоровым человеком. Чем больше значение ОП+, тем сильнее связь между положительным результатом теста и заболеванием. Значение ОП+ меньше 1 может означать, что вероятность положительного результата выше у здорового, чем у больного человека.
ОП- — это отношение вероятности отрицательного результата теста у больного человека к вероятности отрицательного результата теста у здорового.

Отношения правдоподобия можно использовать для получения прямых показателей того, насколько вероятность наличия заболевания меняется в зависимости от результатов диагностического теста. Эту зависимость выражают в шансах.
Предтестовые шансы наличия заболевания рассчитывают как отношение вероятности того, что пациент болен, оцененной до выполнения диагностического тестирования, к вероятности того, что пациент здоров. Посттестовые шансы наличия заболевания определяют как отношение вероятности того, что пациент болен, определенной после проведения диагностического тестирования, к вероятности того, что пациент здоров.
При помощи ОП можно легко рассчитать постестовые шансы, зная предтестовые. Например, посттестовые шансы положительного результата можно рассчитать по по формуле
Посттестовые шансы = ОП- х Преддестовые шансы положительного результата
Таким образом, отношение правдоподобия в качестве характеристики валидности теста, хотя и заставляет пользоваться шансами вместо более привычных вероятностей, имеет несколько преимуществ перед чувствительностью и специфичностью. Оно позволяет выразить получаемую информацию одним числом вместо двух и облегчает расчет посттестовых шансов на основе предтестовых.
Ошибки классификации
Диагностические тесты используют не только для установления диагноза и выявления больных, но и для оценки распространенности различных заболеваний среди населения. При этом недостаточная ва-лидность тестов неизбежно приведет к неправильной оценке распространенности, поскольку части лиц будет дано ошибочное заключение о наличии заболевания. Низкая чувствительность теста приведет к ошибочному отнесению больных лиц к здоровым. Это приведет к недооценке превалентности или инцидентности конкретного заболевания. Низкая специфичность, с другой стороны, означает, что некоторые здоровые лица будут ошибочно отнесены к больным. Это приведет к переоценке превалентности или инцидентности заболевания. В обоих случаях возникнет смещение, которое принято называть ошибкой классификации (разновидность систематической ошибки, связанной с измерением). Направление этой ошибки зависит от того, каких результатов больше — ложноположительныхили ложноотрицательных. Количество ложных результатов зависит как от чувствительности и специфичности диагностического теста, так и от распространенности заболевания в изучаемой группе.
Особенно важно учитывать ошибки классификации при сравнении показателей заболеваемости в двух (и более) группах, когда делают заключение о различной активности факторов риска в сравниваемых группах.
Если методы измерения обладают одинаковой чувствительностью и специфичностью в обеих группах, т. е. если они не различаются по валидности, то в таком случае ошибочная классификация называется недифференцированной. При этом ошибка классификации (ошибка разделения) на больных и здоровых будет одинаковой (т. е. недифференцируемой) в сравниваемых группах. Следует отметить, что при сравнении двух групп с помощью методов с одинаковой специфичностью и чувствительностью ошибочная классификация всегда уменьшит разницу между показателями заболеваемости в этих группах.
Под дифференцированной ошибочной классификацией понимают последствия применения в сравниваемых группах диагностических тестов с разной валидностью (различающихся по чувствительности, специфичности или и по тому, и по другому показателю). Если чувствительность и специфичность тестов, применяемых в сравниваемых группах, различны, то смещение может быть любой направленности. Истинное различие между группами обследуемых лиц может быть искусственно занижено, завуалировано или увеличено, или может изменяться его направление; может быть выявлено различие, которого на самом деле нет. Ошибочная классификация может также проявляться по-разному при использовании одного и того же теста, если по какой-либо причине его валидность различна в сравниваемых группах.
Воспроизводимость диагностических тестов
Воспроизводимость теста — это его способность одинаково оценивать какие-либо явления, процессы, состояния в серии повторных измерений. Абсолютно одинаковые оценки каких-либо параметров здоровья при повторных обследованиях встречаются относительно редко. Причины различий (вариабельности) показателей связаны с истинной (объективной, биологической) и с субъективной вариабельностью.
Истинная вариабельность результатов связана с особенностями жизнедеятельности организма обследуемого. Известно, что даже у здоровых лиц многие показатели варьируют в течение небольшого промежутка времени между исследованиями.
Субъективная вариабельность объясняется погрешностями персонала или теста (техники). Как сильно могут влиять погрешности персонала на вариабельность результатов, наглядно показывает проверка умения измерять АД на специальных тренажерах, задающих определенные и постоянные параметры АД. Практически всегда лица, не прошедшие специальной подготовки, при измерении АД получали разные результаты. Даже у одного и того же врача в серии измерений получались существенно отличающиеся результаты. Еще больший разброс результатов измерения одного признака наблюдают при применении разных технических средств, например разных аппаратов для измерения АД.
Субъективная вариабельность порождает случайные и систематические ошибки измерений. Для оценки воспроизводимости теста проводят серию испытаний с изучением вариабельности полученных результатов. Чтобы свести к минимуму субъективную вариабельность, соответствующий персонал, участвующий в проведении эпидемиологического исследования, должен быть тщательно подготовлен. Подготовка персонала, прежде всего, предусматривает его обучение особенностям использования соответствующих стандартизованных методов. Обучение должны проводить высококвалифицированные специалисты.
Окончательная проверка и закрепление полученных навыков происходит при применении выбранного метода обследования в отношении
специально подобранной группы лиц. «Специально подобранные» в данном случае означает, что по набору индивидуальных характеристик эти люди будут сходны с теми, кого предстоит обследовать в планируемом эпидемиологическом исследовании.
Кроме обучения технике метода, персонал должен получить, если это необходимо, сведения относительно стандартных условий применения метода, например, температуры помещения, положения тела обследуемого, его физической активности и т. д. Субъективная вариабельность бывает особенно велика, когда погрешности персонала объединяются с погрешностями метода (теста).
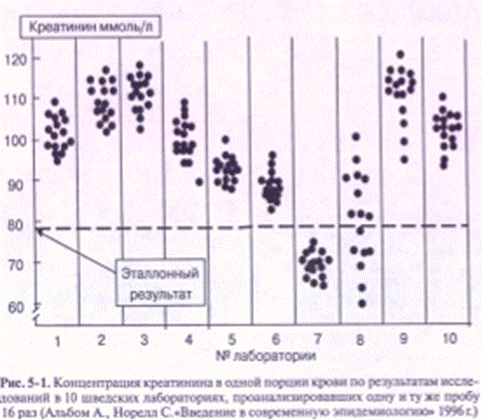
На рис. 5-1 продемонстрированы результаты биохимического анализа сыворотки крови на концентрацию креатинина. Как следует из представленных данных, большинство лабораторий завышают результаты по сравнению с эталоном. При этом в лабораториях 8 и 9 отмечен большой разброс полученных результатов. Результаты проведенного исследования показывают, как важно стандартизировать методики теста и условия его проведения.
Поскольку от результатов теста зависит установление диагноза, валид-ность тестов может существенно повлиять на результаты эпидемиологического исследования.
Скрининг
Скрининг — обследование (чаще всего массовое) лиц, считающих себя здоровыми, с целью выявления у них не распознанного ранее заболевания. Скрининг также применяют для выявления у здоровых лиц факторов риска (в основном факторов риска хозяина), например, курения, вредных пищевых привычек, пограничных результатов лабораторного обследования и т. д.
Скрининг осуществляют с помощью скрининговых тестов, которые, как и любые диагностические тесты, могут проходить в виде опроса, физикального исследования (например, осмотра кожных покровов, пальпации отдельных органов и т. д.), лабораторного исследования и других методов. Несмотря на общность цели необходимо различать:
• скрининг как профилактическое мероприятие, и в этом случае он не имеет отношения к проведению эпидемиологических исследований;
• скрининг как метод, применяемый в эпидемиологических исследованиях. Чаще всего скрининг используют как профилактическую меру,
и в этом случае после выявления лиц, подозрительных на заболевание, назначают их дальнейшее тщательное обследование и, при необходимости, лечение. В противном случае применение скрининговых тестов как профилактической меры не имеет смысла.
Во многих странах скрининг как мера профилактики предусматривает периодическое обследование людей, которое проводят преимущественно в медицинских учреждениях по возрастным показаниям, с учетом наиболее частой патологии в соответствующем возрасте и принадлежности обследуемого к определенной группе риска.
Ценность скрининга, проводимого в профилактических целях, определяется влиянием профилактической программы на заболеваемость, временную потерю трудоспособности, инвалидность, смертность и соотношением экономических затрат и экономической выгоды. Эффективность профилактического использования скрининга зависит не только от самого теста, но и от возможности эффективного вмешательства, способного предотвратить наступление неблагоприятных исходов заболевания.
В эпидемиологических исследованиях скрининг не выполняет роль профилактической меры, а служит элементом организации исследований, а именно:
• в проспективных когортных исследованиях при формировании когорты и в процессе наблюдения за ней;
• в исследованиях «случай—контроль» при формировании контрольной группы из здоровых лиц или при формировании контрольной группы из больных другой болезнью, не изучаемой в данном исследовании;
• в одномоментных исследованиях скрининг обеспечивает оценку распространенности какого-либо заболевания.
В зависимости от численности обследуемых лиц, от их профессиональной или иной индивидуальной характеристики, в зависимости от набора используемых скрининговых тестов, различают:
• массовый скрининг: например, скрининг всего населения населенных пунктов или скрининг выборок большой численности;
• целенаправленный скрининг: оценка состояния здоровья отдельных контингентов, выделенных по индивидуальным признакам, таким как пол, возраст, раса, профессия, социальное положение и другим подобным характеристикам, или населения, выделенного по признаку состоявшегося воздействия фактора риска среды;
• многопрофильный скрининг: оценка состояния здоровья населения с использованием набора скрининговых тестов для выявления сразу нескольких заболеваний;
• поисковый скрининг: обследование с помощью скрининговых тестов лиц, уже имеющих известную патологию, на предмет выявления другого заболевания; поскольку обследуют заведомо больных лиц, такой скрининг называют оппортунистическим.
К любым скрининговым тестам предъявляют определенные требования, в частности, эти тесты должны быть:
• валидными и воспроизводимыми;
• простыми в исполнении и недорогими;
• безопасными;
• приемлемыми для каждого обследуемого лица;
• эффективными в качестве профилактического мероприятия. Понятия валидности и воспроизводимости скрининговых тестов аналогичны таким же понятиям, относящимся к диагностическим тестам, уже описанным в этой главе.
При проведении скрининга необходимо учитывать низкую распространенность большинства заболеваний. При этом после выявления больных из числа лиц, обратившихся к врачу, распространенность данного заболевания среди оставшихся лиц, считающих себя здоровыми и не обращавшихся к врачу, становится еще меньше. Именно поэтому скрининговые тесты должны, прежде всего, иметь высокую чувствительность, чтобы не пропустить оставшиеся редкие случаи заболевания. Но эти тесты должны быть и высокоспецифичны, чтобы не получить большое число ложноположительных результатов. Например, иммуно-ферментный анализ в качестве теста для выявления ВИЧ-инфекции обладает специфичностью около 99 %. Тем не менее, при скрининге на ВИЧ возникает большое число ложноположительных результатов, и необходимо обязательное подтверждение положительного результата с использованием еще более специфичного теста (иммуноблоттинга).
Идеальный скрининговый тест должен быть валидным, простым в исполнении и относительно дешевым, как, например, целенаправленный опрос или измерение АД.
Дата добавления: 2016-02-27; просмотров: 4765;
