Основой для дифференциальной диагностики служит обнаружение типичных для ССД признаков.
1. Преобладание своеобразных кожных поражений в сочетании с синдромом Рейно и незначительно выраженными лабораторными данными при ССД в отличие от кожных изменений при СКВ, сочетающихся с более высокой активностью патологического процесса (по данным лабораторных исследований).
2. В отличие от СКВ, при ССД поражение внутренних органов не сочетается с выраженными иммунными нарушениями (АНФ, РФ и антитела к ДНК обнаруживают в меньшем титре, частота определения и количество LE‑ клеток также невелики).
3. Суставной синдром при ССД в отличие от РА сочетается с мышечными контрактурами, отложением кальция в мягких тканях и мышцах, фиброзными анкилозами и остеолизом концевых фаланг. Деструктивные изменения костной ткани при ССД отсутствуют, преобладает поражение периартикулярных тканей.
4. В отличие от ИБС, поражение сердца при ССД не сопровождается ангинозными болями. На ЭКГ отсутствуют признаки перенесенного ИМ. В отличие от ревматического поражения сердца, при ССД никогда не развиваются стенозы (митральный, устья аорты); обычно существует умеренно выраженная изолированная митральная недостаточность.
5. Доминирующее поражение какой‑либо системы или органа при ССД всегда сочетается с кожными и мышечными изменениями и синдромом Рейно. Для клинической картины других заболеваний (хроническая пневмония, атеросклеротический кардиосклероз, заболевания кишечника, язвенная болезнь), от которых приходится дифференцировать ССД, характерна моносиндромность.
6. При ССД доминируют кожные изменения и синдром Рейно, тогда как при ДМ на первый план выступает поражение мышц в сочетании со своеобразным параорбитальным отеком лилового цвета («симптом очков»).
7. Глюкокортикоиды при ССД не дают такой разительный положительный эффект, как при СКВ.
8. В ряде случаев, когда ССД манифестирует суставным, кожным и астеновегетативным синдромом, лишь длительное динамическое наблюдение позволяет поставить правильный диагноз.
Формулировка развернутого клинического диагноза должна учитывать рубрики, приведенные в рабочей классификации.
Диагноз должен отражать:
1. характер течения;
2. стадию;
3. клинико‑морфологическую характеристику поражения органов и систем организма с указанием стадии функциональной недостаточности (например, при пневмосклерозе – стадии легочной недостаточности, при поражении почек – стадии почечной недостаточности и др.).
Лечение
Лечение ССД должно быть комплексным и учитывать следующие аспекты:
1. воздействие на сосудистые осложнения и в первую очередь – на синдром Рейно;
2. воздействие на развитие фиброзных изменений;
3. иммуносупрессию и противовоспалительное действие;
4. воздействие на локальные симптомы заболевания.
Следует избегать влияния холода, курения, местного воздействия вибрации, стрессовых ситуаций и приема препаратов, вызывающих периферический сосудистый спазм (β‑адреноблокаторы без вазодилатирующего действия).
Медикаментозное лечение синдрома Рейно предусматривает назначение блокаторов медленных кальциевых каналов – амлодипина (по 5–20 мг/сут), нифедипина пролонгированного действия (по 30–90 мг/сут), фелодипина (по 5–10 мг/сут), а также верапамила пролонгированного действия (по 240–480 мг/ сут) или дилтиазема (по 120–360 мг/сут).
Хороший эффект оказывает прием внутрь пентоксифиллина (по 400 мг 3 раза в сутки). Также назначают антиагреганты – дипиридамол (по 300‑ 400 мг/сут) или тиклопидин (по 500 мг/сут).
В критических ситуациях (легочная гипертензия, гангрена, почечный криз) на протяжении 6–24 ч в течение 2–5 сут внутривенно вводят синтетические простагландины: алпростадил (по 0,1–0,4 мкг/кг в минуту) или илопрост (по 0,5–2 нг/кг в минуту).
Препарат, разрушающий внутренние связи в молекуле коллагена и тормозящий избыточное коллагенообразование, – пеницилламин. Его назначают при подостром течении, быстро нарастающих индуративных изменениях кожи и симптомах прогрессирующего генерализованного фиброза натощак через день в дозе 250–500 мг/сут. Ранее рекомендованные высокие дозы (по 750–1000 мг/сут) не увеличивают эффективность лечения, но значительно возрастает частота возникновения побочного действия. При лечении пеницилламином необходимо следить за лабораторными показателями мочи, так как на 6–12‑м мес с момента начала лечения может развиться протеинурия. При ее нарастании до 0,2 г/сут препарат отменяют. При выраженных кожных поражениях рекомендована ферментотерапия. Назначают подкожное введение гиалуронидазы вблизи пораженных участков или электрофорез с этим препаратом.
Противовоспалительные и цитотоксические препараты применяют на ранней (воспалительной) стадии ССД и при быстро прогрессирующем течении заболевания.
Назначение стандартных доз НПВС рекомендовано для лечения мышечносуставных нарушений при ССД и стойкой субфебрильной лихорадки.
Глюкокортикоиды в небольших дозах (по 15–20 мг/сут) применяют при прогрессирующем диффузном поражении кожи и явных клинических признаках воспалительной активности (миозит, альвеолит, серозит, рефрактерный артрит и тендосиновит). Прием больших доз не рекомендован (риск развития склеродермического почечного криза).
При назначении в дозе 2 мг/кг в день в течение 12 мес циклофосфамид уменьшает кожный зуд только у больных диффузной формой ССД.
Метотрексат назначают при сочетании ССД с РА или ПМ.
При склеродермическом почечном кризе для устранения сосудистых спазмов и предотвращения развития склеродермической почки используют ингибиторы АПФ (каптоприл по 100–150 мг/сут, эналаприл по 10–40 мг/сут) под контролем АД.
При поражении пищевода с целью профилактики дисфагии рекомендованы частое дробное питание и исключение приема пищи позднее 18 ч. Лечение дисфагии предусматривает назначение прокинетиков (метоклопрамид в дозе 10 мг 3–4 раза в сутки). При рефлюкс‑эзофагите назначают омепразол (внутрь по 20 мг/сут).
Воздействие на локальные симптомы болезни предусматривает аппликации 25–50% раствора диметилсульфоксида. В периоды отсутствия активности патологического процесса можно рекомендовать ЛФК и массаж.
Прогноз
При ССД прогноз определяется вариантом течения и стадией развития. Отмечено, что чем больше времени отделяет развернутую стадию от возникновения первых признаков болезни (в частности, синдрома Рейно), тем благоприятнее прогноз. Пятилетняя выживаемость колеблется от 34 до 73%, в среднем составляя 68%. Риск смерти при ССД в 4,7 раза выше, чем в популяции.
Предикторы неблагоприятного прогноза:
1. диффузная форма болезни;
2. возраст начала болезни старше 47 лет;
3. мужской пол;
4. фиброз легких, легочная гипертензия, аритмии, поражение почек в первые три года болезни;
5. анемия, высокая СОЭ, протеинурия в начале болезни.
Профилактика
К группе риска относят лиц со склонностью к вазоспастическим реакциям, полиартралгиям, а также родственников больных, страдающих различными диффузными заболеваниями соединительной ткани. Они не должны подвергаться воздействию провоцирующих факторов (охлаждение, вибрация, травмы, воздействие химических веществ, инфекционные агенты и др.). Больных ССД ставят на диспансерный учет. Систематически проводимое лечение (в частности, правильно подобранная поддерживающая терапия) – лучшее средство профилактики обострений.
Дерматомиозит (полимиозит)
ДМ – системное воспалительное заболевание скелетной, гладкой мускулатуры и кожи. Реже отмечают вовлечение в патологический процесс внутренних органов. При отсутствии поражения кожи используют термин «полимиозит» ПМ.
Основной симптом заболевания – резкая мышечная слабость вследствие прогрессирующего тяжелого некротического миозита с преимущественным поражением мышц проксимальных отделов конечностей. По мере прогрессирования заболевания мышечная ткань атрофируется и замещается фиброзной. Аналогичные процессы происходят и в миокарде. В паренхиматозных органах развиваются дистрофические изменения. В патологический процесс также вовлекаются сосуды мышц, внутренних органов и кожи.
ДМ (ПМ) – редкое заболевание. Частота его возникновения в популяции колеблется от 2 до 10 случаев на 1 млн населения в год. Болезни подвержены люди зрелого возраста (40–60 лет), чаще – мужчины, чем женщины (соотношение 2:1).
Этиология
Выделяют две формы ДМ (ПМ) – идиопатический и вторичный (опухолевый). Этиология идиопатического ДМ неясна, но известны факторы, способствующие манфестации, а в дальнейшем и обострению этого заболевания:
1. инсоляция;
2. переохлаждение;
3. инфекционное поражение (ОРЗ, грипп, ангина и др.);
4. гормональная перестройка (климакс, беременность, роды);
5. эмоциональный стресс;
6. физическая травма, хирургическое вмешательство;
7. сенсибилизация лекарственными препаратами (хлорпромазин, препараты инсулина, антибиотики, пеницилламин);
8. вакцинация;
9. контакт с эпоксидными смолами, фоторастворителями;
10. физиотерапевтические процедуры.
Вероятно, имеет значение наследственно‑генетическая предрасположенность: у больных обнаруживают антигены β‑8/DR3, B14 и B40 системы HLA. Это тесно связано не с самим заболеванием, а с определенными иммунными нарушениями и в первую очередь с гиперпродукцией миозинспецифических аутоантител.
Опухолевый (вторичный) ДМ составляет 25% всех случаев заболевания и развивается у больных, страдающих злокачественными опухолями. Чаще всего ДМ возникает при раке легкого, кишечника, предстательной железы, яичника, а также при гемобластозах. Возникновение ДМ у лиц в возрасте старше 60 лет почти всегда указывает на его опухолевое происхождение.
Патогенез
Под влиянием вируса и генетической предрасположенности или опухолевых антигенов происходит нарушение (дисрегуляция) иммунного ответа, выражающееся в дисбалансе β‑ и Т‑системы лимфоцитов: в организме вырабатываются антитела к скелетным мышцам и развивается сенсибилизация Т‑лимфоцитов к ним. Реакция «антиген‑антитело» и цитотоксический эффект сенсибилизированных к мышцам Т‑лимфоцитов способствуют образованию и отложению в мышцах и микроциркуляторном русле различных органов иммунных комплексов. Их элиминация приводит к высвобождению лизосомных ферментов и развитию иммунного воспаления в мышцах и внутренних органах. При воспалении высвобождаются новые антигены, способствующие дальнейшему образованию иммунных комплексов, что ведет к хронизации заболевания и вовлечению в патологический процесс ранее здоровых мышц. Основные звенья патогенеза ДМ представлены на рис. 7–2.
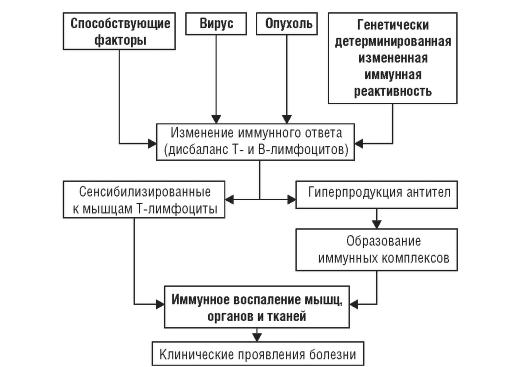
Рис. 7–2. Патогенез дерматомиозита
Дата добавления: 2016-02-02; просмотров: 957;
