Клиническая картина. На первом этапе диагностического поиска обнаруживают основные симптомы ХОБЛ: хронический кашель, выделение мокроты и (или) одышку
На первом этапе диагностического поиска обнаруживают основные симптомы ХОБЛ: хронический кашель, выделение мокроты и (или) одышку. Изучая анамнез, большое внимание уделяют определению факторов риска развития ХОБЛ (курение и табачный дым, промышленная пыль и химикаты, дым домашних отопительных приборов и гарь от приготовления пищи). Это связано с тем, что болезнь начинает развиваться задолго до возникновения выраженных симптомов и длительное время протекает без ярких клинических признаков. По мере развития клинические симптомы начинают становиться все более яркими, а ХОБЛ – неуклонно прогрессировать.
Оценивая характер и интенсивность курения, необходимо определить индекс курящего человека, который подсчитывают следующим образом: количество выкуриваемых сигарет в день умножают на стаж курения (в годах) и делят на 20 (количество сигарет в пачке). Если этот индекс превышает 10 пачка/лет, то его следует считать достоверным фактором риска развития ХОБЛ.
Выраженность основных симптомов зависит от степени тяжести заболевания и фазы течения (стабильное или обострение). Стабильным считают состояние, когда прогрессирование заболевания можно обнаружить при длительном динамическом наблюдении за больным (6–12 мес), а выраженность симптомов существенно не меняется в течение недель и даже месяцев. Обострение характеризуется ухудшением состояния больного, усилением симптомов и функциональными расстройствами, возникающими внезапно или постепенно и продолжающимися не менее пяти дней.
Основные причины обострения – трахеобронхиальная инфекция и (или) агрессивное воздействие аэрополлютантов (загрязнение окружающего воздуха). В зависимости от преобладания каждого из этих факторов выделяют два типа обострения. Одно может характеризоваться усилением воспалительного синдрома и манифестировать повышением температуры тела, увеличением количества и вязкости мокроты, а также ее трансформацией в гнойную. Другой тип обострения манифестирует нарастанием одышки и усилением внелегочных симптомов заболевания (слабость, усталость, головная боль, плохой сон, депрессия).
На первом этапе диагностического поиска проводят тщательный анализ жалоб, предъявляемых пациентом. В тех случаях, когда он недооценивает свое состояние и самостоятельно не предъявляет жалоб, врач в беседе с ним должен активно определять существование кашля и выделения мокроты.
Кашель (необходимо установить частоту его возникновения и интенсивность) – наиболее ранний симптом, возникающий в возрасте 40–50 лет. Его регистрируют ежедневно или он носит характер перемежающегося (чаще возникает днем, редко ночью).
Мокрота (необходимо выяснить характер и ее количество), как правило, выделяется в небольшом количестве утром (редко более 50 мл/сут) и имеет
слизистый характер. Образование гнойной мокроты и увеличение ее количества – признаки обострения заболевания. Присутствие в ней крови может указывать на иную причину кашля (рак легких, туберкулез или бронхоэктазы), хотя прожилки крови в мокроте могут появиться у больного ХОБЛ в результате упорного надсадного кашля.
Хронический кашель и избыточная продукция мокроты в большинстве случаев задолго предшествуют возникновению вентиляционных расстройств, приводящих к развитию одышки.
Одышка (необходимо оценить ее выраженность, связь с физической нагрузкой) – кардинальный признак ХОБЛ, по поводу которого большинство больных обращаются к врачу, так как она – основной фактор, ограничивающий их физическую активность. Довольно часто диагноз ХОБЛ устанавливают именно на этой стадии течения заболевания. Одышка, ощущаемая при физической нагрузке, возникает в среднем на 10 лет позже кашля. Крайне редко дебют заболевания может начинаться с одышки. Это может быть связано с эмфиземой, которая развивается в тех ситуациях, когда человек контактирует на производстве с мелкодисперсными (менее 5 мкм) поллютантами, а также при наследственном дефиците ?1‑антитрипсина, приводящем к раннему развитию панлобулярной эмфиземы.
По мере ухудшения легочной функции одышка становится все более выраженной и может варьировать в очень широких пределах: от ощущения нехватки воздуха при привычных физических нагрузках до тяжелой дыхательной недостаточности. Пациенты описывают по‑разному: нарастание усилий при дыхании, тяжесть, воздушное голодание, затрудненное дыхание. Одышка при ХОБЛ характеризуется: прогрессированием (постоянное нарастание), постоянством (каждый день), усилением при физической нагрузке и респираторных инфекционных заболеваниях.
Кроме основных жалоб, больного могут беспокоить утренняя головная боль, дневная сонливость и ночная бессонница вследствие гипоксии и гиперкапнии, развивающихся на поздних стадиях заболевания.
При сборе анамнеза достаточное внимание следует уделить изучению факторов, провоцирующих обострение заболевания, – бронхолегочной инфекции, повышенному воздействию экзогенных повреждающих факторов, чрезмерной физической нагрузке и др. Необходимо также оценить частоту обострений и госпитализаций по поводу ХОБЛ. По мере прогрессирования заболевания промежутки между обострениями становятся короче, а при нарастании тяжести – приобретают практически персистирующий характер.
Уточняют существование сопутствующих заболеваний (сердечно‑сосудистой системы, ЖКТ), регистрируемых более чем у 90% больных ХОБЛ и оказывающих влияние на тяжесть ее течения и характер комплексного медикаментозного лечения. Уточняют эффективность и переносимость ранее применяемой терапии и регулярность выполнения назначений пациентом.
На втором этапе диагностического поиска наибольшую информацию можно получить на стадии развернутых клинических признаков заболевания и развития осложнений. На ранних стадиях заболевания клинические симптомы могут отсутствовать. Патологические симптомы, возникающие по мере прогрессирования болезни, зависят от степени выраженности бронхиальной обструкции, эмфиземы и тяжести легочной гиперинфляции (перерастяжения легких), а также развития таких осложнений, как дыхательная недостаточность и хроническое легочное сердце.
Осматривая пациента, оценивают его внешний вид, поведение, реакцию дыхательной системы на разговор и движение по кабинету. Губы, собранные «трубочкой», и вынужденное положение свидетельствуют о тяжело протекающей ХОБЛ. Оценивают окраску кожного покрова: центральный серый цианоз обычно служит признаком гипоксемии; обнаруживаемый в это же время акроцианоз обычно возникает вследствие сердечной недостаточности. Следует обязательно определить индекс массы тела (ИМТ), так как этот показатель позволяет прогнозировать выживаемость больного: ИМТ ‹21 кг/м2 ассоциируют с увеличением смертности. Осматривая грудную клетку, обращают внимание на ее форму. Бочкообразная деформация, малоподвижность при дыхании, парадоксальное втягивание (западение) нижних межреберных промежутков на вдохе (признак Хувера), участие в акте дыхания вспомогательной мускулатуры грудной клетки, брюшного пресса, значительное расширение грудной клетки в нижних отделах – симптомы тяжело протекающей ХОБЛ. При перкуссии грудной клетки определяют коробочный перкуторный звук и опущенные нижние границы легких – признаки эмфиземы. Аускультативная картина легких зависит от преобладания эмфиземы или бронхиальной обструкции. Так, при эмфиземе дыхание обычно ослабленное везикулярное, а у больных с выраженной бронхиальной обструкцией, как правило, – жесткое. Основной аускультативный симптом в последнем случае – сухие, преимущественно свистящие хрипы, усиливающиеся при форсированном выдохе, имитации кашля и в положении лежа на спине.
При необратимой бронхиальной обструкции преобладают признаки дыхательной недостаточности, нарастает легочная гипертензия, формируется хроническое легочное сердце. Обнаружить признаки компенсированного легочного сердца при физикальном обследовании затруднительно, тоны сердца слышны плохо, но возможно обнаружение акцента II тона над легочной артерией. Можно определить пульсацию в эпигастральной области, связанную с правым желудочком. По мере прогрессирования заболевания возникает диффузный цианоз. В дальнейшем формируется декомпенсированное легочное сердце: увеличиваются размеры печени, возникает пастозность, а затем и отечность голеней и стоп.
У пациентов с тяжелым и очень тяжелым течением заболевания выделяют две клинические формы ХОБЛ – эмфизематозную (панацинарная эмфизема, «розовые пыхтельщики») и бронхитическую (центроацинарная эмфизема, «синие одутловатики»). Их основные различия представлены в табл. 1–5. В практической деятельности чаще всего обнаруживают смешанную форму заболевания.
На этих стадиях заболевания особенно ярко манифестируют системные эффекты ХОБЛ: слабость и дисфункция скелетных мышц с потерей мышечной массы, усиливается остеопороз, нарастает дисфункция эндотелия, повышающая риск развития сердечно‑сосудистых заболеваний. Особенно ярко нервнопсихические нарушения (депрессия, нарушение памяти, сна), усугубляющиеся тканевой гипоксией и малоподвижным образом жизни, выражены у больных III и IV стадией заболевания.
Таблица 1–5. Клиническая характеристика хронической обструктивной болезни легких при тяжелом и очень тяжелом течении
| Симптомы | Бронхитическаи форма | Эмфизематозная форма |
| Соотношение основных симптомов | Кашель выражен больше одышки | Одышка выражена больше кашля |
| Обструкция бронхов | Выражена | Выражена |
| Гиперинфляция* легких | Слабо выражена | Сильно выражена |
| Цвет кожи и видимых слизистых оболочек | Диффузный синий | Розово‑серый |
| Кашель | С гиперсекрецией мокроты | Малопродуктивный |
| Изменения на рентгенограмме | Диффузный пневмосклероз | Эмфизема легких |
| Легочное сердце | В среднем и пожилом возрасте, более ранняя декомпенсация | В пожилом возрасте, более поздняя декомпенсация |
| Полицитемия, эритроцитоз | Часто выражена, вязкость крови повышена | Не характерны |
| Кахексия | Не характерна | Часто |
| Масса тела больного | Тучные больные | Снижение массы тела |
| Функциональные нарушения | Признаки прогрессирующей ДН и ЗОН | Уменьшение DLCO. Преобладание ДН |
| Нарушения газообмена | РаО2<60. РаСО2>45 | РаО2<60. РаСО2<45 |
| Смерть | В среднем возрасте | В пожилом возрасте |
* Гиперинфляция – повышенная воздушность, обнаруживаемая при рентгенографии; ДН – дыхательная недостаточность, ЗСН – застойная сердечная недостаточность, DLCO – диффузионная способность легких по CO; PaO2 и PaCO2 – парциальное давление кислорода и углекислого газа, соответственно, в артериальной крови.
Чувствительность физических методов обследования пациентов в диагностике ХОБЛ и определении степени ее тяжести невелика. Они дают ориентиры для дальнейшего направления диагностического поиска с применением инструментальных и лабораторных методов.
Третий этап диагностического поиска считают определяющим в диагностике ХОБЛ.
Исследование функции внешнего дыхания служит важнейшим методом диагностики ХОБЛ и ее дифференциальной диагностики с хроническим бронхитом. Его проведение с целью обнаружения ХОБЛ на ранних этапах развития заболевания требуется всем пациентам с хроническим кашлем и продукцией мокроты, а также с указаниями в анамнезе на существование факторов риска (даже при отсутствии одышки). Это исследование выполняют не только для установления диагноза, но и для определения степени тяжести заболевания, индивидуального подбора лечения, оценки его эффективности, уточнения прогноза течения заболевания и экспертизы трудоспособности.
Оценивают следующие основные показатели: ОФВ1, ФЖЕЛ и соотношение ОФВ1/ФЖЕЛ (модифицированный индекс Тиффно).
Наиболее важный параметр диагностики ограничения воздушного потока – соотношение ОФВ1/ФЖЕЛ. Этот показатель считают определяющим, и его значение при всех степенях тяжести ХОБЛ не превышает 70%, даже при сохранении ОФВ1 ›80% должной величины (легкое течение ХОБЛ). Величина ОФВ1в постбронходилатационной пробе отражает степень тяжести заболевания.
Обструкцию считают хронической, если ее, несмотря на проводимое лечение, регистрируют минимум 3 раза в течение одного года.
Пикфлоуметрия (ПСВ – определение объема пиковой скорости выдоха) – самый простой и быстровыполнимый метод оценки состояния бронхиальной проходимости, тем не менее обладающий низкой чувствительностью и специфичностью при ХОБЛ. Пикфлоуметрию можно использовать для оценки эффективности проводимого лечения. Ее выполнение также рекомендуют для исключения бронхиальной астмы, при которой отмечают высокую вариабельность значений ПСВ (более 20% в случае, если диагноз остается до конца не ясным). Кроме этого пикфлоуметрию можно применять в качестве скринингового метода для определения группы риска развития ХОБЛ и установления негативного влияния различных поллютантов. При ХОБЛ определение ПСВ считают методом контроля в период обострения заболевания.
Бронходилатационный тест выполняют при первичном обследовании, а также при динамическом наблюдении. Тест проводят с короткодействующими ингаляционными бронхолитиками: β2‑агонистами и М‑холинолитиками. После назначения этих препаратов оценивают изменение величины ОФВ1. Бронхиальную обструкцию считают обратимой, если прирост ОФВ1 составляет ›15% должного показателя.
Рентгенологическое исследование органов грудной клетки. При легкой степени ХОБЛ существенные рентгенологические изменения, как правило, не обнаруживают.
Первичное рентгенологическое исследование органов грудной клетки помогает исключить или обнаружить другие заболевания (рак легких, туберкулез и др.), сопровождающиеся аналогичными с ХОБЛ клиническими симптомами. При установленном диагнозе в период обострения заболевания рентгенография органов грудной клетки позволяет исключить пневмонию, спонтанный пневмоторакс, плевральный выпот и др. При развитии легочного сердца можно обнаружить выбухание ствола легочной артерии на левом контуре тени сердца, расширение прикорневых артерий с их последующим конусообразным сужением и уменьшением диаметра периферических разветвлений. Рентгенография органов грудной клетки помогает диагностировать эмфизему, но ее более уточненную характеристику может дать только КТ (особенно высокого разрешения), которая обладает более высокой чувствительностью и специфичностью. КТ позволяет идентифицировать специфический анатомический тип эмфиземы (панацинарный, центриацинарный или парасептальный) и обнаружить ее в тех случаях, когда при обычном рентгенологическом обследовании ее не определяют.
При бронхитическом варианте ХОБЛ КТ помогает диагностировать бронхоэктазы и четко установить их локализацию.
Бронхоскопия позволяет оценить состояние слизистой оболочки бронхов, а также помогает в дифференциальной диагностике ХОБЛ с другими бронхообструктивными заболеваниями, в первую очередь – с раком бронхов.
ЭКГ обнаруживает признаки гипертрофии правых отделов сердца, нарушения ритма и проводимости. При возникновении иных изменений она позволяет установить кардиальное происхождение респираторных симптомов.
ЭхоКГ помогает обнаружить и оценить признаки и степень выраженности легочной гипертензии, а также дисфункции правых (а при существовании изменений – и левых) отделов сердца.
Особое место в диагностических исследованиях у больных ХОБЛ отводят пробе с физической нагрузкой. Ее проводят в тех случаях, когда выраженность одышки не соответствует снижению значений ОФВ1 для контроля за эффективностью проводимого лечения и отбора больных на реабилитационные программы. Предпочтение отдают выполнению тесту с 6‑минутной ходьбой. Этот метод – наиболее простое средство индивидуального наблюдения и мониторинга течения заболевания, который можно использовать в амбулаторных условиях.
Лабораторные исследования помогают оценить активность воспалительного процесса и уточнить степень дыхательной недостаточности.
В клиническом анализе крови при обострении заболевания обычно обнаруживают нейтрофильный лейкоцитоз с палочкоядерным сдвигом и увеличение СОЭ. С развитием гипоксемии формируется полицитемический синдром: повышается число эритроцитов, увеличивается концентрация гемоглобина, снижается СОЭ, повышаются гематокрит (более 47% – у женщин, более 52% – у мужчин) и вязкость крови. У ряда больных (до 15%) в результате хронического воспаления в рамках системных симптомов ХОБЛ развивается анемия. Системная воспалительная реакция приводит к ускоренному распаду эритроцитов, угнетению кроветворения и нарушению регуляции обмена железа. Анемия может быть причиной развития одышки на ранних стадиях ХОБЛ или фактором, усиливающим ее на более поздних стадиях заболевания.
У больных с дефицитом ?1‑антитрипсина обнаруживают отсутствие а:‑глобулинового пика при электрофорезе белков крови.
Исследование мокроты (цитологический анализ) дает информацию о характере воспалительного процесса и его выраженности, а также позволяет обнаружить атипичные клетки (учитывая пожилой возраст большинства больных ХОБЛ, всегда должна присутствовать онкологическая настороженность). Окраска по Граму дает возможность для ориентировочного определения групповой принадлежности (грамположительной, грамотрицательной) возбудителя. Более детальную информацию об особенностях последнего получают при бактериологическом исследовании мокроты.
Пульс‑оксиметрия позволяет измерить и контролировать насыщение крови кислородом (SaO2), но дает возможность регистрировать лишь степень оксигенации и не позволяет следить за изменениями РаСО2. Если показатель SaO2 составляет менее 91%, то рекомендовано исследование газов крови. Его проводят пациентам при нарастании ощущения одышки, снижении значений ОФВ1 менее 50% должного показателя или при клинических признаках дыхательной недостаточности или недостаточности правых отделов сердца. РаО2‹8,0 кПа (60 мм рт.ст.) или SaO2 менее 90% в сочетании или без РаСО2 ›6,0 кПа (45 мм рт.ст.) – объективный критерий дыхательной недостаточности.
Осложнения
Острая или хроническая дыхательная недостаточность, вторичная полицитемия, хроническое легочное сердце, застойная сердечная недостаточность, пневмония, спонтанный пневмоторакс, пневмомедиастинум.
Диагностика
Для правильного установления диагноза ХОБЛ необходимо опираться на ключевые положения определения заболевания. Диагноз ХОБЛ следует предполагать у каждого человека с кашлем, избыточной продукцией мокроты и (или) одышкой при условии существования в анамнезе факторов риска развития болезни (курение и табачный дым, промышленная пыль и химикаты, дым домашних отопительных приборов и гарь от приготовления пищи). При клиническом обследовании определяют удлиненную фазу выдоха в дыхательном цикле, над легкими при перкуссии – легочный звук с коробочным оттенком, при аускультации легких – ослабленное везикулярное или жесткое дыхание и рассеянные сухие хрипы. Приведенные признаки не считают диагностически значимыми в отдельности, но присутствие нескольких из них повышает вероятность заболевания.
В установлении диагноза ХОБЛ наиболее важными и определяющими считают результаты исследования функции внешнего дыхания. Обязательный признак – постбронходилатационное значение ОФВ:/ФЖЕЛ ‹70%. Этот показатель постоянен для всех стадий течения заболевания и служит наиболее ранним признаком ограничения скорости воздушного потока, даже при сохранении ОФВ1 ›=80%. В процессе обследования больного необходимо исключить другие заболевания (бронхиальную астму, недостаточность левого желудочка (отек легкого), тромбоэмболию легочной артерии, обструкцию верхних дыхательных путей, рак легкого, туберкулез, пневмоторакс), манифестирующие бронхообструктивным синдромом.
Таким образом, диагностику ХОБЛ осуществляют на основании следующих данных: существования факторов риска, клинических признаков, главные из которых – кашель и экспираторная одышка, неуклонно прогрессирующего нарушения бронхиальной проходимости (по данным исследования функции внешнего дыхания) и исключения других заболеваний, которые могут привести к возникновению симптомов, аналогичных ХОБЛ.
Формулировка развернутого клинического диагноза ХОБЛ включает указание:
1. тяжести течения заболевания – легкое (I стадия), среднетяжелое (II стадия), тяжелое (III стадия) и крайне тяжелое (IV стадия) течение;
2. фазы процесса – обострение или ремиссия;
3. осложнений (дыхательная недостаточность, легочное сердце, недостаточность кровообращения).
При тяжелом течении заболевания рекомендуют указывать клиническую форму ХОБЛ (эмфизематозная, бронхитическая или смешанная).
Лечение
Направлено на предупреждение прогрессирования заболевания, повышение толерантности к физическим нагрузкам, уменьшение симптомов, улучшение качества жизни, профилактику и лечение обострений и осложнений.
Первый и самый важный шаг в программе лечения ХОБЛ – ослабление влияния факторов риска и в первую очередь – прекращение курения. Это единственный и пока наиболее эффективный метод, позволяющий уменьшить риск развития и прогрессирования ХОБЛ. Разработаны специальные программы лечения табачной зависимости.
Выбор лечения зависит от степени тяжести (стадии) заболевания и его фазы (стабильное состояние или обострение), а также от существования или отсутствия осложнений.
Ведущее место в комплексном лечении больных ХОБЛ занимают бронхолитические препараты. Показано, что все виды бронхолитиков повышают толерантность к физической нагрузке даже при отсутствии изменений ОФВГ Предпочтение отдают ингаляционным препаратам.
Лечение ХОБЛ при стабильном состоянии. При легком течении ХОБЛ применяют ингаляционные бронходилататоры короткого действия по требованию (β2‑агонисты и М‑холинолитики). Ипратропия бромид назначают по 40 мкг (две дозы) 4 раза в день, сальбутамол – в дозе 100–200 мкг до 4 раз в сутки, фенотерол – в дозе 100–200 мкг до 4 раз в сутки. При применении короткодействующих бронходилататоров предпочтение отдают их бесфреоновой форме. М‑холинолитические средства – препараты первого ряда в лечении ХОБЛ, и их назначение обязательно при всех степенях тяжести заболевания. При среднетяжелом, тяжелом и крайне тяжелом течении приоритетным считают длительное и регулярное лечение бронхолитиками. Преимущество отдают бронхолитикам длительного действия (GOLD, 2008): тиотропия бромид (в дозе 18 мкг 1 раз в сутки через хендихалер), салметерол (по 25–50 мкг 2 раза в сутки), формотерол (по 4,5–9 мкг 2 раза в сутки или по 12 мкг 2 раза в сутки). Получены убедительные данные в пользу раннего (со II стадии заболевания) начала лечения ХОБЛ бронхолитическими препаратами длительного действия, в первую очередь – тиотропия бромидом.
У больных с тяжелым и крайне тяжелым течением ХОБЛ бронходилатационное лечение осуществляют с помощью специальных растворов (ипратропия бромид, фенотерол, ипратропия бромид + фенотерол) через небулайзер. Небулайзерная терапия также предпочтительна, как и применение дозированного аэрозоля со спейсером у пожилых людей и больных с ментальными нарушениями.
Из препаратов ксантинового ряда применяют только пролонгированные теофиллины (теопэк*, теотард* и др.), но с учетом их потенциальной токсичности они могут быть только препаратами второй линии.
У пациентов с ОФВ1 ‹50% должной величины (тяжелая и крайне тяжелая стадия ХОБЛ) и повторяющимися обострениями (3 раза и более за последние три года) наряду с бронходилататорами применяют ингаляционные глюкокортикоиды (беклометазон (так называемое легкое дыхание), флутиказон и будесонид). Наиболее эффективна комбинация ингаляционных глюкокортикоидов с β2‑агонистами длительного действия (салметерол + флутиказон (серетид) и формотерол + будесонид (симбикорт*)). Фиксированная комбинация формотрол + будесонид (симбикорт*) благодаря эффекту формотерола вызывает быстрое улучшение самочувствия больных при использовании утром, сразу встав с постели. Это особенно важно для пациентов с тяжелым течением ХОБЛ, так как утро для них – самое тяжелое время суток.
У больных II‑IV стадией ХОБЛ для повышения эффективности лечения можно использовать тройную комбинированную терапию, включающую фиксированную комбинацию ингаляционных глюкокортикоидов и β2‑агониста длительного действия с тиотропия бромидом.
Назначение муколитиков (мукорегуляторов, мукокинетиков) рекомендовано очень ограниченному контингенту больных стабильной ХОБЛ. Их применяют при вязкой мокроте, но на течение заболевания они существенно не влияют.
Для профилактики обострения ХОБЛ считают перспективным длительное применение муколитика ацетилцистеина, одновременно обладающего антиоксидантной активностью.
Для профилактики обострения ХОБЛ антибактериальные препараты использовать не рекомендовано. С этой целью проводят ежегодную вакцинацию во время эпидемических вспышек гриппа (однократно в октябре‑первой половине ноября).
Помимо лекарственных средств, при стабильном течении ХОБЛ применяют немедикаментозное лечение. Больным с хронической дыхательной недостаточностью проводят постоянную многочасовую малопоточную (более 15 ч/сут) кислородотерапию, которая пока остается единственным методом, способным снизить летальность при крайне тяжелой стадии ХОБЛ. На всех стадиях течения процесса высокой эффективностью обладают физические тренирующие программы, повышающие толерантность к физической нагрузке и уменьшающие одышку и усталость.
В последние годы стали применять хирургические методы лечения, и в первую очередь – буллэктомию, которая приводит к уменьшению одышки и улучшению легочной функции. Оперативную коррекцию легочного объема, достигаемую с помощью буллэктомии, считают паллиативной хирургической процедурой.
Лечение обострения заболевания. В связи с тем что все обострения ХОБЛ следует рассматривать как фактор прогрессирования, их лечение должно быть более интенсивным. В первую очередь это относят к бронхолитической терапии. При лечении обострения увеличивают дозы препаратов и модифицируют способы их доставки. Предпочтение отдают небулайзерному лечению. В зависимости от тяжести течения и обострения ХОБЛ, лечение можно проводить в амбулаторных (легкое или среднетяжелое обострение у больных с легким течением ХОБЛ) или стационарных условиях.
Для купирования обострения наряду с бронхолитической терапией применяют антибиотики и глюкокортикоиды, а в условиях стационара – контролируемую оксигенотерапию и неинвазивную вентиляцию легких.
При обострении ХОБЛ, сопровождающемся снижением ОФВ1 ‹50% должного показателя, отдают предпочтение системным глюкокортикоидам (преднизолон в дозе 30–40 мг на протяжении 10–14 дней). В дальнейшем при достижении клинического эффекта больных переводят на ингаляционное введение этих препаратов. Альтернативой системному применению глюкокортикоидов (особенно у больных ХОБЛ в сочетании с сахарным диабетом, обострением язвенной болезни, высокой артериальной гипертензией (АГ), слабостью дыхательных мышц) может быть назначение суспензии будесонида через небулайзер (по 2–4 мг 2 раза в сутки).
При усилении одышки, увеличении количества мокроты и ее гнойном характере назначают антибактериальную терапию. В большинстве случаев обострения ХОБЛ антибиотики можно принимать внутрь. Продолжительность антибактериальной терапии – от 7 до 14 дней. При неосложненном обострении препаратом выбора считают амоксициллин (в качестве альтернативы можно использовать респираторные фторхинолоны или амоксициллин + клавулановую кислоту, а также новые макролиды – азитромицин и кларитромицин). При осложненных обострениях препаратами выбора служат респираторные фторхинолоны (левофлоксацин, моксифлоксацин) или цефалоспорины II‑III поколения, в том числе с антисинегнойной активностью.
Показания для парентерального введения антибиотиков: тяжелое обострение, нахождение больного на искусственной вентиляции легких, отсутствие формы антибиотика для приема внутрь, нарушения со стороны ЖКТ.
Для лечения тяжелого инфекционного обострения ХОБЛ рекомендовано применение через небулайзер раствора, содержащего муколитик (ацетилцистеин) и антибиотик, – тиамфеникола глицинат ацетилцистеинат.
Обязательный метод лечения ХОБЛ при обострении – оксигенотерапия. При неосложненных обострениях быстро достигают оптимального уровня оксигенации – РаО2 ›8,0 кПа (›60 мм рт.ст.) или СО2 ›90%. После начала оксигенотерапии через назальные катетеры (скорость потока – от 1 до 2 л/мин) или маску Вентури (содержание кислорода во вдыхаемой кислородно‑воздушной смеси – от 24 до 28%) газовый состав крови следует контролировать через 30‑ 45 мин (полноценность оксигенации, исключение ацидоза и гиперкапнии).
При отсутствии эффекта через 30–45 мин ингаляции кислорода необходимо решить вопрос о применении неинвазивной вентиляции легких с положительным давлением. Если у больного с тяжелым обострением ХОБЛ последняя оказывается неэффективной (недоступной), то проводят инвазивную вентиляцию легких.
Прогноз
Прогноз в отношении выздоровления неблагоприятен. Болезнь характеризуется неуклонно прогрессирующим течением, приводящим к инвалидизации. В оценке прогноза определяющую роль играют следующие параметры: возможность устранения провоцирующих факторов, приверженность больного к лечению и социально‑экономические условия. Неблагоприятные прогностические признаки: тяжелые сопутствующие заболевания, сердечная и дыхательная недостаточность, пожилой возраст больных.
Применение длительно действующего холинолитика (тиотропия бромида) и комбинации ингаляционного глюкокортикоида в сочетании с длительно действующими β2‑агонистами открывает перспективу для улучшения прогноза заболевания.
Профилактика
Ведущее значение для профилактики имеет ранняя диагностика заболевания и устранение факторов риска. Особое место занимает отказ от курения и профилактика инфекционных заболеваний дыхательных путей.
Бронхиальная астма
Бронхиальная астма (БА) – хроническое заболевание, в основе которого лежит воспалительный процесс в дыхательных путях с участием разнообразных клеточных элементов, включая тучные клетки, эозинофилы и Т‑лимфоциты. У предрасположенных лиц этот процесс приводит к развитию генерализованной бронхиальной обструкции разной степени выраженности, полностью или частично обратимой спонтанно или под влиянием лечения. Хроническое воспаление вызывает гиперреактивность дыхательных путей, приводящую к возникновению повторных эпизодов свистящих хрипов, одышки, чувства стеснения в груди и кашля (особенно ночью или ранним утром).
Это определение дано в международных рекомендациях «Глобальная стратегия по лечению и профилактике бронхиальной астмы» (GINA) пересмотра 2006 г. В отличие от предшествующих, оно стало возможным в связи с тем, что за последние годы значительно изменилось представление о сути БА, ее этиологии, патогенезе, клинической картине, лечении и профилактике.
В основе БА (независимо от степени тяжести) лежит хронический воспалительный процесс в дыхательных путях. Гиперреактивность бронхов, изменяющаяся со временем бронхиальная обструкция и связанные с этим клинические симптомы болезни – следствие персистирующего воспаления в бронхах.
Этиология
БА – распространенное заболевание (распространенность колеблется от 3 до 8%). Резкий рост заболеваемости БА произошел во второй половине XX в., когда за период с 30‑х по 80‑е годы отмечено десятикратное увеличение ее распространенности как среди детского, так и среди взрослого населения. В настоящее время в мире живет около 300 млн больных БА.
В возникновении БА имеет значение наследственная предрасположенность. Установлена связь некоторых антигенов гистосовместимости (HLA) с тяжестью течения БА. Увеличение последней особенно часто отмечают у носителей антигенов А2, В7, В12, В13, В27, В35, DR2, DR5 и их комбинации. Показано увеличение распространенности БА среди кровных родственников больных, страдающих этим заболеванием (20–25% по сравнению с 4% в общей популяции), что может свидетельствовать об участии в его развитии генетических факторов. Их вклад в формирование болезни составляет от 35 до 70%.
В развитии заболевания играют роль внутренние и внешние факторы.
Внутренние (генетические) факторы – биологические дефекты иммунной, эндокринной, вегетативной нервной систем, чувствительности и реактивности бронхов, мукоцилиарного клиренса, эндотелия сосудов легких, системы быстрого реагирования (тучные клетки и др.), метаболизма арахидоновой кислоты и т. д. Среди них особо выделяют гены, предрасполагающие к атопии, и гены, предрасполагающие к бронхиальной гиперреактивности. В международных рекомендациях GINA (2006) к внутренним факторам, влияющим на развитие и манифестацию БА, относят ожирение и пол (женщины чаще болеют БА, чем мужчины).
Внешние факторы, способствующие клинической реализации биологических дефектов, включают:
1. аллергены (пыльцевые, пылевые, пищевые, лекарственные, производственные, клещей, насекомых, животных и др.);
2. возбудителей инфекционных заболеваний (главным образом, вирусы, грибы и некоторые виды бактерий);
3. механические и химические раздражители (металлическая, древесная, силикатная, хлопковая пыль, пары кислот и щелочей, дымы и др.);
4. метеорологические и физико‑химические факторы (изменение температуры и влажности воздуха, колебания барометрического давления, магнитного поля земли, физические усилия и др.);
5. стрессовые нервно‑психические воздействия и физическую нагрузку;
6. фармакологические воздействия β‑адреноблокаторы, НПВС и т. д.);
7. курение табака (активное и пассивное).
У больных БА курение табака сопровождается ускоренным ухудшением функций легких и увеличением степени тяжести заболевания. Курение может приводить к снижению ответа на применение глюкокортикоидов, а также уменьшать вероятность достижения контроля за БА.
Инфекционные агенты, помимо аллергизирующего действия, могут также:
1. снижать порог чувствительности организма к неинфекционным (атопическим) аллергенам и повышать проницаемость слизистой оболочки дыхательных путей для них;
2. неиммунологическим путем формировать изменение реактивности клеток‑мишеней (тучные клетки, базофилы, моноциты и др.) и эффекторных систем.
Известно, что некоторые вирусы и бактерии оказывают β‑адреноблокирующее действие и способны воздействовать на эфферентные зоны вагусного бронхоконстриктивного механизма. Различные вирусные инфекции (респираторносинцитиальный вирус, вирус парагриппа), перенесенные в младенческом возрасте, способствуют формированию астматического фенотипа.
Как правило, при БА у одного и того же больного можно заподозрить или обнаружить сочетание нескольких этиологических факторов. Вместе с тем важнейшим идентифицируемым предрасполагающим фактором развития заболевания служит атопия, т. е. выработка избыточного количества IgE как реакция на воздействие аллергенов окружающей среды.
При продолжительном течении болезни большее значение приобретают различные неспецифические раздражения и психогенные факторы. Аллерген, первоначально вызвавший развитие БА, со временем может утратить свое значение, исчезнув из зоны окружения больного; собственно обострения болезни обусловлены иными причинами.
Патогенез
Центральное звено патогенеза БА – неинфекционный воспалительный процесс в бронхах, вызванный воздействием различных воспалительных клеток и выделяемых ими биологически активных веществ – медиаторов. В свою очередь, воспаление бронхов ведет к развитию их гиперчувствительности и гиперреактивности, предрасполагая, таким образом, бронхиальное дерево к сужению в ответ на действие различных стимулов (рис. 1–6).
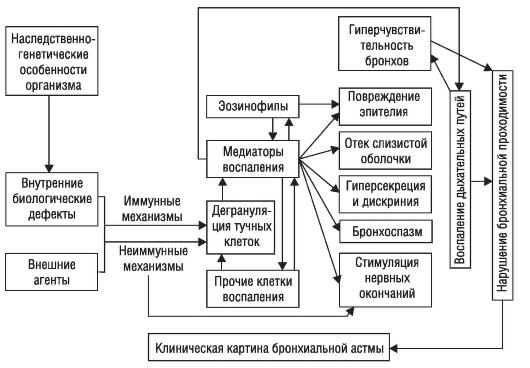
Рис. 1–6. Патогенез бронхиальной астмы
Дата добавления: 2016-02-02; просмотров: 1025;
