Оценить эффективность предыдущего антигипертензивного лечения. 9 страница
В тяжелых случаях при более выраженной легочной гипертензии и возникновении гипертрофии и дилатации ПЖ, помимо описанных изменений верхушечного толчка у больных можно обнаружить усиленный и разлитой сердечный толчок, локализующийся в III–IV межреберье слева от грудины, а также эпигастральную пульсацию.
Следует помнить, что эти пальпаторные признаки правожелудочковой гипертрофии у больных с митральной недостаточностью встречаются не так часто, как при митральном стенозе, и обычно не столь выражены.
Перкуссия
Наиболее характерно смещение левой границы относительной тупости сердца влево за счет дилатации ЛЖ (рис. 8.34). Верхняя граница относительной тупости смещается вверх, как правило, лишь при выраженной дилатации ЛП. Гораздо чаще расширение этого отдела можно обнаружить при исследовании конфигурации сердца, которое выявляет сглаживание “талии” сердца (митральная конфигурация). В отличие от конфигурации сердца, характерной для стеноза левого предсердно-желудочкового отверстия, митральная конфигурация при недостаточности двустворчатого клапана сочетается со смещением левого контура сердца влево.
| Рис. 8.34. Митральная конфигурация сердца при недостаточности митрального клапана | 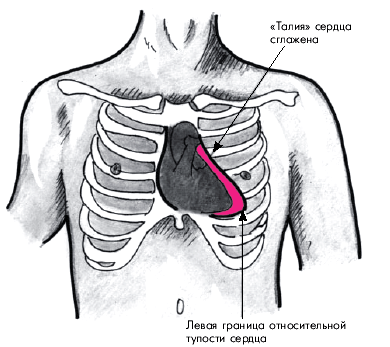
|
В тяжелых и относительно редких случаях, когда на фоне выраженной и длительно существующей легочной гипертензии развивается эксцентрическая гипертрофия ПЖ, к описанным изменениям границ сердца может присоединяться смещение вправо правой границы относительной тупости и правого контура сердца.
Аускультация сердца
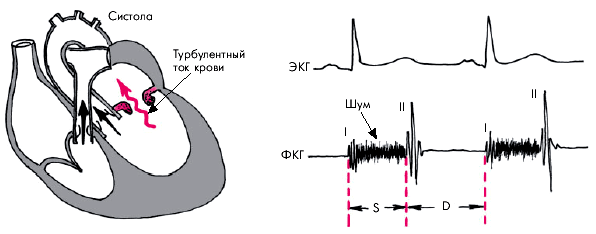
Аускультация сердца позволяет выявить важнейшие аускультативные признаки митральной недостаточности (рис. 8.35).
|
| Рис. 8.35. Изменения ФКГ при недостаточности митрального клапана (верхушка сердца): ослабление I тона, систолический шум лентовидного характера, занимающий всю систолу. S — систола; D — диастола. Слева показан основной механизм возникновения шума (турбулентный ток крови) |
Изменения I тона. Для органической недостаточности митрального клапана очень характерно ослабление I тона на верхушке или даже его исчезновение, обусловленные отсутствием герметичности ЛЖ во время фазы изоволюмического сокращения желудочка (отсутствие периода замкнутых клапанов). Однако при небольшом клапанном дефекте и сохраненной систолической функции ЛЖ выраженного ослабления I тона может не быть и долгое время он сохраняет свою громкость.
Изменения II тона. У многих больных с небольшим дефектом митрального клапана II тон не изменен. Акцент II тона на легочной артерии выявляется лишь в поздних стадиях заболевания при возникновении левожелудочковой недостаточности и развитии легочной гипертензии. Иногда (редко) выслушивается расщепление II тона, которое может быть обусловлено более ранним возникновением аортального компонента II тона вследствие укорочения периода изгнания крови из ЛЖ. Такая ситуация возникает иногда при выраженной недостаточности митрального клапана, когда большая часть УО быстро выбрасывается левым желудочком не в аорту, а в левое предсердие, т.е. в камеру сердца со сравнительно низким сопротивлением опорожнению ЛЖ.
Патологический III тониногда можно выслушать при недостаточности митрального клапана. Он обусловлен объемной перегрузкой ЛЖ. III тон лучше определяется на выдохе. Его отсутствие не исключает недостаточности митрального клапана, свидетельствуя лишь о малой выраженности порока.
Систолический шум на верхушке — наиболее важный аускультативный признак недостаточности митрального клапана. Он возникает в результате турбулентного тока крови из ЛЖ в ЛП во время периода изгнания. Отсутствие систолического шума почти полностью исключает органическую митральную недостаточность.
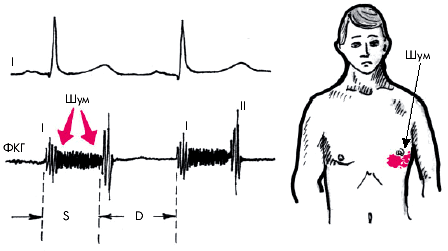
Систолический шум митральной недостаточности следует непосредственно за I тоном или сливается с ним. Он имеет лентовидную или веретенообразную форму, занимая 2/3 или всю систолу. Шум выслушивается на верхушке и проводится в левую подмышечную область (рис. 8.36). Тембр систолического шума зависит от деформации анатомических структур на пути обратного кровотока. Чем более грубый характер имеет шум, тем вероятнее его связь с органической митральной недостаточностью.
|
| Рис. 8.36. Место выслушивания и проведение систолического шума при недостаточности митрального клапана |
Иногда систолический шум носит музыкальный характер (“пилящие”, “свистящие”, шипяще-свистящие, гудяще-жужжащие, “пищащие”, “поющие” шумы), что связано с колебаниями хордальных струн, утолщением и уплотнением краев клапанов, их перфорацией и т.п. Таким образом, музыкальный систолический шум, как правило, свидетельствует об органической недостаточности митрального клапана.
Систолический шум органической митральной недостаточности мало изменяется при перемене положения тела и не зависит от фаз дыхания. Прием нитроглицерина, как правило, приводит к ослаблению систолического шума недостаточности митрального клапана, хотя в некоторых случаях шум остается без изменений.
Аускультативная картина относительной митральной недостаточностипредставлена, в основном, систолическим шумом регургитации (В.Х. Василенко). Он локализуется на верхушке, имеет более мягкий характер, чем при органической митральной недостаточности и, как правило, не связан с I тоном и не замещает его. При снижении сократимости ЛЖ наблюдается изменение интенсивности (громкости) систолического шума.
Функциональный диастолический шум (шум Кумбса).У больных с выраженной органической митральной недостаточностью изредка может выслушиваться функциональный мезодиастолический шум (шум Кумбса), обусловленный относительным стенозом левого атриовентрикулярного отверстия (рис. 8.37). Он появляется, как правило, при условии значительной дилатации ЛЖ и ЛП при отсутствии расширения фиброзного кольца клапана. При этих условиях сердце (ЛЖ и ЛП) напоминает по форме песочные часы с относительно узкой перемычкой в области левого атриовентрикулярного отверстия. В момент опорожнения ЛП в фазу быстрого наполнения это отверстие на короткое время становится относительно узким для увеличенного объема крови в ЛП, и возникает относительный стеноз левого атриовентрикулярного отверстия с турбулентным потоком крови из ЛП в ЛЖ. Поэтому на верхушке сердца, помимо органического систолического шума митральной недостаточности, можно выслушать короткий и тихий мезодиастолический шум (шум Кумбса).
| Рис. 8.37. Функциональный мезодиастолический шум относительного стеноза левого атриовентрикулярного отверстия (шум Кумбса) при органической недостаточности митрального клапана. Объяснение в тексте | 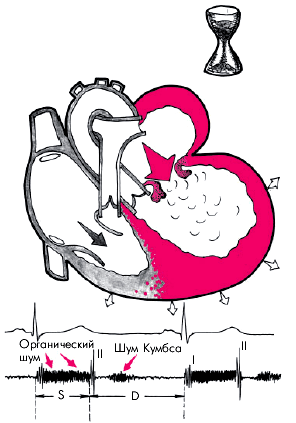
|
Артериальный пульс
В большинстве случаев изменения артериального пульса не характерны для недостаточности митрального клапана. Сравнительно рано у больных можно выявить склонность к тахикардии. При возникновении фибрилляции предсердий пульс неритмичный, количество пульсовых волн существенно меньше ЧСС, определяемой при аускультации сердца (дефицит пульса).
У пациентов с остро развившейся митральной недостаточностью (разрыв папиллярных мышц, хорд, например у больных острым ИМ), выраженной левожелудочковой недостаточностью и падением сердечного выброса пульс слабого наполнения и напряжения, а при кардиогенном шоке — нитевидный.
Артериальное давление
Артериальное давление чаще всего нормально. В более тяжелых случаях при снижении эффективного сердечного выброса наблюдается тенденция к уменьшению систолического и пульсового АД при сохранении диастолического АД на нормальных или слегка повышенных цифрах.
Изменения других органов
Исследование легких.Влажные хрипы в легких, свидетельствующие о застое крови в малом круге кровообращения, по понятным причинам достаточно редко встречаются при изолированной недостаточности митрального клапана. Картина интерстициального или альвеолярного отека легких больше характерна для остро возникшей митральной недостаточности у больных ИМ или инфекционным эндокардитом (см. главы 6 и 9).
Исследование органов брюшной полости. Лишь в отдельных тяжелых случаях заболевания можно выявить перкуторные и пальпаторные признаки гепатомегалии и асцита, что указывает на возникновение правожелудочковой недостаточности.
 Запомните
Наиболее характерными клиническими проявлениями недостаточности митрального клапана являются: 1. Гипертрофия и дилатация ЛП и ЛЖ, выявляемые при пальпации и перкуссии сердца (усиленный, разлитой и смещенный влево верхушечный толчок, сглаженность “талии” сердца). 2. Ослабление I тона, иногда акцент II тона на легочной артерии, систолический шум на верхушке, проводящийся в левую подмышечную область. 3. Клинические признаки застоя крови, преимущественно в малом круге кровообращения. Запомните
Наиболее характерными клиническими проявлениями недостаточности митрального клапана являются: 1. Гипертрофия и дилатация ЛП и ЛЖ, выявляемые при пальпации и перкуссии сердца (усиленный, разлитой и смещенный влево верхушечный толчок, сглаженность “талии” сердца). 2. Ослабление I тона, иногда акцент II тона на легочной артерии, систолический шум на верхушке, проводящийся в левую подмышечную область. 3. Клинические признаки застоя крови, преимущественно в малом круге кровообращения.
| ||
| 8.2.4. Инструментальная диагностика | ||

| ||
Электрокардиография
Электрокардиографическое исследование у больных митральной недостаточностью позволяет выявить признаки гипертрофии миокарда ЛП и ЛЖ, а также различные нарушения сердечного ритма и проводимости. Напомним, что ЭКГ-изменения, характерные для компенсаторной гипертрофии ЛП, включают:
- раздвоение и небольшое увеличение амплитуды зубцов Р в отведениях I, II, aVL, V5, V6 (P-mitrale);
- увеличение амплитуды и продолжительности второй отрицательной (левопредсердной) фазы зубца Р в отведении V1 (реже V2);
- увеличение общей длительности зубца Р больше 0,10 с.
ЭКГ-признаки левожелудочковой гипертрофии включают (рис. 8.38):
- увеличение амплитуды зубца R в левых грудных отведениях (V5, V6) и амплитуды зубца S — в правых грудных отведениях (V1, V2). При этом RV4 <= RV5 или RV4 < RV6; RV5, 6 > 25мм или RV5,6 + SV1,2 >= 35 мм (на ЭКГ лиц старше 40 лет) и >= 45 мм (на ЭКГ лиц молодого возраста);
- признаки поворота сердца вокруг продольной оси против часовой стрелки;
- смещение электрической оси сердца влево. При этом RI > 15 мм, RaVL >= 11 мм или RI + SIII > 25 мм;
- смещение сегмента RS–T в отведениях V5, V6, I, aVL ниже изоэлектрической линии и формирование отрицательного или двухфазного (-+) зубца Т в отведениях I, aVL, V5 и V6;
- увеличение длительности интервала внутреннего отклонения QRS в левых грудных отведениях (V5, V6) более 0,05 с.
| Рис. 8.38. ЭКГ больного с недостаточностью митрального клапана. Имеются признаки гипертрофии левого желудочка | 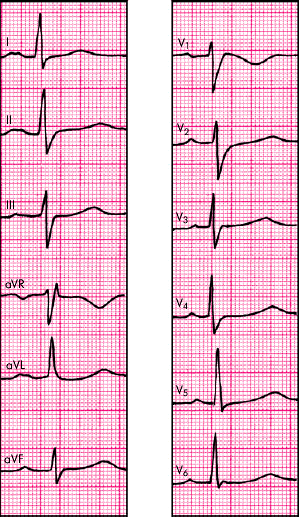
|
 Запомните
В большинстве случаев при умеренной недостаточности митрального клапана на ЭКГ выявляются признаки гипертрофии левого предсердия и левого желудочка. При выраженном пороке и гипертензии малого круга кровообращения у больных могут присутствовать признаки гипертрофии ЛП и комбинированной гипертрофии обоих желудочков. Запомните
В большинстве случаев при умеренной недостаточности митрального клапана на ЭКГ выявляются признаки гипертрофии левого предсердия и левого желудочка. При выраженном пороке и гипертензии малого круга кровообращения у больных могут присутствовать признаки гипертрофии ЛП и комбинированной гипертрофии обоих желудочков.
|
Рентгенологическое исследование
На рентгенограммах сердца у больных с недостаточностью митрального клапана выявляются признаки дилатации ЛЖ и ЛП.
В прямой проекции важным рентгенологическим признаком расширения ЛЖ является удлинение нижней дуги левого контура сердца в прямой проекции(рис. 8.39). Верхушка сердца при этом смещается влево или влево и вниз и как бы погружается в тень диафрагмы. Одновременно можно заметить выравнивание левого контура сердца и сглаживание “талии” сердца, обусловленное дилатацией ЛП (митральная конфигурация).
| Рис. 8.39. Рентгенологические признаки увеличения ЛЖ при исследовании в прямой проекции (схема): а — нормальные размеры ЛЖ; б — умеренная дилатация ЛЖ (удлинение дуги ЛЖ, закругление верхушки и смещение ее вниз); в — выраженная дилатация ЛЖ | 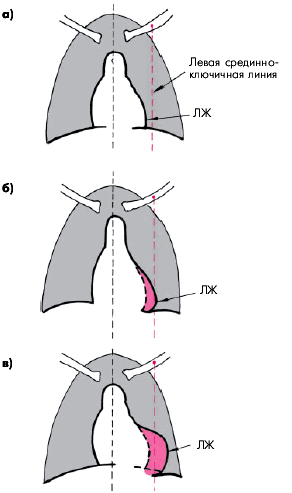
|
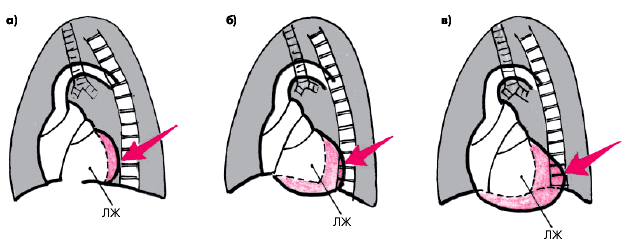
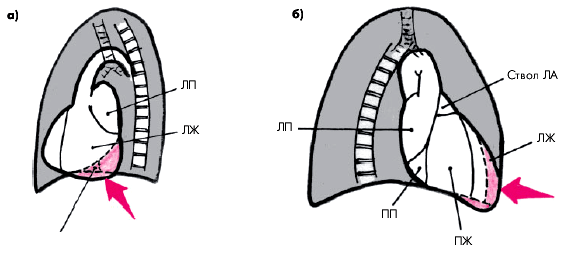
В левой передней косой проекциизадний контур тени сердца, образованный ЛЖ, отклоняется еще более кзади, сужая ретрокардиальное пространство и даже частично перекрывая тень позвоночника (рис. 8.40). В левой боковой проекции увеличенный ЛЖ перекрывает тень нижней полой вены (рис. 8.41, а), а в правой передней косой проекции — сужает ретростернальное пространство (рис. 8.41, б).
|
| Рис. 8.40. Рентгенологические признаки увеличения ЛЖ в левой передней косой проекции: а, б, в — I, II и III степени увеличения (схема по И.Х. Рабкину). Стрелкой показан задний контур тени сердца и исчезновение ретрокардиального пространства |
|
| Рис. 8.41. Рентгенологические признаки увеличения ЛЖ: а — в левой боковой проекции; б — в правой передней косой проекции (схема). Стрелками показано наложение тени ЛЖ на проекцию нижней полой вены (а) и сужение ретростернального пространства (б) |
Как было сказано выше, наиболее ранним рентгенологическим признаком дилатации ЛП является сужение ретрокардиального пространства при исследовании с контрастированным пищеводом, который при дилатации ЛП отклоняется кзади по дуге большого радиуса (7–11 см).
Эхокардиография
Прямых эхокардиографических признаков митральной недостаточности при применении одно- и двухмерной эхокардиографии не существует. Единственный достоверный признак органической митральной недостаточности — несмыкание (сепарация) створок митрального клапана во время систолы желудочка — выявляется крайне редко. К числу косвенных эхокардиографических признаков митральной недостаточности, отражающих характерные для этого порока гемодинамические сдвиги, относятся:
- увеличение размеров ЛП;
- гиперкинезия задней стенки ЛП;
- увеличение общего ударного объема (по методу Simpson);
- гипертрофия миокарда и дилатация полости ЛЖ.
Понятно, что каждый из этих признаков неспецифичен и встречается при множестве других патологических состояний. Только сочетание нескольких из них может иметь значение для ориентировочной диагностики этого порока, причем косвенными показателями степени митральной недостаточности служат объемы ЛП и ЛЖ.
Предлагавшиеся ранее эхокардиографические признаки (увеличение диастолического расхождения створок митрального клапана, систолическая сепарация створок клапана, изменение амплитуды и скорости открытия передней створки клапана и др.) далеко не всегда обнаруживаются при митральной регургитации и не являются строго специфичными.
Наиболее достоверным методом выявления митральной регургитации является допплеровское исследование,в частности так называемое картирование допплеровского сигнала. Исследование проводится из верхушечного доступа четырехкамерного или двухкамерного сердца в импульсно-волновом режиме, который позволяет последовательно перемещать контрольный (стробирующий) объем на различном расстоянии от створок митрального клапана, начиная от места их смыкания и далее в сторону верхней и боковой стенок ЛП (рис. 8.42, а). Таким образом производят поиск струи регургитации, которая хорошо выявляется на допплер-эхокардиограммах в виде характерного спектра, направленного вниз от базовой нулевой линии (рис. 8.42, б). Плотность спектра митральной регургитации и глубина его проникновения в левое предсердие прямо пропорциональны степени митральной регургитации.
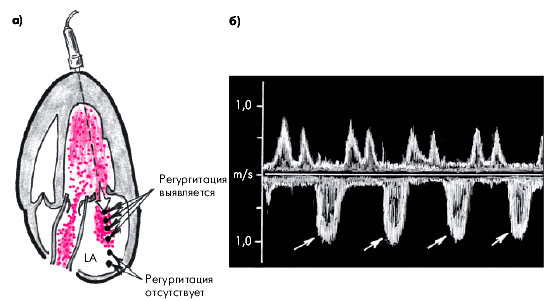
|
| Рис. 8.42. Картирование допплеровского сигнала у больного с митральной недостаточностью: а — схема картирования (черными точками отмечено последовательное перемещение контрольного объема); б — допплерограмма трансмитрального потока крови, зарегистрированная на уровне выходного отдела ЛП. Регургитация крови из ЛЖ в ЛП отмечена стрелками. |
При 1-й степени митральной регургитации последняя выявляется сразу за створками митрального клапана, при 2-й степени — распространяется на 20 мм от створок вглубь ЛП, при 3-й степени — примерно до середины ЛП и при 4-й степени — достигает противоположной стенки предсердия.
Следует помнить, что незначительная регургитация, которая регистрируется сразу за створками митрального клапана, может быть выявлена примерно у 40–50% здоровых людей. Как правило, такая физиологическая регургитация обнаруживается на протяжении короткого времени в самом начале систолы ЛЖ, а глубина проникновения потока крови в ЛП обычно не превышает 10 мм. В отличие от этого средне- и позднесистолические потоки митральной регургитации являются патологическими и возникают вследствие органической или относительной недостаточности митрального клапана.
Наибольшей информативностью и наглядностью в выявлении митральной регургитации отличается метод цветного допплеровского сканирования. Струя крови, во время систолы возвращающаяся в ЛП, при цветном сканировании из апикального доступа окрашена в светло-синий цвет (рис. 8.43). Величина и объем этого потока регургитации зависят от степени митральной недостаточности.
При минимальной степени регургитирующий поток имеет небольшой диаметр на уровне створок левого атриовентрикулярного клапана и не достигает противоположной стенки ЛП. Его объем не превышает 20% от общего объема предсердия (рис. 8.43, а).
При умеренной митральной регургитации обратный систолический поток крови на уровне створок клапана становится шире и достигает противоположной стенки ЛП, занимая около 50 — 60% объема предсердия (рис. 8.43, б).
Тяжелая степень митральной недостаточности характеризуется значительным диаметром регургитирующего потока крови уже на уровне створок митрального клапана. Обратный поток крови занимает практически весь объем предсердия и иногда заходит даже в устье легочных вен (рис. 8.43, в).
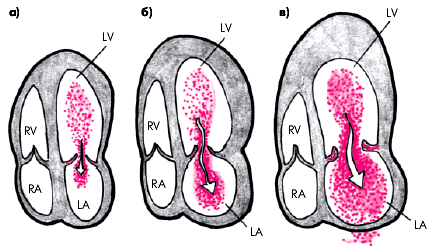
|
| Рис. 8.43. Схема изменений, выявляемых при цветном допплеровском сканировании во время систолы желудочков у больных с различной степенью митральной регургитации: а — минимальная степень (регургитирующий поток крови имеет небольшой диаметр на уровне створок МК и не достигает противоположной стенки ЛП); б — умеренная степень (регургитирующий поток крови достигает противоположной стенки ЛП); в — выраженная недостаточность митрального клапана (регургитирующий поток крови достигает противоположной стенки ЛП и занимает почти весь объем предсердия) |
Объем митральной регургитации может быть вычислен на основании данных двухмерной эхокардиографии и допплеровского исследования. Для этого необходимо знать 1) общий УО (двухмерная ЭхоКГ, метод Simpson); 2) систолический объем крови через аортальный клапан (допплер-эхокардиограмма аортального потока крови) и 3) площадь аортального клапана. Фракция митральной регургитации (RF) вычисляется по формуле:
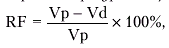
|
где Vp — общий УО ЛЖ, вычисленный по методу Simpson (разница между КДО и КСО), Vd — допплеровское вычисление потока крови через аортальный клапан (см. выше).
Следует отметить, что приведенный способ расчета объема митральной регургитации в силу возможных методических и технических погрешностей отличается сравнительно невысокой точностью, хотя наряду с другими методами может быть использован для ориентировочного суждения о степени митральной недостаточности. При значениях фракции митральной регургитации (RF) менее 35% у больных в течение длительного времени отсутствуют признаки сердечной недостаточности, тогда как увеличение этого показателя больше 50% обычно сопровождается симптомами декомпенсации и требует радикальной хирургической коррекции данного порока.
Более точные данные о тяжести митральной недостаточности могут быть получены при использовании результатов цветного допплеровского сканирования (метод определения скорости профиля “проксимального сходящегося потока”).
 Запомните
1. Единственными достоверными эхокардиографическими признаками недостаточности митрального клапана являются: Запомните
1. Единственными достоверными эхокардиографическими признаками недостаточности митрального клапана являются:
|
Катетеризация сердца
При митральной недостаточности в период систолы желудочков на кривой внутрипредсердного давления появляется гигантская волна “V”, обусловленная регургитацией крови из левого желудочка (рис. 8.44). Фракция митральной регургитации может быть рассчитана на основании данных левой вентрикулографии.
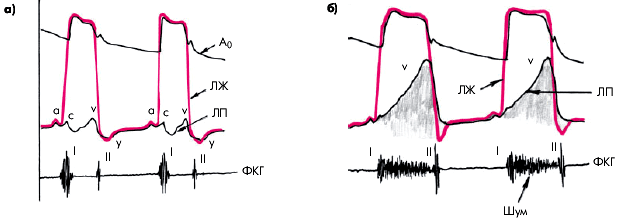
| ||
| Рис. 8.44. Кривые давления в аорте (Ао), левом желудочке (ЛЖ) и левом предсердии (ЛП) у здорового человека (а) и у больного с недостаточностью митрального клапана (б). Внизу — фонокардиограмма | ||
| 8.3. Стеноз устья аорты | ||

| ||
Стеноз устья аорты (аортальный стеноз) — это сужение выносящего тракта ЛЖ в области аортального клапана, ведущее к затруднению оттока крови из ЛЖ и резкому возрастанию градиента давления между ЛЖ и аортой (рис. 8.45).
| Рис. 8.45. Стеноз устья аорты (клапанный), схема. Определяется затруднением систолического тока крови из левого желудочка в аорту, признаки выраженной концентрической гипертрофии левого желудочка. | 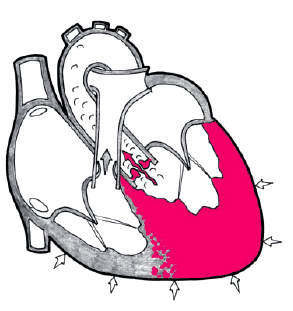
|
Стеноз устья аорты выявляется у 20–25% лиц, страдающих пороками сердца, причем у мужчин он встречается в 3–4 раза чаще, чем у женщин. Различают три основные формы аортального стеноза:
- клапанную (врожденную или приобретенную);
- подклапанную (врожденную или приобретенную);
- надклапанную (врожденную).
В данном разделе рассматривается наиболее часто встречающийся клапанный стеноз устья аорты.
| 8.3.1. Этиология |

|
Клапанный стеноз устья аорты может быть врожденным и приобретенным. Причинами приобретенного аортального стеноза являются:
- ревматическое поражение створок клапана (наиболее частая причина);
- атеросклероз аорты;
- инфекционный эндокардит и некоторые другие.
При ревматическом эндокардите происходит сращение створок клапана, они уплотняются и становятся ригидными, что и является причиной сужения клапанного отверстия. Нередко наблюдается обызвествление (кальциноз) аортального клапана, которое еще больше уменьшает подвижность створок и суживает клапанное кольцо. Сходные изменения наблюдаются при инфекционном эндокардите и некоторых других заболеваниях, ведущих к формированию аортального стеноза (ревматоидный артрит, системная красная волчанка и др.)
Атеросклеоз аорты сопровождается выраженным склерозированием, дегенеративными процессами, кальцинозом и тугоподвижностью створок и фиброзного клапанного кольца, что также приводит к затруднению оттока крови из ЛЖ.
Иногда у лиц пожилого и старческого возраста в качестве причины аортального стеноза выделяют так называемые первично-дегенеративные изменения клапана с последующим его обызвествлением, что получило название “идиопатический кальцифицированный стеноз устья аорты”. Однако эту форму стеноза, самостоятельность которой вызывает сомнения, очень трудно дифференцировать от кальциноза аортального клапана, развившегося на фоне атеросклеротического или ревматического процесса в клапане.
Наконец, врожденный клапанный стеноз устья аорты связан с аномалиями развития створок клапана, например с формированием двустворчатого клапана аорты. На поздних стадиях развития заболевания к врожденным нарушениям структуры аортального клапана также присоединяется выраженный кальциноз, что способствует еще большему сужению аортального отверстия.
Таким образом, на определенном этапе развития заболевания у больных с аортальным стенозом любого генеза обнаруживается выраженное обызвествление и деформация аортального клапана, что далеко не всегда позволяет с уверенностью говорить об этиологии данного порока (ревматизм, атеросклероз, врожденный порок). Правда, следует иметь в виду, что ревматический стеноз устья аорты во многих случаях сочетается с ревматическим поражением митрального клапана или выраженной недостаточностью клапана аорты. При аортальном стенозе, формирующемся в пожилом и старческом возрасте на фоне атеросклероза аорты или первично-дегенеративных изменений створок клапана с его обызвествлением, клапанная обструкция выражена в меньшей степени и обычно не сопровождается значительными нарушениями гемодинамики.
 Запомните
1. Наиболее частыми причинами клапанного стеноза устья аорты являются: Запомните
1. Наиболее частыми причинами клапанного стеноза устья аорты являются:
| ||
| 8.3.2. Изменения гемодинамики | ||

| ||
Клиническая картина стеноза устья аорты обусловлена характерными гемодинамическими нарушениями, возникающими при этом пороке (рис. 8.45).
1. Концентрическая гипертрофия левого желудочка. Сужение устья аорты и затруднение оттока крови из ЛЖ (т.е. возникновение на пути кровотока так называемого “третьего барьера”) приводит к значительному росту систолического градиента давления между ЛЖ и аортой, который может достигать 50 мм рт. ст. и больше. В результате резко возрастает систолическое давление в ЛЖ и внутримиокардиальное напряжение. Значительное и длительное увеличение постнагрузки приводит к развитию выраженной концентрической гипертрофии миокарда ЛЖ. При этом полость желудочка не увеличивается в размерах.
Дата добавления: 2016-01-20; просмотров: 1147;
