Оценить эффективность предыдущего антигипертензивного лечения. 8 страница
Стеноз левого атриовентрикулярного отверстия характеризуется, как известно, частичным сращением передней и задней створок митрального клапана, уменьшением площади митрального отверстия и обструкцией диастолического кровотока из ЛП в ЛЖ. Имеются два характерных эхокардиографических признака митрального стеноза, выявляемых при М-модальном исследовании:
· значительное снижение скорости диастолического прикрытия передней створки митрального клапана;
· однонаправленное движение передней и задней створок клапана
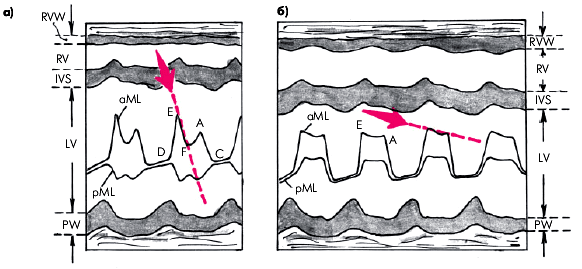
Эти признаки лучше выявляются при М–модальном исследовании из парастернального доступа по длинной оси сердца (рис. 8.23).
|
| Рис. 8.23. Определение скорости диагностического прикрытия передней створки митрального клапана (красные стрелки) у здорового человека (а) и у больного со стенозом левого атриовентрикулярного отверстия (б). В последнем случае определяется уменьшением скорости прикрытия и однонаправленное движение передней и задней строк |
В результате высокого давления в ЛП створки клапана во время диастолы постоянно находятся в открытом положении и, в отличие от нормы, не смыкаются после завершения раннего быстрого наполнения ЛЖ. Кровоток из левого предсердия приобретает постоянный (не прерывающийся) линейный характер. Поэтому на эхокардиограмме происходит уплощение кривой движения передней створки и снижение амплитуды волны А, соответствующей систоле ЛП. Форма диастолического движения передней створки митрального клапана вместо М-образной приобретает характер П-образной.
На рисунке хорошо заметно также однонаправленное движение передней и задней створок клапана во время диастолы, возникающее в результате сращения створок (в норме движение разнонаправленное).
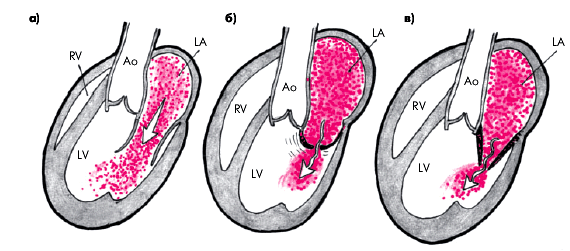
При двухмерномэхокардиографическом исследовании из парастернального доступа по длинной оси сердца наиболее характерным признаком митрального стеноза, выявляемым уже на начальных стадиях заболевания, является куполообразное диастолическое выбухание передней створки митрального клапана в полость ЛЖ, в сторону МЖП (рис. 8.24), которое получило название — “парусение”. Такое движение начинается сразу после открытия митрального клапана и сопровождается звуком, напоминающим хлопок внезапно наполнившегося паруса, по времени совпадающим с возникновением одного из наиболее специфических аускультативных признаков митрального стеноза — тона (щелчка) открытия митрального клапана. Сам митральный клапан при этом приобретает форму воронки, широкой частью расположенной в области атриовентрикулярного кольца (рис. 8.24, б и рис. 8.25).
На поздних стадиях заболевания, когда створки митрального клапана уплотняются и становятся ригидными, их “парусение” прекращается, но створки клапана во время диастолы располагаются под углом друг к другу (в норме они параллельны), формируя своеобразную конусовидную форму митрального клапана (рис. 8.24, в).
Кроме того, двухмерное эхокардиографическое исследование из парастернального доступа по длинной оси сердца позволяет выявить при митральном стенозе значительное увеличение размеров ЛП (рис. 8.25), а также полости ПЖ.
|
| Рис. 8.24. Схема диастолического раскрытия створок митрального клапана: а - норма (створки паралленьны друг другу); б - воронкообразное расположение створок МК на начальных стадиях митрального стеноза, сопровождающееся куполообразным диастолическим выбуханием передней створки в полость ЛЖ ("парусением"); в - конусовидная форма МК на поздних стадиях митрального стеноза |
| Рис. 8.25. "Парусение" передней створки митрального клапана при митральном стенозе (двухмерная эхокардиограмма изи парастернального доступа по длинной оси). Отмечается также увеличение размеров левого предсердия | 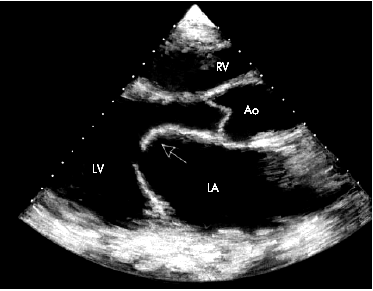
|
|
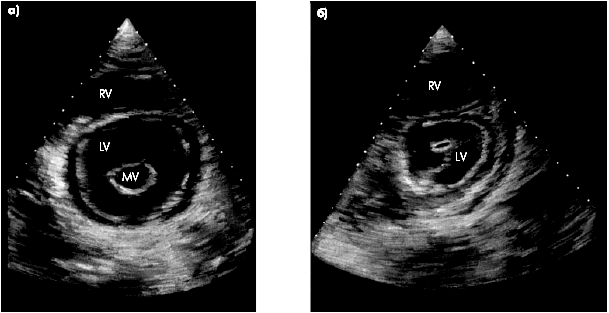
| Рис. 8.26. Уменьшение диастолического расхождения створок клапана и площади митрального отверстия при двухмерном исследовании из паростернального доступа на короткой оси: а - норма; б - митральный стеноз |
Наконец, двухмерное исследование из парастернального доступа по короткой оси позволяет выявить уменьшение диастолического расхождения створок клапана и площади митрального отверстия, которое чаще всего приобретает форму эллипсоида или щели (рис. 8.26).
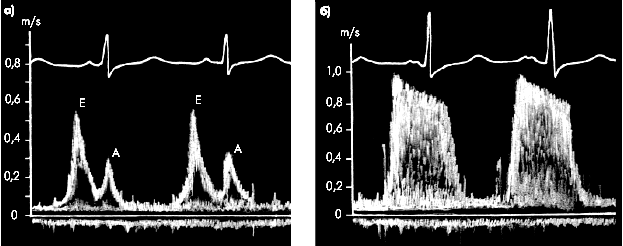
Допплер-эхокардиографическое исследование трансмитрального диастолического потока крови дает возможность определить несколько признаков, характерных для митрального стеноза и связанных преимущественно со значительным увеличением диастолического градиента давления между ЛП и ЛЖ и замедлением снижения этого градиента в период наполнения ЛЖ. К числу этих признаков относятся (рис. 8.27):
· увеличение максимальной линейной скорости раннего трансмитрального кровотока до 1,6–2,5 м/с (в норме — около 1,0 м/с);
· замедление спада скорости диастолического наполнения (уплощение спектограммы);
· значительная турбулентность движения крови
Последний признак проявляется существенно более широким, чем в норме, распределением частот и уменьшением площади “окна” спектрограммы (рис. 8.27, б). Напомним, что нормальный (ламинарный) поток крови в допплеровском режиме записывается в виде узкополосного спектра, состоящего из близких по абсолютным значениям изменений частот (скоростей). Причем между точками спектра с максимальной и минимальной интенсивностью имеется отчетливо выраженное “окно” (рис. 8.27, а).
|
| Рис. 8.27. Допплерограммы трансмитрального потока крови в норме (а) и при митральном стенозе (б) |
Для измерения площади левого атриовентрикулярного отверстия внастоящее время используют два способа. При двухмерной ЭхоКГ из парастернального доступа по короткой оси на уровне кончиков створок клапана площадь отверстия определяют планиметрически, обводя курсором контуры отверстия в момент максимального диастолического раскрытия створок клапана (см. рис. 8.26).
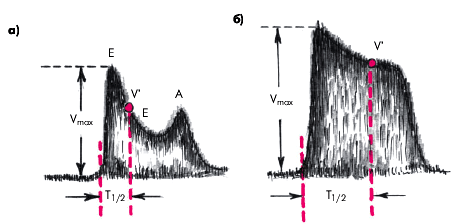
Более точные данные получают при допплеровском исследовании трансмитрального потока крови и определении диастолического градиента трансмитрального давления. В норме он составляет 3–4 мм рт. ст. При увеличении степени стеноза возрастает и градиент давления. Для расчета площади отверстия измеряют время, за которое максимальный градиент снижается вдвое (рис. 8.28). Это так называемое время полуспада градиента давления (Т1/2).
|
| Рис. 8.28. Количественная оценка характера трансмитрального диастолического кровотока в номере (а) и у больного со стенозом левого атриовентрикулярного отверстия (б). Обьяснение в тексте. |
Градиент давления по данным допплер-эхокардиографии вычисляется с помощью упрощенного уравнения Бернулли:
DР = 4 ґ V2,
где DР — градиент давления по обе стороны обструкции (мм рт. ст.), а V — максимальная скорость кровотока дистальней обструкции (м/с).
Это означает, что при снижении градиента давления DP в два раза максимальная линейная скорость кровотока уменьшается в 1,4 раза (  = 1,4). Поэтому для измерения времени полуспада градиента давления (Т1/2) достаточно определить время, за которое максимальная линейная скорость кровотока уменьшается в 1,4 раза. Было показано, что если площадь левого атриовентрикулярного отверстия равна 1 см2, время Т1/2 составляет 220 мс. Отсюда площадь отверстия может быть определена по формуле:
= 1,4). Поэтому для измерения времени полуспада градиента давления (Т1/2) достаточно определить время, за которое максимальная линейная скорость кровотока уменьшается в 1,4 раза. Было показано, что если площадь левого атриовентрикулярного отверстия равна 1 см2, время Т1/2 составляет 220 мс. Отсюда площадь отверстия может быть определена по формуле:
S (см2) = 
где S — площадь левого атриовентрикулярного отверстия в см2.
При Т1/2 меньше 220 мс площадь отверстия превышает 1 см2; наоборот, если Т1/2 больше 220 мс, площадь отверстия меньше 1 см2.
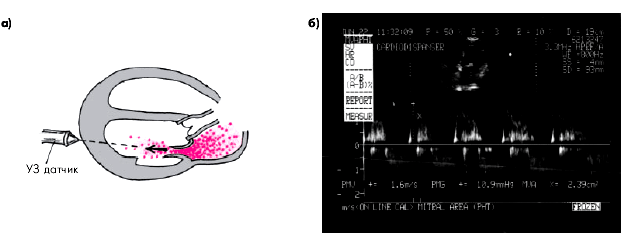
На рис. 8.29 представлена допплерограмма трансмитрального потока крови, зарегистрированнаяу больного митральным стенозом.
|
| Рис. 8.29. Допплеровское исследование трансмитрального диастолического потока крови у больного с небольшим стенозом левого атриовентикулярного отверстия, а - направление ультразвукового сканирования; б - допплерограмма трансмитрального потока крови. Обьяснение в тексте |
 Запомните
Диагноз митрального стеноза подтверждается следующими эхокардиографическими признаками: Запомните
Диагноз митрального стеноза подтверждается следующими эхокардиографическими признаками:
|
Катетеризация правых и левых отделов сердца
Катетеризацию правых и левых отделов сердца у больных митральным стенозом обычно проводят с целью предоперационной верификации диагноза и количественной оценки гемодинамических нарушений. Исследование проводят в хорошо оборудованных отделениях интенсивной терапии и кардиореанимации или специализированных ангиографических лабораториях, поскольку риск, связанный с осуществлением этих манипуляций, особенно катетеризации левых отделов сердца, достаточно высок.
Катетеризация правых отделов сердца позволяет оценить ЦВД, давление в легочной артерии и давление заклинивания легочной артерии (ДЗЛА), которое с известными допущениями соответствует давлению в ЛП и отражает, таким образом, состояние легочно-капиллярного кровотока и риск возникновения отека легких.
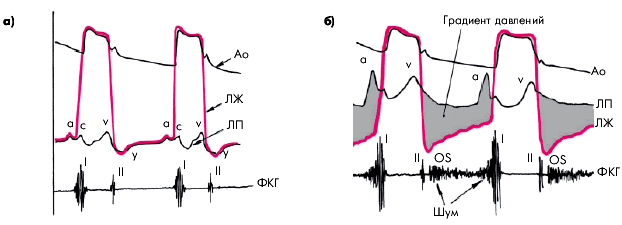
Катетеризация левых отделов сердца позволяет получить информацию о динамике на протяжении сердечного цикла внутрижелудочкового и внутрипредсердного давления и составить объективное представление о наличии патологических градиентов давления между желудочком и предсердием. Как видно на рис. 8.30, для стеноза левого атриовентрикулярного отверстия характерно возникновение значительного градиента давления между ЛП и ЛЖ, сохраняющегося на протяжении всей диастолы и особенно значительного во время систолы левого предсердия. Кроме того, специальные методики позволяют количественно оценить степень сужения клапанного отверстия.
| ||
| Рис. 8.30. Кривые давления в аорте (Ао), левом желудочке (ЛЖ) и левом предсердии (ЛП) у здорового человека (а) и у больного с митральным стенозом (б). Внизу фонокардиограмма. | ||
| 8.2. Недостаточность митрального клапана | ||

| ||
Недостаточность митрального клапана (митральная недостаточность) — это неполное смыкание створок клапана во время систолы желудочков, сопровождающееся регургитацией крови из ЛЖ в ЛП (рис. 8.31). Изолированная недостаточность митрального клапана составляет примерно 5–10% от общего числа пороков сердца. Митральная недостаточность несколько чаще встречается у мужчин.
| Рис. 8.31. Недостаточность митрального клапана (схема). Определяется регургитация крови из левого желудочка в левое предсердие и эксцентрическая гипертрофия этих камер сердца | 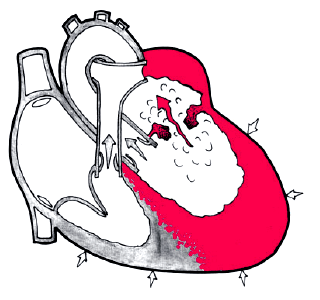
| ||
| 8.2.1. Этиология | |||

| |||
Различают две формы митральной недостаточности: органическую и функциональную.
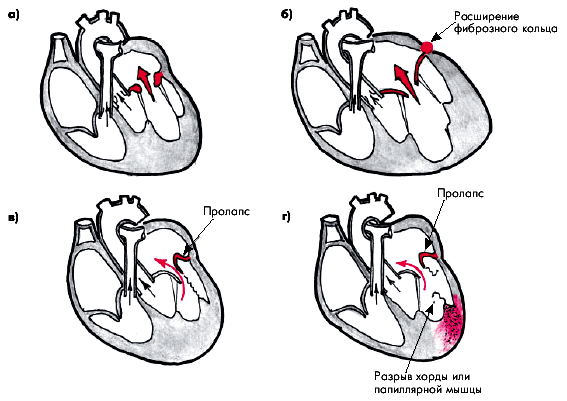
Органическая недостаточность характеризуется сморщиванием и укорочением створок клапана, отложением в них кальция и поражением подклапанных структур (рис. 8.32, а). Именно эту форму недостаточности митрального клапана, при которой имеется грубое органическое поражение створок клапана, принято называть собственно пороком сердца. Наиболее частыми причинами органической митральной недостаточности являются:
- ревматизм (около 75% случаев);
- инфекционный эндокардит;
- атеросклероз;
- системные заболевания соединительной ткани.
Функциональная митральная недостаточность обусловлена нарушением структуры и функции клапанного аппарата (фиброзного кольца, папиллярных мышц, хорд) при неизмененных створках самого клапана. Причинами функциональной недостаточности митрального клапана являются:
1. Заболевания ЛЖ,сопровождающиеся его выраженной гемодинамической перегрузкой, расширением фиброзного кольца митрального клапана и дисфункцией клапанного аппарата:
- артериальные гипертензии;
- аортальные пороки сердца (“митрализация”);
- дилатационная кардиомиопатия (ДКМП);
- ИБС, особенно постинфарктный кардиосклероз и др.
В этих случаях неизмененные или малоизмененные створки клапана не смыкаются полностью во время систолы желудочков вследствие значительного увеличения диаметра фиброзного кольца и гипотонии папиллярных мышц (рис. 8.32, б). Эту форму функциональной недостаточности митрального клапана часто называют “относительной митральной недостаточностью”, или “митрализацией” того или иного заболевания ЛЖ (например, “митрализация” аортального порока сердца).
2. Пролабирование митрального клапана — избыточное систолическое выбухание (выпячивание) одной или обеих створок клапана в полость ЛП, сопровождающееся митральной регургитацией и возникающее в результате аномального удлинения сухожильных нитей у больных с так называемыми дисплазиями соединительной ткани (рис. 8.32, в).
3. Дисфункция папиллярных мышц вследствие ишемии, некроза или кардиослероза (ИБС, острый ИМ, постинфарктный кардиосклероз, миокардиты и др.), ведущая к развитию вторичного пролабирования митрального клапана, сопровождающегося митральной регургитацией.
4. Разрыв хорд или папиллярных мышц вследствие острого ИМ, инфекционного эндокардита, травмы сердца и др. (рис. 8.32, г) — причина развития острой недостаточности митрального клапана (см. ниже).
5. Обструктивная форма гипертрофической кардиомиопатии (ГКМП), сопровождающаяся патологическим систолическим движением (“открытием”) передней створки митрального клапана (см. ниже).
6. Первичный “идиопатический” кальциноз фиброзного кольца, митрального клапана, хорд и папиллярных мышц.
Следует подчеркнуть, что гемодинамические последствия и тяжесть клинической картины функциональной недостаточности митрального клапана, несмотря на отсутствие грубого повреждения створок клапана, в ряде случаев могут быть даже более тяжелыми, чем органической митральной недостаточности ревматической этиологии (например, при остро развившейся митральной недостаточности у больных ИМ или инфекционным эндокардитом).
| ||
| Рис. 8.32. Схема органической (а) и трех вариантов относительной (функциональной) недостаточности митрального клапана. б — расширение фиброзного кольца; в — пролабирование створки митрального клапана; г — разрыв | ||
| 8.2.2. Изменения гемодинамики | ||

| ||
Клиническая картина недостаточности митрального клапана определяется в первую очередь объемом обратного тока крови из ЛЖ в ЛП, что, в конечном счете, может приводить к развитию нескольких важных гемодинамических последствий данного порока.
1. Гипертрофия и дилатация левого предсердия и левого желудочка. В результате неполного смыкания створок митрального клапана кровь во время систолы ЛЖ устремляется не только в аорту, но и в ЛП. Во время диастолы в ЛЖ возвращается избыточный объем крови. Таким образом, левое предсердие и желудочек испытывают постоянную перегрузку объемом. Длительное воздействие на сердце этого гемодинамического фактора приводит к развитию эксцентрической гипертрофии ЛП и ЛЖ, т.е. гипертрофии миокарда в сочетании с тоногенной дилатацией этих камер сердца. Эти два процесса носят компенсаторный характер, обеспечивая в течение длительного времени повышение силы сокращения предсердия и желудочка.
2. Снижение эффективного сердечного выброса — второе важнейшее следствие митральной недостаточности. В тяжелых случаях объем крови, выбрасываемой в аорту, может достигать всего 70% или даже 50% от общей величины ударного объема ЛЖ; остальное количество крови как бы “бесцельно” циркулирует между ЛЖ и ЛП, вызывая только их объемную перегрузку. В результате, несмотря на увеличение работы этих отделов сердца, эффективный сердечный выброс (т.е. количество крови, выбрасываемой в артериальную систему большого круга кровообращения) снижается и, одновременно, уменьшается перфузия внутренних органов и периферических тканей (головной мозг, скелетные мышцы, почки и т.д.).
Различают 4 степени митральной регургитации:
- I степень — митральная регургитация составляет менее 15% от УО ЛЖ;
- II степень — 15–30% от УО;
- III степень — 30–50% от УО;
- IV степень — более 50%.
Следует помнить, что объем митральной регургитации зависит не только от размеров клапанного дефекта, но и от величины ОПСС, т.е. величины постнагрузки на ЛЖ. При повышении сосудистого сопротивления (например, при значительном подъеме АД у больных с сопутствующей АГ) объем митральной регургитации по понятным причинам увеличивается.
3. Легочная гипертензия. При выраженной недостаточности митрального клапана и большой величине митральной регургитации повышается давление в ЛП и венах малого круга кровообращения, хотя такое повышение редко достигает степеней его увеличения, наблюдающихся при стенозе левого предсердно-желудочкового отверстия. Тем не менее при митральной недостаточности также возможно развитие застоя крови в легких с появлением соответствующей клинической симптоматики.
Обычно давление в ЛП и малом круге кровообращения повышается незначительно. Во многом это связано с существенным увеличением податливости стенки ЛП при длительно существующей митральной регургитации. У таких больных обычно выявляется значительное увеличение объема ЛП, тогда как уровень давления в нем может оставаться нормальным или слегка повышенным. Ясно, что клиническая картина застоя крови в легких в этих случаях будет слабо выраженной или отсутствовать совсем.
Совершенно иная ситуация складывается при остро развивающейся митральной недостаточности (например, у больных острым ИМ или инфекционным эндокардитом при внезапном отрыве папиллярной мышцы или хорды). В этих случаях стенка ЛП имеет нормальную или даже сниженную податливость. Поэтому регургитация в ЛП объема крови не растягивает его в достаточной степени. В связи с этим ЛП незначительно увеличено, тогда как давление в нем быстро повышается до 25–30 мм рт. ст. и выше. Это способствует быстрому прогрессированию клинической картины застоя крови в легких, в том числе возникновению сердечной астмы и отека легких.
Наконец, следует помнить, что при длительном течении заболевания и выраженной гипертрофии и дилатации левых отделов сердца постепенно снижается сократительная функция ЛЖ и формируется левожелудочковая недостаточность, сопровождающаяся венозным застоем крови в малом круге кровообращения, а в дальнейшем — развитием легочной артериальной гипертензии. Со временем формируется гипертрофия и дилатация ПЖ, а при тяжелом течении заболевания появляются признаки правожелудочковой недостаточности с застоем крови в большом круге кровообращения. Все же такое течение заболевания встречается достаточно редко и в большистве случаев преобладает картина объемной перегрузки левых отделов сердца и невыраженного венозного застоя крови в легких.
Из числа других признаков, характерных для недостаточности митрального клапана, следует отметить довольно частое возникновение фибрилляции и трепетания предсердий, вызванных перегрузкой ЛП и формированием в дилатированном и гипертрофированном миокарде предсердия выраженной негомогенности электрофизиологических свойств.
Тромбозы и тромбоэмболии при митральной недостаточности встречаются значительно реже, чем при митральном стенозе, что связано, вероятно, с наличием быстрых вихревых потоков регургитирующей в ЛП крови, которые препятствуют образованию пристеночных тромбов (В.И. Маколкин).
 Запомните
1. Основными гемодинамическими следствиями длительно существующей органической митральной недостаточности являются: Запомните
1. Основными гемодинамическими следствиями длительно существующей органической митральной недостаточности являются:
|
Следует также помнить, что изолированная органическая недостаточность митрального клапана встречается достаточно редко; чаще этот порок сердца сочетается с митральным стенозом.
| 8.2.3. Клиническая картина |

|
Клиническая картина недостаточности митрального клапана определяется величиной митральной регургитации, наличием или отсутствием застоя крови в легких и функциональным состоянием ЛЖ. Недостаточность митрального клапана ревматической этиологии характеризуется длительным и постепенным прогрессированием клинических проявлений заболевания.
Жалобы
Если дефект клапана выражен нерезко, а повторные ревматические атаки отсутствуют, больной в течение длительного времени (иногда в течение всей жизни) может не испытывать сколько-нибудь заметного дискомфорта. Это объясняется в первую очередь наличием компенсаторной гипертрофии и тоногенной дилатации ЛЖ и ЛП, которые обеспечивают необходимое увеличение общего УО и полностью компенсируют объемную перегрузку левых отделов сердца (объем крови, поступающей в аорту, + объем регургитации). Следует заметить, что даже при отсутствии субъективных проявлений митрального порока, физикальное и инструментальное исследования, как правило, позволяют выявить его объективные признаки.
При более выраженном дефекте клапана и повторных ревматических атаках, постепенно увеличивающих этот дефект, такая компенсация становится неполной. Первые субъективные проявления порока, как правило, связаны с относительным снижением эффективного УО и умеренным повышением давления в легочной артерии.
Вначале больные жалуются на быструю утомляемость, мышечную слабость, тяжесть в ногах, сердцебиения и одышку, возникающие только при физической нагрузке. По мере прогрессирования заболевания одышка наблюдается и в покое, иногда приобретая характер ортопноэ, т.е. усиливаясь или появляясь в горизонтальном положении больного. В этих случаях речь идет, как правило, о выраженном застое крови в малом круге кровообращения и повышении давления в легочной артерии, обусловленных снижением сократимости ЛЖ и значительным объемом митральной регургитации. Одновременно пульс становится учащенным, даже в покое, что также отражает снижение эффективного УО и рефлекторную активацию САС.
Наконец, в тяжелых случаях у больных с выраженной легочной гипертензией могут появляться приступы сердечной астмы, сухой кашель или кашель с небольшим отделением слизистой мокроты. Иногда в мокроте появляются примеси крови. Впрочем, такое тяжелое течение изолированной органической митральной недостаточности встречается достаточно редко и всегда заставляет врача тщательно анализировать все клинические данные, чтобы исключить наличие сочетанного поражения митрального клапана (стеноз и недостаточность) или других сопутствующих заболеваний сердца.
При длительном течении органической митральной недостаточности, сопровождающейся признаками пассивной венозной легочной гипертензии, рано или поздно в патологический процесс вовлекается ПЖ: он гипертрофируется и дилатируется, а в дальнейшем начинает проявляться его декомпенсация. Появление правожелудочковой недостаточности сопровождается отеками на ногах и тяжестью в правом подреберье, возникающей вследствие гепатомегалии.
Следует помнить, что признаки правожелудочковой декомпенсации, в частности отеки нижних конечностей, могут появляться у больных даже с умеренной, но длительно сохраняющейся легочной гипертензией, у которых отсутствуют, например, анамнестические указания на приступы сердечной астмы, отека легких или кровохарканье. Дело в том, что помимо гемодинамических нарушений (застой крови в венах большого круга кровообращения), в патогенезе отечного синдрома большую роль играет активация нейрогормональных систем организма (РААС, АДГ) и угнетение активности предсердного натрийуретического гормона, что способствует значительной задержке ионов Nа+ и воды в организме.
Осмотр
При небольшой степени недостаточности митрального клапана внешние проявления этого порока сердца отсутствуют.
Для гемодинамически значимого дефекта клапана, сопровождающегося легочной гипертензией и снижением эффективного сердечного выброса, характерно появление акроцианоза (цианоза губ, кончика носа, пальцев и т.д.), иногда яркого цианотичного румянца на щеках (facies mitralis). Типичные изменения внешнего вида больных, характерные для митрального порока сердца и описанные в предыдущем разделе (астеническое телосложение, плохо развитая скелетная мускулатура, “пепельный” цвет кожи в сочетании с цианозом, слабое общее физическое развитие и т.п.), при митральной недостаточности встречаются не столь часто, как при митральном стенозе, и только в случае выраженного дефекта митрального клапана, сформировавшегося в молодом или детском возрасте.
Положение ортопноэ (сидячее или полусидячее положение в постели) свидетельствует о возникновении левожелудочковой недостаточности и значительном застое крови в малом круге кровообращения.
При правожелудочковой недостаточности выявляются характерные признаки: отеки на ногах, набухание шейных вен, увеличение живота в объеме за счет асцита (редко).
Осмотр и пальпация сердца
У большинства больных с митральной недостаточностью преобладает эксцентрическая гипертрофия (гипертрофия + дилатация) левых отделов сердца, характерная для их объемной перегрузки. Верхушечный толчок в связи с этим становится усиленным, разлитым и смещается влево, кнаружи от левой срединно-ключичной линии (рис. 8.33). При выраженной недостаточности митрального клапана и присоединении левожелудочковой недостаточности верхушечный толчок может достигать передней подмышечной линии и опускаться вниз в VI межреберье.
| Рис. 8.33. Усиленный, смещенный влево и разлитой верхушечный толчок при недостаточности митрального клапана | 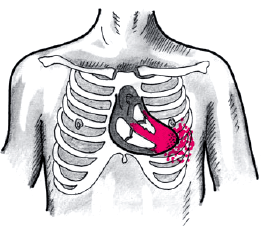
|
На верхушке иногда определяется систолическое дрожание — низкочастотный эквивалент характерного для митральной регургитации систолического шума (см. ниже).
Дата добавления: 2016-01-20; просмотров: 968;
