ОСТРАЯ РЕВМАТИЧЕСКАЯ ЛИХОРАДКА. · системное воспалительное заболевание соединительной ткани;
· системное воспалительное заболевание соединительной ткани;
· с преимущественной локализацией процесса в сердечно-сосудистой системе;
· развивающееся у предрасположенных к нeму лиц молодого возраста
(ассоциация сHLA DR4 - DR2, HLA Cw2 – Cw3; антигенD 8/17 выявляется на В-лимфоцитах в100% случаев);
· пик заболеваемости– 6-15 лет;
· в связи с инфекцией b-гемолитическим стрептококком группы А.
Сущность болезни - поражении всех оболочек сердца, но главным образом миокарда и эндокарда с возникновением деформации клапанного аппарата
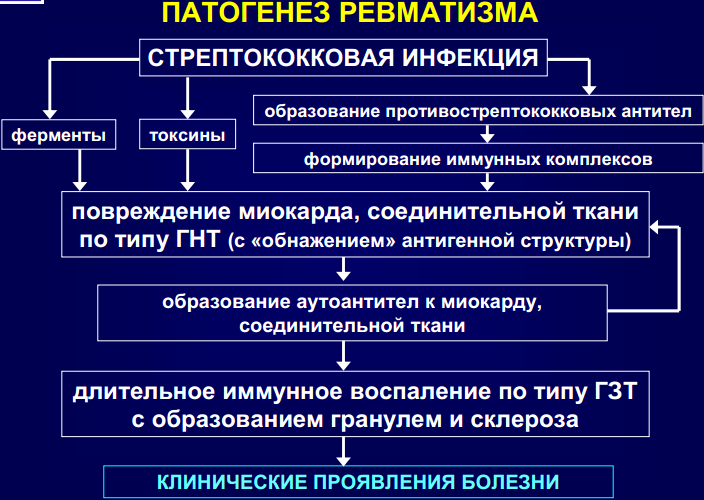
2-3 недели
ОСНОВНЫЕ СИНДРОМЫ ПРИ РЕВМАТИЗМЕ
1. Суставной синдром(у75%).(РЕВМАТИЧЕСКИЙ АРТРИТ)
1. Симметричное поражение крупных суставов.
2. Боли при движении.
3. Увеличение суставов в объеме.
4. Быстрое обратное развитие при назначении НПВП(«летучий» характер).
5. Артралгии бывают чаще артрита.
2. Кардиальный синдром(у взрослых– до90%).
| ВОЗВРАТНЫЙ РЕВМОКАРДИТ (РЕЦИДИВ РЕВМАТИЗМА) • повторное воспаление нескольких слоев (чаще всего двух) стенки сердца • у лиц, ранее перенесших атаку ревмокардита с формированием порока сердца или без него • ведет к формированию нового порока сердца или прогрессированию уже имеющегося ДИАГНОСТИКА: 1. Ревматическая атака(ревмокардит) в анамнезе. 2. Появление артралгий (редко– артрита). 3. Немотивированное ухудшение общего состояния (снижение толерантности к физической нагрузке , субфебрилитет). 4. Появление (или усиление бывших ранее) признаков сердечной недостаточности. 5. Неэффективность проводившейся ранее (успешно) терапии по поводу хронической сердечной недостаточности. 6. Появление (немотивированное) острофазовых и иммунологических показателей. |
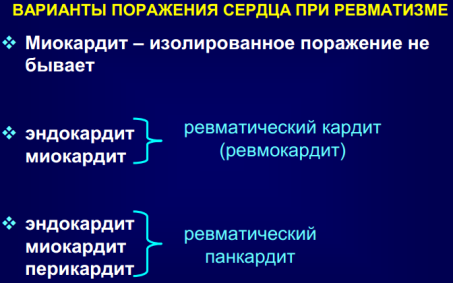
| ПЕРВИЧНЫЙ РЕВМОКАРДИТ • воспаление нескольких слоев(чаще всего двух) стенки сердца при ОРЛ • развивается у больных с интактным сердцем • может вести к формированию ревматического порока сердца 1. Субъективные ощущения(неспецифические) · боли в области сердца · перебои · сердцебиение · одышка при нагрузке · повышенная утомляемость 2. Признаки поражения миокарда · приглушение тонов, ритм галопа(при тяжелом течении) · небольшое расширение границ сердца · нарушения ритма(перебои, тахикардия) · систолический шум на верхушке · симптомы сердечной недостаточности(при тяжелом течении и диффузном поражении миокарда) 3. Инструментальные данные · ЭКГ(преходящие изменения): ü атриовентрикулярная блокадаI-II степени ü нарушения ритма сердца(экстрасистолия) ü неспецифические изменения зубца Т(снижение амплитуды, ü инверсия) · § ЭХО-КГ – митральная регургитация |
3. Синдром поражения кожи(ревматические узелки, кольцевидная эритема) –1-3%.
| Ревматические узелки • Подкожно определяются мелкие узелки в местах прикрепления сухожилий(в области коленных, локтевых суставов) • Характерный, но крайне редкий признак ревматической лихорадки– 1-3% • Представляют из себя гранулемы |
кольцевидная эритема:
• Бледно-розовые кольцевидные
высыпания на туловище и проксимальных
отделах конечностей(но не на лице!), не
возвышаются над поверхностью кожи
• зуда нет
• не оставляют после себя следов
• характерный, но редкий признак(4-17%)
4. Поражение других органов и систем(почки, легкие– редко); нервная система– у детей малая хорея в12-17%).
Поражение нервной системы
• Малая хорея– гиперкинезы мышц плечевого пояса, мышечная гипотония, нарушения статики и координации
• Психоэмоциональные нарушения (наблюдаются в6-30% случаев)
• В5-7% малая хорея является единственным признаком болезни
Ревматические поражения легких в виде
пневмонии или плеврита наблюдаются крайне редко
Абдоминальный синдром (перитонит)
возникает почти исключительно у детей и подростков с острым первичным ревматизмом, характеризуется внезапным появлением наряду с лихорадкой диффузных или локализованных схваткообразных болей, сопровождающихся тошнотой, реже рвотой, задержкой или учащением стула. Ревматический перитонит не оставляет стойких изменений и не рецидивирует.
5. Неспецифический воспалительный синдром (острофазовые показатели, лихорадка).
• Лейкоцитоз с нейтрофилезом (в особенности при наличии артрита)
• Увеличение СОЭ
• Увеличение a2 - глобулинов
• Появление С-реактивного белка (СРБ)
• Увеличение содержания фибриногена
6. Иммунологический синдром (повышение титров противострептококковых антител).
Повышенные или(что важнее!) повышающиеся в динамике титры антистрептолизина-О, антистрептогиалуронидазы,
Антидезоксирибонуклеазы
I этап диагностического поиска
В типичных случаях, спустя 1—2 нед после ангины или острого респираторного заболевания, повышается температура тела (в 90% случаев), иногда до 38—40 °С, с суточными колебаниями 1—2 °С и сильным потом (как правило, без озноба). При повторных атаках ревматизма рецидив болезни часто развивается вне связи с перенесенной инфекцией (имеют значение неспецифические факторы: переохлаждение, физическая перегрузка, оперативное вмешательство)…(см. основные синдромы)
при первичном ревматизме наиболее часты жалобы, связанные с поражением сердца, реже с вовлечением в патологический процесс суставов, а также жалобы общего порядка (утомляемость, потливость, повышение температуры тела).
II этапе диагностического поиска
При первичном ревмокардите сердце обычно не увеличено (лишь изредка отмечается умеренное его увеличение), при аускультации выявляются приглушенный I тон, иногда III тон, мягкий систолический шум над верхушкой. Эта симптоматика — не проявление поражения клапанного аппарата; она обусловлена изменениями миокарда (ревматический миокардит). Однако нарастание интенсивности шума, большая продолжительность его и стойкость могут указывать на формирование недостаточности митрального клапана. Уверенно судить о формировании порока можно спустя 6 мес после начала атаки при сохранении приведенной аускультативной картины.
В случае поражения клапана аорты может выслушиваться и в дальнейшем нарастать по интенсивности и продолжительности протодиастоличе-ский шум в точке Боткина, при этом звучность II тона может сохраняться. Лишь спустя много лет, после формирования выраженной недостаточности клапана аорты, вместе с протодиастолическим шумом определяется ослабление (или отсутствие) II тона во втором межреберье справа.
При более редко встречающемся сухом перикардите появляются характерные симптомы (подробно см. «Перикардит») в виде шума трения перикарда, а при наличии выпота в полости перикарда — глухость тонов в сочетании со значительным расширением границ сердца во все стороны и симптомами недостаточности кровообращения в большом круге.
III этапе диагностического поиска
ЭКГ, ЭХО-КГ, 5 и 6 пункты(см. основные синдромы)
фонокардиографическом исследовании уточняются данные аускуль-ации: ослабление I тона, появление III тона, систолический шум. В слу-ае формирования порока сердца на ЦКГ появляются изменения, соответствующие характеру клапанного поражения. Развитие ревмокардита на фоне порока сердца на ЦКГ проявляется характерными признаками это-10 порока.
Рентгенологически при первой атаке ревматизма каких-либо изменений выявить не удается. Лишь при тяжелом ревмокардите у детей и лиц молодого возраста можно обнаружить увеличение сердца за счет дилатации левого желудочка.
При развитии ревмокардита на фоне уже имеющегося порока сердца рентгенологическая картина будет соответствовать конкретному пороку.
Бактериологическое исследование Выявление в мазке из зева b-гемолитического стрептококка группы А (может быть как при активной инфекции, так и при носительстве)
Дифференциальная диагностика. От:
инфекционно-аллергического миокардита
Для первичного ревмокардита в отличие от инфекционно-аллергиче-ского миокардита характерны:
а) связь заболевания с носоглоточной стрептококковой инфекцией;
б) латентный период в 1—3 нед от окончания предшествующей инфек ции до первых клинических проявлений ревматизма;
в) преимущественное возникновение болезни в детском и юношеском возрасте;
г) обнаружение полиартрита или острых артралгии как начальных прошений болезни;
д) отсутствие «кардиальных» жалоб или их констатация лишь при целенаправленном сборе анамнеза;
е) частое выявление объективных симптомов поражения сердца;
ж) четкая корреляция выраженности клинических проявлений ревматизма с лабораторными показателями активности ревматического процесса.
При ревмокардите отсутствует хронологическая связь с нестрептококковыми инфекциями, стрессовыми воздействиями; латентный период всегда присутствует и не укорочен. Инфекционно-аллергический миокардит отмечается у лиц молодого, среднего, пожилого возраста; характеризуется постепенным началом, отсутствием суставного синдрома в начале болезни-лабораторные признаки активности могут отсутствовать при наличии выраженных признаков кардита; отмечаются астенизация и вегетативная дисфункция.
Первичный ревмокардит следует дифференцировать от так называемых функциональных заболеваний сердца (см. «Нейроциркуляторная дистония»). Общими для обоих заболеваний являются «кардиальные» жалобы, связь ухудшения состояния с перенесенной инфекцией, субфебрилитет, молодой возраст.
Углубленный анализ симптомов показывает, что при первичном ревмокардите в отличие от нейроциркуляторной дистонии нет связи начала болезни с разнообразными стрессорными воздействиями, отсутствуют астеноневротические «кардиальные» жалобы (ощущение остановки, замирания сердца), так называемый респираторный синдром (чувство нехватки воздуха, неудовлетворенность вдохом) и вегетативно-сосудистые кризы. В то же время при нейроциркуляторной дистонии отмечается длительный анамнез, и больные попадают в поле зрения врача во время очередного обострения болезни, при этом не выявляется признаков поражения миокарда (увеличение размеров, глухость I тона, систолический шум, трехчленный ритм в сочетании с тахикардией), нет и лабораторных острофазовых показателей, а также измененных иммунологических показателей. Эффект седативной терапии и применения (3-адреноблокаторов отчетливо выражен.
Если в клинической картине первичного ревматизма доминирует поражение суставов (выраженный полиартрит), то дифференциальную диагностику необходимо проводить с реактивными артритами(развивающимися в ответ на кишечную или урогенитальную неспецифическую инфекцию), а также с системной красной волчанкой. Основу отличия ревматизма от этих заболеваний составляют такие признаки, как эпидемиологический анамнез, частое сочетание полиартрита с поражением сердца, быстрая динамика клинической симптоматики под влиянием противоревматической терапии.
 Распознавание активного ревматического процесса у больных с наличием сформированного порока сердца (возвратного ревмокардита) основывается на тех же диагностических критериях, однако данные физикального исследования сердца, инструментальные и рентгенологические показатели в гораздо большей степени будут обусловлены существующим пороком сердца, а не активным ревматическим процессом. Поэтому при диагностике рецидива ревматизма следует ориентироваться на связь ухудшения состояния больного (проявляется появлением или нарастанием симптомов сердечной недостаточности) с перенесенной инфекцией, наличием артрал-гий, субфебрильной температуры, лабораторных показателей активности ревматического процесса (острофазовых и иммунологических). Возвратный (рецидивирующий) ревмокардит на фоне того или иного порока сердца при наличии недостаточности кровообращения следует дифференцировать от инфекционно-аллергического (неспецифического) миокардита тяжелого течения. Основным при этом является отсутствие «ревматического» анамнеза, признаков клапанного порока сердца и лабораторных показателей активности при миокардите.
Распознавание активного ревматического процесса у больных с наличием сформированного порока сердца (возвратного ревмокардита) основывается на тех же диагностических критериях, однако данные физикального исследования сердца, инструментальные и рентгенологические показатели в гораздо большей степени будут обусловлены существующим пороком сердца, а не активным ревматическим процессом. Поэтому при диагностике рецидива ревматизма следует ориентироваться на связь ухудшения состояния больного (проявляется появлением или нарастанием симптомов сердечной недостаточности) с перенесенной инфекцией, наличием артрал-гий, субфебрильной температуры, лабораторных показателей активности ревматического процесса (острофазовых и иммунологических). Возвратный (рецидивирующий) ревмокардит на фоне того или иного порока сердца при наличии недостаточности кровообращения следует дифференцировать от инфекционно-аллергического (неспецифического) миокардита тяжелого течения. Основным при этом является отсутствие «ревматического» анамнеза, признаков клапанного порока сердца и лабораторных показателей активности при миокардите.

Рекомендации после ликвидации«атаки»
• Наблюдение в кардиоревматологическом кабинете поликлиники
• При манипуляциях в полости рта, пищеводе,дыхательных путях, прямой кишке, мочевыволящих путях– за1 час до проведения
процедуры внутрь амоксициллин 2 млн ЕД (профилактика инфекционного эндокардита)
• Санация очаговой инфекции в полости рта и верхних дыхательных путях(вплоть до оперативного лечения)
• Работа в теплом сухом помещении
Порок сердца
• врожденное или приобретенное заболевание сердца
• характеризующееся изменением клапанного аппарата
• приводящее к нарушению внутрисердечной, а впоследствии–
легочной и/или системной гемодинамики.
Митральный стеноз (стеноз левого атрио-вентрикулярного отверстия)
• Ревматическая лихорадка(чаще всего)
• Дегенеративный кальциноз (у пожилых лиц)
Митральная недостаточность (клапанная)
• Ревматическая лихорадка
• Инфекционный эндокардит
• Дегенеративный кальциноз
• Диффузные заболевания соединительной ткани
Митральная недостаточность (относительная)
• Дилятация левого желудочка любого происхождения(АГ,
постинфарктный кардиосклероз, миокардит тяжелого
течения, дилятационная кардиомиопатия)
• Поражение подклапанного аппарата(инфаркт или разрыв
сосочковой мышцы, разрыв сухожильной хорды)
• Пролапс(прогиб створок клапана в левое предсердие)
любого происхождения
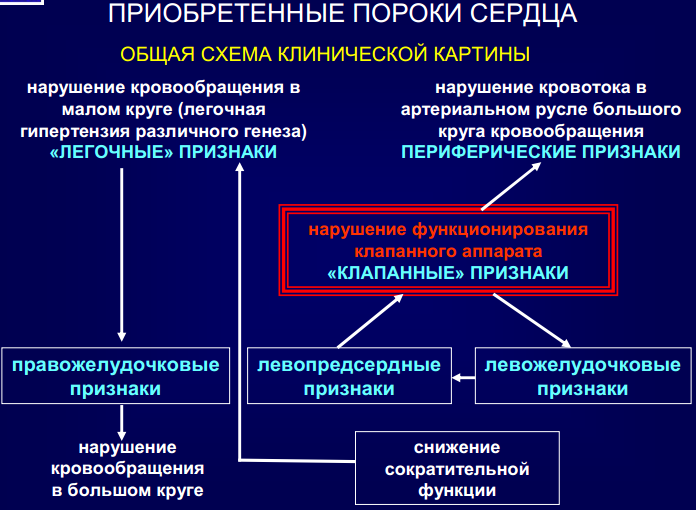





ПРИЗНАКИ НАРУШЕНИЯ КРОВООБРАЩЕНИЯ В БОЛЬШОМ КРУГЕ
1. Периферический цианоз.
2. Повышение венозного давления и замедление скорости кровотока.
3. Набухание ярёмных вен.
4. Увеличение печени.
5. Отечно-асцитический синдром.
6. Признаки«застоя» во внутренних органах:
• почки
• желудочно-кишечный тракт




| <== предыдущая лекция | | | следующая лекция ==> |
| Сферические и плоские волны. Поляризация электромагнитной волны. Скорость распространения. Вектор Пойнтинга | | | Влияние поверхностей земли и атмосферы на распространение радиоволн |
Дата добавления: 2016-01-03; просмотров: 2246;
