ОСТРАЯ РЕВМАТИЧЕСКАЯ ЛИХОРАДКА
• системное воспалительное заболевание соединительной ткани (иммунного характера);
- преимущественная локализация процесса - сердечно-сосудистая система;
- развивается у предрасположенных к нeму лиц молодого возраста;
- пик заболеваемости – 6-15 лет;
- проявлениям ОРЛ предшествует инфекция b-гемолитическим стрептококком группы А (ангина,
обострение тонзиллита и др.)
- результатом ОРЛ является поражение клапанного
аппарата (порок сердца);
ПАТОГЕНЕЗ РЕВМАТИЗМА

Стрептококковая инфекция -> 2-3 недели => Клинич. картина
ОСНОВНЫЕ СИНДРОМЫ ПРИ РЕВМАТИЗМЕ
- Суставной синдром (в 5- 75%).
- Кардиальный синдром ( до 90%).
- Синдром поражения кожи (ревматические узелки, кольцевидная эритема) –1-3%.
- Поражение других органов и систем (почки, легкие – редко); нервная система – у детей малая хорея в 12-17%).
- Неспецифический воспалительный синдром (острофазовые показатели, лихорадка).
- Иммунологический синдром (повышение титров противострептококковых антител).
ОСОБЕННОСТИ РЕВМАТИЧЕСКОГО АРТРИТА
- Симметричное поражение крупных суставов.
- Увеличение суставов в объеме.
3. Резкая болезненность при движении.
4. Быстрое обратное развитие при назначении НПВП («летучий» характер).
5. В настоящее время артралгии бывают чаще артрита.
ВАРИАНТЫ ПОРАЖЕНИЯ СЕРДЦА ПРИ РЕВМАТИЗМЕ
v Миокардит – изолированное поражение не бывает
v Эндокардит, миокардит (ревматический кардит (ревмокардит))
v Эндокардит, миокардит, перикардит (ревматический панкардит)
ПЕРВИЧНЫЙ РЕВМОКАРДИТ
• воспаление нескольких слоев (чаще всего двух – эндокард + миокард) стенки сердца при ОРЛ
• развивается у больных с интактным сердцем
• чаще всего ведет к формированию ревматического порока сердца
ВОЗВРАТНЫЙ РЕВМОКАРДИТ
• повторное воспаление нескольких слоев (чаще всего двух - эндокард+миокард) стенки сердца
• у лиц, ранее перенесших атаку ревмокардита с формированием порока сердца или без него
• ведет к формированию нового порока сердца или прогрессированию уже имеющегося
ПЕРВИЧНЫЙ РЕВМОКАРДИТ
- Субъективные ощущения (неспецифические)
боли в области сердца, перебои, сердцебиение,
одышка при нагрузке, повышенная утомляемость
- Признаки поражения миокарда
- приглушение тонов, ритм галопа (при тяжелом течении)
- небольшое расширение границ сердца
- нарушения ритма (перебои, тахикардия)
- систолический шум на верхушке
- симптомы сердечной недостаточности (при тяжелом течении и диффузном поражении миокарда)
- Инструментальные данные
ЭКГ (преходящие изменения):
- атриовентрикулярная блокада I-II степени
- нарушения ритма сердца (экстрасистолия)
- неспецифические изменения зубца Т (снижение амплитуды, инверсия)
- ЭХО-КГ – митральная регургитация
ДИАГНОСТИКА РЕЦИДИВА РЕВМАТИЗМА (возвратного ревмокардита)
- Ревматическая атака (ревмокардит) в анамнезе с формированием порока сердца
- Появление артралгий (редко – артрита).
- Немотивированное ухудшение общего состояния (снижение толерантности к физической нагрузке, субфебрилитет).
- Появление (или усиление бывших ранее) признаков сердечной недостаточности, если у больного имеется порок сердца
- Неэффективность проводившейся ранее (успешно) терапиипо поводу хронической сердечной недостаточности.
- Появление (немотивированное) острофазовых и иммунологических показателей.
Кольцевидная эритема
• характерный, но редкий признак (4-17%)
• бледно-розовые кольцевидные высыпания на туловище и проксимальных отделах конечностей (но не на лице !), не возвышаются над поверхностью кожи
• зуда нет
• не оставляют после себя следов
Ревматические узелки
• Подкожно определяются мелкие узелки в местах прикрепления сухожилий (в области коленных, локтевых суставов)
• Характерный, но крайне редкий признак
ревматической лихорадки – 1-3%
• Представляют из себя гранулемы
Поражение нервной системы
• Малая хорея – гиперкинезы мышц плечевого пояса, мышечная гипотония, нарушения статики и координации
• Психоэмоциональные нарушения
(наблюдаются в 6-30% случаев)
• В 5-7% малая хорея является единственным признаком болезни
Неспецифический воспалительный синдром
• Лейкоцитоз с нейтрофилезом (в особенности при наличии артрита)
• Увеличение СОЭ
• Увеличение a2- глобулинов
• Появление С-реактивного белка (СРБ)
• Увеличение содержания фибриногена
Иммунологический синдром
• Повышенные или (что важнее !) повышающиеся в динамике титры антистрептолизина-О, антистрептогиалуронидазы, антидезоксирибонуклеазы
Бактериологическое исследование
• Выявление в мазке из зева b-гемолитического стрептококка группы А (может быть как при активной инфекции, так и при носительстве)
ХАРАКТЕРИСТИКА АКТИВНОСТИ РЕВМАТИЧЕСКОГО ПРОЦЕССА

КРИТЕРИИ РЕВМАТИЗМА
(в модификации Ассоциации ревматологов России-2003)
«Большие» критерии
- кардит
- полиартрит
- хорея
- кольцевидная эритема
- подкожные ревматические узелки
«Малые критерии»
- клинические
• артралгия
• лихорадка > 38о С
• предшествующие атаки ревматизма
- лабораторные
• острофазовые показатели (СОЭ, СРБ ≥ 2 N)
• удлинение интервала PQ, ЭХО-КГ- регургитация митр и/или аорт
Диагноз достоверен при:
а) любые 2 и более «больших» критерия + указания на перенесенную стрептококковую инфекцию (в том числе повышение АГ и АСЛ);
б) любой один «большой» критерий + два и более «малых» критерия + указания на перенесенную стрептококковую инфекцию
ПРИНЦИПЫ ЛЕЧЕНИЯ РЕВМАТИЗМА
Борьба со стрептококковой инфекцией:
§ Антибиотикотерапия при первой «атаке» или рецидиве – пенициллин (4-8 млн ЕД в сутки) в течение 14 дней, затем переход к пролонгированным пенициллинам (в режиме вторичной профилактики)
§ Вторичная профилактика» (экстенциллин – бензатина бензилпенициллин) – 2,4 млн ЕД 1 раз в 3 недели
§ Оперативное лечение очагов инфекции (в «холодной» фазе)
Вторичная профилактика ревматизма
• Для больных,перенесших ОРЛ без отчетливого кардита (артрит,хорея) – не менее 5 лет или до 18-ти летнего возраста
• Для больных с излеченным ревмокардитом без порока
сердца – не менее 10 лет или до 25-ти летнего возраста
• Для больных со сформированным пороком сердца
(в том числе оперированным) - пожизненно
Принципы лечения ревматизма
Иммуносупрессивная терапия
– Глюкокортикостероиды (преднизолон) только при ОРЛ, протекающей с выраженным кардитом и/или полисерозитом;
– взрослым и подросткам 20-40 мг/сутки утром (2 нед) с постепенным снижением дозы до отмены (всего 1,5-2 мес);
- Детям – 0,7-0,8 мг/кг в один прием утром после еды;
ПРИНЦИПЫ ЛЕЧЕНИЯ РЕВМАТИЗМА
Неспецифическая противовоспалительная терапия:
Нестероидные противовоспалительные препараты
чаще всего - диклофенак – (25-50 мг 3 раза в сутки) или другие препараты (в среднем 1,5-2 мес; до нормализации показателей воспалительной активности)
Рекомендации после ликвидации «атаки»
• Наблюдение в кардиоревматологическом кабинете поликлиники (своевременность: выявления повторной атаки ревматизма, направления к кардиохирургу)
• При манипуляциях в полости рта, пищеводе, дыхательных путях, прямой кишке, мочевыводящих путях (развитие бактериемии) – за 1 час до проведения процедуры внутрь амоксициллин 2 млн ЕД
(профилактика инфекционного эндокардита)
• Санация очаговой инфекции в полости рта и верхних дыхательных путях (вплоть до оперативного лечения)
• Работа в теплом сухом помещении
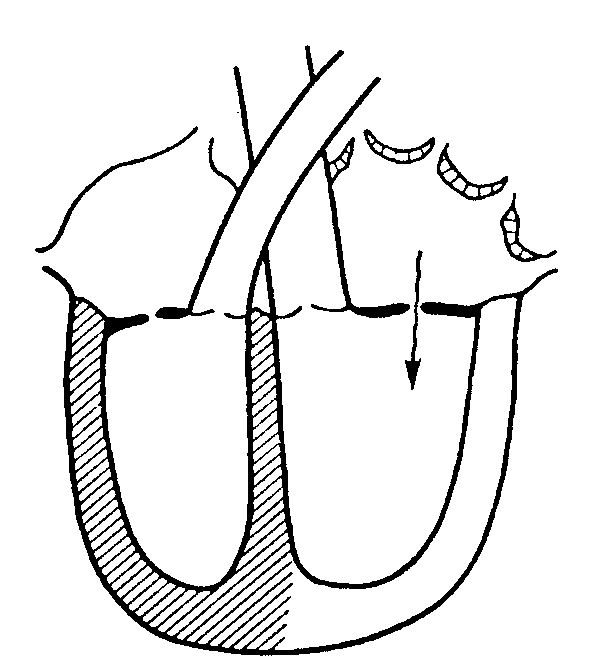
МИТРАЛЬНЫЕ ПОРОКИ СЕРДЦА
Порок сердца
• врожденное или приобретенное заболевание сердца
• характеризующееся изменением клапанного аппарата
• приводящее к нарушению внутрисердечной, а впоследствии – легочной и/или системной гемодинамики.
ПРИОБРЕТЕННЫЕ ПОРОКИ СЕРДЦА
- Стеноз отверстия (органич, относит)
- Недост. клапана (органич, относит)
ЭТИОЛОГИЯ МИТРАЛЬНЫХ ПОРОКОВ
Митральный стеноз (стеноз левого атрио-вентрикулярного
отверстия)
• Ревматическая лихорадка (чаще всего)
• Дегенеративный кальциноз (у пожилых лиц)
Митральная недостаточность (клапанная)
• Ревматическая лихорадка
• Инфекционный эндокардит
• Дегенеративный кальциноз
• Диффузные заболевания соединительной ткани
Митральная недостаточность (относительная)
• Дилятация левого желудочка любого происхождения (АГ, постинфарктный кардиосклероз, миокардит тяжелого течения, дилятационная кардиомиопатия)
• Поражение подклапанного аппарата (инфаркт или разрыв сосочковой мышцы, разрыв сухожильной хорды)
• Пролапс (прогиб створок клапана в левое предсердие) любого происхождения

| 
|
ЭТАПЫ ЭВОЛЮЦИИ МИТРАЛЬНОГО ПОРОКА СЕРДЦА

ПРИОБРЕТЕННЫЕ ПОРОКИ СЕРДЦА
ОБЩАЯ СХЕМА КЛИНИЧЕСКОЙ КАРТИНЫ
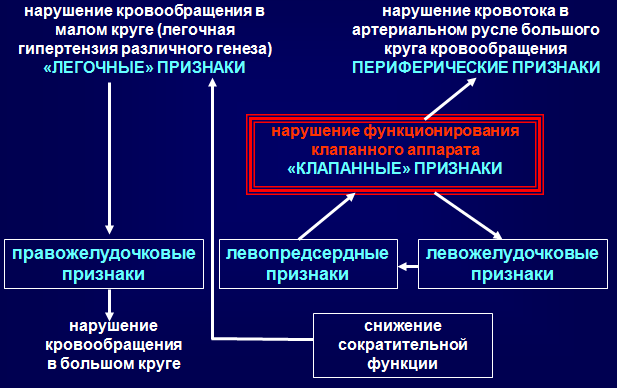
«КЛАПАННЫЕ» ПРИЗНАКИ МИТРАЛЬНЫХ ПОРОКОВ СЕРДЦА

МИТРАЛЬНЫЕ ПОРОКИ СЕРДЦА «КОСВЕННЫЕ» (ЛЕВОПРЕДСЕРДНЫЕ) ПРИЗНАКИ
- Изменение верхней границы сердца, определяемое перкуссией.
- Рентгенологические признаки увеличения предсердия (обязательное исследование с контрастированием пищевода).
- Синдром гипертрофии левого предсердия на ЭКГ.
- Расширение левого предсердия на ЭХО-КГ.
МИТРАЛЬНЫЕ ПОРОКИ СЕРДЦА «КОСВЕННЫЕ» (ЛЕГОЧНЫЕ) ПРИЗНАКИ
- Субъективные ощущения:
- одышка, выраженная в различной степени
- приступы сердечной астмы
- кашель – сухой, с мокротой, примесью крови
- Рентгенологические изменения малого круга
кровообращения:
- усиление легочного рисунка
- расширение корней
- выбухание дуги легочной артерии
- ФКГ-изменения:
- акцент и раздвоение II тона на легочной артерии
- появление шума Грехема Стилла
«КОСВЕННЫЕ» (ЛЕВО-ПРАВОЖЕЛУДОЧКОВЫЕ) ПРИЗНАКИ
- Определение при пальпации изменений свойств верхушечного и/или сердечного толчка, обнаружение других патологических пульсаций.
2. Определение при перкуссии границ сердечной тупости
3. Рентгенологические признаки увеличения желудочка.
4. ЭКГ – синдром гипертрофии левого (правого) желудочка.
5. ЭХО-КГ признаки расширения желудочка.
ПРИЗНАКИ НАРУШЕНИЯ КРОВООБРАЩЕНИЯ В БОЛЬШОМ КРУГЕ
- Периферический цианоз.
- Повышение венозного давления и замедление скорости кровотока.
- Набухание ярёмных вен.
- Увеличение печени.
- Отечно-асцитический синдром.
- Признаки «застоя» во внутренних органах:
• почки
• желудочно-кишечный тракт
ОСЛОЖНЕНИЯ МИТРАЛЬНОГО СТЕНОЗА
- Связанные с нарушением кровообращения в малом круге:
а) сердечная астма и отек легких;
б) кровохарканье, легочное кровотечение;
в) аневризма легочной артерии (при высокой
легочной гипертензии).
- Связанные с развитием дилятации левого предсердия:
а) нарушения ритма сердца (предсердная экстрасистолия, пароксизмальная тахикардия, трепетание и мерцание предсердий);
б) тромбоэмболии в малом и большом круге кровообращения;
в) синдром «сдавления»
- возвратного нерва (симптом Ортнера)
- левой подключичной артерии (симптом Попова)
- симпатического ствола (анизокория)
ЛЕЧЕНИЕ МИТРАЛЬНЫХ ПОРОКОВ
| Медикаментозное: § лечение застойной сердечной недостаточности § лечение аритмий § профилактика тромбоэмболий | Хирургическое: § катетерная баллонная вальвулопластика § комиссуротомия § протезирование клапана |
 Диуретики (тиазидные, петлевые) - для снижения давления в малом круге, а также для уменьшения застоя в БКК
Диуретики (тиазидные, петлевые) - для снижения давления в малом круге, а также для уменьшения застоя в БКК
 Спиронолактоны – при упорных отеках
Спиронолактоны – при упорных отеках
 При тахикардии - b-адреноблокаторы или верапамил (в малых дозах); применение дигоксина при синусовом ритме у больных с митральным стенозом может быть опасно
При тахикардии - b-адреноблокаторы или верапамил (в малых дозах); применение дигоксина при синусовом ритме у больных с митральным стенозом может быть опасно
 ИАПФ при развитии сердечной недостаточности (осторожно, следить за АД, особенно при митральном стенозе)
ИАПФ при развитии сердечной недостаточности (осторожно, следить за АД, особенно при митральном стенозе)
 При тахисистолической МА – дигоксин,
При тахисистолической МА – дигоксин,
b-адреноблокаторы
 При постоянной МА – антикоагулянты (варфарин)
При постоянной МА – антикоагулянты (варфарин)
 При митральной недостаточности – периферические вазодилятаторы (снижают фракцию выброса), не длительными курсами, в период усиления ХСН
При митральной недостаточности – периферические вазодилятаторы (снижают фракцию выброса), не длительными курсами, в период усиления ХСН
КОГДА СЛЕДУЕТ НАПРАВЛЯТЬ БОЛЬНОГО МИТРАЛЬНЫМ ПОРОКОМ К КАРДИОХИРУРГУ
 При митральном стенозе:
При митральном стенозе:
ü II ФК NYHA (площадь отверстия 2.5 – 2.0 см2) - баллонная дилятация
ü III-IV ФК NYHA (площадь отверстия менее 2.0 см2) – абсолютные показания (открытая комиссуротомия, протезирование клапана)
ü выраженная легочная гипертония с признаками сердечной астмы – абсолютные показания.
 При митральной недостаточности:
При митральной недостаточности:
ü III – IV степень (длина струи регургитации > 6 мм, объем регургитации от 40% и более) даже при удовлетворительном состоянии
ü выраженная дисфункция левого желудочка.
Стеноз отверстия (органический) – вследствие спаяния створок клапана кровь с трудом протекает через данный клапан.
Стеноз отверстия (относительный) – площадь отверстия и створки клапана не изменены, однако полость сердца выше или ниже клапана резко расширена, что создает несоответствие между размерами отверстия и полостью сердца (или крупного сосуда).
Недостаточность клапана (органическая) – укорочение створок клапана, обусловливающее отсутствие периода замкнутых клапанов, вследствие чего возникает регургитация - поток крови из нижележащего отдела сердца в вышележащий.
Недостаточность клапана (относительная) – структура клапана не изменена, однако вследствие расширения фиброзного кольца клапана створки клапана не полностью перекрывают отверстие, в результате чего возникает регургитация.
АОРТАЛЬНЫЕ ПОРОКИ СЕРДЦА
 Ревматизм (ревматическая лихорадка).
Ревматизм (ревматическая лихорадка).
 Дегенеративный фиброз и кальциноз.
Дегенеративный фиброз и кальциноз.
 Врожденные поражения:
Врожденные поражения:
§ двустворчатый клапан
§ гипоплазия клапана
§ однокомиссурный клапан
ЭТИОЛОГИЯ НЕДОСТАТОЧНОСТИ КЛАПАНА АОРТЫ клапанное поражение:
 Ревматизм (ревматическая лихорадка).
Ревматизм (ревматическая лихорадка).
 Инфекционный эндокардит.
Инфекционный эндокардит.
 Сифилис.
Сифилис.
 Дегенеративный кальциноз (в пожилом и старческом возрасте).
Дегенеративный кальциноз (в пожилом и старческом возрасте).
 Диффузные заболевания соединительной ткани (крайне редко, выраженность порока незначительная).
Диффузные заболевания соединительной ткани (крайне редко, выраженность порока незначительная).
 Врожденные поражения (двустворчатый клапан, пролабирование створок клапана в ДМЖП).
Врожденные поражения (двустворчатый клапан, пролабирование створок клапана в ДМЖП).
относительная недостаточность клапана:
 Расширение аортального кольца (атеросклероз аорты, высокая артериальная гипертензия).
Расширение аортального кольца (атеросклероз аорты, высокая артериальная гипертензия).
 Аневризма аорты (хроническая и остро возникшая – расслаивающаяся).
Аневризма аорты (хроническая и остро возникшая – расслаивающаяся).
 Аневризма синуса Вальсальвы.
Аневризма синуса Вальсальвы.
 Синдром Марфана.
Синдром Марфана.
 Миксоматозная дегенерация створок клапана.
Миксоматозная дегенерация створок клапана.
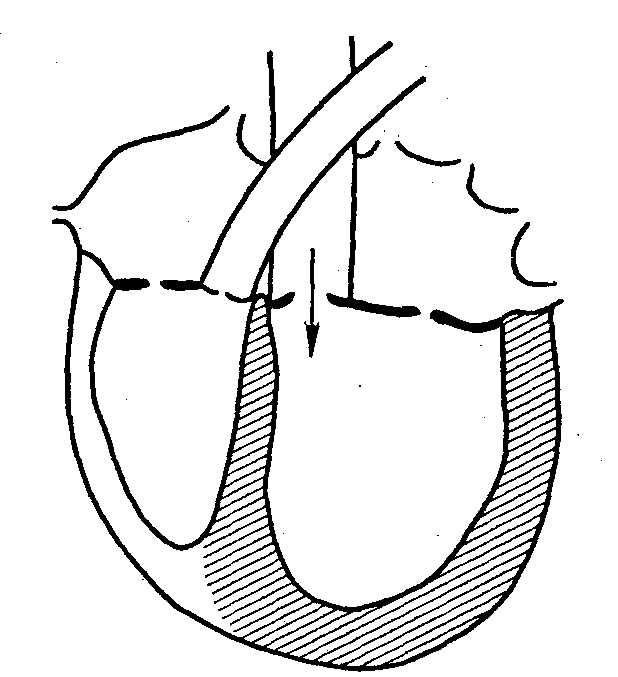
НАРУШЕНИЯ ГЕМОДИНАМИКИ ПРИ АОРТАЛЬНЫХ ПОРОКАХ СЕРДЦА
Компенсация порока сердца за счет гиперфункции и гипертрофии миокарда левого желудочка:
перегрузка давлением (при стенозе устья аорты)

| перегрузка объемом (перегрузка объемом)
|
снижение сократительной функции левого желудочка ->
увеличение конечного диастолического объема и давления ->
компенсаторная гиперфункция левого предсердия («митрализация» порока) и развитие легочной гипертензии (венозной, пассивной) ->
компенсаторная гиперфункция и гипертрофия правого желудочка с последующим развитием его недостаточности и появлением застоя в большом круге кровообращения.
«КЛАПАННЫЕ» ПРИЗНАКИ СТЕНОЗА УСТЬЯ АОРТЫ
1.Систолический шум («стенотический») во втором межреберье справа от грудины .
2.Систолическое дрожание во втором межреберье справа от грудины .
3.Ослабление (исчезновение) II тона за счет его аортального компонента.
«КЛАПАННЫЕ» ПРИЗНАКИ НЕДОСТАТОЧНОСТИ АОРТАЛЬНОГО КЛАПАНА
1.Протодиастолический шум над аортой (во втором межреберье справа от грудины и в точке Боткина).
2.Ослабление (исчезновение) II тона за счет его аортального компонента.
«ЛЕВОЖЕЛУДОЧКОВЫЕ» ПРИЗНАКИ АОРТАЛЬНЫХ ПОРОКОВ СЕРДЦА
Выявление гипертрофии и дилятации левого желудочка с помощью различных методов исследования:
ü пальпация верхушечного толчка и перкуссия относительной тупости сердца;
ü рентгенологическое исследование;
ü электрокардиографическое исследование
(выявление синдрома гипертрофии левого желудочка, выраженного в различной степени);
Ø эхокардиографическое исследование:
§ величина полости левого желудочка
§ толщина задней стенки левого желудочка и межжелудочковой перегородки.
ПЕРИФЕРИЧЕСКИЕ» ПРИЗНАКИ СТЕНОЗА УСТЬЯ АОРТЫ
1. Головные боли, головокружения,чувство дурноты, обмороки.
2. Приступы сжимающих болей в области сердца, за грудиной.
3. Низкое систолическое давление.
4. Малый, медленный пульс
«ПЕРИФЕРИЧЕСКИЕ» ПРИЗНАКИ НЕДОСТАТОЧНОСТИ АОРТАЛЬНОГО КЛАПАНА
1. Давящие, сжимающие боли в области сердца, за грудиной.
2. Низкое диастолическое давление.
3. Высокий, скорый пульс.
4. Тон Траубе и шум Дюрозье на периферических артериях.
5. «Капиллярный» пульс.
6. Бледность кожных покровов.
СТАДИИ ТЕЧЕНИЯ АОРТАЛЬНЫХ ПОРОКОВ СЕРДЦА

СХЕМА ФОРМУЛИРОВКИ ДИАГНОЗА ПОРОКА СЕРДЦА
- Этиология (степень активности, где это возможно).
- Характер клапанного поражения.
- Наличие или отсутствие хронической сердечной недостаточности.
- Осложнения.
- Сопутствующие заболевания.
ЛЕЧЕНИЕ АОРТАЛЬНЫХ ПОРОКОВ СЕРДЦА
| КОНСЕРВАТИВНОЕ § лечение сердечной недостаточности § лечение аритмий § лечение коронарной, церебральной недостаточности § профилактика тромбоэмболий | ХИРУРГИЧЕСКОЕ протезирование аортального клапана |
КОГДА СЛЕДУЕТ НАПРАВЛЯТЬ БОЛЬНОГО АОРТАЛЬНЫМ СТЕНОЗОМ К КАРДИОХИРУРГУ
v клинические критерии:
• одышка
• стенокардитические боли
• синкопальные состояния
v эхокардиографические критерии:
• градиент давления 50 мм.рт.ст. и более
• площадь аортального отверстия менее 0.8 см2 (N = 3,0 – 4,0 см2)
• давление в левом желудочке 200мм и более
КОГДА СЛЕДУЕТ НАПРАВЛЯТЬ БОЛЬНОГО С АОРТАЛЬНОЙ НЕДОСТАТОЧНОСТЬЮ К КАРДИОХИРУРГУ
v клинические критерии:
• одышка, стенокардитические боли, обмороки
v эхокардиографические критерии (даже при удовлетворительном самочувствии):
• регургитация > 50% ударного объема (III-IV ст.)
• снижение сократительной функции левого желудочка:
- фракция выброса < 40-50% (норма ³55%)
- конечный диастолический размер > 70 мм
- конечный систолический размер > 50 мм
МЕДИКАМЕНТОЗНОЕ ЛЕЧЕНИЕ ПОРОКОВ СЕРДЦА
СЕРДЕЧНАЯ НЕДОСТАТОЧНОСТЬ
• ИАПФ (исключение стеноз устья аорты!)
• Диуретики
• Бета-адреноблокаторы
• Спиронолактоны
• Периферические вазодилятаторы (исключение стеноз устья аорты!)
НАРУШЕНИЯ РИТМА СЕРДЦА
• При тахисистолической форме мерцательной аритмии – b-адреноблокаторы, дигоксин, верапамил
• При постоянной МА – пероральные антикоагулянты (варфарин)
МЕДИКАМЕНТОЗНАЯ ТЕРАПИЯ ПРИ СТЕНОЗЕ УСТЬЯ АОРТЫ
v при развитии хронической сердечной недостаточности:
• Диуретики
• b-адреноблокаторы
• сердечные гликозиды (осторожно, преимущественно при возникновении тахисистолической мерцательной аритмии)
v при выраженных стенокардитических болях:
• b-адреноблокаторы (осторожно)
• небольшие дозы пролонгированных нитратов
МЕДИКАМЕНТОЗНАЯ ТЕРАПИЯ ПРИ НЕДОСТАТОЧНОСТИ АОРТАЛЬНОГО КЛАПАНА
• небольшие дозы ИАПФ (следить за давлением)
v периферические вазодилятаторы (короткими курсами)
v при необходимости – диуретики (тиазидные, петлевые, спиронолактоны)
v при развитии ХСН – сердечные гликозиды
ингибиторы АПФ
v при выраженной тахикардии – небольшие дозы b-адреноблокаторов
| <== предыдущая лекция | | | следующая лекция ==> |
| Техническая реализация и дополнительные функции коммутаторов | | | ПЕРВИЧНАЯ ПЕРЕРАБОТКА НЕФТИ |
Дата добавления: 2016-01-03; просмотров: 1795;
