Острые гнойные хирургические заболевания
К хирургическим инфекциям относятся заболевания, имеющие микробное начало, основной метод лечения которых — хирургический. Наиболее частыми возбудителями гнойных заболеваний являются стафилококки, стрептококки, синегнойная палочка. Для внедрения микробов в организм необходимы «входные ворота», т. е. ссадины, раны кожи и слизистых оболочек. Стало быть, в основе профилактики хирургической инфекции лежит уменьшение загрязнения кожи, своевременная хирургическая обработка открытых повреждений, строжайшее соблюдение асептики, поднятие защитных сил организма.
Все случайные раны инфицированы, но для развития
воспалительного процесса необходимо время. Попавшие в рану микроорганизмы начинают свою жизнедеятельность, в среднем, через 6—12 ч, поэтому удаление микробов и некротических тканей в первые часы после травмы предупреждает развитие гнойного процесса. Острые гнойные хирургические заболевания характеризуются местными проявлениями: боль, припухлость, покраснение, местное повышение температуры, нарушение функции. К местным гнойным хирургическим заболеваниям относятся: фурункул, карбункул, абсцесс, флегмона, гидраденит, мастит, панариций, рожистое воспаление и др.
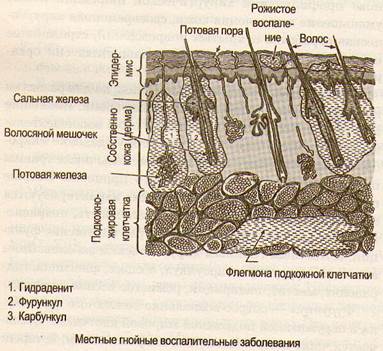
Фурункул — острое воспаление волосяного фолликула и окружающей подкожной жировой клетчатки. Вызывается чаще всего золотистым стафилококком, который попадает при микротравмах кожи. Наиболее часто локализуется фурункул в местах наибольшего загрязнения и трения: тыл кисти, предплечье, шея, поясничная область, ягодица, бедро. Фурункул не развивается на ладонной и подошвенной поверностях (нет волос). Заболевание начинается с легкого зуда и жжения участка поражения. Затем появляется болезненность и отек. По мере нарастания воспаления образуется возвышающийся над кожей инфильтрат. Кожа над ним багрово-красного цвета. В центре инфильтрата участок размягчения, покрытый коркой, из-под которой выделяется гной.
Лечение фурункула осуществляют амбулаторно. В зависимости от стадии развития заболевания лечение может быть консервативным и оперативным. В раннем периоде заболевания кожу вокруг фурункула обрабатывают 70 % раствором этилового спирта, 5—10 % раствором йода, применяют местно УВЧ, ультрафиолетовое облучение. Иногда своевременно начатое лечение может привести к затиханию воспалительного процесса. Если же консервативный метод не дает положительного результата, фурункул вскрывают и удаляют некротический стержень. Образовавшуюся полость промывают перекисью водорода, накладывают повязку с гипертоническим раствором хлорида натрия, а после отторжения некротических масс накладывают мазевые повязки с синтомициновой эмульсией, метилурациловой мазью.
При локализации фурункула на лице больные подлежат срочной госпитализации в хирургическое отделение.
Карбункул — острое гнойно-некротическое воспаление нескольких волосяных фолликулов и прилегающих сальных желез с образованием обширного некроза кожи и подкожной клетчатки. Это заболевание можно рассматривать как слияние нескольких фурункулов на ограниченном участке. Возбудителем карбункула чаще всего бывает золотистый стафилококк. В месте поражения (шея, спина, ягодичная область) имеется массивный болезненный инфильтрат сине-багрового цвета с отдельными точками (некротическими стержнями) в центре. Постепенно некротические стержни объединяются в единый гнойно-некротический конгломерат. При карбункуле, кроме местных признаков воспаления, возникают общие выраженные явления интоксикации (высокая температура тела, озноб, общая слабость, головная боль, бессонница, потеря аппетита).
Лечение карбункула в основном аналогично лечению фурункула. Предпочтительнее оперативное лечение: карбункул вскрывается крестообразным разрезом на всю ширину и глубину инфильтрата с удалением всех некротических участков. Дальнейшее лечение карбункула проводят по принципу лечения гнойных ран. Кроме того, больным вводят антибиотики и сульфаниламидные препараты.
Абсцесс (гнойник) — ограниченное скопление гноя в тканях и органах. Наиболее частыми возбудителями заболевания являются стафилококк, стрептококк, кишечная палочка. Микробы могут попадать в результате случайных ранений или заносятся при инъекциях концентрированных растворов с нарушением правил асептики. Абсцесс может развиться в результате инфицирования гематомы. Признаки заболевания при поверхностном расположении гнойника сводятся к классическим местным признакам воспаления. Если же абсцесс располагается глубоко, эти симптомы не всегда проявляются. Локализация и размеры абсцессов самые разнообразные. Полость гнойника содержит жидкий гной. Поэтому при пальпации воспаленной области определяется симптом флюктуации (зыбления).
Лечение абсцесса — оперативное. Гнойник вскрывают, опорожняют и дренируют полость или пунктируют толстой иглой и отсасывают гной шприцем. После удаления гноя полость абсцесса промывают антисептиком. Дальнейшее лечение после вскрытия гнойника проводят по принципу лечения гнойных ран.
Флегмона — острое гнойное разлитое воспаление подкожной жировой клетчатки. Возникает самостоятельно, но может развиться как осложнение карбункула, абсцесса. Возбудителями заболевания чаще являются стафилококки и стрептококки. По локализации различают подкожную, межмышечную, забрюшинную флегмоны. Клинические признаки флегмоны похожи на клиническую картину абсцесса, но явления интоксикации при флегмоне выражены более значительно. Заболевание протекает остро, с выраженными признаками местного и общего гнойного воспаления. Местные проявления характеризуются классическими признаками воспаления. Нарастает припухлость, кожа над инфильтратом натянутая, красная и блестит. При пальпации определяется болезненное уплотнение без четких границ, горячее на ощупь. При размягчении инфильтрата определяется флюктуация. Увеличиваются регионарные лимфоузлы, болезненные при пальпации. В крови возрастает количество лейкоцитов (лейкоцитоз).
Лечение флегмоны — оперативное. Широко рассекают гнойник, если есть необходимость делают дополнительный разрез (контрапертуру). Удаляют гной и не-кротизированные ткани. Вскрывают гнойные карманы и затеки. Полость тщательно промывают раствором антисептика, дренируют. Послеоперационное лечение осуществляют по принципу лечения гнойных ран.
Гидраденит (сучье вымя) — острое гнойное воспаление потовых желез и окружающих тканей. Вызывается чаще золотистым стафилококком. Инфекция проникает через выводные протоки потовых желез. Чаще воспаляются железы, расположенные в подмышечной области, реже в паховой или перианальной. Причины, способствующие развитию заболевания: повышенная потливость, нечистоплотность, бритье волос в подмышечных впадинах, опрелость. Заболевание начинается с жжения и болезненности в подмышечной области. Затем появляется один или несколько инфильтратов багрово-красного цвета конусовидной формы, значительно выступающие
над кожей.
Лечение гидраденита осуществляется консервативным или оперативным путем, в зависимости от распространенности воспалительного процесса. На ранней стадии применяют антибиотики, сульфаниламиды, витамины, УВЧ, ультрафиолетовое облучение. При абсцедировании, появлении флюктуации гнойник вскрывают, удаляют гной, накладывают повязки с синтомициновой эмульсией.
Мастит — гнойное воспаление молочной железы. Встречается в первые две недели после родов у кормящих женщин (лактационный мастит). Входными воротами для инфекции чаще всего являются трещины сосков или молочные ходы. Возбудителями заболевания являются гноеродные микробы (стафилококки, стрептококки), которые заносятся загрязненными руками, бельем. Развитию мастита способствует неправильное сцеживание и застой молока. Первородящие болеют чаще. По характеру воспалительного процесса выделяют начальную стадию (серозное воспаление), стадию инфильтрации и стадию нагноения (гнойный мастит). Заболевание начинается остро, появляются боли в молочной железе, недомогание, озноб, повышается температура тела, нарушается сон. Пораженная молочная железа увеличена, кожа в области воспаления гиперемирована, подкожные вены расширены, подмышечные лимфатические узлы на стороне поражения увеличены и болезненны при пальпации. В начале заболевания инфильтрат в молочной железе не имеет четких границ, а затем он отграничивается и формируется в определенном месте. В дальнейшем воспалительный процесс прогрессирует и происходит размягчение инфильтрата. Появление флюктуации указывает на образование гноя. Нагноение сопровождается дальнейшим ухудшением общего состояния, усиливается интоксикация, нарастают лейкоцитоз и СОЭ.
Лечение мастита начинают при появлении первых признаков заболевания: боль и набухание молочной железы. Назначают антибиотики (эритромицин, олитетрин, олеандомицин, сигмамицин) в сочетании с сульфаниламидами. На железу накладывают согревающие компрессы (мазь Вишневского, камфорное масло). Молоко отсасывают молокоотсосом, молочную железу поддерживают косыночной повязкой, которая не должна сдавливать железу. При своевременном лечении начальной (серозной) стадии можно добиться обратного развития воспалительного процесса и предупредить переход его в гнойную стадию. Для ускорения развития обратного процесса местно применяют ультрафиолетовое облучение, УВЧ. Если все-таки железа нагноилась, то показано хирургическое лечение.
 Панариций — гнойное воспаление тканей пальцев. Возникает в результате попадания гноеродных микробов через небольшие повреждения кожи при уколах, царапинах, ссадинах, трещинах, занозах. В зависимости от локализации воспалительного очага различают панариции: кожный, подкожный, сухожильный, подногтевой, суставной, костный. Клиническая картина складывается из местных и общих проявлений заболевания: отек, гиперемия, дергающая локальная боль, нарушение двигательной функции (палец полусогнут), повышение температуры тела. Эти симптомы могут быть выражены в разной степени и зависят от локализации процесса.
Панариций — гнойное воспаление тканей пальцев. Возникает в результате попадания гноеродных микробов через небольшие повреждения кожи при уколах, царапинах, ссадинах, трещинах, занозах. В зависимости от локализации воспалительного очага различают панариции: кожный, подкожный, сухожильный, подногтевой, суставной, костный. Клиническая картина складывается из местных и общих проявлений заболевания: отек, гиперемия, дергающая локальная боль, нарушение двигательной функции (палец полусогнут), повышение температуры тела. Эти симптомы могут быть выражены в разной степени и зависят от локализации процесса.
Лечение. Раннее хирургическое вмешательство с применением теплых ванночек с антисептиком или гипертоническим раствором хлорида натрия, введение антибиотиков, ультрафиолетовое облучение, УВЧ.
Рожистое воспаление — острое серозно-экссудативное воспаление кожи, иногда слизистых оболочек. Заболевание получило свое название за сходство окраски кожных покровов в острой стадии с цветом красной розы. Вызывается гемолитическим стрептококком, который проникает через небольшие повреждения кожи. Воспаление распространяется на все слои кожи и ее лимфатические сосуды. Характерна летне-осенняя сезонность болезни. Чаще болеют женщины. Воспаление начинается остро с симптомов общей интоксикации.
Появляется общая разбитость, озноб, головная боль, боли в мышцах конечностей, повышается температура тела. Местные признаки появляются через 2—3 дня: жгучая боль, жжение и чувство напряжения в пораженном участке кожи. Кожа отечна, появляются ярко-красные пятна с четкими контурами разнообразной конфигурации. Иногда на покрасневшей коже образуются пузыри, заполненные серозной жидкостью. В дальнейшем на месте воспаления краснота и отечность исчезают, появляется шелушение кожи. Наиболее часто рожа локализуется на нижних конечностях и лице.
Лечение. Местно накладывают повязки с тетрациклиновой мазью, синтомициновой эмульсией. Назначают внутрь сульфаниламидные препараты (сульфадиметоксин, сульфапиридазин), внутримышечно — антибиотики, витамины; постельный режим.
Дата добавления: 2015-10-19; просмотров: 5467;
