ОСНОВНЫЕ ПРИНЦИПЫ ЛЕЧЕНИЯ ПЕРИТОНИТА
Основные принципы лечения перитонита:
- предоперационная подготовка;
- хирургические методы лечения;
- послеоперационное лечение.
Предоперационная подготовка. Вместе с общими гигиеническими мероприятиями, опорожнением желудка с помощью зонда и катетеризацией мочевого пузыря для контроля за почасовым диурезом предоперационная подготовка при наличии распространенного острого перитонита включает выполнение трех основных заданий. Первое из них решается комплексно - устранение тканевой дегидратации, гиповолемии и электролитных нарушений.Это достигается инфузией изотонических полиионных растворов из расчета 30-50 мл на 1 кг массы тела в режиме гемодилюции. Завершается инфузионная терапия введением белковых и коллоидных препаратов.
Средний срок предоперационной подготовки составляет 2-4 часа.Общий объем и качественный состав инфузионной терапии определяется:
- дефицитом жидкости;
- объемом плазматической и интерстициальной жидкости;
- минутным объемом сердца;
- общим периферическим сопротивлением сосудов;
- ударным объемом сердца;
- в самых тяжелых случаях - электролитными нарушениями.
Объем инфузионной терапии определяется также сроками заболевания с учетом тяжести и состояния больных (шкалы APACHE II, SAPS, MODS):
- при бальном оценочном критерии (SAPS) сумма баллов <10 - общий объем инфузии к операции составляет 20-35 мл/кг или 1,5-2 литра в течение 2 ч. (гемодинамические расстройства выражены нерезко, обезвоживание не превышает 10% от массы тела);
- при сумме баллов > 10 (SAPS) объем инфузии увеличивается до 25-50 мл/кг или 3-4 литра в течение 2-3 часов (выраженные нарушения гемодинамики и водного обмена: потеря жидкости больше 10% массы тела).
Второе задание предоперационной подготовки заключается в медикаментозной коррекции расстройств, обусловленных эндогенной интоксикацией и фоновыми заболеваниями,если к этому есть показание.
Третье, чрезвычайно важное задание заключается в обеспечении раннего (дооперационного) начала адекватной антибактериальной терапии.Как известно, хирургическое вмешательство связано с неминуемым механическим разрушением сохраненных биологических барьеров, которые отграничивают очаги воспалительной деструкции и кишечные микробиоценозы. Отсюда необходимость предупредительного создания терапевтической концентрации антибиотиков в тканях, пока еще не пораженных инфекционным процессом. Антибиотики при перитоните начинают вводить еще до хирургического вмешательства и продолжают их введение в послеоперационном периоде. Для достижения быстрого и максимального эффекта антибиотики вводят внутривенно. Режимы антибактериальной терапии должны включать препараты, которые влияют на все клинически значимые штаммы микроорганизмов.
При перитоните умеренной и средней тяжести преимущество следует отдавать цефалоспоринам 3 поколения - Цефобиду, Медоцефу (цефоперазону) - 1 г внутривенно через 12 ч., Фортуму (цефтазидиму) - 1-2 г внутривенно через 8-12 ч., Роцефину, Медаксону (цефтриаксону) - 1-2 г внутривенно через 8-12 ч., или полусинтетическим пенициллинам, резистентным к пенициллиназе: Уназину (ампицилину+сульбактаму) - 3 г внутривенно через 6 ч. или фторхинолонам: Таванику (левофлоксацину) - 0,5 г через 12 ч. в сочетании с производными нитроимидазола: Орнидазолом - 0,5 г внутривенно через 12 ч.
При тяжелых формах перитонита лечения необходимо начинать с использования карбапенемов:Меронему (меропенему) - 1 г через 8 ч., Тиенаму (имепенем-целастатину) - 1г через 6 ч. или фторхинолонов: Авелоксу (моксифлоксацину) - 0,4 г внутривенно через 24 ч., Гатифлоксацину - 0,4 г внутривенно через 24 ч. или цефалоспоринов 4 поколения: Максипиму (цефепиму) - 2 г через 12ч. в соединении из линкозамидами: Далацином Ц (клиндамицином) - 0,6 г внутривенно через 6 ч. или производными нитроимидазолу: Орнидазолом - 0,5 г внутривенно через 12 ч. Следует помнить, что длительное применение антибиотиков должно сопровождатся введением противогрибковых препаратов - Дифлюкана, Флуконазола.
Выбор конкретного соединения препаратов и схемы их применения осуществляется дифференцировано в зависимости от оценки функционального статуса организма, которая определяется в баллах за одной из шкал SAPS, SOFAили APACHE II.
Оперативное лечение. Выбор метода обезболивания зависит от состояния больного. Наиболее пригодным видом обезболивания является общая анестезия.
При разлитом или общем перитоните операция выполняется из срединного доступа открытым способом. В последнее время при перитоните применяют відеолапароскопические и лапароскопически ассистованные операции.
Основные этапы операции:
- ревизия брюшной полости;
- устранение источника перитонита;
- санация брюшной полости;
- интубация кишечника;
- дренирование брюшной полости.
Ревизия брюшной полости включает:
- оценку характера экссудата, его количества и распространенности;
- аспирацию экссудата, бакпосев;
- оценку состояния внутренних органов;
- уточнение источника перитонита: в первую очередь, осматривают червеобразный отросток, желчный пузырь, желудок и двенадцатиперстную кишку, поджелудочную железу, места выхода грыж, тонкий и толстый кишечник;
- при наличии в брюшной полости крови ревизию следует начинать с обзора паренхиматозных органов и органов малого таза с целью выявления источника кровотечения и его остановки.
Устранение источника перитонита.Одним из основных заданий операции есть устранение источника перитонита. В этих случаях объем оперативного вмешательства зависит от причины, которая вызывала перитонит. При невозможности или нецелесообразности полного устранения источника инфекции проводят его дренирование и отграничение от брюшной полости тампонами с антисептиками.
При наличии распространенного перитонита особенное внимание уделяют определению показаний к резекции полых органов живота и адекватного выбора ее объема.
Если в связи с подозрением на нежизнеспособность тонкой кишки предполагаемый объем ее резекции приближается к значительной (до 1/2 общей длины кишки) или субтотальной (до 2/3 общей длины кишки), то по согласованным решениям оперирующего хирурга и анестезиолога допустимым является оставить кишку в брюшной полости с последующим решением вопроса об объеме резекции при релапаротомии через 6-8 год. Устранение причины нарушения кровообращения в кишке (рассекание ущемлющего кольца, спаек и тому подобное), а также проведения целеустремленной инфузионной и медикаментозной терапии способствуют возобновлению кровотока в ее еще жизнеспособной части и более четкому отграничению участка некротизированоой. Обоснованием такой тактики служат тяжелые функциональные последствия значительных резекций тонкой кишки, которые выражаются в синдроме мальабсорбции.
В послеоперационный период эти больные должны находиться в отделении интенсивной терапии. Если в роли анестезиологической манипуляции использовалась тотальная внутривенная анестезия с ИВЛ, то к программируемой релапаростомии корректирующую терапию проводят на фоне продленной ИВЛ, не выводя пациента из состояния медикаментозного сна. Это позволяет уменьшить травматичность анестезиологического обеспечения, а также нормализует функцию внешнего дыхания и газообмена, что чрезвычайно важно для этого контингента больных.
В условиях распространенного перитонита повышается риск несостоятельности наложенных после резекции кишечных анастомозов. Потому в случае значительной выраженности воспалительных изменений стенки подвздошной кишки наложения анастомоза может быть отложено к устранению перитонита.Концы пересеченной кишки выводятся рядом на брюшную стенку через отдельный разрез в виде полных кишечных свищей. Такая тактика не может быть признаной как оптимальная в случае расположения зоны резекции вблизи связки Трейца. В этом случае риск несостоятельности анастомоза конкурирует с риском искусственно созданной высокой тонкокишечного свища с ее опасными функциональными последствиями, особенно для тяжелобольного. Потому дилемма чаще разрешается в пользу наложения анастомоза.
Вопрос о наложении первичного анастомоза после резекции правой половины ободоной кишки в условиях распространенного перитонита решается индивидуально в зависимости от выраженности воспаления брюшины и сроков его развития. Резекцию левой половины ободочной кишки при перитоните целесообразнее завершать наложением одноствольного противоестественного заднего прохода с заглушкой периферического отрезока кишки типа операции Гартмана. Важным элементом такого вмешательства является девульсия наружного сфинктера заднего прохода с целью декомпрессии отключенного отдела толстой кишки и предупреждения несостоятельности швов на ее зашитом конце.
Санация брюшной полости.После удаления источники перитонита проводят санацию брюшной полости большим количеством растворов антисептиков. По возможности удаляют пленки фибрина, которые лежат свободно. Попытки удалить плотно фиксированы пленки фибрина нецелесообразные и даже опасные.
Интубация кишечника.Следующим этапом вмешательства является интубация кишечной трубки. Показаниями к ней является распространенный перитонит, субкомпенсированная и декомпенсована кишечная непроходимость, выраженный спаечный процесс в брюшной полости. Наиболее щадящим и эффективным способом декомпрессии тонкой кишкиявляется назога-строинтестинальное дренирование зондом Миллера-Эбботта.Особенную важность имеет дренирование начального отдела тощей кишки в течение 50-70 см. При этом для полноценного дренирования желудка и предупреждения регургитации необходимым является отдельный канал зонда, который заканчивается в желудке. Декомпресийний зонд можно вводить во время открытой операции или эндоскопического исследования.
По способу введения декомпрессионного зонда выделяют:
- закрытый интестинальный путь введения зонда (через нос);
- открытый - через гастростому, аппендикостому, цекостому, еюностому.
По уровню введения декомпрессионного зонда выделяют:
- проксимальну (антеградную) интубацию и декомпрессию;
-дистальную (ретроградную) анально-интестинальную интубацию и декомпрессию.
Интубацию используют для декомпрессии, фракционного или постоянного кишечного лаважа, создания кишечно-портальной гемодилюции (одномоментное введение глюкозо-электролитной смеси в пупочную вену и оксигенированой глюкозо-электролитной смеси с антибиотиками, энтеросорбентами и ферментами в просвет кишки).
Дренирование брюшной полости.Дренажи устанавливают и фиксируют в положении, которое обеспечивает наиболее адекватный отток содержимого:
- верхний этаж брюшной полости дренируют через контрапертуры в подреберных зонах;
- нижний этаж брюшной полости дренируют через контрапертуры в подвздошных областях.
Расположение дренажей в брюшной полости зависит от распространенности перитонита:
- местный перитонит в правой подвздошной области - спаренные дренажи в правую подвздошную область и малый таз через контрапертуру в правой подвздошной области ;
- диффузный перитонит в нижнем этаже брюшной полости - спаренные дренажи в обеих подвздошных областях;
- местный перитонит в правом подреберье (например, обусловленный острым холециститом) - спаренные дренажи через контрапертуру, расположенную сразу ниже реберной дуги по средней подподмышечной линии. Дренажи располагают под печенью;
- диффузный перитонит, который захватывает правую половину брюшной полости (например, при остром холецистите или перфоративной гастродуоденальной язве -выпот в правом фланке и в тазу), - спаренные дренажи через контрапертуры, расположенные сразу ниже реберной дуги по средней подподмышечной линии и в правой подвздошной области;
- диффузный перитонит, который захватывает верхний этаж брюшной полости, - спаренные дренажи через контрапертуры, расположенные слева сразу ниже реберной дуги по средней подподмышечной линии;
- разлитой перитонит - дренирование брюшной полости по А. А.Шалимову: правое подреберье - один дренаж в подпеченочное пространство, второй, - в правое поддиафрагмальное пространство; левое подреберье - один дренаж в левое поддиафрагмальное пространство; правая подвздошная область - спаренные дренажи в малый таз; левая подвздошная область -
один дренаж вверх по фланку. При флегмоне забрюшинного пространства преимущество отддают ее забрюшинному раскрытию и дренированию.
Для лечения тяжелых форм разлитого гнойного и калового перитонита показано применения программируемой лапаростомии, видеолапароскопической санации.Некоторые хирурги для этого применяют плановые или программируемые релапаротомии.
Показание к лапаростомии или программируемой релапаротомии:
- любая стадия разлитого перитонита с явлениями полиорганной недостаточности;
- любая стадия разлитого перитонита с массивным каловым загрязнением брюшной полости;
- анаэробный перитонит;
- эвентерация в гнойную рану при распространенном перитоните;
- множественные абсцессы брюшной полости с пиогенными капсулами или толстые наложения фибрина, интимно спаянные с серозной оболочкой органов и не удаленные во время промывания брюшной полости;
- неустраненный источник перитонита;
- несостоятельность швов анастомозов с перитонитом;
- большая вероятность несостоятельности швов анастомозов на фоне разлитого перитонита.
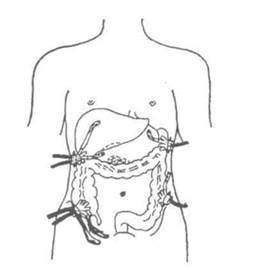
Дренирование брюшной полости при разлитом перитоните.
Техника исполнения лапаростомии:
- рану брюшной стенки оставляют открытой;
- после санации брюшной полости большой сальник фиксируется в брюшине;
- внутренние органы изолируют от внешней среды стерильной перфорированной полиэтиленовой пленкой;
- пленку фиксируют к брюшине или аппоневрозу по периметру лапаротомной раны узловыми капроновыми швами;
- на рану брюшной стенки накладывают салфетки с антисептиком.
Принципиальное отличие программируемой лапаротомии от лапаростомии заключаетсяв том, что при программируемой лапаротомии после выполнения всех необходимых этапов во время первой операции отдельными швами вшивают только кожную рану.
Некоторые хирурги для этого применяют специальные застежки-молнии, которые фиксируют к лапаротомной ране. При лапаростомии кожную рану не зашивают, а оставляют открытой.Евентерации препятствует подшитая по краю апоневроза полиэтиленовая пленка.
Преимущества лапаростомии перед программируемой релапаротомией такие, что в случае применения открытого метода лечения возможным является осуществление постоянного контроля за состоянием брюшной полости и проведения ее лаважа. Более того, при лапаростомии, в отличие от программируемой релапаротомии, не повышается давление в брюшной полости, что способствует улучшению микроциркуляции в кишечной стенке и раннему возобновлению ее моторной функции, а также способствует лучшей аэрации брюшной полости, что является важным при наличии анаэробного компонента микрофлоры.
Дата добавления: 2015-10-09; просмотров: 2822;
