Особливості структури та функції різних відділів судинної системи.
В фізіології кровообігу виділяють наступні групи судин з врахуванням особливостей структури та функції:
1. Судини компресійної камери (амортизуючі судини). Це крупні артеріальні судини та аорта, тобто судини еластичного типу. При вигнанні крові серцем вони розтягуються внаслідок своєї еластичності. Після закінчення вигнання вони зжимаються (при вигнанні частина енергії скорочення серця перетворюється на енергію напруження еластичних волокон; потім енергія напруження еластичних волокон переходить в енергію руху крові). Таким чином, зжимання цих судин забезпечує рух крові в периферичні структури після закінчення вигнання. Тобто, вони забезпечують безперервний кровотік, не дивлячись на порційне викидання крові серцем в судини. Окрім того, ці судини зменшують ступінь підвищення тиску крові в артеріях при її вигнанні.
2. Судини опору (артеріоли, артерії м’язевого типу). Друга назва – резистивні судини. Вони забезпечують на 50 – 60 % створення ЗПО. При зміні їх стану (тонусу) змінюється ЗПО (і артеріальний тиск). Звуження артеріол в одних регіонах і розширення в інших забезпечує перерозподіл крові між регіонами.
3. Обмінні судини (капіляри). Їх будова (шар ендотеліоцитів на базальній мембрані) та особливості руху в них крові (низька лінійна швидкість; рух еритроцитів “ланцюжком”), забезпечують найкращі умови для обміну речовин між кров’ю та еритроцитами.
4. Судини ємності (депонуючі) – дуже розтяжні, здатні значно збільшувати свою ємність при збільшенні трансмурального тиску (різниця тисків які діють зсередини судини та зовні від неї). Завдяки своїй розтяжності вони депонують кров (в стані спокою – до 60 – 70% від ОЦК). До цих судин відносяться дрібні та середні вени в складі стінок яких є гладком’язеві клітини. Тому вони можуть скорочуватись під впливом регуляторних механізмів Ù зменшення ємності Ù перехід крові із депонованого стану в стан активної циркуляції.
18. Лінійна і об’ємна швидкості руху крові у різних ділянках судинного русла. Фактори, що впливають на їх величину.
Об’ємна швидкість руху крові – той об’єм крові, котрий проходить через поперечний переріз судини за одиницю часу. Замкнута система кровообігу може нормально функціонувати лише при умові, що об’ємна швидкість кровотоку в будь-якій ділянці однакова. Тому Q однакове в будь-який момент часу в будь-якій ділянці системи (аорта, всі капіляри, всі артеріоли, всі венули, тощо). Факторами, що визначають величину Q, є Ра, ЗПО. Лінійна швидкість руху крові – швидкість руху частинок крові відносно стінок судини. Розраховується за формулою: 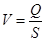 , де Q – ХОК, S – сумарний поперечний переріз судин даної ділянки. Оскількм ХОК в різних ділянках однаковий, лінійна швидкість кровотоку визначається площею поперечного перерізу. Площа поперечного перерізу аорти – близько 4 см2, капілярів – 2500-5000, порожнистих вен – 6-8 см2 . Тому лінійна швидкість в аорті близько 20-25 см/с, в капілярах – 0,3-0,5 см/с, в порожнистих венах – 10-15 см/с. Час кругообігу крові – час, за котрий одна частинка проходить велике та мале кола кровообігу. У спокої цей час складає близько 23 с.
, де Q – ХОК, S – сумарний поперечний переріз судин даної ділянки. Оскількм ХОК в різних ділянках однаковий, лінійна швидкість кровотоку визначається площею поперечного перерізу. Площа поперечного перерізу аорти – близько 4 см2, капілярів – 2500-5000, порожнистих вен – 6-8 см2 . Тому лінійна швидкість в аорті близько 20-25 см/с, в капілярах – 0,3-0,5 см/с, в порожнистих венах – 10-15 см/с. Час кругообігу крові – час, за котрий одна частинка проходить велике та мале кола кровообігу. У спокої цей час складає близько 23 с.
19. Кров’яний тиск і його зміни у різних відділах судинного русла.
Головним фактором, який впливає на формування кров’яного тиску є ЗПО(загальний периферичний опір) – сумарний опір всіх судин великого кола кровообігу. Він забезпечує падіння тиску крові з 100 (в аорті) до 0 мм рт. ст. Оцінити внесок судин різних областей в його створення можна по падінню тиску (ΔР) крові на рівні цих судин так як ΔР = Q • R, а Q в даний момент часу однаковий в будь-якій ділянці судинної системи (аорта, всі артеріоли, всі капіляри, всі венули і т. д.) – це умова нормального функціонування замкнутої системи судин. Таким чином ΔР визначається опором R даного відрізка судин.
Тиск крові в різних ділянках судинної системи поступово знижується, починаючи від аорти до нижньої порожнистої вени (аорта – 100 мм. рт. ст. крупні та середні артерії – 80, артеріоли – 50, капіляри – 15, нижня порожниста вена – 0). Загальне зниження тиску на ділянці аорта – нижня порожниста вена складає 100 мм. рт. ст. тому відсотковий внесок різних судин у зниження тиску чисельно рівний падінню тиску на їх рівні. Оскільки зниження тиску на рівні артеріол найбільше, їх називають судинами опору.
Артеріоли мають більший діаметр, ніж капіляри, але їх сумарний опір більший, через дуже велику кількість паралельно з’єднаних капілярів, на які розпадаються артеріоли.
20. Артеріальний тиск, фактори, що визначають його величину. Методи реєстрації артеріального тиску.
Артеріальний тиск – тиск крові в артеріальних судинах. Його види:
1) Систолічний – максимальний тиск під час систоли. Його нормальна величина у дорослої людини під час систоли в стані спокою становить 100 – 140 мм рт. ст.;
2) Діастолічний – мінімальний тиск під час діастоли. Його величина становить 60 – 90 мм рт. ст.;
3) Пульсовий – різниця між систолічним та діастолічним артеріальним тиском. В середньому він рівний близько 60 – 90 мм рт. ст.;
4) Середньо-динамічний – рівень тиску, який забезпечував би ту ж величину ХОК (Q), яка має місце в реальних умовах, якби не було б коливань артеріального тиску.
Фактори, що визначають величину артеріального тиску:
1. ХОК (нагнітальна функція) лівого серця – більше впливає на рівень систолічного тиску;
2. ЗПО – більше впливає на рівень діастолічного тиску
3. ОЦК – впливає в однаковою мірою на систолічний та діастолічний тиски;
4. Еластичність стінок крупних артеріальних судин (судин компресійної камери) – більше впливає на рівень систолічного тиску.
ХОК, ЗПО, ОЦК змінюються під впливом регуляторних механізмів Ù зміна артеріального тиску (ХОК і ЗПО – швидко, а ОЦК – повільно, через зміну функції нирок і виведення або затримку води в організмі). Еластичність стінок крупних артеріальних судин з віком зменшується Ù ріст систолічного тиску.
Методи вимірювання артеріального тиску:
1. В експерименті на тваринах – за допомогою введення канюлі в судини і з’єднання їх з датчиками (манометрами);
2. У людини – за допомогом методу Короткова.

21. Кровообіг у капілярах. Механізми обміну рідини між кров’ю і тканинами.
Особливості кровотоку в капілярах:
1. Низька лінійна швидкість руху крові.
2. Еритроцити йдуть по однинці.
3. Особливості будови – шар ендотеліоцитів на базальній мембрані Ù найкращі умови для обміну. Основний механізм обміну речовин між кров’ю та тканинами – дифузія – рух речовин за градієнтом концентрації. Об’єм її дуже великий – біля 60 л/хв. Кількість речовин, які ідуть за механізмом дифузії з капіляра в капіляр однакові! Час, протягом якого кров перебуває в капілярі, достатня для того, щоб повністю вирівнялись концентрації різних речовин в крові і в інтерстеціальної рідини.
Певне значення мають рух рідин за механізмом піноцитозу – мікровезикулярного транспорту (із затратами енергії!). В капілярах відбувається обмін рідини між кров’ю та тканинами також за механізмом фільтрації-резорбції. При цьому рух рідини через стінку капіляра проходить за градієнтом концентрації, який утворюється внаслідок складання чотирьох сил:
- Ронк. крові (25-30 мм рт.ст.);
- Ронк. інтерстеційної рідини (3-5 мм рт.ст.);
- Рг.кр.- гідростатичний тиск крові на стінки капілярів (на початку капіляра складає 30 мм рт.ст., а в кінці – біля 15 мм рт.ст.);
- Рг.тк.- гідростатичний тиск інтерстеційної рідини на стінки капілярів (складає 3-4 мм рт.ст.).
Сумарна дія цих сил в артеріальній частині капіляра спрямована із судини в тканину, складає біля 9 мм рт. ст. Ù вихід води та розчинених в ній речовин до тканини. Ця сила носить назву фільтраційної. Під її впливом із капілярів в тканини протягом доби виходить 20 л рідини. Сумарна дія цих сил у венозній частині капіляра спрямована із тканини в судину й складає біля 8 мм рт. ст. Має назву резорбційної сили. Під її впливом із тканин в капіляри за добу переходить 18 л рідини. Різниця між об’ємом фільтрації та резорбції (біля 2 л на добу) повертається в кровообіг через лімфатичну систему.
22. Кровоток у венах, вплив на нього гравітації. Фактори, що визначають величину венозного тиску.
Вени в силу своєї еластичності виконують в організмі роль судин ємності (в спокої депонують 65-70 % ОЦК). Фактором, який викликає розтягування вен і депонування в них крові є трансмуральний тиск (різниця гідростатичного тиску крові та оточуючих тканин). Трансмуральний тиск значно зростає у венах, розміщених нижче серця, при вертикальній позі людини, оскільки до власного гідростатичного тиску крові (створюється насосною функцією серця) приєднується гідростатичний тиск стовпа рідини у венах. Цей додатковий тиск зумовлений дією гравітації та прямо пропорційний висоті стовпа рідини (тим більше, чим нижче від серця розташована венозна судина).
Збільшення трансмурального тиску розтягує вени і сприяє депонуванню крові (при переході з горизонтального положення у вертикальне, вени нижніх кінцівок додатково депонують 500-600 мл крові). Тому при вертикальному положенні тіла необхідні додаткові фактори, що забезпечують повернення крові до серця, якими є:
1. “М’язеве серце” скорочення скелетних м’язів – стиснення вен – підвищення в них тиску – рух крові в напрямку до серця;
2. Наявність у венах клапанів – вони запобігають руху крові в напрямку від серця;
3. Присмоктуюча дія легень – під час вдиху тиск у плевральній порожнині знижується, стає на 6 мм. рт. ст. нижче атмосферного. Це сприяє виникненню негативного тиску в порожнистих венах – збільшення градієнта тиску між цими венами та венами на периферії – рух крові в напрямку до серця;
4. Присмоктуюча дія серця – під час систоли шлуночків зміщаються передсердно-шлуночкові клапани Ù зниження тиску в передсердях (і порожнистих венах) нижче 0 Ù зростання градієнта тиску між порожнистими венами та венами на периферії Ù рух крові в напрямку до серця.
Види венозного тиску:
1. Периферичний – в периферичних венах. Його величина – 5-10 мм. рт. ст.
2. Центральний венозний тиск – тиск в місці впадіння порожнистих вен в праве передсердя (0 мм. рт. ст).
Чинники, що визначають величину венозного тиску:
1. Насосна функція правого серця. Коли вона порушується, венозний тиск, особливо центральний підвищується;
2. Тонус венозних судин;
3. Об’єм крові, що міститься у венах.
Ємність венозних судин визначають наступні чинники: тонус венозних судин, трансмуральний тиск (залежить від пози Ù найнижчий в місіонерській).
23. Тонус артеріол і венул, його значення. Вплив судинно-рухових нервів на тонус судин.
 |
 |
Тонус судин – певна ступінь напруження стінки судин, яка пов’язана із скороченням гладеньких м’язів, які входять до складу судинної стінки.
Тонус більш виражений в артеріальних судинах, ніж у венозних (артеріальні судини мають більш виражений шар гладеньких м’язів, в них краща симпатична інервація).
Тонус більш виражений в дистальних судинах (ті, що розташовані ближче до капілярів), ніж у венозних проксимальних (розташовані ближче до серця) – “дистальні” судини мають більший шар гладеньких м’язів, в них краща симпатична інервація.
За рахунок зміни тонусу різних судин (зміна ступені скорочення гладеньких м’язів) досягаються такі пристосувальні результати в системі кровообігу:
- артеріоли:
а) Зміна ЗПО Ù зміна САТ; такі зміни виникають при системних реакціях артеріол (звуження чи розширення більшості артеріол великого кола кровообігу);
б) Забезпечення в регіоні об’ємної швидкості кровотоку, який відповідає його рівню метаболічних потреб; цей результат досягається при зміні тонусу артеріол в окремому регіоні;
в) перерозподіл кровотоку між регіонами Ù кров спрямовується туди, де потреба в ній (в кисні та в поживних речовинах) в даний момент більша; цей результат досягається за рахунок системних та місцевих реакцій артеріол.
- вени:
а) Зміна ємності судинної системи та кількості депонованої крові;
б) Зміна венозного повернення крові до серця (за законом Франка-Старлінґа Ù зміна СО та ЧСС).
Центральна регуляція тонуса судин представлена нервовими механізмами (умовні та безумовні рефлекси), справжніми гормонами. Ці механізми переважно викликають системні зміни тонусу судин (тобто зміна тонусу більшості судин системи, точніше – великого кола кровообігу). В більшості випадків вони викликаютьсистемне звуження судин Ù підвищення артеріального тиску (САТ).
Центральна нервова (рефлекторна) регуляція тонусу судин.
Абсолютна більшість судин має симпатичну інервацію (виключення судини головного мозку). Парасимпатичну інервацію мають судини лише певних областей Ù парасимпатичні рефлекси не приймають участі в регуляції системного кровотоку! При взаємодії медіатора парасимпатичних нервів ацетилхоліну із м-холіноблокаторами судин спостерігається їхнє розширення. Таким чином, парасимпатичні рефлекси забезпечують регіонарне розширення судин. До числа цих судин відносять судини слинних залоз, язика, органів малого тазу, зовнішніх статевих органів.
Симпатичні рефлекси викликають системні реакції судин. В клітинах гладеньких м’язів (ГМК) судин є α-адренорецептори та β-адренорецептори, з якими реагує медіатор симпатичних волокон норадреналін. При його взаємодії з α-адренорецептором спостерігається звуження судин, з β-адренорецептором – розширення. Відповідь судини на симпатичну стимуляцію залежить від того, які рецептори α- чи β- в ньому переважають. Якщо в судині більше α-адренорецепторів Ù вона звужується, більше β-адренорецепторів Ù розширюється.
У всіх венозних судинах та в переважної більшості артеріальних переважають α-адренорецептори!!! Тому при посиленні симпатичних впливів звужуються:
- більшість артеріальних судин, перш за все артеріоли (судини опору!) Ù ріст системного опору Ù ріст системного тиску!
- всі венозні судини (судини ємності) Ù зменшення ємності венозних судин і збільшення венозного повернення крові до серця Ù ріст САТ.
β-адренорецептори переважають в дрібних судинах серця, в судинах наднирників. При посиленні симпатичних впливів на ці судини – вони розширюються, але це регіонарна, а не системна реакція.
Таким чином, абсолютна більшість судин отримує симпатичну судинозвужувальну інервацію і не мають спеціальної судинорозширювальної інервації. Тому системне звуження та системне розширення судин досягається завдяки симпатичним рефлексам.
Нервові симпатичні центри, які дають симпатичну інервацію судин, розташовані в бокових рогах спинного мозку Ù симпатичні ганглії Ù судини. На ці центри спинного мозку впливає так званий судинноруховий центр довгастого мозку (частина його сітчастого утвору). Цей центр знаходиться в стані тонусу навіть в умовах повного спокою організму. Це забезпечує надходження до судин імпульсації по симпатичних нервах в стані спокою з частотою 1 – 3 Гц. Рефлекторна активація судиннозвужуючого центру Ù посилення симпатичної стимуляції судин Ù системне звуження судин Ù підвищення САТ. При рефлекторному гальмуванні судиннозвужуючого центру розвиваються протилежні зміни Ù зменшення активності симпатичних центрів спинного мозку Ù зменшення симпатичної стимуляції судин Ù системне розширення судин Ù зниження САТ.
Судиннорухові нерви – нервові волокна, які інервують судини і змінюють їх тонус. Головну роль відіграють симпатичні судиннорухові нерви.
Центральна гуморальна регуляція тонусу судин здійснюється за допомогою гормонів, які зумовлюють системну регуляцію тонусу (змінюють тонус більшості судин). Серед цих гормонів переважають ті, які звужують судини. Багато гормонів не тільки змінюють тонус судин, а й ОЦК (через вплив на нирки Ù посилення виведення чи затримки води Ù зміна ОЦК). До таких гормонів (звужуючих судини) відносяться:
1. Катехоламіни (адреналін та норадреналін – гормони мозкової речовини наднирників). Вони впливають на судини так само, як і симпатичні нерви;
2. Система ренін-ангіотензин. Ренін виробляється юкстагломеруляр-ним апаратом (ЮГА) нирок; він викликає утворення ангіотензину ІІ з ангіотензину І, який:
- викликає дуже виражене системне звуження судин (перш за все артеріальних);
- стимулює виділення альдостерону кірковою речовиною наднирни-ків Ù затримка нирками йонів натрію, а разом з ними і води Ù підвищення ОЦК. Окрім того, збільшення вмісту йонів натрію в крові підвищує реактивність судин до всіх судиннозвужуючих речовин.
В результаті цих змін система ренін-ангіотензин викликає розвиток вираженої пресорної реакції (підвищення САТ).
3. Вазопресин – гормон задньої долі гіпофіза (гіпоталамічний за походженням). Він викликає звуження судин. Окрім того, він впливає на нирки Ù затримка води в організмі Ù підвищення ОЦК і САТ.
До гормонів, які розширюють судини, відносяться натрійуретичні фактори, які виділяються передсердями при розтягненні їх кров’ю, окрім розширення судин, ці гормони викликають натрійурез (посилене виділення нирками йонів натрію із організму) Ù підвищене виділення води нирками разом з йонами натрію Ù зменшення ОЦК і САТ.
24. Міогенна і гуморальна регуляція тонусу судин. Роль ендотелія судин в регуляції судинного тонусу.
Базальний тонус судин – той, який притаманний судинам за відсутності нервових та гуморальних впливів (вивчати можна на ізольованій судині).
В основі формування базального тонусу лежить здатність гладеньких м’язів до автоматії (здатні до генерації ПД без подразнення). Кількість гладеньких м’язів, що здатні до автоматії більша в дистальних судинах ніж в проксимальних; більша в артеріальних судинах ніж у венозних. Особливо великий базальний тонус у судинах органів та тканин, які можуть значно змінювати свою функціональну активність (м’язи, в тому числі й міокард, слинні залози і т. д.). Базальний тонус тут дуже великий в стані спокою та знижується при активності (кровотік збільшується!!!).
Ступінь базального тонусу не завжди одинаковий, він може змінюватися. Фактором, який зумовлює зміну базального тонусу є зміна тиску в судині. У відповідь на швидке підвищення тиску в судині ГМК частіше генерують ПД Ù збільшення базального тонусу судин Ù звуження судини. При швидкому зниженні тиску виникають протележні зміни. Такі зміни тонуса називаються міогенною регуляцією. Завдяки міогенній регуляції тонусу судин досягається відносна незалежність місцевого кровотоку від змін АТ. Якщо АТ збільшується Ù вмикається міогенна регуляція Ù звуження судини Ù збільшення її опору Ù кровотік в регіоні не змінюється, не дивлячись на ріст АТ.
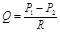 ; Р1 (тиск крові на вході в регіон) збільшується пропорційно зміні АТ, але при цьому росте R (опір судини), а Q (об’ємна швидкість кровотоку) не змінюється!
; Р1 (тиск крові на вході в регіон) збільшується пропорційно зміні АТ, але при цьому росте R (опір судини), а Q (об’ємна швидкість кровотоку) не змінюється!
Міогенні механізми є місцевими й по-різному виражені у судинах різних органів. Найбільш класно вони розвинуті в судинах органів, де необхідно забезпечувати кровотік, незалежно від змін АТ – головний мозок, нирки, серце.
Друга група місцевих міогенних механізмів регуляції тонусу судин – гуморальні. Місцева гуморальна регуляція відбувається, перш за все, завдяки метаболітам (продукти обміну в тканинах). Метаболіти стають факторами гуморальної регуляції лише, при досягненні певної концентрації у тканинах (через її високу функціональну активність). Метаболіти зумовлюють розширення судин, таким чином забезпечують відповідність функціональної активності тканини та кровопостачання в ній! (підвищення роботи органа Ù накопичення метаболітів Ù розширення судин регіону Ù зменшення їх опору Ù збільшення об’ємної швидкості кровотоку через регіон).
До вазоактивних метаболітів відносять СО2, молочну кислоту та інші кислоти циклу Кребса, йони водню, продукти розпаду – аденозин. Окрім цих, класичних метаболітів, розширення судин в працюючих тканинах викликають метаболічні зміни (тобто, зміни, що пов’язані з посиленням метаболізму): зниження вмісту кисня, накопичення йонів калію, підвищення осмотичного тиску. Розширення судин під впливом метаболітів є універсалним механізмом регуляції, який викликає розширення судин в будь-якій тканині при підвищенні її функціональної активності. В деяких тканинах паралельно з цим механізмом реалізуються додаткові (але забезпечують той самий результат). До додаткових факторів, які розширюють судини при підвищенні рівня функціональної активності, відносять:
- у слинних залозах – активні кініни (брадикінін);
- у шлунку – гістамін;
- у багатьох тканинах – простогландин класу Е.
Ендотелій судин виробляє судиннорозширюючу речовину – простациклін.
Тобто, серед факторів місцевої гуморальної регуляції тонусу судин переважають судинорозширювачі (вазодилятатори).
Але деякі фактори мають судинозвужувальну (вазоконстрикторну) дію – серотонін, тромбоксан (виділяються тромбоцитами при пошкодженні судин) Ù звуження судин Ù зменшення крововтрати.
Роль ендотелію судин в регуляції судинного тонусу.
Багато механізмів регуляції змінюють тонус судин за участі ендотеліальних клітин: ці клітини мають рецептори до багатьох вазоактивних речовин, які розширюють судини. Ендотеліоцити виділяють розслаблюючий фактор, який за механізмом дифузії іде до ГМК Ù розслаблення Ù розширення судин. Так діють на судини йони водню, ацетилхолін. Дуже сильним розслаблюючим фактором є NO, а послаблюючим – пурген.
Ендотелій виділяє фактори, що звужують судини, наприклад, ендотелін.
25. Гемодинамічний центр. Рефлекторна регуляція тонусу судин. Пресорні і депресорні рефлекси.
Гемодинамічний центр (ГДЦ) розташований в довгастому мозку (хоча в регуляції системного кровообігу беруть участь всі рівні ЦНС, від кори ГМ до спинного мозку).
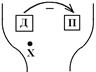 В структурі ГДЦ виділяють: пресорний відділ (ПВ), депресорний відділ (ДВ), еферентне парасимпатичне ядро блукаючого нерва (Х). ПВ та ДВ є відділами сітчастого утвору, мають тонічну активність, яка створюється за рахунок надходження інформації від різних рецепторів. ПВ містить кардіостимулюючий центр та судинозвужуючий центр – нейрони сітчастого утвору, які активують (по сітчасто-спинномозковим шляхам) відповідні симпатичні центри спинного мозку Ù посилення насосної функції серця (Q) та тонусу судин (R) Ù збільшення САТ! (звідси назва відділу – пресорний, його активація супроводжується підвищенням САТ, тобто, розвитком пресорної реакції).
В структурі ГДЦ виділяють: пресорний відділ (ПВ), депресорний відділ (ДВ), еферентне парасимпатичне ядро блукаючого нерва (Х). ПВ та ДВ є відділами сітчастого утвору, мають тонічну активність, яка створюється за рахунок надходження інформації від різних рецепторів. ПВ містить кардіостимулюючий центр та судинозвужуючий центр – нейрони сітчастого утвору, які активують (по сітчасто-спинномозковим шляхам) відповідні симпатичні центри спинного мозку Ù посилення насосної функції серця (Q) та тонусу судин (R) Ù збільшення САТ! (звідси назва відділу – пресорний, його активація супроводжується підвищенням САТ, тобто, розвитком пресорної реакції).
ДВ гальмує ПВ Ù зменшення нагнітальної функції серця (Q) та тонусу судин (R) Ù зниження САТ, тобто, депресорну реакцію.
Третім структурним елементом ГДЦ є парасимпатичне ядро блукаючого нерва. Воно не входить до складу ДВ, але функціонує як єдине ціле з ним тому, що отримує аферентну імпульсацію від тих же рецепторів, що й ДВ Ù їх функціональна активність змінюється однаково.
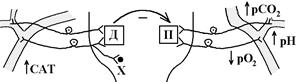 Аферентні зв’язки ГДЦ. ГДЦ отримує інформацію від рецепторів, що розташовані:
Аферентні зв’язки ГДЦ. ГДЦ отримує інформацію від рецепторів, що розташовані:
- у виконавчих структурах системи кровообігу (судини, серце); рефлекси, які починаються з подразнення цих рецепторів, називаються власними рефлексами кровообігу;
- в інших органах організму; рефлекси, які починаються з подразнення цих рецепторів, називаються спряженими.
Рецептори цих зон поділяють на дві групи:
1. Пресорецептори (барорецептори). Це механорецептори, які збуджуються (активізуються) у відповідь на підвищення АТ! Вони активні (генерують ПД) при нормальному рівні АТ. Підвищення АТ Ù збільшення їх активності Ù збільшення частоти генерування ПД. Зниження АТ Ù зменшення їх активності Ù зменшення частоти, з якою вони генерують ПД.
Від цих рецепторів інформація надходить в ДВ ГДЦ та до ядра блукаючого нерва. Тобто, якщо підвищується АТ Ù посилення активності пресорецепторів Ù посилення активності ДВ ГДЦ та підвищення тонуса ядра блукаючого нерва Ù зменшення ЧСС Ù зниження ХОК Ù зниження САТ.
В результаті підвищення тонусу ДВ Ù зниження тонусу ПВ Ù зменшення:
- симпатичних впливів на серце Ù зниження СО та ЧСС Ù зниження ХОК Ù зниження САТ;
- симпатичних впливів на судини:
- артеріальні Ù розширення Ù зниження R Ù зниження САТ;
- венозні Ù розширення Ù збільшення ємності вен Ù депонування в них великого об’єму крові Ù зменшення венозного повернення крові до серця Ù зменшення СО (за законом Франка-Старлінґа) Ù зменшення ХОК Ù зниження САТ.
Тобто, у відповідь на збільшення САТ та збудження пресорецепторів рефлекторно вмикаються механізми, які змінюють діяльність серця та тонус судин так, що САТ знижується. Так відбувається саморегуляція САТ!
При знижені САТ виникають зворотні зміни стану барорецепторів Ù підвищення САТ!
2. Хеморецептори. Вони збуджуються (активуються) при таких змінах складу артеріальної крові:
- підвищення вмісту СО2;
- підвищення вмісту йонів водню (зниження рН);
- зниження вмісту кисню.
Від хеморецепторів інформація надходить в ПВ ГДЦ. Тому при названих змінах складу артеріальної крові Ù активація ПВ ГДЦ Ù розвиток пресорної реакції.
2. Рецептори серця. Це переважно механорецептори. Їх дві групи:
- збуджуються під час систоли, тобто передають в ГДЦ інформацію про силу серцевих скорочень; передають цю інформацію в ПВ ГДЦ Ù розвиток помірної пресорної реакції;
- збуджуються під час дістоли, тобто передають в ГДЦ інформацію про ступінь розтягу порожнин серця кров’ю (волюморецептори); передають цю інформацію в ДВ ГДЦ Ù депресорна реакція. Збудження волюморецепторів передсердь пригнічує секрецію вазопресину гіпофізом Ù виведення води з організму через нирки Ù зменшення ОЦК Ù зниження САТ.
Аферентні зв’язки ГМЦ.
Найбільш важливими з них є:
1. Від пропріорецепторів (м’язеві волокна, сужожилкові рецептори Ґольджі, рецептори сухожилкових сумок). Ці рецептори збуджуються при роботі м’язів. Інформація передається в ПВ ГДЦ Ù його активація. Через гальмівні вставні нейрони інформація від цих рецепторів гальмує ядро блукаючаго нерва. Рефлекторні впливи від цих рецепторів є найбільш важливим механізмом, що зумовлює розвиток пресорної реакції під час фізичної роботи!
2. Від больових рецепторів Ù найчастіше до ПВ ГДЦ Ù розвиток пресорної реакції у відповідь на больові стимули.
Загалом, в ГДЦ надходить інформація від будь-яких рецепторів, тому самі різноманітні впливи на організм здатні впливати на САТ.
Еферентні зв’язки ГМЦ.
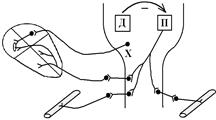 Еферентний вихів до серця та судин мають ПВ та ядро блукаючого нерва (ДВ прямого виходу немає, він впливає на системний кровообіг опосередковано через вплив на ПВ).
Еферентний вихів до серця та судин мають ПВ та ядро блукаючого нерва (ДВ прямого виходу немає, він впливає на системний кровообіг опосередковано через вплив на ПВ).
ПВ Ù симпатичні центри спинного мозку Ù серце (збільшення СО та ЧСС); судина (звуження артеріальних судин) Ù ріст R (звуження венозних судин) Ù зниження ємності вен та збільшення венозного повернення крові до серця. Ядро блукаючого нерва Ù зменшення ЧСС.
26. Рефлекторна регуляція кровообігу при зміні положення тіла у просторі (ортостатична проба).
Регуляція САТ відбувається:
- за відхиленням – у відповідь на зміну САТ вмикаються регуляторні механізми, які повертають його до вихідного рівня (саморегуляція або регуляція на основі негативного зворотнього зв’язку); така регуляція має місце при необхідності стабілізувати САТ на певному рівні:
- за збуренням – “збурення” (дія якогось зовнішнього по відношенню до системи кровообігу фактора) потребує зміни САТ в певному напрямку; інформація про дію збурення передається в КП (ГДЦ) по каналу зовнішнього зв’язку Ù ГДЦ виробляє керуючий сигнал, що змінює роботу серця та стан судин так, що САТ змінюється в потрібному напрямку. Далі підтримання САТ на необхідному рівні відбувається завдяки регуляції за відхиленням.
Розглянемо механізми регуляції кровообігу на прикладі прямої ортостатичної проби – перехід людини з горизонтального положення (лежить) у вертикальне (стоїть!).
В момент переходу під впливом фактора гравітації відбувається перерозподіл крові у венозній частині судинного русла: збільшується трансмуральний тиск у венах нижніх кінцівок Ù їх розтяг Ù депонування додаткового об’єму крові (500-600 мл) Ù зменшення венозного повернення крові серцю Ù зменшення СО крові (за законом Франка-Старлінґа) спочатку в правому, а потім в лівому серці Ù зниження ХОК Ù зниження САТ.
У відповідь на зниження САТ вмикаються рефлекторні механізми, які повертають його до вихідного рівня. Послідовність подій така: зниження САТ Ù зменшення активності пресорецепторів (-) Ù зниження тонусу ядра блукаючого нерва (-); зниження тонусу ДВ ГДЦ Ù підвищення тонусу ПВ (+).
Зменшення тонусу ядра блукаючого нерва Ù зменшення (-) його впливу на серце Ù збільщення ЧСС Ù збільшення ХОК Ù ріст САТ.
Підвищення тонусу ПВ зумовлює:
- посилення (+) симпатичних впливів на серце Ù збільшення СО та ЧСС Ù збільшення ХОК Ù збільшення САТ;
- посилення симпатичних впливів на судини:
а) артеріальні Ù звуження більшості судин Ù ріст ЗПО Ù ріст САТ;
б) венозні Ù звуження Ù зменшення ємності вен Ù збільшення венозного повернення крові до серця Ù збільшення СО (за законом Франка-Старлінґа) Ù збільшення ХОК Ù збільшення САТ.
Під час проведення ортостатичної проби ми не реєструємо зниження САТ, яке має місце в момент переходу у вертикальне положення, бо в здорової людини зниження САТ в цих умовах дуже короткочасне, але реєструємо результати реалізації пресорного рефлексу:
- збільшення ЧСС;
- збільшення діастолічного тиску;
- систолічний тиск зберігається приблизно на тому ж рівні, хоча можливі незначні його зміни.
Під час проведення ортостатичної проби у досліджуваного вимірюють АТ, систолічний та діастолічний, ЧСС до та після переходу з горизонтального положення у вертикальне.
Під час проведення зворотньої ортостатичної проби перехід з вертикального положення у горизонтальне в системі кровообігу виникають протилежні зміни – реалізується депресорний рефлекс: під час переходу збільшується приток крові до серця Ù збільшується ХОК та САТ Ù збуджуються пресорецептори Ù розширення артеріальних та венозних судин Ù зменшення ЧСС та СО Ù зменшення САТ.
27. Регуляція кровообігу при м’язовій роботі.
При м’язовій роботі відбувається регуляція системного кровообігу за збуренням: в ГДЦ від пропріорецепторів надходить інформація про м’язеву роботу (“збурення”). Ця інформація повідомляє про те, що варто було б підвищити САТ, оскільки лише при такій його зміні можна забезпечити нормальний (підвищений через роботу) кровотік в м’язах. Підвищення САТ є результатом рефлексу з пропріорецепторів працюючих м’язів Ù активація ПВ ГДЦ та гальмування ядра блукаючого нерва Ù збільшення ЧСС та СО Ù ріст ХОК Ù ріст САТ; звуження артеріальних та венозних судин також зумовлюють ріст САТ.
Рефлекс з пропріорецепторів працюючих м’язів є основним, але не єдиним механізмом розвитку пресорної реакції при м’язовій роботі. Крім того, розвиток пресорної реакції забезпечують:
- умовні рефлекси, які активізуються ще до початку роботи Ù активізація ПВ та гальмування ядра блукаючого нерва Ù пресорна реакція;
- рефлекси від хеморецепторів судинних рефлексогенних зон, які виникають при зміні складу артеріальної крові в результаті роботи. Такі зміни виникають при дуже тривалій роботі, коли система зовнішнього дихання не може забезпечити нормальний склад артеріальної крові.
При тривалій м’язевій роботі в розвитку пресорної реакції беруть участь гуморальні механізми регуляції – гормони (катехоламіни, ренін-ангіотензинова система, вазопресин).
Регуляція кровотоку в м’язах при фізичній роботі спрямована на забезпечення його розширення Ù зменшення опору цих судин, збільшення об’ємної швидкості кровотоку через працюючі м’язи, особливо в умовах підвищення САТ!
Основним механізмом, який зумовлює розширення судин працюючих м’язів є накопичення в них метаболітів через підвищений метаболізм під час роботи.
В артеріальних судинах скелетних м’язів приблизно однакова кількість α- та β-адренорецепторів. Але при м’язевій роботі збільшується спорідненість (чутливість) β-адренорецепторів до катехоламінів. Тому вони реагують на симпатичну стимуляцію (і на підвищення в крові катехоламінів) так само, як судини з переважанням β-адренорецепторів. Це є додатковим механізмом розширення судин м’язів.
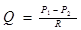 ; тут Q – об’ємна швидкість кровотоку через судини працюючих м’язів; Р1 – тиск крові на вході в судини м’язів, воно змінюється пропорційно зміні САТ і в умовах фізичної роботи зростає; Р2 – тиск крові на виході із судин м’язів, тобто венозний тиск, який при роботі не змінюється. Відповідно, різниця тисків (Р1-Р2) зростає. R в рівнянні – опір судин м’язів, воно значно знижується завдяки розширенню судин. Тому, Q в м’язах значно зростає.
; тут Q – об’ємна швидкість кровотоку через судини працюючих м’язів; Р1 – тиск крові на вході в судини м’язів, воно змінюється пропорційно зміні САТ і в умовах фізичної роботи зростає; Р2 – тиск крові на виході із судин м’язів, тобто венозний тиск, який при роботі не змінюється. Відповідно, різниця тисків (Р1-Р2) зростає. R в рівнянні – опір судин м’язів, воно значно знижується завдяки розширенню судин. Тому, Q в м’язах значно зростає.
28. Особливості кровообігу у судинах головного мозку і його регуляція.
І. Анатомічні.
Головний мозок (ГМ) отримує кров з двох артерій – внутрішньої сонної та хребтової, які утворюють Валізієве коло. Відтікає кров по мозковим венам переважно в пазухи твердої оболони ГМ.
Унікальною особливістю кровообігу ГМ є те, що воно відбувається в замкнутому просторі непіддатливого черепа та перебуває в динамічному взаємозв’язку з кровообігом спинного мозку та переміщенням спинномозкової рідини.
ІІ. Фізіологічні.
1. Величина мозкового кровообігу відносно постійна, складає 750 мл/хв (15 % від ХОК, маса мозку – 2 % від маси тіла). Кровотік в мозку нерівномірний – краще кровопостачаються ділянки сірої речовини, бо тут найвищий рівень обміну речовин.
2. Регуляція мозкового кровотоку – головна особливість полягає у значній перевазі місцевих механізмів регуляції над центральними.
Місцеві механізми регуляції:
- міогенні – дуже виражені та ефективні, вони забезпечують стабілізацію мозкового кровотоку при змінах САТ від 60 до 140 мм рт. ст.
- гуморальні – забезпечують перерозподіл мозкового кровотоку між його областями і таким чином – відповідність кровотоку до метаболічних потреб тканини мозку. Серед метаболітів в регуляції кровотоку ГМ найбільш важливі СО2, Н+, К+, аденозин.
Центральні механізми регуляції мають другорядне значення в порівнянні з місцевими!
Нервові мехінізми. Крупні артерії ГМ, артерії оболон мозку мають не галіму симпатичну інервацію, більш дрібніші артерії тканини ГМ її не мають. При максимальній стимуляції симпатичних нервів мозковий кровотік зменшується лише на 5-10 % (за рахунок звуження крупних артерій). Рахують, що таке звуження артерій є одним із механізмів, які “захищають” артерії мозку (і кровотік в ньому) від підвищення САТ, яке має місце в умовах симпато-адреналової активності.
Гуморальні механізми. Роль справжніх гормонів в регуляції кровотоку ГМ не доведена.
29. Особливості кровообігу у судинах серця i його регуляція.
І. Анатомічні.
На відміну від інших органів, серце має свою власну кровоносну систему, майже не пов’язану із загальним кровотоком. Серце кровопостачається двома вінцевими артеріями – лівою та правою, які починаються від цибулини аорти відразу після виходу її з лівого шлуночка, нижче від вільного краю правої та лівої півмісяцевих аортальних заслінок. Основним венозним колектором є вінцева пазуха (сюди впадають майже всі великі вени серця). Крім вен, пов’язаних із вінцевою пазухою, у стінці серця є вени, що впадають у праве передсердя; найменші вени відкриваються в усі камери серця.
ІІ. Фізіологічні.
1. Високий рівень кровотоку в стані спокою – 250 мл/хв (5% від ХОК, маса серця – 0,5% від маси тіла).
2. Дуже великий відсоток утилізації кисню міокардом вже в стані спокою – 75% (тобто міокард використовує з артеріальної крові 75% кисню, що міститься в ній). Для організму в цілому цей показник в стані спокою складає 30%, а до 75% може збільшуватися лише при дуже інтенсивному фізичному навантаженні.
3. При збільшенні рівня функціональної активності (та енергетичного метаболізму) можливе адекватне задоволення енергетичних потреб міокарда лише за рахунок розширення вінцевих судин (в інших тканинах – і за рахунок збільшення утилізації кисню).
4. Високий тонус вінцевих судин в стані спокою (незважаючи на високий рівень метаболізму) – ця умова забезпечує здатність вінцевих судин до розширення та збільшення кровотоку під час посиленої діяльності!
5. Залежність кровотоку від фаз СЦ: він знижується під час систоли (артерії стискуються міокардом) та збільшується під час діастоли.
Головна особливість в регуляції серцевого кровотоку полягає у перевазі місцевих механізмів над центральними.
Місцеві механізми регуляції:
- міогенні – добре виражені та ефективні, вони забезпечують стабілізацію серцевого кровотоку при змінах САТ від 70 до 140 мм рт. ст.
- гуморальні – дуже важливі в пристосуванні коронарного кровотоку до рівня функціонування міокарда. Накопичення метаболітів Ù зниження високого базального тонусу судин Ù розширення судин Ù збільшення вінцевого кровотоку. Найважливішими серед метаболітів в регуляції вінцевого кровотоку є: зниження напруження О2, Н+, К+, підвищення осмотичного тиску, простагландини групи Е, аденозин.
Центральні механізми регуляції: мають другорядне значення в порівнянні з місцевими!
Нервові мехінізми. Вінцеві судини мають хорошу симпатичну та парасимпатичну інервацію. Тонічні впливи на вінцеві судини цих нервів відсутні!
В дрібних вінцевих артеріях переважає β-адренорецептори, в крупних – α-адренорецептори. У відповідь на симпатичну стимуляцію вінцеві артерії відповідають короткочасним звуженням (пряма реакція на стимуляцію), далі посилена функція серця Ù накопичення метаболітів Ù розширення судин.
Реакція вінцевих судин на парасимпатичну стимуляцію неоднозначна, а роль парасимпатичних рефлексів в регуляції вінцевого кровотоку не доведена.
Гуморальні механізми. Такі справжні гормони, як вазопресин та ангіотензин-ІІ мають звужувальний вплив на вінцеві судини.
30. Особливості легеневого кровообігу його регуляція.
В легенях розрізняють дві групи судин: одні виконують трофічну функцію (живлять тканину легень, бронхів) та відносяться до судин великого кола кровообігу, інші – функцію газообміну та відносяться до судин малого кола. Далі мова піде про судини малого кола кровообігу. Їх особливості:
1. Артеріальні судини за своїми властивостями (та будовою) нагадують венозні судини – вони легко розтягуюються та реагують зміною об’єму на зміну трансмурального тиску.
2. В артеріальних судинах легень відсутні спеціальні судини опору. Загалом кількість гладенько-м’язевих клітин в стінках цих судин невелика. Тому сумарний опір судин легень малий, в 6-8 разів менший, ніж загальний переферійний опір.
3. Правий шлуночок розвиває не високий тиск (систолічний – 25-30 мм рт. ст.), але його достатньо для подолання опору судин легень (тобто, це судини низького тиску).
4. Висока еластичність судин легень робить їх дуже чутливими до фактора гравітації (сили земного тяжіння). Цей фактор однаково впливає на артеріальні та венозні судини. В результаті цього при вертикальній позі людини має місце нерівномірний кровотік через різні сенменти легені: найбільший він в базальних сегментах (нижніх), найменший – у верхівках, низький кровотік пов’язаний також з низьким тиском в легеневому стовбурі.
5. Гідростатичний тиск в капілярах легень низький – біля 6 мм рт. ст. Це попереджає вихід рідини з капілярів в альвеоли.
6. В стані спокою кров проходить через капіляр за 0,75-1 с – цей час достатній для повного вирівнювання вмісту газів в альвеолярному повітрі та крові.
Регуляція легеневого кровообігу.
Існують місцеві механізми регуляції, які зумовлюють звуження судин легень в областях, де має місце низький рівень вентиляції – низький рівень О2 в альвеолах.
Є докази як симпатичної, так і парасимпатичної іннервації легень. Роль парасимпатичних рефлексів в регуляції кровотоку легень незрозуміла. Симпатичні волокна зумовлюють звуження судин, яке реалізується через взаємодію з α-адренорецепторами. Симпатичне рефлекторне звуження судин легень розвивається паралельно з аналогічним процесом у великому колі кровообігу, що посилює пресорну реакцію.
Щодо гуморальних впливів, то ангіотензин-ІІ та такі гормони, як адреналін, норадреналін зумовлюють звуження судин легень.
31. Механізми лімфоутворення. Рух лімфи посудинах.
Лімфа разом із кров’ю та міжклітинною рідиною складає внутрішнє середовище організму.
Утворення лімфи відбувається за участі судин гемомікро-циркулярного русла. В основі цього процесу лежить різниця між процесами фільтрації та резорбції рідини в кровоносних капілярах: за добу об’єм фільтрації складає біля 20 л, об’єм резорбції біля 18 л. Різниця – біля двох літрів на добу – повертається в систему кровообігу за допомогою лімфатичної системи.
Утворення лімфи. Головну роль в утворенні лімфи відіграють лімфатичні капіляри: на відміну від кровоносних вони сліпі, більш широкі, у них ширші міжклітинні щілини, відсутня базальна мембрана Ù проникність стінок лімфатичних капілярів дуже висока.
Існує два механізми утворення лімфи:
- рух рідини в капіляр з міжклітинного простору за градієнтом гідро-статичного тиску; ця сила дуже маленька (частки мм рт. ст.), але збільшується при збільшенні фільтрації рідини з капілярів (кровоносних); цей механізм лімфоутворення посилюється при підвищенні функціонування тканин;
- рух рідини в лімфатичний капіляр за градієнтом онкотичного тиску, який створюється, завдяки активному транспорту білків з інтерстиціальної рідини в капіляр (за механізмом піноцитозу).
 Лімфообіг. Лімфатичні капіляри переходять в лімфатичні судини, які мають клапани. Особливістю руху лімфи лімфатичними судинами є те, що цей рух відбуваєть проти градієнту тиску (тобто, тиск лімфи в крупних судинах більший, ніж в капілярах дрібнішого калібру). Локальні (місцеві) градієнти тиску необхідні для руху лімфи, створюються лімфангіоном, структурно-функціональною одиницею лімфатичних судин, який є ділянкою судини між двома клапанами. Вона виконує функцію насосу. В центральній частині лімфангіону є велика кількість клітин гладеньких м’язів, частина з яких має автоматичну активність. За рахунок скорочення гладеньких м’язів тиск в лімфангіоні підвищується Ù закриття дистального клапана та відкриття проксимального Ù рух порції лімфи в проксимальному напрямі (в напрямі крупних судин). Частина гладеньких м’язів скорочується тонічно, забезпечуючи тонус лімфатичних судин (тонус визначає ємність лімфатичних судин).
Лімфообіг. Лімфатичні капіляри переходять в лімфатичні судини, які мають клапани. Особливістю руху лімфи лімфатичними судинами є те, що цей рух відбуваєть проти градієнту тиску (тобто, тиск лімфи в крупних судинах більший, ніж в капілярах дрібнішого калібру). Локальні (місцеві) градієнти тиску необхідні для руху лімфи, створюються лімфангіоном, структурно-функціональною одиницею лімфатичних судин, який є ділянкою судини між двома клапанами. Вона виконує функцію насосу. В центральній частині лімфангіону є велика кількість клітин гладеньких м’язів, частина з яких має автоматичну активність. За рахунок скорочення гладеньких м’язів тиск в лімфангіоні підвищується Ù закриття дистального клапана та відкриття проксимального Ù рух порції лімфи в проксимальному напрямі (в напрямі крупних судин). Частина гладеньких м’язів скорочується тонічно, забезпечуючи тонус лімфатичних судин (тонус визначає ємність лімфатичних судин).
Регуляція лімфотоку. Симпатичні рефлекси підсилюють скорочення лімфангіонів та рух лімфи, парасимпатичні впливають по-різному. Підсилюють лімфообіг катехоламіни, вазопресин, серотонін; пригнічують окситоцин, гістамін.
Роль лімфатичних вузлів. Проходячи через вузли, лімфа змінює свій склад: в ній збільшується кількість лімфоцитів та зменшується кількість іншорідних частинок, токсинів, бактерій – бар’єрно-фільтраційна функція вузлів.
Дата добавления: 2015-09-29; просмотров: 812;
