Группировка рака прямой кишки по стадиям.

Метастазироваиие рака прямой кишки может происходить по лимфатическим путям и венам. Лимфогенное метастазирование ректального рака обусловлено путями оттока лимфы и локализацией лимфатических узлов. Расположение лимфатических узлов прямой кишки похоже на лимфоотток от других органов желудочно‑кишечного тракта. Через многочисленные небольшие узлы, располагающиеся рядом с кишкой или даже на ее стенке, происходит отток лимфы в более крупные узлы через сосуды брыжейки, а затем к группам узлов, расположенных около начала основных артериальных стволов. Таким образом, отток лимфы из прямой кишки осуществляется в узлы мезоректума, а затем в узлы на верхней прямокишечной артерии и далее на нижней брыжеечной. Эта модель лимфатического дренажа отличается от предложенной Эрнестом Майлсом (Ernest Miles), который логически обосновал целесообразность брюшно‑промежностной экстирпации прямой кишки, носящей его имя, как радикального оперативного вмешательства при ректальном раке. По его мнению, отток лимфы от прямой кишки, а следовательно и лимфогенное метастазироваиие происходит через узлы выше и ниже тазового дна. Это послужило основанием для выполнения брюшнопромежностной экстирпации прямой кишки при ректальном раке. Взгляды Майлса на лимфатическую систему прямой кишки представлены на рисунке 208. Сейчас считается, что инфралеваторного лимфатического оттока не существует, в связи с чем большинство ректальных опухолей может быть удалено с сохранением сфинктерного аппарата. Многочисленные наблюдения свидетельствуют, что в лимфатических узлах вне мезоректального «пакета» практически не бывает метастазов рака прямой кишки. Исключения могут быть при больших опухолях, распространяющихся на окружающие органы. Тогда преаортальные лимфатические узлы и даже латеральные тазовые узлы вокруг подвздошных сосудов могут быть вовлечены в опухолевый процесс. Вероятнее всего, это вызвано ретроградным лимфатическим током. Отображение современных представлений на лимфоотток от прямой кишки наложено на рисунок Майлса (рис. 209). 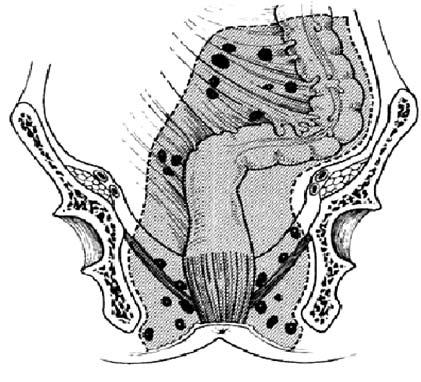
Рис. 208. Лимфатический отток от прямой кишки по Эрнесту Майлсу
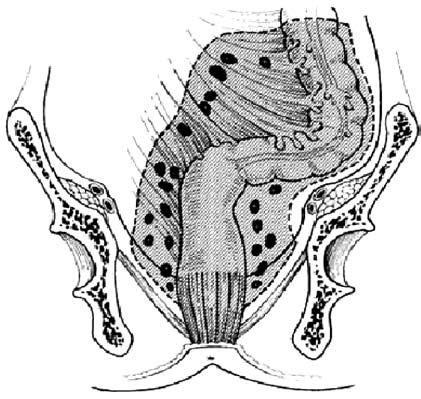
Рис. 209. Сопоставление современной схемы оттока лимфы от прямой кишки со схемой лимфооттока по Майлсу
При анальных раках метастазы распространяются в паховые лимфоузлы. Помимо этих основных путей оттока лимфы имеются еще и дополнительные крестцовые пути.
Метастазирование по венам отмечается в 16–18 % случаев рака прямой кишки (отток венозной крови от прямой кишки осуществляется по прямокишечным венам, из которых верхняя является началом нижней брыжеечной и относится к системе воротной вены (метастазирование в печень), а средние и нижние относятся к системе нижней полой: средние впадают во внутренние подвздошные вены, а нижние – во внутренние срамные). При этом образуются висцеральные метастазы, особенно часто в печени, реже в легких. Возможны метастазы по брюшине.
Клиническая картина и данные объективного исследования
Клинические симптомы рака прямой кишки и степень их проявления определяются размерами, выраженностью инвазии, формой роста и локализацией опухоли, а также сопутствующими осложнениями и характером метастазирования. По мере роста и метастазирования опухоли симптомы заболевания становятся все более разнообразными, а степень их выраженности возрастает.
В зависимости от патогенетического механизма целесообразно различать следующие клинические симптомы:
• Первичные, или местные – обусловленные наличием опухоли в прямой кишке.
• Вторичные – обусловленные ростом опухоли, что приводит к нарушению проходимости и расстройству функции кишечника.
• Симптомы, обусловленные прорастанием опухоли в соседние органы, а также сопутствующими раку осложнениями и метастазированием.
• Общие – вызванные общим воздействием на организм ракового процесса.
Местные симптомы на ранних стадиях развития опухолевого процесса мало выражены, могут проявляться лишь периодически и не привлекают к себе должного внимания больного. Основными первичными и довольно тревожными симптомами является появление патологических выделений из кишки в виде крови и слизи.
Кровянистые выделения. В отличие от рака ободочной кишки, кровь бывает как старая – темная, так и свежая – алая, характерная для геморроя. Первоначально кровь в кале появляется в виде прожилок. В процессе роста опухоли количество выделяемой крови может увеличиться. На поздних стадиях болезни она может приобретать зловонный запах, выделяться в виде кровяных сгустков. Как уже отмечалось, при раке прямой кишки кровь в кале наблюдается при любом стуле (не обязательно плотном), при тенезмах и бывает перемешанной с калом, а при геморрое кровь покрывает кал.
Слизистые выделения. Чаще всего наблюдается выделение слизи с прожилками крови, с сукровичными выделениями либо на более поздних стадиях с примесью гнойно‑кровянистой жидкости или гноя со зловонным запахом.
Изменение формы испражнений. Наиболее характерен – лентовидный кал, с дальнейшим изменением формы по мере роста опухоли.
Чувство инородного тела в прямой кишке появляется также в процессе роста опухоли.
Когда опухоль достигает больших размеров, присоединяются вторичные симптомы, которые обусловлены сужением просвета прямой кишки и ригидностью стенок.
Симптомы обтурационной кишечной непроходимости разной степени выраженности более характерны для рака ректосигмоидного отдела, так как ампула прямой кишки достаточно широкая. Запоры, вздутие живота, усиленная перистальтика, урчание в животе, несколько позже схваткообразные боли в животе. Все вышеперечисленные симптомы обусловлены нарушением пассажа каловых масс по кишечнику. Особо следует обратить внимание на возможное сочетание стойких запоров с периодическими поносами. Механизм этого явления связан с тем, что плотные каловые массы не проходят через суженный просвет прямой кишки, что, в свою очередь, приводит к уменьшению всасывания воды, повышению секреторной деятельности и усилению перистальтики толстой кишки. При таком ложном поносе твердая часть кала не проходит через опухолевый канал и постепенно накапливается в толстой кишке выше опухоли.
Чувство неполного опорожнения прямой кишки после дефекации характерно для рака ампулярного отдела прямой кишки и обусловлено наличием в кишке опухоли больших размеров.
Тенезмы (ложные позывы на дефекацию, иногда мучительные) возникают при значительном сужении нижнеампулярного отдела прямой кишки опухолью. Их частота иногда достигает 15–20 раз в день. В результате из прямой кишки чаще не выделяется ничего, либо жидкий кал с патологическими примесями. Подобная симптоматика обусловлена симуляцией опухолью каловых масс в прямой кишке и запуском рефлекса дефекации. При этом твердые каловые массы не проходят через суженный участок кишки и у больного возникают симптомы толстокишечной непроходимости.
Боли в области заднего прохода, крестца, копчика, в поясничной области, в нижних отделах живота, затруднение мочеиспускания. Перечисленные симптомы возникают в связи с прорастанием опухолью кишечной стенки и распространением ее на соседние структуры и органы – анальный канал, ретроректальное пространство, на предстательную железу у мужчин, на влагалище у женщин, мочевой пузырь.
Общие симптомы. Похудание не относится к ранним симптомам, но иногда оно является основной причиной обращения пациента к врачу. Общее состояние больных при раке прямой кишки достаточно длительное время остается ненарушенным. Чем более выражены функциональные нарушения со стороны кишечника, тем чаще и в большей степени страдает состояние больного. Слабость, снижение трудоспособности, утомляемость, анемия, землистый цвет лица возникают лишь при распространенном опухолевом процессе.
Местное обследование должно начинаться с осмотра области заднего прохода, при котором может быть выявлен патологический процесс, локализующийся в области кожи вокруг заднепроходного отверстия. Рак этой локализации имеет вид плоских, реже округлых узлов или, чаще всего, болезненной и легко кровоточащей язвы с приподнятыми плотными краями.
После осмотра области заднего прохода производится пальцевое исследование прямой кишки.
Пальцевое исследование – является самым простым и доступным. Несмотря на простоту методики, пальцевое исследование позволяет обнаружить опухоль на расстоянии до 8‑12 см, оценить характер ее роста, протяженность. При этом определяют подвижность опухоли, ее отношение к окружающим тканям. У женщин обязательным является одновременное влагалищное исследование.
Пальцевое исследование прямой кишки следует проводить в коленно‑локтевом положении, или в положении на спине, или с приведенными к животу ногами в положении на правом и левом боку. Это исследование в положении больного на корточках, особенно при натуживании, позволяет осмотреть всю прямую кишку (длина которой в среднем 12 см).
Осложнения
При раке верхнеампулярного и ректосигмоидного отдела прямой кишки у мужчин опухоль может прорастать в стенку мочевого пузыря. Клинические проявления в этом случае возникают лишь при образовании ректовезикального свища. У таких больных отмечается лихорадка в связи с развитием восходящей инфекции мочевых путей. При мочеиспускании через уретру выделяются газы, иногда кал. Может отмечаться обратная картина – выделение мочи через прямую кишку, иногда присутствует и то и другое. У женщин при прорастании в матку клинических проявлений не возникает. При прорастании задней стенки влагалища может образоваться ректовагинальный свищ, при этом из влагалища выделятся кал и газы.
В прямой кишке происходит постоянная травматизация опухоли каловыми массами, что, в свою очередь, может привести к возникновению воспаления в самой опухоли с переходом на окружающие ткани. В этих случаях появляются симптомы, характерные для перифокального воспаления, тазового абсцесса (при локализации в ампулярном отделе), абсцесса брюшной полости, перфорации кишки в зоне самой опухоли
и, как следствие, перитонита (при локализации в ректосигмоидном отделе), а также свищи: ректовезикальный, ректовагинальный, ректопромежностный. Симптомы, характерные для перечисленных осложнений, в подавляющем большинстве случаев при раке прямой кишки присутствуют одновременно с первичными симптомами и клиническими проявлениями, обусловленными сужением просвета прямой кишки.
Метастазы рака прямой кишки в печень (метастазы не являются осложнением) встречаются наиболее часто и не имеют характерных клинических проявлений, лишь при значительном поражении печени можно увидеть увеличение этого органа. При локализации узлов в области ворот печени в ряде случаев бывает желтуха. При распаде и абсцедировании метастазов в печени развивается клиническая картина абсцесса печени.
Лабораторная и инструментальная диагностика
При лабораторном исследовании может быть выявлена анемия, гипопротеинемия, лейкоцитоз.
Основными методами диагностика рака прямой кишки являются пальцевое исследование, ректороманоскопия и рентгеноскопия толстой кишки.
При необходимости вслед за пальцевым ректальным исследованием производят осмотр дистального отдела прямой кишки с помощью ректального зеркала.
Ректороманоскопия выполняется специальным прибором – ректоскопом. Она обязательна даже если обнаруживается такой источник кровотечения, как геморрой. Последний может быть вызван опухолью, расположенной выше и нарушающей отток из геморроидальных вен (т. е. геморрой может быть симптомом опухоли прямой кишки).
Ректоскопию можно выполнить в коленно‑локтевом положении или на левом боку с приведенными к животу ногами. После прохождения сфинктера, дальнейшее продвижение ректоскопа должно осуществляться под контролем зрения. Ректороманоскопия позволяет обследовать дистальный участок толстой кишки на расстоянии 30 см от заднепроходного отверстия, более точно оценить вид и размер опухоли, взять материал для морфологического исследования (выполнить биопсию) и определить расстояние от зубчатой линии до нижнего края опухоли. Последнее имеет большое значение при выборе метода операции.
Морфологическое подтверждение диагноза даже при самой характерной картине рака прямой кишки обязательно. Биопсию целесообразно проводить в конце ректоскопии. Материал для гистологического исследования обычно берется из периферического участка (возвышенный край) язвы или из экзофитной опухоли с помощью конхотома или специальных биопсийных щипцов из ректоскопического набора.
Одновременно производится мазок – отпечаток марлевым шариком с поверхности опухоли для цитологического исследования.
Несмотря на то, что ректороманоскопия и является основным методом диагностики рака прямой кишки, она не может дать ответа на все вопросы о характере и особенно протяженности опухолевого процесса. В некоторых случаях при ректороманоскопии удается осмотреть только дистальный край опухоли, суживающий просвет кишки. Особые трудности возникают при сужении, сдавлении и перегибе кишки в верхнеампулярном и ректосигмоидном отделах. Препятствия неопухолевой этиологии нередко служат причиной гипердиагностики.
При использовании методик пальцевого исследования прямой кишки, ректороманоскопии и морфологического исследования биопсийного материала удается установить правильный, верифицированный диагноз рака прямой кишки у 80 % больных. И тем не менее современная диагностика не может заканчиваться на этапе верификации диагноза. Выбор метода лечения зависит не только от факта обнаружения опухоли, но и от точных представлений о протяженности опухолевого процесса, характере роста опухоли, возможном прорастании ее в соседние органы и ткани. Большое значение имеет изучение вышерасположенных отделов прямой и ободочной кишки. Ответы на эти вопросы дает рентгенологическое исследование.
Ирригоскопия – рентгенологическое исследование толстой кишки, производимое с помощью контрастной клизмы. В настоящее время применяют методику дозированного прерывистого заполнения кишки с периодической эвакуацией избыточной контрастной взвеси и двойным контрастированием (раздувание кишки после ее опорожнения).
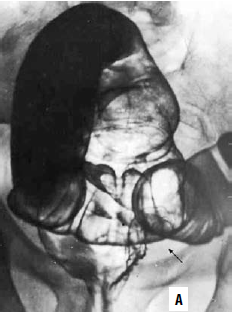
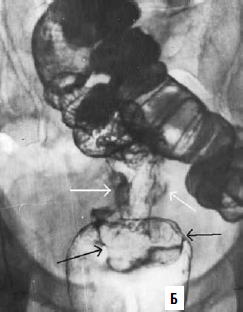
Рис. 210. Ирригограммы прямой кишки: А – внутрипросветное образование диаметром около 3 см, с бугристым внутренним контуром и втяжением стенки кишки в основании его (черная стрелка) – полиповидный рак прямой кишки; Б – циркулярное сужение верхнеампулярного отдела прямой кишки с бугристыми контурами (белые стрелки), протяженностью около 5 см. У нижнего полюса сужения выявляется выраженный симптом «воротничка» (черные стрелки) – циркулярный рак прямой кишки
Методика заключается в следующем: на первом этапе дозированно, под минимальным давлением заполняется прямая и дистальный отдел сигмовидной кишки, производится изучение состояния стенок при различной степени заполнения. Взвесь частично эвакуируется и производится нагнетание воздуха. Непосредственно после этого контрастируются и исследуются вышележащие отделы ободочной кишки. После опорожнения кишки выполняются рентгенограммы рельефа кишки. Изменяют положение больного. Пациент ложится на живот, при этом в прямую кишку возвращается воздух из проксимальных отделов, и на рентгенограмме прямая кишка видна в условиях умеренного раздувания (двойное контрастирование). Ирригоскопия позволяет выявить следующие признаки: 1) дефект или обрыв складок слизистой, 2) ригидность стенки кишки, 3) дефект заполнения кишки с неровными контурами или нишей, 4) циркулярный стенозирующий дефект или трубчатое сужение кишки на том или ином ее участке, 5) расширение просвета кишки выше суженной области (рис. 210).
Кроме того, для исследования вышележащих отделов ободочной кишки используются сигмоскопия и колоноскопия. Необходимо отметить, что эндоскопические (ректороманоскопия, сигмоскопия и колоноскопия) и рентгенологический (ирригоскопия) методы исследования являются взаимодополняющими, но не исключающими друг друга.
Современные хирургические доктрины в лечении рака прямой кишки (экстрафасциальное удаление опухоли – мезоректумэктомия; контроль над достаточностью дистанции от бокового края опухоли при диссекции; низкие и сверхнизкие сфинктеросохраняющие вмешательства) требуют точного знания распространенности процесса. Правильная стадийная диагностика необходима и для определения показаний к комбинированным методам лечения. В связи с этим все более широкое распространение с точки зрения диагностики прямокишечного рака получают УЗИ, КТ и МРТ.
Ультразвуковое исследование (УЗИ) органов брюшной полости позволяет с достаточно высокой степенью достоверности (до 99 %) установить метастатическое поражение печени, а эндоректальное УЗИ – глубину инфильтрации опухолью стенки кишки и окружающих тканей, выявить наличие абсцессов в зоне опухоли. Чувствительность данного метода в определении глубины инвазии опухоли достигает 98 %, причем при инфильтрации всех слоев кишечной стенки – 100 %, а при наличии прорастания в клетчатку – 97 %.
Ранее считалось, что УЗИ органов, содержащих газ, невозможно, поскольку они содержат газ и полностью отражают ультразвуковые волны. С развитием ультразвуковой техники и разработкой новых методик исследования появилась возможность визуализации толстой кишки. Для этого ее просвет заполняют физиологическим раствором. В настоящее время существует две методики УЗИ прямой кишки:
• УЗИ прямой кишки через переднюю брюшную стенку при хорошо наполненном мочевом пузыре.
• Внутриполостное исследование прямой кишки с использованием ректального (эндоректальная ультрасонография), а в отдельных случаях – вагинального датчика (рис. 211).
В настоящее время компьютерная томография (КТ) для диагностики ректального рака применяется редко, так как традиционная КТ обладает низкой специфичностью для выявления ранних стадий рака (в первую очередь, из‑за невозможности оценить степень инфильтрации стенки кишки), также отмечаются определенные трудности в выявлении метастазов в регионарные лимфатические узлы (чувствительность в выявлении злокачественной лимфоаденопатии при раке ободочной кишки составляет около 45 %, процент выявляемости выше для опухолей прямой кишки, так как в этой области любой выявленный лимфатический узел считается патологическим).
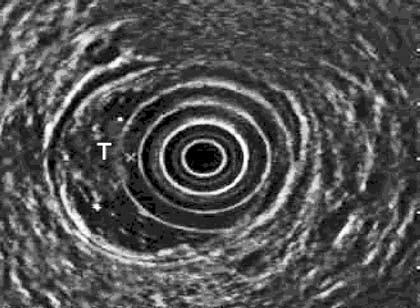
Рис. 211. Эндоректальное УЗИ. Рак прямой кишки (Т)
Компьютерная томография – довольно чувствительный метод в диагностике отдаленных метастазов ректального рака (до 98 %). Наиболее частыми из них являются метастазы в печень, которые визуализируются в виде множественных (реже одиночных) очагов пониженной плотности, обычно округлой формы, структура их неоднородная (из‑за наличия участков деструкции). Применение магнитно‑резонансной томографии (МРТ) позволяет с достаточно высокой точностью (более 80 %) определить боковое распространения опухоли, визуализировать взаимоотношение фронта опухолевой инвазии с мезоректальной клетчаткой и собственной фасцией прямой кишки, определить степень распространенности процесса относительно фасциально‑мышечных структур тазового дна (рис. 212). Кроме того, при этом исследовании возможно определение степени поражения лимфатических узлов. Для этого используют вещества с парамагнетической активностью. Непосредственно над зубчатой линией в подслизистый слой, после предварительного введения лидазы вводят Gd (гадолиний) – содержащий препарат «Omniscan» (Nycomed). Данная методика позволяет с высокой точностью (до 70 %) оценить состояние лимфатических узлов таза (рис. 213).
Таким образом, пальцевое исследование прямой кишки, реьсгорома‑носкопия, ирригоскопия и колоноскопия являются основными методами первичной диагностики рака прямой кишки, а УЗИ, КТ и МРТ в комплексе с вышеперечисленными методами играют незаменимую роль в уточнении распространенности опухолевого процесса, что позволяет выбрать для каждого конкретного больного оптимальный метод лечения.
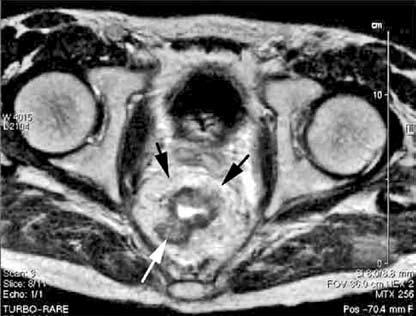
Рис. 212. Магнитно‑резонансная томография (аксиальная проекция). Рак среднеампулярного отдела прямой кишки. На снимке видна инвазия опухоли в мезоректум на значительном протяжении –13 мм (белая стрелка), черными стрелками отмечена собственная фасция прямой кишки 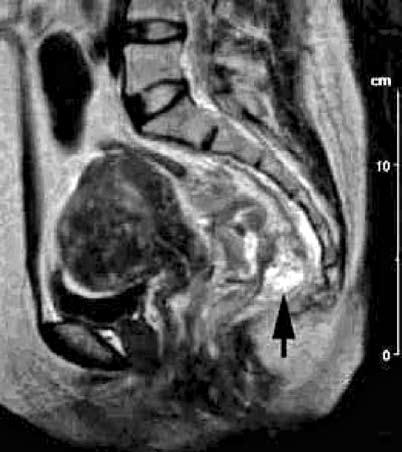
Рис. 213. Магнитно‑резонансная томография (сагиттальная проекция).
Рак нижнеампулярного отдела прямой кишки. Непрямая магнитно‑резонансная лимфография. На снимке виден увеличенный, метастатически пораженный лимфоузел в мезоректуме (черная стрелка). Неравномерное распределение парамагнетика в лимфоузле.
Лечение рака прямой кишки
Основным методом лечения рака прямой кишки является хирургический.
В ряде случаев применяют комбинированное лечение – хирургическое и лучевое. Химиотерапии при раке прямой кишки отводится вспомогательная роль, поскольку эти опухоли относительно резистентны к воздействию цитостатиков (эффективность химиотерапии остается в пределах 20–30 %).
Радикальное лечение В 1826 г. J. Lisfranc впервые удалил опухоль нижних отделов прямой кишки из промежностного доступа. В 1882 г. М. Konig, начав операцию из промежностного доступа, вынужденно выполнил лапаротомию, удалил прямую кишку с опухолью из комбинированного доступа и закончил операцию формированием сигмостомы. В дальнейшем, в 1896 г. R. Quenu и в 1908 г. W.E. Miles, развили и усовершенствовали методики брюшно‑промежностной экстирпации прямой кишки (их имена носит эта операция). Н. Hartman в 1920 г. выполнил резекцию сигмовидной кишки с опухолью, с последующим формированием одноствольной колостомы на передней брюшной стенке и ушиванием наглухо дистального участка с погружением его под тазовую брюшину (операция Гартмана). В 1939 г. W. W. Babcock предложил низведение мобилизованной толстой кишки через сфинктер заднего прохода (первый вариант брюшно‑анальной резекции).
Из радикальных операций в настоящее время чаще всего применяют:
• переднюю резекцию прямой кишки;
• брюшно‑анальную резекцию с низведением сигмовидной кишки;
• операцию Гартмана;
• брюшно‑промежностную экстирпацию прямой кишки.
Подготовка кишки к операции Очень большое значение имеет подготовка толстой кишки к операции. С первого дня поступления из питания исключаются продукты, содержащие клетчатку (овощи, фрукты, как в сыром, так и в вареном виде). Назначается внутрь 25 % раствор сернокислой магнезии по 30 мл три раза в день. За три дня до операции рекомендуется употребление жидкой пищи (бульон, молоко, сливки, сметана, кефир, простокваша, соки без мякоти). Накануне операции утром натощак пациент выпивает 100 мл 25 % раствора сернокислой магнезии, то есть всю дневную дозу препарата. В дальнейшем прием любой пищи, а также сернокислой магнезии, запрещен. В течение этого дня можно пить только воду. Накануне операции вечером делают очистительные клизмы с промежутками в 20–30 минут до полного эффекта очистки.
Наиболее универсальным методом подготовки кишки следует считать использование растворов на основе комплексных препаратов полиэтиленгликоля (ПЭГ) молекулярной массой 3000–5000 и электролитов (лаваж). Концентрация ПЭГ в 5–6 % водном растворе сохраняет качество полимера, который способен удерживать от всасывания объем воды в кишечнике, желудке, а водно‑электролитный баланс и компенсация потерь ионов с кишечным секретом полностью корригируется введением электролитов с осмотическим давлением изотонического раствора (NaCI, KCI, NaHC03, KHC03, Na2S04, Mg S04). Наличие в растворе электролитов, соответствующих осмотическому давлению физиологического раствора, восполняет кишечную секрецию калия, натрия, хлора бикарбоната, в связи с чем не происходит изменения состава жидких сред организма. Питание не ограничено до операции или исследования, дополнительных клизм не требуется. Препарат в объеме 2–4 л пациент принимает самостоятельно по 200 мл через 20 мин. С этой целью применяются различные препараты: «Golytely», «Nulytely» фирмы «Brantree Laboratories» (США), «Fortrans» фирмы «Beaufour Ipsen» (этот препарат на практике применяется чаще всего) (Франция) и др. Методом кишечного лаважа удается в 92–95 % случаях добиться полной очистки толстой кишки от калового содержимого и вымывания условно‑патогенных микроорганизмов в процессе ортоградного прохождения жидкости по кишке при значительном уменьшении объема раствора, что приводит к быстрому восстановлению нормальной микрофлоры кишки.
Основными противопоказаниями к проведению кишечного лаважа являются:
• острая кишечная непроходимость;
• подозрение на перфорацию полого органа;
• кишечное или внутрибрюшное кровотечение;
• токсическая дилатация толстой кишки.
Передняя (чрезбрюшная) резекция прямой кишки. Современным стандартом в хирургии рака прямой кишки является сфинктеросохраняющая операция с полным иссечением параректальной клетчатки – мезоректумэктомия.
Чрезбрюшная резекция прямой кишки показана при расположении нижнего полюса опухоли в 7–8 см от анального кольца и проксимальнее. При этом вмешательстве от нижнего края опухоли необходимо отступить не менее чем на 5 см, а от верхнего полюса – на 12–15 см. После удаления пораженного сегмента прямой и части сигмовидной кишки формируется колоректальный анастомоз по типу конец в конец. При «высоких» передних резекциях обычно формируется двухрядный или однорядный анастомоз нитями на атравматичной игле. При «низких» передних резекциях анастомоз удобнее формировать с помощью сшивающих аппаратов. Исключительно надежны аппараты фирм «Autosuture» и «Ethicon». При использовании техники двойного прошивания (double‑stapling anastomosis), заключающейся в ушивании культи прямой кишки линейным аппаратом, а затем наложения колоректального анастомоза по типу конец в конец циркулярным сшивающим аппаратом, возможно выполнить низкую переднюю резекцию даже с расположением анастомоза на 1–2 см выше зубчатой линии (рис. 214).
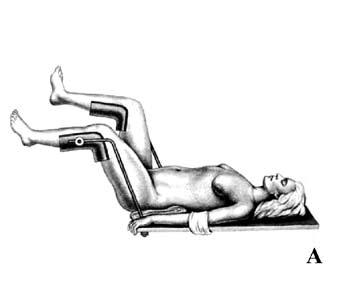
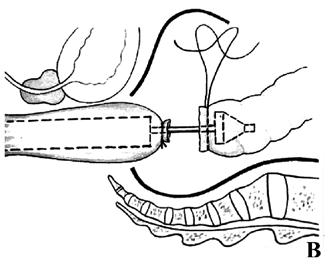

Рис. 214. Передняя резекция прямой кишки: А – положение больного на операционном столе; Б – мобилизация прямой кишки (указаны границы резекции); В – формирование сигморектального аппаратного анастомоза; Г – аппарат фирмы «Autosuture» для формирования циркулярного анастомоза
Брюшно‑анальная резекция с низведением сигмовидной кишки. При расположении опухоли на расстоянии 6–7 см от края заднего прохода может быть выполнена и брюшно‑анальная резекция с низведением сигмовидной кишки в анальный канал и формированием колоанального анастомоза. У данной методики существует и ряд недостатков. В первую очередь, возможно развитие такого грозного раннего послеоперационного осложнения, как некроз низведенной ободочной кишки.
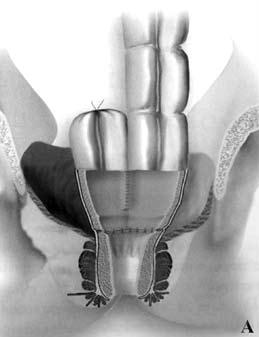
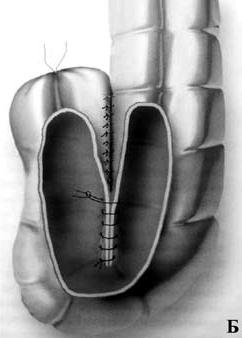
Рис. 215. Брюшно‑анальная резекция с формированием J‑образного резервуара: А – сформирован резервуаро‑анальный анастомоз; Б – J‑образный толстокишечный резервуар
Кроме того, удаление прямой кишки влечет за собой потерю ее резервуарно‑эвакуаторной функции. Это обстоятельство приводит к ухудшению функциональных результатов операции – частые (до 6 и более раз в сутки) дефекации; многомоментное, длительное и неполное опорожнение кишечника; императивные позывы на дефекацию; различной степени выраженности явления анальной инконтиненции (недержания кала) с подтеканием кишечного содержимого. Данный симптомокомплекс получил в мировой литературе название «синдром низкой передней резекции». Ведущим патогенетическим звеном подобных нарушений является удаление ампулы прямой кишки с потерей ее резервуарной и эвакуаторной функций. Для решения данной проблемы было предложено формирование толстокишечного резервуара в форме латинской буквы «J» (рис. 215). Но наряду с положительной оценкой резекций прямой кишки с формированием толстокишечного резервуара, существуют и функциональные недостатки таких операций: эвакуаторные нарушения, проявляющиеся запорами в отдаленном периоде и специфические осложнения (несостоятельность колоанального анастомоза, некроз и воспаление резервуара).
Операция Гартмана заключается в резекции кишки (по онкологическим правилам), ушивании культи прямой кишки наглухо и формировании одноствольной колостомы (снгмостомы) на передней брюшной стенке. Эту операцию выполняют при осложнениях рака прямой кишки, в частности обтурационной толстокишечной непроходимости, кровотечении, перфорации опухоли или при тяжелых сопутствующих заболеваниях.
Брюшно‑промежностная экстирпация прямой кишки (операция Кеню‑Майлса) – показана при низколокализованном раке прямой кишки (ниже 5–7 см от ануса) и невозможности выполнения сфинктеросохраняющей операции. Операция заключается в удалении всей прямой кишки вместе со сфинктерным аппаратом, клетчаткой, лимфатическими узлами, дистальной частью сигмовидной кишки и формировании постоянной одноствольной колостомы (сигмостомы) на передней брюшной стенке (рис. 216).
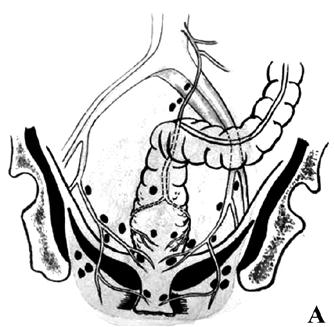
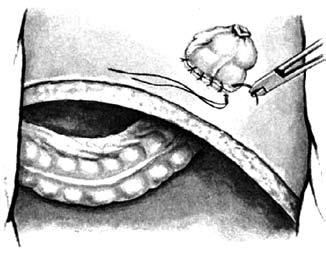
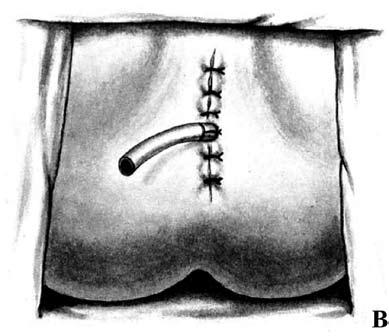
Рис. 216. Брюшнопромежностная экстирпация прямой кишки: А – границы резекции;
Б – сформирована одноствольная колостома;
В – ушитая промежностная рана с дренажем в полости малого таза
Принципы радикальной операции Дистальный и проксимальный края отсечения кишки должны быть на достаточном расстоянии от опухоли, чтобы при микроскопическом исследовании они не содержали опухолевых клеток. Проксимальная граница резекции должна располагаться на 12–15 см от опухоли. Дистальная граница резекции зависит от локализации опухоли. Для опухолей верхней трети прямой кишки (12–16 см выше зубчатой линии) актуальным является «правило 5–6 сантиметров» (с обязательной резекцией такого же отрезка мезоректума). При локализации опухоли ниже 12 сантиметров это расстояние может и должно быть ограничено двумя сантиметрами. Объясняется это тем, что интрамуральное (внутри стенки прямой кишки) распространение опухоли в дистальном направлении является исключительной редкостью и возможно только в запущенных стадиях, приводящих к блокаде лимфооттока. Но даже в этих случаях внутристеночная инвазия не превышает одного сантиметра. Именно поэтому почти все опухоли прямой кишки могут быть резецированы с сохранением сфинктера, что обуславливает значительное улучшение качества жизни пациентов с раком прямой кишки.
Вместе с опухолью должны быть удалены все регионарные лимфатические узлы. Поскольку практически все дренирующие среднюю и нижнюю треть прямой кишки лимфоузлы находятся в пределах мезоректума, то удаление и резекция прямой кишки должны выполняться без нарушения целостности ее висцеральной фасции, «в футляре» – т. н. «мезоректумэктомия».
Лучевая терапия Предоперационная лучевая терапия рака прямой кишки преследует следующие цели: а) сокращение массы опухоли и перевод ее в операбельное состояние; б) резорбцию или инактивацию метастазов в регионарных лимфоузлах; в) снижение потенции раковых клеток к приживлению в отдаленных органах (профилактика отдаленных метастазов).
Лучевая терапия проводится по двум программам:
Обычное (классическое) фракционирование дозы по 2 Гр (Грэй) за сеанс до суммарной дозы 46–48 Гр. Операция выполняется через 2–3 недели после окончания курса лучевой терапии.
Крупное фракционирование – по 5 Гр за сеанс ежедневно до суммарной дозы в 25 Гр, что по биологическому действию и терапевтическому эффекту равноценно 44 Гр обычного фракционирования. Больного оперируют через 24–48 часов после завершения курса, до развития лучевой реакции.
Дата добавления: 2015-09-18; просмотров: 1878;
