Острый парапроктит
Острый парапроктит – острое гнойное воспаление околопрямо‑кишечной клетчатки. При этом инфекция проникает в ткани около‑прямокишечной области из просвета прямой кишки, в частности из анальных крипт и анальных желез.
Парапроктит по частоте занимает 4‑е место после геморроя, анальных трещин и колитов (до 40 % всех заболеваний прямой кишки). Мужчины болеют парапроктитом чаще, чем женщины. Это соотношение колеблется от 1,5:1 до 4,7:1.
Этиология и патогенез
Как уже отмечалось, острый парапроктит возникает в результате попадания инфекции в параректальную клетчатку. Возбудителями заболевания являются кишечная палочка, стафилококк, грамотри‑цательные и грамположительные палочки. Чаще всего выявляется полимикробная флора. Воспаление, вызванное анаэробами, сопровождается особо тяжелыми проявлениями заболевания – газовой флегмоной клетчатки таза, гнилостным парапроктитом, анаэробным сепсисом. Возбудители туберкулеза, сифилиса, актиномикоза очень редко являются причиной специфического парапроктита.
Пути попадания инфекции разнообразны. Микробы проникают в параректальную клетчатку из анальных желез, открывающихся в анальные крипты. В результате воспалительного процесса в анальной железе ее проток перекрывается, в межсфинктерном пространстве образуется абсцесс, который прорывается в перианальное или параректальное пространство. Переход процесса с воспаленной железы на параректальную клетчатку возможен также лимфогенным путем. В развитии парапроктита определенную роль могут играть травмы слизистой оболочки прямой кишки инородными телами, содержащимися в кале, геморрой, анальные трещины, неспецифический язвенный колит, болезнь Крона. Парапроктит может быть вторичным. В таком случае воспалительный процесс переходит на параректальную клетчатку с предстательной железы, уретры, женских половых органов. Травмы прямой кишки являются редкой причиной развития посттравматического парапроктита. Распространение гноя по параректальным клетчаточным пространствам может идти в разных направлениях, что приводит к формированию различных форм парапроктита.
Классификация
По этиологическому признаку парапроктиты делят на банальный, специфический и посттравматический.
По активности воспалительного процесса – на острый, инфильтративный и хронический (свищи прямой кишки).
По локализации гнойников, инфильтратов, затеков – на подкожный, подслизистый, межмышечный (когда гнойник располагается между внутренним и наружным сфинктером), седалищно‑прямокишечный (ишиоректальный), тазово‑прямокишечный (пельвиоректальный), позадипрямокишечный (один из видов тазово‑прямокишечного) (рис. 205).
Можно выделить 4 степени сложности острого парапроктита.
К парапроктитам I степени сложности относятся подкожные, подслизистые, ишиоректальные формы, имеющие интрасфинктерное сообщение с просветом прямой кишки, межмышечный (интерсфинктерный) парапроктит.
Ко II степени сложности – ишио‑, ретроректальные формы парапроктита с транссфинктерным сообщением через поверхностную порцию анального жома (менее 1/2 порции, т. е. менее 1,5 см).
К парапроктитам III степени сложности отнесены формы как и при II степени, но с затеками, пельвиоректальные парапроктиты с захватом 1/2 порции анального жома (более 1,5 см толщины), рецидивные формы.
К парапроктитам IV степени сложности относятся все формы (ишио‑, ретро‑, пельвиоректальные) с экстрасфинктерным ходом, с множественными затеками, анаэробный парапроктит.
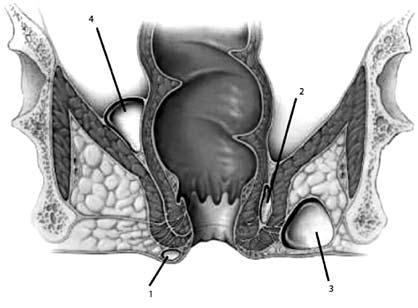
Рис. 205. Варианты локализации гнойников: 1 – подкожный; 2 – межмышечный;
3 – ишиоректальный; 4 – пельвиоректальный.
Выделяют подкожный, ишеоректальный и пельвиоректальный парапроктит (подробнее об этом написано далее). Клиническая картина и данные объективного исследования
Начало заболевания, как правило, острое. При этом появляется нарастающая боль в прямой кишке, промежности или в тазу, сопровождающаяся повышением температуры тела и ознобом. Степень выраженности симптомов острого парапроктита зависит от локализации воспалительного процесса, распространенности его, характера возбудителя, реактивности организма.
При локализации гнойника в подкожной клетчатке имеются болезненный инфильтрат в области заднего прохода и гиперемия кожи, сопровождаемые повышением температуры тела. Боли нарастающие, усиливающиеся при ходьбе и сидении, при кашле, при дефекации. При пальпации, кроме болезненности, отмечается размягчение и флюктуация в центре инфильтрата.
Клиника ишиоректального абсцесса начинается с общих симптомов: плохого самочувствия, познабливания. Затем появляются тупые боли в тазу и прямой кишке, усиливающиеся при дефекации. Местные изменения – асимметрия ягодиц, инфильтрация, гиперемия кожи – присоединяются в поздней стадии (на 5‑6‑й день).
Пельвиоректальный парапроктит, при котором гнойник располагается глубоко в тазу, протекает наиболее тяжело. В первые дни болезни преобладают общие симптомы воспаления: лихорадка, ознобы, головная боль. Часто пациенты обращаются к хирургу, урологу, гинекологу с жалобами на боли в низу живота, в тазу, без четкой локализации. Нередко их лечат по поводу острого респираторного заболевания, гриппа. Продолжительность этого периода иногда достигает 10–12 дней. В дальнейшем отмечается усиление боли в тазу и прямой кишке, задержка стула, мочи и выраженная интоксикация. Местные изменения оказываются малодемонстративными: отсутствует флюктуация, нерезкая болезненность в глубине тканей с одной или с обеих сторон, при пальцевом исследовании определяется неясная локальная болезненность стенок анального канала.
Главной задачей хирурга является необходимость распознать наличие и локализацию гнойника в клетчаточном пространстве, окружающем прямую кишку.
Подкожный парапроктит. Гнойник, локализующийся в подкожной клетчатке перианальной зоны, проявляется достаточно ярко: боль, гиперемия кожи на стороне поражения, сглаженность складок перианальной кожи (рис. 206). Пальпация в области воспаления резко болезненна. Позже появляется флюктуация. Обязательно выполняется пальцевое исследование прямой кишки. При этом необходимо установить связь гнойника с кишкой и найти пораженную крипту. Кроме того, важно помнить, что гной в подкожной клетчатке может появиться вследствие прорыва его из других клетчаточных пространств, чаще всего из ишиоректального. При подкожном парапроктите верхняя граница абсцесса определяется ниже аноректальной линии. Выше этой зоны стенка кишки эластична.
Ишиоректальный парапроктит. Основным методом диагностики гнойника данной локализации является пальцевое исследование. В ранние сроки заболевания можно выявить уплощение стенки кишки выше анального канала, сглаженность складок слизистой оболочки на стороне поражения. Характерные признаки острого ишиоректального парапроктита – наличие инфильтрата в анальном канале на уровне и выше аноректальной линии, усиление боли при толчкообразном исследовании со стороны промежности. В дальнейшем инфильтрат выбухает в просвет прямой кишки, местно отмечается повышение температуры. Воспалительный инфильтрат может распространиться на предстательную железу и уретру, в этом случае пальпация их вызывает болезненный позыв к мочеиспусканию. Если диагноз ясен, инструментальные методы исследования так же, как и при подкожном парапроктите, не применяются.
Пельвиоректальный парапроктит. Наружный осмотр промежности обычно не позволяет диагностировать пельвиоректальный парапроктит, так как воспалительный процесс локализуется глубоко в тазу При этом от кожи промежности до пельвиоректальной клетчатки расположены еще два клетчаточных пространства – подкожное и ишиоректальное. Признаки пельвиоректального парапроктита, видимые при наружном осмотре пациента, появляются только в том случае, если гнойный процесс распространяется на ишиоректальную область и на подкожную клетчатку, т. е. в поздней стадии.
При пальцевом исследовании можно определить болезненность одной из стенок средне– или верхнеампулярного отдела прямой кишки, а также обнаружить инфильтрат за ее пределами. В дальнейшем стенка кишки утолщается, происходит выбухание в просвет кишки эластичного опухолевидного образования, иногда определяется флюктуация. Если диагноз неясен, нужно использовать ректороманоскопию и ультрасонографию.
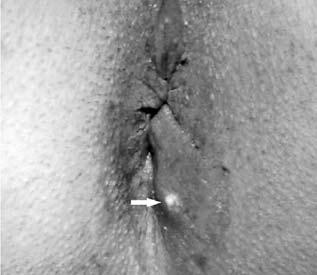
Рис. 206. Подкожный парапроктит Лабораторная и инструментальная диагностика
При остром парапроктите в крови наблюдают лейкоцитоз со сдвигом лейкоцитарной формулы влево.
При ректороманоскопии отмечается гиперемия слизистой оболочки ампулярного отдела кишки над областью инфильтрации, сосудистый рисунок при этом сетчатый, усилен. В поздней стадии, когда инфильтрат выбухает в просвет кишки, слизистая оболочка над ним гладкая, ярко‑красного цвета, контактно кровоточит. Если произошел прорыв гноя в просвет кишки, при надавливании тубусом ректоскопа на стенку кишки в месте инфильтрации выделяется гной. Увидеть отверстие в кишке при этом удается не всегда.
Ультразвуковое исследование с применением ректального датчика позволяет установить локализацию, размер гнойника, характер изменений в окружающих тканях. УЗИ помогает в топической диагностике гнойного хода и выявлении пораженной крипты.
Лечение
Лечение острого парапроктита хирургическое. Основные задачи радикальной операции – обязательное вскрытие гнойника, дренирование его, поиск и нахождение пораженной крипты и гнойного хода, ликвидация крипты и хода.
Радикальные операции при остром парапроктите можно сгруппировать следующим образом:
1) вскрытие и дренирование абсцесса, иссечение пораженной крипты и рассечение гнойного хода в просвет кишки;
2) вскрытие и дренирование абсцесса, иссечение пораженной крипты и сфинктеротомия;
3) вскрытие и дренирование абсцесса, иссечение пораженной крипты, проведение лигатуры;
4) вскрытие и дренирование абсцесса, отсроченное иссечение пораженной крипты и перемещение лоскута слизистой оболочки кишки для прерывания путей инфицирования из просвета прямой кишки.
Подкожный гнойник вскрывают полулунным разрезом, полость гнойника ревизуют пальцем с разделением перемычек и ликвидацией затеков. Пуговчатым зондом проходят через полость в пораженную крипту и иссекают участок кожи и слизистой оболочки, образующие стенку полости вместе с криптой (операция Габриэля).
При подкожно‑подслизистых гнойниках выполняется вскрытие и дренирование гнойника с иссечением гнойного хода в просвет прямой кишки по Рыжих‑Бобровой. Отступя от края заднепроходного отверстия на 3–4 см, над абсцессом делают полулунный разрез длиной 5 см. Гной эвакуируют. Из раны в просвет кишки через внутреннее отверстие свища проводят желобоватый зонд и свищевой ход рассекают. Кожу и слизистую оболочку иссекают в пределах треугольника, вершина которого находится в анальном канале, а основанием является разрез на коже промежности. Иссекают слизистую оболочку с пораженной морганиевой криптой в области внутреннего отверстия свища. Рану обрабатывают перекисью водорода, вводят мазевой тампон в прямую кишку и газоотводную трубку.
Гнойник, расположенный в ишиоректальной клетчатке, вскрывают полулунным разрезом. Длина и глубина разреза должны обеспечить полную эвакуацию гноя. Пальцем разъединяют перемычки и раскрывают карманы. Указательный палец другой руки вводят в заднепроходный канал и определяют внутреннее отверстие свища, ориентируясь в направлении свищевого хода. В свищевой ход вводят зонд (со стороны раны или просвета кишки) и оценивают толщину мышечных образований, расположенных между свищевым ходом, гнойной полостью, границами сфинктера и просветом кишки. Если имеется транссфииктериый свищ, то свищевой ход может быть рассечен в просвет кишки по зонду. Клиновидно иссекают внутреннее отверстие свища с соседними криптами, функция сфинктера при этом не страдает. Если свищевой ход располагается экстрасфинктерно, то выполняют операцию по Рыжих‑Бобровой или применяют лигатурныйм методом. Через вскрытую полость и иссеченную крипту в прямую кишку и далее наружу проводят толстую лигатуру и укладывают строго по средней линии спереди или сзади анального канала и затягивают. Через 2–3 дня часть волокон сфинктера прорезается лигатурой, и ее снова затягивают. Так повторяют несколько раз. Этим достигается постепенное пересечение лигатурой мышечных волокон сфинктера, в результате чего у большинства больных удается ликвидировать развитие свища без нарушения замыкательной функции сфинктера.
Гнойники, локализующиеся в пельвиоректальном пространстве, как правило, сообщаются с прямой кишкой сложным свищевым ходом, расположенным экстрасфинктерно. При такой локализации гнойника рекомендуется применять вмешательство по Рыжих‑Бобровой или лигатурный метод.
Прогноз. При своевременно и правильно выполненной радикальной операции по поводу острого парапроктита (экстренно или в отсроченном порядке) прогноз благоприятный. При операции простого вскрытия абсцесса без ликвидации связи его с просветом кишки выздоровление маловероятно, поскольку существует высокий риск формирования свища прямой кишки или возникновения, через какое‑то время, рецидива острого парапроктита.
Дата добавления: 2015-09-18; просмотров: 1770;
