Электрокардиограмма 1 страница
Неспецифические изменения ЭКГ обнаруживают у большинства больных миокардитом (80–100%). Особенно ценную информацию можно получить при наблюдении за динамикой ЭКГ.
1. Наиболее постоянно регистрируются различные изменения процесса реполяризации желудочков: депрессия или подъем сегмента RS–Т, указывающие на выраженные метаболические и ишемические нарушения в субэндокардиальных и субэпикардиальных слоях миокарда ЛЖ (рис. 11.3). Следует подчеркнуть, что эти изменения ЭКГ далеко не всегда коррелируют с тяжестью и распространенностью воспалительного процесса. В редких случаях сегмент RS–Т и зубец Т остаются нормальными, несмотря на наличие клинических и эхокардиографических признаков диффузного распространенного поражения миокарда.
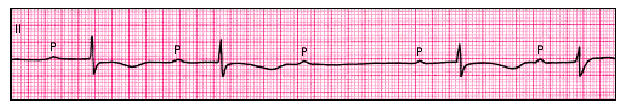
2. К частым электрокардиографическим находкам относятся нарушения проводимости: внутрижелудочковые и атриовентрикулярные блокады. Существует определенная корреляция между тяжестью миокардита и выраженностью нарушений проводимости: в легких случаях нарушения проводимости обычно отсутствуют или проявляются АВ-блокадой I степени. АВ-блокады II–III степени (рис. 11.4), блокады левой или (реже) правой ножки пучка Гиса, как правило, свидетельствуют о наличии тяжелого диффузного миокардита, отличающегося весьма неблагоприятным прогнозом.
| Рис. 11.3. Электрокардиограмма, зарегистрированная у больного диффузным острым вирусным миокардитом | 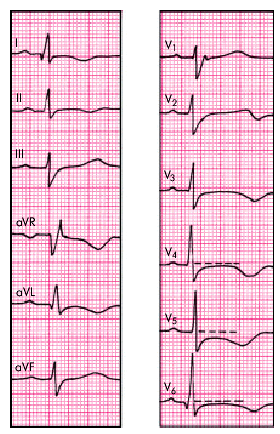
|
|
| Рис. 11.4. АВ-блокада II степени (тип Мобитц II) у пациента с активным ревмокардитом |
3. Нередко у больных миокардитом фиксируются различные нарушения сердечного ритма: синусовая тахикардия или (редко) брадикардия, экстрасистолия, фибрилляция или трепетание предсердий, пароксизмальная желудочковая и суправентрикулярная тахикардия и др. В особо тяжелых случаях, заканчивающихся внезапной смертью, при мониторном ЭКГ-наблюдении можно зарегистрировать фибрилляцию желудочков. Следует помнить, что нарушения ритма и проводимости в некоторых случаях малосимптомных миокардитов могут являться единственными маркерами патологического процесса в сердечной мышце.
4. Весьма важны для диагностики изменения желудочкового комплекса QRS. Диффузный распространенный миокардит часто сопровождается низким вольтажем зубцов R. В более редких случаях на ЭКГ выявляются инфарктоподобные изменения — патологический зубец Q, возникающий в результате неравномерного поражения сердечной мышцы, повреждения кардиомиоцитов и резкого снижения их электрической активности.
Эхокардиограмма
Поскольку специфические эхокардиографические признаки миокардита отсутствуют, ультразвуковое исследование сердца проводят, главным образом, с целью определения размеров ЛЖ и ЛП, а также для динамической оценки систолической и диастолической функций сердца.
При бессимптомном и малосимптомном миокардитах данные ЭхоКГ могут быть нормальными или указывать лишь на небольшое увеличение КДО и КСО ЛЖ. В более тяжелых случаях, сопровождающихся снижением сократимости миокарда, выявляют уменьшение ФВ (меньше 50%), СИ и более значительное увеличение КДО, КСО и размеров ЛП. Снижение ФВ ниже 30% считают очень плохим прогностическим признаком.
Следует подчеркнуть, что помимо снижения глобальной систолической функции ЛЖ, примерно у половины больных с тяжелым течением воспалительного процесса в сердечной мышце определяют локальные нарушения сократимости ЛЖ в виде гипокинезии и акинезии отдельных его сегментов. Эти данные требуют проведения дифференциальной диагностики с аналогичными изменениями у больных ИБС.
При значительной дилатации ЛЖ и возникновении дисфункции клапанного аппарата (папиллярные мышцы, клапанные кольца) можно обнаружить признаки относительной недостаточности митрального клапана, митральной регургитации и заметное увеличение размеров ЛП.
В некоторых случаях в острой стадии заболевания можно выявить значительное диффузное утолщение стенки ЛЖ, обусловленное резко выраженным интерстициальным отеком. Эти изменения обратимы и на фоне адекватной противовоспалительной терапии толщина стенки ЛЖ сравнительно быстро нормализуется. Обычно в этих случаях определяются признаки выраженной диастолической дисфункции ЛЖ, обусловленной возросшей ригидностью отечной стенки.
Наконец, примерно у 15% больных с тяжелым течением заболевания при ЭхоКГ-исследовании обнаруживают внутрисердечные тромбы, являющиеся возможным источником тромбоэмболий (рис. 11.5).
Дисфункция ПЖ и его умеренная дилатация выявляются у 15–20% больных.
Сепарация листков перикарда и обнаружение небольшого количества жидкости в полости перикарда свидетельствуют о развитии миоперикардита.
| Рис. 11.5. Двухмерная эхокардиограмма, зарегистрированная из апикальной позиции у больного острым миокардитом, с дилатацией полости левого желудочка и пристеночным тромбом в области верхушки | 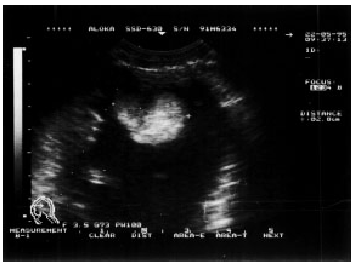
|
Лабораторные данные
Наиболее важной является лабораторная диагностика воспалительного синдрома, а также выявление маркеров повреждения и некроза кардиомиоцитов.
1. Гиперферментемия. Повышение активности кардиоспецифических ферментов в крови, которое обнаруживается у части больных миокардитом, отражает повреждение и некроз кардиомиоцитов. Наиболее информативными, хотя и неспецифическими, показателями являются увеличения активности следующих ферментов:
- ЛДГ и ее фракций (ЛДГ1 и ЛДГ2), причем ЛДГ1 > ЛДГ2;
- КФК и МВ-фракции КФК;
- аспарагиновой аминотрансферазы (АсАТ);
- увеличение уровня сердечного тропонина I.
Напомним, что увеличение активности указанных ферментов (КФК, ЛДГ, АсАТ) является неспецифическим и может быть обусловлено инфекционным заболеванием, интоксикацией, разнообразными повреждениями скелетных мышц, острым ИМ, болезнями печени и т.д. По сравнению с аналогичным повышением ЛДГ, КФК и их фракций у больных острым ИМ, гиперферментемия при миокардитах выражена в меньшей степени, но сохраняется более длительное время — в течение всего периода активного воспалительного и некробиотического процесса в сердечной мышце.
2. Неспецифическими маркерами воспаления являются:
- увеличение СОЭ;
- повышение содержания С-реактивного протеина;
- лейкоцитоз;
- сдвиг лейкоцитарной формулы крови влево;
- возросший уровень фибриногена, серомукоида и т.п.
“Воспалительные” изменения в анализах крови, наряду с субфебрилитетом, закономерно выявляют у больных острым миокардитом. При хронических и подострых формах миокардита эти изменения, как правило, отсутствуют, несмотря на наличие активного воспалительного процесса в сердечной мышце.
3. Иммунологические исследования позволяют выявить неспецифические изменения клеточного и гуморального иммунитета, а также четырехкратное повышение титра вируснейтрализующих и противокардиальных антител, а также повышение уровня IgG, IgМ, IgА.
Рентгенологическое исследование
Рентгенологическое исследование позволяет подтвердить наличие кардиомегалии и оценить состояние малого круга кровообращения. Достоверными рентгенологическими признаками кардиомегалии являются:
- увеличение поперечного размера сердечной тени до 15,5 см и более у мужчин и до 14,5 см и более у женщин;
- увеличение кардиоторакального индекса (отношения поперечного размера тени сердца к внутреннему поперечному размеру грудной клетки) до 50% и более.
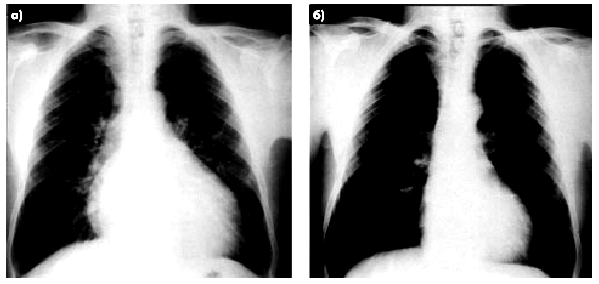
У большинства больных острым миокардитом рентгенологические признаки дилатации камер сердца на фоне эффективного лечения значительно уменьшаются или исчезают совсем (рис. 11.6).
|
| Рис. 11.6. Рентгенограмма сердца в прямой проекции больного вирусным миокардитом: а — острая фаза болезни; б — после эффективного лечения |
У больных миокардитом с симптомами левожелудочковой недостаточности рентгенологически можно выявить признаки венозного застоя крови в легких:
- усиление легочного рисунка, в первую очередь, в верхних отделах легких за счет расширения мелких сосудов на периферии легочного поля;
- расширение корней легких;
- горизонтальные линии Керли;
- выпот в междолевых щелях и плевральных синусах, чаще справа.
Сцинтиграфия миокарда
Сцинтиграфия миокарда с галлием-67 (67Gа) и технецием-99-пирофосфатом (99mТс) примерно в половине случаев миокардита позволяет визуализировать зоны воспаления и некроза кардиомиоцитов, подтверждая тем самым диагноз миокардита. Еще большей чувствительностью, достигающей 100%, обладает сцинтиграфия миокарда с введением моноклональных антител к актомиозину, меченных 111In.
Эндомиокардиальная биопсия
По современным представлениям окончательный и достоверный диагноз миокардита может быть установлен только по результатам гистологического исследования биоптата, полученного с помощью прижизненной эндомиокардиальной биопсии. Морфологическое изучение биоптатов позволяет, прежде всего, дифференцировать миокардит тяжелого течения и ДКМП, имеющие много общих клинических черт (кардиомегалия, прогрессирующая сердечная недостаточность и др.).
Для морфологического подтверждения миокардита используют диагностические критерии, рекомендованные группой американских морфологов в 1986 г. (г. Даллас, США) — так называемые “далласские критерии” (табл. 11.2).
Таблица 11.2
Далласские критерии гистологической диагностики миокардита
| Диагноз миокардита | Гистологические признаки |
| Определенный миокардит | Воспалительная инфильтрация миокарда с некрозом и/или дегенерацией прилегающих миоцитов, не характерных для ишемических изменений при ИБС |
| Вероятный миокардит | Воспалительные инфильтраты достаточно редки либо кардиомиоциты инфильтрированы лейкоцитами. Нет участков миоцитонекроза. Миокардит не может быть диагностирован в отсутствие воспаления |
| Миокардит отсутствует | Нормальный миокард или имеются патологические изменения ткани невоспалительной природы |
Для гистологического подтверждения диагноза “миокардит” (“определенный” миокардит) необходимым и достаточным считается обнаружение в биоптате двух морфологических признаков: 1) воспалительного клеточного инфильтрата и 2) некроза или повреждения кардиомиоцитов. Если в биоптате выявляется воспалительная инфильтрация, но отсутствуют признаки повреждения кардиомиоцитов, диагноз миокардита сомнителен (хотя и вполне вероятен). Наконец, отсутствие воспалительных инфильтратов в гистологическом препарате является основанием для отрицательного диагностического заключения.
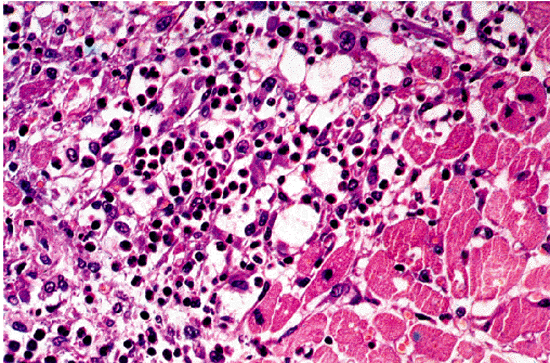
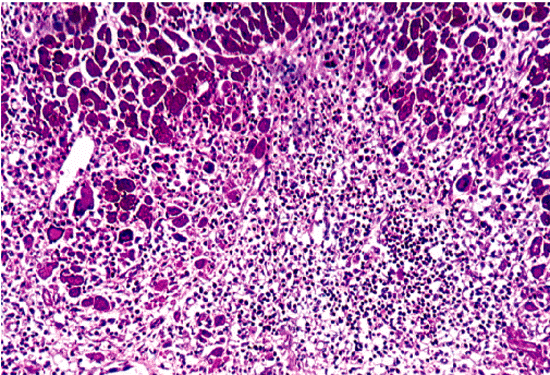
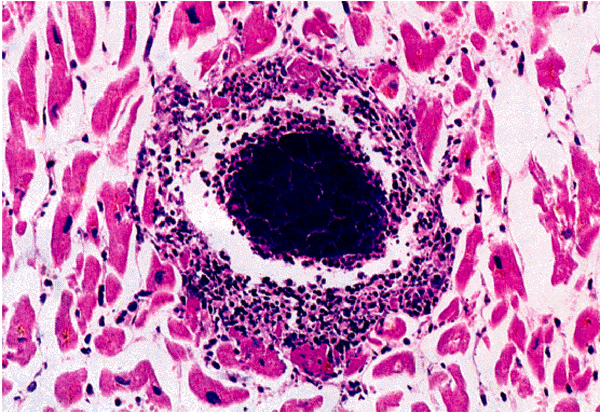
Таким образом, главным морфологическим признаком миокардита является обнаружение в биоптате воспалительного клеточного инфильтрата (рис. 11.7–11.9, см. цветную вклейку). Считается, что при вирусных миокардитах в инфильтрате преобладают лимфоциты, а при бактериальном миокардите — нейтрофилы. Аллергические миокардиты сопровождаются инфильтрацией эозинофилами. Гигантоклеточная инфильтрация характерна для миокардита, отличающегося крайне тяжелым течением, быстрым прогрессированием и неизбежным возникновением летального исхода.
|
| Рис. 11.7. Микроскопия эндомиокардиального биоптата, полученного у больного острым аллергическим миокардитом (по R.H.Anderson et A.E. Becker, 1998). Заметна обильная очаговая инфильтрация миокарда эозинофилами |
|
| Рис. 11.8. Микроскопия эндомиокардиального биоптата, полученного у больного острым вирусным миокардитом (по R.H.Anderson et A.E. Becker, 1998). Заметна обильная очаговая инфильтрация некротизированного участка миокарда моноцитами и лимфоцитами |
|
| Рис. 11.9. Микроскопия эндомиокардиального биоптата, полученного у больного бактериальным миокардитом, развившимся у пациента с инфекционным эндокардитом (по R.H.Anderson et A.E. Becker,1998). Заметно формирование микроабсцесса, обильная очаговая инфильтрация миокарда нейтрофилами и стафилококками |
Все же следует иметь в виду, что результаты гистологического исследования эндомиокардиальных биоптатов отличаются большой вариабельностью. Ложноотрицательные результаты прижизненной биопсии могут быть связаны с очаговым характером воспаления, когда кусочек ткани взят из интактного участка миокарда. Поэтому, чтобы получить достоверные результаты, необходимо исследование до 10 биоптатов из различных участков миокарда ЛЖ и ПЖ. Кроме того, на морфологическую картину сильно влияет активное противовоспалительное лечение больных миокардитом.
Иными словами, наличие описанных морфологических признаков воспалительного процесса в миокарде действительно дает возможность подтвердить диагноз миокардита, в то время как отсутствие этих признаков еще не является достаточным основанием для пересмотра этого диагноза.
В реальных клинических условиях показанием для прижизненной эндомиокардиальной биопсии может служить крайне тяжелое течение заболевания, рефрактерного к медикаментозной терапии, когда возникает проблема дифференциальной диагностики между тяжелым диффузным миокардитом и ДКМП и решается вопрос о трансплантации сердца.
| 11.7. Лечение |

|
Малосимптомные формы острого миокардита, как правило, не требуют специфического лечения. В этих случаях обычно бывает достаточно ограничения физической активности, дезинтоксикационной, общеукрепляющей терапии и, при необходимости, применения антигистаминных лекарственных средств. Антибиотики при отсутствии специальных показаний, связанных с лечением основного заболевания, не назначают, особенно при аллергических реакциях и аутоиммунных нарушениях, поскольку их применение в этих случаях может нанести вред.
Необходим контроль за динамикой ЭКГ и гемодинамических показателей (повторные ЭКГ- и ЭхоКГ-исследования).
Лечение миокардита тяжелого течения с признаками кардиомегалии, застойной сердечной недостаточности и выраженными аутоиммунными нарушениями нередко вызывает большие трудности. В этих случаях лечение должно быть направлено на:
- коррекцию гемодинамических нарушений;
- терапию основного заболевания;
- коррекцию иммунного статуса и иммунопатологических реакций;
- лечение и профилактику нарушений сердечного ритма и проводимости;
- лечение и профилактику тромбоэмболических осложнений.
1. Лечение сердечной недостаточности должно предусматривать:
- ограничение физической активности, а в тяжелых случаях назначение постельного режима;
- ограничение потребления поваренной соли до 2–3 г в сутки;
- ограничение потребления жидкости до 1,0–1,2 л в сутки (но не меньше 0,8 л в сутки);
- назначение калиевой и магниевой диеты.
Медикаментозное лечение сердечной недостаточности проводится согласно общим принципам лечения этого патологического синдрома, подробно изложенным в главе 2. В комплекс терапии сердечной недостаточности обычно включают: 1) диуретики; 2) ингибиторы АПФ и 3) сердечные гликозиды.
 Запомните
Сердечные гликозиды при миокардите с признаками сердечной недостаточности следует назначать с большой осторожностью, поскольку в острой стадии заболевания их передозировка наступает быстрее, а проявления интоксикации выражены в гораздо большей степени. Запомните
Сердечные гликозиды при миокардите с признаками сердечной недостаточности следует назначать с большой осторожностью, поскольку в острой стадии заболевания их передозировка наступает быстрее, а проявления интоксикации выражены в гораздо большей степени.
|
Прием сердечных гликозидов обязательно сочетают с ингибиторами АПФ в малых суточных дозах, оказывающими не только положительное влияние на гемодинамические параметры, но и обладающими противовоспалительными свойствами. Особое внимание следует уделять контролю за содержанием электролитов крови. При наличии гипокалиемии, способствующей, как известно, развитию гликозидной интоксикации, следует назначить препараты калия в сочетании с калийсберегающими диуретиками — антагонистами альдостерона (верошпирон).
При застойных явлениях в легких показаны также периферические вазодилататоры, осуществляющие гемодинамическую разгрузку сердца (снижение преднагрузки и постнагрузки). С этой целью назначаются препараты изосорбид-динитрата или изосорбид-5-мононитратa.
Для купирования острой левожелудочковой недостаточности внутривенно капельно вводят раствор натрия нитропруссида, нитроглицерина или изокета (см. главы 2 и 6).
2. Противовоспалительная терапия. При лечении миокардита применяют различные группы лекарственных препаратов, обладающих противовоспалительными, десенсибилизирующими свойствами. Считают, что их назначение способствует уменьшению проницаемости сосудистой стенки, стабилизации лизосомальных мембран, снижению титров противокардиальных антител, подавлению возможных аллергических реакций замедленного типа. В нашей стране с этой целью чаще используют:
- Препараты аминохинолинового ряда (делагил, резохин, хлорохин). Их назначают в суточной дозе 0,25–0,5 г. Возможно применение плаквинила (0,4 г в сутки). Эти препараты применяют для лечения миокардита в течение 6–9 мес., а при рецидивирующем течении — до 1 года.
- Ацетилсалициловую кислоту назначают в дозе до 3 г в сутки в течение 4–5 недель.
- Индометацин применяют в дозе 75–100 мг в сутки в течение 4–6 недель, иногда в сочетании с хинолиновыми производными.
- Мовалис, диклофенак (вольтарен).
- Пиразолоновые производные (бутадион, бруфен, ибупрофен), хотя и применяются для лечения миокардитов, все же обладают малой эффективностью.
Хотя перечисленные нестероидные противовоспалительные препараты оказывают определенное влияние на клинические проявления заболевания (болевой синдром, лихорадку, динамику клинико-лабораторных показателей), убедительных доказательств их благоприятного действия на исходы миокардита до сих пор не получено.
Антибактериальная терапия показана только в случаях распространенной бактериальной инфекции, на фоне которой развивается миокардит, например при инфекционном эндокардите или сепсисе, осложненных бактериальным миокардитом. Эффективность применения противовирусных препаратов (рекомбинантного α-интерферона, рибаверина и др.) при вирусных миокардитах в настоящее время изучается.
3. Глюкокортикоиды. Эта группа лекарственных средств в течение последних 10–15 лет достаточно широко используется для лечения миокардитов. Хотя применение этих препаратов при иммунном воспалении сердечной мышцы теоретически вполне обосновано, многие исследователи весьма негативно оценивают перспективу их использования при острых миокардитах.
В настоящее время получены убедительные экспериментальные данные, свидетельствующие о том, что использование глюкокортикоидов в ранней стадии вирусного миокардита приводит к усилению поражения сердца и увеличению смертности экспериментальных животных. При сравнении результатов различных способов консервативного лечения больных миокардитом, осложненным сердечной недостаточностью II–IV ФК по NYHA, J. Mason с соавт. (1995) показали, что подключение к стандартной терапии (сердечные гликозиды, эналаприл и диуретики) иммуносупрессантов (глюкокортикоидов в сочетании с азатиоприном или циклоспорином) не только не улучшает прогноз заболевания, но и сопровождается более выраженным ухудшением гемодинамических показателей.
Эти данные свидетельствуют о том, что назначение глюкокортикоидов, так же как и других иммуносупрессантов, больным миокардитом должно быть, по меньшей мере, избирательным и строго дифференцированным. По всей вероятности, глюкокортикоиды целесообразно использовать при хронических и рецидивирующих формах миокардита, в генезе которых большее значение приобретают аутоиммунные механизмы:
- при тяжелых миокардитах, протекающих с выраженным аллергическим компонентом или иммунными нарушениями;
- при миокардитах затяжного и рецидивирующего течения;
- при миокардитах, сопровождающихся перикардитом (миоперикардитах);
- возможно, при миокардитах, протекающих с выраженным болевым синдромом.
Целесообразно также назначение глюкокортикоидов при тяжелом гигантоклеточном миокардите, а также у больных СПИДом.
В этих случаях преднизолон назначают обычно в дозе 0,4–0,75 мг/кг массы тела в сутки. Длительность приема составляет 1,5–2 месяца с постепенным снижением дозы и отменой препарата.
4. Гепарин назначают при тяжелых формах миокардита с выраженной клинической и лабораторной активностью. В этих случаях гепарин не только способствует профилактике тромбоэмболических осложнений, но и снижает активность лизосомальных ферментов, угнетает перекисное окисление липидов (ПОЛ), уменьшает сосудистую проницаемость, благоприятно воздействует на клеточный и гуморальный иммунитет. Гепарин назначают в дозе 5000–10 000 ЕД 4 раза в день подкожно (в переднюю брюшную стенку) в течение 7 дней. Затем снижают дозировку, продолжая инъекции до 10–14 дней. В последующем назначают непрямые антикоагулянты или антиагреганты (см. главы 5 и 6).
5. Метаболические препаратытакже традиционно используют при миокардитах. В остром периоде заболевания целесообразно использовать внутривенное капельное введение глюкозо-инсулино-калиевой смеси (см. главу 6). В дальнейшем показан прием триметазидина (предуктала). Хотя влияние этого препарата на исходы миокардитов пока детально не изучено, положительные результаты его использования у больных ИБС и ХСН, а также отсутствие сколько-нибудь заметных побочных явлений, делают вполне обоснованным его применение при миокардитах, протекающих с дисфункцией ЛЖ. В то же время эффективность традиционно используемых в кардиологической практике кокарбоксилазы, рибоксина и других ЛС вызывает сомнение.
| 11.8. Прогноз |

|
Прогноз заболевания зависит, в первую очередь, от распространенности поражения сердечной мышцы и особенностей воспалительного процесса в миокарде, наличия дисфункции ЛЖ и тяжести течения заболевания, на фоне которого развивается миокардит. В большинстве случаев имеется латентное малосимптомное течение миокардита, которое обычно заканчивается полным клиническим выздоровлением в течение нескольких недель. Даже в тех случаях, когда миокардит осложняется сердечной недостаточностью, на фоне адекватной терапии, как правило, происходит уменьшение или исчезновение этих явлений.
В тяжелых случаях течение острого миокардита осложняется быстропрогрессирующей сердечной недостаточностью, желудочковой аритмией высоких градаций и/или возникновением внезапной смерти. Особенно тяжело протекают гигантоклеточный миокардит (смертность 100% при проведении консервативной терапии), дифтерийный миокардит (смертность 50–60%), миокардит при болезни Чагаса (американском трипаносомозе) и др. В этих случаях средством выбора становится трансплантация сердца, существенно улучшающая прогноз заболевания при этих формах миокардита.
Следует иметь в виду, что в некоторых случаях даже при малосимптомных очаговых миокардитах, не сопровождающихся выраженной дисфункцией ЛЖ, возможно развитие фибрилляции или асистолии желудочков и внезапной аритмической смерти.
| Глава 12. Перикардиты |

|
Перикардит — это инфекционное или неинфекционное (асептическое) воспаление висцерального и париетального листков перикарда.
Перикардит встречается при многих заболеваниях внутренних органов, являясь или их осложнением, или одним из клинических проявлений болезни. Нередко перикардит приобретает самостоятельное значение и его клинические проявления и гемодинамические нарушения выходят на первый план в клинической картине болезни, тогда как остальные симптомы имеют второстепенное значение.
Признаки перенесенного в прошлом воспаления серозной оболочки сердца обнаруживают на аутопсии в 3–6% случаев (Е.Е. Гогин), хотя число диагностированных при жизни перикардитов гораздо меньше. Женщины заболевают чаще, чем мужчины, особенно в возрасте до 40 лет.
| 12.1. Этиология |

|
Причинами острых перикардитов являются многочисленные инфекционные и неинфекционные агенты, перечень которых представлен в табл. 12.1. Если в прошлом значительно преобладали инфекционные (в частности, бактериальные) перикардиты, то в настоящее время отмечается повсеместное увеличение числа асептических (неинфекционных) форм заболевания, вызванных, в том числе, аллергическим и аутоиммунным факторами.
Таблица 12.1
Основные причины перикардитов
| Инфекционные |
| Вирусная инфекция (вирусы Коксаки, ЕСНО, гриппа, герпеса, аденовирус и др.) |
| Бактериальная инфекция (пневмококки, стафилококки, менингококки, стрептококки, микобактерии туберкулеза, хламидии, сальмонеллы и др.) |
| Грибковая инфекция |
| Риккетсии |
| Неинфекционные |
| Аллергические заболевания (сывороточная болезнь, лекарственная аллергия и др.) |
| Диффузные заболевания соединительной ткани (СКВ, ревматоидный артрит, системная склеродермия, ревматизм и др.) |
| Инфаркт миокарда (эпистенокардитический перикардит и перикардит при постинфарктном синдроме Дресслера) |
| Заболевания с выраженным нарушением обмена веществ (гипотиреоз, уремия, подагра, амилоидоз и др.) |
| Травма грудной клетки |
| Ионизирующая радиация, рентгенотерапия |
| Злокачественные опухоли (метастатическое поражение, первичные опухоли перикарда) |
| Гемобластозы |
| Геморрагические диатезы |
Из числа инфекционных перикардитов чаще встречаются:
- неспецифические кокковые перикардиты, осложняющие течение инфекционного эндокардита, сепсиса, пневмонии и других заболеваний;
- туберкулезные перикардиты, развивающиеся у больных туберкулезом легких, костей, мочевыводящей системы, а также так называемый туберкулез перикарда как одна из форм органного туберкулеза;
- вирусные перикардиты, являющиеся осложнением вирусной инфекции (вирусов ЕСНО, Коксаки и др.);
- ревматические перикардиты.
Инфекционные перикардиты встречаются также при брюшном и возвратном тифе, холере, дизентерии, бруцеллезе, сифилисе, кандидозе и др.
В последние годы все чаще в клинической практике встречаются различные неинфекционные (асептические) перикардиты. К ним относятся:
- аллергические перикардиты, в том числе медикаментозные (новокаинамид, гидралазин, гепарин, непрямые антикоагулянты и другие лекарственные средства);
- перикардиты при системных заболеваниях соединительной ткани;
- аутоиммунные перикардиты (у больных инфарктом миокарда, после операции комиссуротомии и др.);
- перикардиты при заболеваниях, протекающих с выраженными обменными нарушениями;
- перикардиты при злокачественных новообразованиях (раке легкого, молочной железы, мезотелиоме, лимфомах и др.).
| 12.2. Клинико-морфологическая классификация и патогенез перикардитов |

|
Этиологический диагноз перикардита нередко представляет большие трудности, особенно при инфекционном воспалении серозной оболочки сердца. В то же время клиническая симптоматика, характер нарушений гемодинамики и прогноз перикардитов различного генеза во многом определяются клинико-морфологической формой заболевания.
Клинико-морфологичекая классификация перикардитов
I. Острые перикардиты (менее 6 недель от начала заболевания):
Дата добавления: 2015-08-04; просмотров: 903;
