Нарушения сердечного ритма и проводимости (с указанием формы). 19 страница
Добутамин (добутрекс) является селективным стимулятором β1-адренергических рецепторов, обладающим выраженным инотропным действием. Он мало влияет на ЧСС и несколько снижает ОПСС и легочное сосудистое сопротивление, а также давление наполнения ЛЖ (или ДЗЛА). При этом системное АД практически не изменяется. Добутамин вводят внутривенно капельно со скоростью 2,5–10 мкг/кг/мин.
Допамин является агонистом допаминовых рецепторов и в относительно высоких дозах вызывает возбуждение α- и β-адренорецепторов, усиливая выделение норадреналина в синаптическую щель. Допамин увеличивает сократительную способность миокарда, сердечный выброс и оказывает заметное хронотропное действие на сердце, увеличивая ЧСС. В отличие от добутамина, допамин оказывает влияние на сосудистый тонус (α-адренорецепторы), повышает ОПСС и АД. Допамин применяют при тяжелой левожелудочковой недостаточности, сочетающейся с артериальной гипотензией. Препарат вводится внутривенно капельно со скоростью 5–10 мкг/кг/мин. При отсутствии эффекта возможна одновременная инфузия допамина и добутамина в максимально переносимых дозировках.
Следует помнить, что применение любых симпатомиметиков, обладающих мощным кардиостимулирующим действием, сопровождается увеличением потребности миокарда в кислороде. Поэтому при их передозировке у больных ИМ может усугубляться ишемия миокарда. В результате еще больше снижается сердечный выброс, повышается ДЗЛА и увеличиваются признаки застоя в легких. В связи с этим введение этих лекарственных средств больным ИМ должно проводиться под строгим контролем гемодинамических показателей.
Норадреналин — адреномиметик, действующий преимущественно на α1- и α2-адренорецепторы и, в меньшей степени, на β1-адренорецепторы. Норадреналин обладает наиболее выраженным прессорным эффектом, существенно повышает ОПСС и системное АД, увеличивая риск возникновения аритмий. Эти свойства норадреналина делают его малопригодным для лечения острой левожелудочковой недостаточности у больных ИМ, поскольку при его применении может усугубляться ишемия миокарда и возрастает риск возникновения аритмий. Монотерапия норадреналином рассматривается в настоящее время как вынужденная мера при отсутствии других симпатомиметиков
Применение в качестве инотропного ЛС дигоксина не показано у больных ИМ, поскольку часто сопровождается возникновением гликозидной интоксикации.
При стабилизации состояния больных и нормализации АД переходят к инфузии вазодилататоров. Нередко введение нитроглицерина и симпатомиметиков осуществляют параллельно.
Для коррекции микроциркуляторных нарушений и предотвращения дальнейшего тромбозирования коронарных сосудов у больных с тяжелыми проявлениями отека легких особенно целесообразно применение гепаринов и антиагрегантов (клопидогрель, блокаторы IIb/IIIа рецепторов тромбоцитов, аспирина и др.).
Лечение кардиогенного шока
Начиная терапию кардиогенного шока, следует, прежде всего, убедиться, с какой формой этого осложнения имеет дело врач, поскольку на начальном этапе его формирования несколько патологических состояний, развивающихся у больных ИМ, имеют сходную клиническую симптоматику: снижение АД, сердечного индекса (СИ), гипоперфузия периферических органов и тканей и т.п. К числу таких патологических состояний относятся:
1. Рефлекторный (болевой) шок (коллапс).
2. Аритмический шок.
3. Гиповолемия, вызванная обезвоживанием организма и уменьшением венозного притока крови к сердцу (неукротимая рвота, передозировка диуретиков, вазодилататоров и др.).
4. Истинный кардиогенный шок и др.
Рефлекторный шок (коллапс) обычно легко поддается лечению препаратами, купирующими болевой ангинозный приступ. Изредка требуется введение симпатомиметических аминов, которые быстро нормализуют системное АД.
Аритмический шок. Клинические проявления аритмического шока, вызванного падением сердечного выброса в результате возникновения тяжелых нарушений сердечного ритма и проводимости (пароксизмальная ЖТ, фибрилляция желудочков, АВ-блокады II–III степени и др.), также сравнительно быстро купируются, если удается восстановить сердечный ритм с помощью электроимпульсной терапии (ЭИТ), ЭКС или антиаритмических средств.
Гиповолемический шок. Лечение больных с гиповолемическим шоком имеет некоторые особенности. По понятным причинам, у этих больных, по крайней мере, на начальном этапе лечения не должны использоваться вазодилататоры (нитроглицерин и натрия нитропруссид), мочегонные средства, наркотические анальгетики. Введение симпатомиметиков (добутамин, допамин, норадреналин) также противопоказано больным с выраженной гиповолемией.
Лечение больных с гиповолемическим шоком должно быть направлено, прежде всего, на увеличение венозного возврата к сердцу, достижение оптимального уровня ДЗЛА (15–18 мм рт. ст.) и восстановление насосной функции ЛЖ преимущественно за счет увеличение преднагрузки и включения механизма Старлинга.
С этой целью больным с гиповолемией назначают инфузии 0,9% раствора натрия хлорида или низкомолекулярных декстранов, например, реополиглюкина или декстрана 40. Последние не только эффективно возмещают внутрисосудистый объем крови, но и улучшают реологические свойства крови и микроциркуляцию. Лечение проводят под контролем ЦВД, ДЗЛА, СИ и АД. Введение жидкости прекращают при повышении систолического АД до 100 мм рт. ст. и выше и/или при повышении ДЗЛА (или диастолического давления в легочной артерии) до 18–20 мм рт. ст., а также при появлении одышки и влажных хрипов в легких и повышении ЦВД.
 Запомните
При гиповолемическом шоке критериями положительного эффекта внутривенного введения жидкости являются: Запомните
При гиповолемическом шоке критериями положительного эффекта внутривенного введения жидкости являются:
|
После прекращения введения жидкости вновь оценивают все гемодинамические показатели и при необходимости переходят к лечению острой левожелудочковой недостаточности так, как это описано выше для застойного и гипокинетического вариантов гемодинамических изменений. При этом введение симпатомиметиков, вазодилататоров, наркотических анальгетиков проводят с особой осторожностью под гемодинамическим контролем.
Истинный кардиогенный шок. Несмотря на большие успехи, достигнутые в последние годы в ведении больных ИМ, лечение истинного кардиогенного шока до сих пор представляет чрезвычайно сложную задачу. Летальность при этом осложнении ИМ до сих пор достигает 65–90%. Смертность от кардиогенного шока удается несколько снизить только при своевременном кардиохирургическом вмешательстве, направленном на восстановление коронарного кровообращения в инфарктсвязанной КА (ЧТКА или АКШ). Летальность при этом снижается до 30–40%.
Поэтому в подавляющем большинстве случаев цель симптоматического лечения кардиогенного шока, осуществляемого в кардиореанимационном отделении, — временно стабилизировать гемодинамику и обеспечить проведение экстренных хирургических вмешательств, направленных на восстановление коронарного кровотока (А.Л. Сыркин).
В большинстве случаев лечение кардиогенного шока включает (Ф.И. Плешков):
1.Общие мероприятия:
- обезболивание;
- оксигенотерапию;
- тромболитическую терапию;
- гемодинамический мониторинг.
2. Внутривенное введение жидкости (при отсутствии противопоказаний).
3. Применение периферических вазодилататоров.
4. Применение инотропных средств.
5. Применение ЭИТ или ЭКС (при возникновении сердечных аритмий или нарушений проводимости).
6. Внутриаортальная баллонная контрпульсация.
7. Хирургическое лечение:
- БКА экстренная;
- КШ экстренная;
- оперативное лечение острого разрыва МЖП, разрыва или дисфункции папиллярных мышц и др.
Многие из перечисленных лечебных мероприятий были описаны в предыдущих разделах. Здесь мы рассмотрим лишь общую тактику ведения больных с истинным кардиогенным шоком в зависимости от результатов гемодинамического мониторинга.
После катетеризации правых отделов сердца и установки плавающего катетера Свана–Ганца в легочной артерии оценивают показатели центральной гемодинамики, а также клинические данные.
1. Если значения СИ ниже 2,2 л/мин/м2, величина диастолического давления в легочной артерии (или ДЗЛА) меньше 15 мм рт. ст., а рентгенологические и клинические признаки застоя крови в легких отсутствуют, лечение целесообразно начать с внутривенного введения 0,9% раствора натрия хлорида или реополиглюкина. Введение жидкости продолжают до тех пор, пока ДЗЛА не достигнет 18–20 мм рт. ст., а ЦВД — 15–20 мм рт. ст. При этих значения ДЗЛА и ЦВД дальнейшее введение жидкости противопоказано
2. Если диастолическое давление в легочной артерии (или ДЗЛА) изначально находится в пределах 18–20 мм рт. ст. и имеются признаки умеренного застоя крови в легких (влажные хрипы), лечение начинают с симпатомиметиков — добутамина или/и допамина (см. выше).
3. Если ДЗЛА превышает 20 мм рт. ст. и имеются признаки легочного застоя и проявления отека легких, лечение инотропными средствами (добутамин или/и допамин) обязательно сочетают с внутривенным капельным введением раствора нитроглицерина или натрия нитропруссида (см. выше).
Кроме того, проводится коррекция микроциркуляторных нарушений (гепарин, трентал, аспирин в обычных дозах), а также метаболического ацидоза и нарушений электролитного баланса.
4. При отсутствии эффекта и сохранении артериальной гипотонии показано проведение внутриаортальной баллонной контрпульсации.
Принцип метода заключается в следующем. Используя артериальный доступ, в грудной отдел аорты вводят баллон, соединенный со специальным устройством, которое позволяет синхронизировать раздувание баллона с фазами сердечной деятельности: в систолу он спадается (рис. 6.55, а), а в диастолу — раздувается (рис. 6.55, б). Раздувание внутриаортального баллона в диастолу сопровождается увеличением диастолического давления в аорте. В результате возрастает перфузионное давление в коронарных сосудах, кровоток по которым осуществляется в диастолу, и увеличивается кровоснабжение, по крайней мере, неповрежденного (интактного) миокарда.
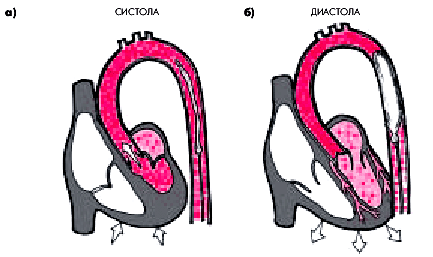
|
| Рис. 6.55. Схема, поясняющая механизм положительного эффекта внутриаортальной контрпульсации: а — систола; б — диастола. Объяснение в тексте |
Во время систолы внутриаортальный баллон спадается, что приводит к снижению сопротивления систолическому изгнанию крови из ЛЖ и уменьшению постнагрузки и, соответственно, потребности миокарда в кислороде.
Во время проведения внутриаортальной баллонной контрпульсации сердечный выброс увеличивается в среднем на 40%, а КДД в ЛЖ снижается примерно на 20%, что нередко значительно улучшает перфузию периферических органов и тканей и состояние больного. Однако после прекращения процедуры контрпульсации этот эффект полностью исчезает. Поэтому внутриаортальная контрпульсация у больных ИМ и кардиогенным шоком используется, в основном, для того, чтобы выиграть время для проведения КАГ и подготовки к экстренному хирургическому вмешательству с целью ранней реваскуляризации ИМ (D. Alpert, G. Frensis, 1994).
Экстренная чрескожная транслюминальная ангиопластика и аорто-коронарное шунтирование — наиболее распространенные оперативные вмешательства, направленные на реваскуляризацию миокарда у больных ИМ. Показаниями к экстренным хирургическим вмешательствам при ИМ являются:
- Кардиогенный шок (не позже чем 12–18 ч от начала данного осложнения).
- Тяжелая левожелудочковая недостаточность, обусловленная разрывом МЖП или острой митральной недостаточностью, связанной с разрывом или дисфункцией папиллярных мышц. В этих случаях операцию аорто-коронарного шунтирования сочетают с протезированием митрального клапана или закрытием дефекта МЖП.
- Повторные эпизоды жизнеопасных желудочковых аритмий (ЖТ, ФЖ), рефрактерных к ЭИТ и медикаментозной терапии. В этих случаях аорто-коронарное шунтирование нередко сочетают с иссечением зоны инфаркта или аневризмэктомией.
| 6.5.2. Нарушения ритма и проводимости |

|
Разнообразные нарушения сердечного ритма и проводимости являются самыми частыми осложнениями ИМ. В первые часы и дни от начала заболевания они выявляются при мониторном ЭКГ-наблюдении у 90–95% больных ИМ. Некоторые из аритмий могут быть причиной тяжелых расстройств гемодинамики и летальных исходов. Причем 2/3 случаев аритмической смерти приходятся на первые 6 ч после развития ИМ (В.Л. Дощицин, 1993).
По своему прогностическому значению все аритмии, встречающиеся при ИМ, делят на 4 группы (А.Л. Сыркин):
1. Жизнеопасные аритмии — аритмии, являющиеся непосредственными причинами смерти:
- фибрилляция желудочков (ФЖ);
- асистолия;
- желудочковые тахикардии (ЖТ);
- АВ-блокада III степени (полная).
2. Аритмии, усугубляющие сердечную недостаточность и гипоперфузию жизненно важных органов:
- выраженная брадикардия любого происхождения (ЧСС < 50 в мин);
- выраженная синусовая тахикардия (ЧСС > 100 в мин);
- пароксизмы трепетания и фибрилляции предсердий;
- пароксизмы наджелудочковой тахикардии.
3. Аритмии — предвестники жизнеопасных нарушений сердечного ритма:
- короткие пароксизмы (“пробежки”) желудочковой тахикардии;
- АВ-блокада II степени II типа по Мобитцу;
- прогрессирующие внутрижелудочковые блокады;
- частые, парные, ранние, полиморфные (политопные) ЖЭ.
4. Аритмии — “спутники” острого ИМ:
- умеренная синусовая тахикардия;
- наджелудочковые ЭС;
- редкие ЖЭ;
- медленный и ускоренный узловой ритм;
- АВ-блокады I и II степени (I типа по Мобитцу).
Все жизнеопасные аритмии (1-я группа), безусловно, требуют проведения экстренных лечебных мероприятий, направленных на их купирование. В то же время тактика ведения больных с аритмиями, относящимися ко 2-й и 3-й группам, должна быть чрезвычайно взвешенной и учитывать не только индивидуальный характер и тяжесть аритмий, их реальное воздействие на гемодинамику и перфузию миокарда, но и возможность самостоятельного купирования аритмий при лечении основного заболевания, а также возможные неблагоприятные последствия самой противоаритмической терапии.
Наконец, нарушения ритма и проводимости, относящиеся к IV группе, как правило, не требуют специального активного противоаритмического лечения.
Патогенез
Электрофизиологические механизмы возникновения аритмий у больных острым ИМ в целом соответствуют таковым, описанным в главе 3. К ним относятся:
- патологический автоматизм и триггерная активность ишемизированных, но не подвергшихся некрозу субэндокардиальных волокон Пуркинье и кардиомиоцитов;
- формирование повторного входа (re-entry) и патологическая циркуляция волны возбуждения;
- нарушение функции проводимости;
- снижение функции автоматизма СА-узла и др.
Основными факторами, способствующими формированию этих и некоторых других механизмов аритмий, являются локальное очаговое замедление и фрагментация волны возбуждения, распространяющейся в электрически неоднородной среде, отдельные участки которой отличаются различной длительностью ПД и рефрактерных периодов, скоростью спонтанной диастолической деполяризации и т.п. Большое значение имеет также механическое растяжение волокон миокарда в результате дилатации камер сердца, наличие гипертрофии сердечной мышцы, а также нарушения нейрогуморальной регуляции сердечного ритма, электролитного обмена, кислотно-основного состояния, гиперкатехоламинемия и т.п.
Синусовые нарушения ритма
Синусовая брадикардия — урежение сердечных сокращений (< 60 в мин) вследствие снижения автоматизма СА-узла. Синусовая брадикардия возникает главным образом при инфарктах заднедиафрагмальной области, поскольку именно в этих случаях происходит тромбоз ПКА, участвующей в кровоснабжении СА-узла.
Нередко синусовая брадикардия у больных с нижним ИМ может явиться следствием ваготонической реакции по типу рефлекса Бецольда–Яриша, так как в заднедиафрагмальной (нижней) стенке ЛЖ богато представлены афферентные рецепторы n. vagi. В этих случаях синусовая брадикардия часто сочетается с выраженной артериальной гипотонией, болями в эпигастральной области (в первые часы ИМ), тошнотой и рвотой.
Для купирования брадикардии внутривенно струйно вводят 0,5–1,0 мг атропина сульфата. Если ЧСС не увеличивается, через несколько минут атропин вводят повторно в тех же дозах. Если эффект все же отсутствует и ЧСС не превышает 40–50 ударов в мин, сохраняется низкое АД, падает СИ и появляются признаки периферической гипоперфузии тканей и органов, показана временная ЭКС (см. главу 3). Синусовая брадикардия, не сопровождающаяся ухудшением состояния больного, специального лечения не требует.
Синусовая тахикардия — увеличение ЧСС > 100 ударов в мин встречается у 1/4 - 1/3 больных ИМ, чаще передней локализации. Наиболее частыми причинами синусовой тахикардии у больных ИМ являются:
- активация САС и гиперкатехоламинемия (стресс, боль, страх смерти в первые часы заболевания);
- острая сердечная недостаточность;
- гиповолемия;
- сопутствующий перикардит;
- лихорадка;
- застойная сердечная недостаточность (в более поздние сроки ИМ);
- острые желудочно-кишечные кровотечения и другие причины.
Хотя синусовая тахикардия ведет к увеличению потребности миокарда в кислороде и в условиях острого тромбоза КА может способствовать расширению зоны некроза, в большинстве случаев она не требует специального лечения, поскольку при устранении указанных причин аритмии, как правило, купируется и сама синусовая тахикардия.
В более редких случаях, когда ЧСС превышает 110–120 ударов в мин, показано дополнительное назначение малых доз β-адреноблокаторов (при отсутствии противопоказаний к их приему).
Наджелудочковые нарушения ритма
Наджелудочковая экстрасистолия (предсердная, узловая) регистрируется у 20–25% больных ИМ. В большинстве случаев ее появление не требует специального противоаритмического лечения.
Фибрилляция предсердий встречается примерно у 10–15% больных ИМ, в том числе у пациентов с ИМ правого желудочка. Ее возникновение связано, в первую очередь, с растяжением стенок предсердия при повышении в нем давления (например, при острой сердечной недостаточности) или с распространением ишемического повреждения на миокард предсердий.
Возникновение тахисистолической формы фибрилляции предсердий может способствовать нарушению перфузии миокарда и усугублению признаков сердечной недостаточности. Тем не менее решение вопроса о необходимости экстренного купирования пароксизма мерцательной аритмии у больных ИМ должно быть чрезвычайно взвешенным. При нормосистолической или брадисистолической форме мерцательной аритмии специального лечения не требуется, так как у многих больных ИМ через несколько дней синусовый ритм восстанавливается самостоятельно.
Тахисистолическая форма фибрилляции предсердий при плохой ее переносимости больным и/или при нарастании признаков сердечной недостаточности, как правило, требует купирования пароксизма. С этой целью лучше использовать амиодарон (300–450 мг внутривенно капельно) или ЭИТ (см. главу 3). Предварительно необходимо оценить, насколько эффективным может оказаться такое купирование пароксизма мерцательной аритмии и насколько высока при этом вероятность рецидива фибрилляции предсердий.
 Запомните
У больных с выраженной дилатацией ЛП (до 50 мм в диаметре), особенно при ее сочетании с дилатацией ЛЖ, вероятность восстановления синусового ритма остается низкой, тогда как вероятность рецидивов мерцательной аритмии очень высока. В связи с этим нередко приходится ограничиваться переводом тахисистолической формы мерцания в нормосистолическую (например, с помощью β-адреноблокаторов). Запомните
У больных с выраженной дилатацией ЛП (до 50 мм в диаметре), особенно при ее сочетании с дилатацией ЛЖ, вероятность восстановления синусового ритма остается низкой, тогда как вероятность рецидивов мерцательной аритмии очень высока. В связи с этим нередко приходится ограничиваться переводом тахисистолической формы мерцания в нормосистолическую (например, с помощью β-адреноблокаторов).
|
Пароксизмальная наджелудочковая тахикардия (предсердная или из АВ-соединения) характеризуется очень высоким ритмом желудочков (до 120–250 в мин), что, несомненно, оказывает выраженное отрицательное влияние на функциональное состояние ЛЖ и перфузию миокарда. Купирование пароксизма наджелудочковой тахикардии целесообразно начинать с быстрого болюсного внутривенного введения 6–12 мг аденозина (АТФ). При отсутствии эффекта введение АТФ повторяют или вводят новокаинамид, аймалин или другой противоаритмический препарат по схемам, описанным в главе 3.
 Запомните
У больных ИМ, осложненном наджелудочковой тахикардией, для купирования приступа не следует прибегать к рефлекторным (вагусным) воздействиям (давление на глазные яблоки, массаж каротидного синуса, проба Вальсальвы) из-за опасности возникновения тяжелых осложнений. Запомните
У больных ИМ, осложненном наджелудочковой тахикардией, для купирования приступа не следует прибегать к рефлекторным (вагусным) воздействиям (давление на глазные яблоки, массаж каротидного синуса, проба Вальсальвы) из-за опасности возникновения тяжелых осложнений.
|
Желудочковые нарушения ритма
Желудочковую экстрасистолию (ЖЭ) обнаруживают почти у всех больных ИМ. Сами по себе ЖЭ не оказывают сколько-нибудь существенного влияния на гемодинамику и перфузию миокарда. Однако некоторые из них свидетельствуют о наличии выраженной негомогенности миокарда ЛЖ, которая может являться причиной других, жизнеопасных, аритмий: желудочковой тахикардии (ЖТ) и фибрилляции желудочков (ФЖ). К прогностически неблагоприятным ЖЭ, которые ассоциируются с высоким риском возникновения ЖТ и ФЖ, традиционно относят:
- частые ЖЭ (более 30 в час);
- политопные и полиморфные ЖЭ;
- ранние ЖЭ (типа “R на Т”);
- парные ЖЭ;
- групповые и “залповые” ЖЭ.
Эти виды ЖЭ расцениваются как своеобразные предвестники ЖТ и ФЖ. В то же время в последние годы было убедительно показано, что и другие виды ЖЭ (например, поздние ЖЭ) нередко предшествуют ФЖ. С другой стороны, перечисленные виды “угрожающих” ЖЭ (в том числе ранние, политопные, парные и даже групповые ЖЭ) иногда выявляются у молодых здоровых лиц. Это свидетельствует о том, что вопрос о прогностическом значении желудочковой экстрасистолии у больных ИМ еще далек от своего разрешения. По всей вероятности, появление любой желудочковой эктопической активности у больного ИМ, особенно в первые часы заболевания, должно служить поводом для особой настороженности врача в отношении возможности ФЖ. В то же время ЖЭ не является поводом для немедленного профилактического назначения антиаритмических препаратов (например, лидокаина), как это считалось совсем недавно, поскольку неоправданное применение этих препаратов у больных ИМ повышает риск развития асистолии желудочков и внезапной сердечной смерти (R. Campbell, 1975, В.А. Люсов, 2000).
С профилактической целью могут использоваться β-адреноблокаторы (при отсутствии противопоказаний для их применения).
Желудочковая тахикардия. Короткие эпизоды (“пробежки”) желудочковой тахикардии (ЖТ), состоящие из нескольких следующих друг за другом ЖЭ, не оказывают влияния на гемодинамику, уровень АД и коронарный кровоток и нередко остаются незамеченными больными. Как правило, они выявляются при мониторном наблюдении ЭКГ. Так же как и нечастые ЖЭ, они не требуют специального антиаритмического лечения, за исключением возможного назначения β-адреноблокаторов.
Стойкая ЖТ с частотой ритма 160–220 в мин может приводить к расширению зоны некроза и ишемии миокарда, снижению насосной функции сердца и периферической гипоперфузии. Неблагоприятными исходами такой формы ЖТ являются:
- отек легких;
- аритмический шок;
- развитие ФЖ;
- синкопальные состояния (обмороки) вплоть до возникновения типичных приступов Морганьи–Адамса–Стокса с потерей сознания и судорогами.
При стойкой ЖТ необходимо экстренное купирование пароксизма. Если клиническая ситуация позволяет, можно использовать следующую последовательность лечебных мероприятий:
1.Удар кулаком в грудь. Этот прием нередко позволяет прервать патологическую циркуляцию волны возбуждения.
2. Медикаментозное купирование пароксизма. Лидокаин вводят внутривенно струйно в дозе 50 мг. При отсутствии эффекта через 2 мин возможно повторное введение препарата в той же дозе. После купирования пароксизма ЖТ назначают внутривенно медленно инфузию лидокаина в дозе 100–150 мг.
3. При отсутствии эффeкта от введения лидокаина проводят электрическую кардиоверсию (см. главу 3).
 Запомните
Если стойкий пароксизм ЖТ сопровождается отеком легких, кардиогенным шоком или потерей сознания, после нанесения кулаком прекардиального удара немедленно осуществляют электрическую кардиоверсию. После купирования пароксизма ЖТ в течение 24 ч внутривенно капельно вводят лидокаин. Запомните
Если стойкий пароксизм ЖТ сопровождается отеком легких, кардиогенным шоком или потерей сознания, после нанесения кулаком прекардиального удара немедленно осуществляют электрическую кардиоверсию. После купирования пароксизма ЖТ в течение 24 ч внутривенно капельно вводят лидокаин.
|
Иногда приступы ЖТ можно купировать с помощью учащающей программированной электрической стимуляции сердца (см. главу 3).
Фибрилляция желудочков (ФЖ) клинически характеризуется внезапной потерей сознания, отсутствием тонов сердца и артериального пульса. АД не определяется. Возникает агональное дыхание, которое вскоре прекращается совсем (клиническая смерть). Различают:
- первичную фибрилляцию, которая развивается в первые минуты и часы ИМ. На долю первичной ФЖ приходится около 80% всех случаев этого осложнения;
- вторичную ФЖ, которая возникает через несколько дней от начала ИМ и, как правило, сочетается с острой левожелудочковой недостаточностью и/или кардиогенным шоком;
- позднюю ФЖ, которая развивается на 2–6-й неделе заболевания.
Наиболее неблагоприятной в прогностическом отношении является вторичная ФЖ.
 Запомните
Единственным способом лечения ФЖ является экстренная электрическая кардиоверсия. У больных ИМ обычно используют разряд 200–300 Дж. В случае успешной дефибрилляции больному вводят лидокаин внутривенно струйно (50 мг), а затем — внутривенно капельно со скоростью 2 мг/мин в течение 24 ч. Запомните
Единственным способом лечения ФЖ является экстренная электрическая кардиоверсия. У больных ИМ обычно используют разряд 200–300 Дж. В случае успешной дефибрилляции больному вводят лидокаин внутривенно струйно (50 мг), а затем — внутривенно капельно со скоростью 2 мг/мин в течение 24 ч.
|
Риск рецидивирования ФЖ и внезапной смерти у больных, перенесших успешную кардиоверсию, чрезвычайно велик.
Нарушения АВ-проводимости
АВ-блокада I степени не требует специального лечения, хотя при ее возникновении следует скорректировать медикаментозную терапию ИМ, отменив (или заменив) лекарственные средства, угнетающие АВ-проводимость (например, b-адреноблокаторы).
АВ-бокада II степени I типа Мобитца характеризуется постепенным удлинением интервала Р–Q(R) с периодическим выпадением желудочкового комплекса QRST. Этот вид АВ-блокады обычно носит преходящий характер и сохраняется в течение первых 3-х дней от начала ИМ. Блокада вызвана обычно ишемией АВ-узла, связанной с окклюзией ПКА, и наблюдается, соответственно, при заднедиафрагмальном (нижнем) ИМ. В возникновении этого типа блокады нередко имеет значение рефлекторное повышение тонуса блуждающего нерва.
Лечение включает атропин подкожно 0,5–1,0 мг или в вену — 0,3–0,5 мг 2–3 раза в сутки. Общая суточная доза не должна превышать 2,0 мл 0,1% раствора атропина.
При падении АД, показателей гемодинамики или кардиогенном шоке целесообразно применение ЭКС.
АВ-блокада II степени II типа Мобитца на ЭКГ представлена постоянным (нормальным или удлиненным) интервалом Р–Q(R) и периодическими выпадениями желудочкового комплекса. Этот тип блокады обусловлен, как правило, необратимым проведением возбуждения в нижней части пучка Гиса, нередко в сочетании с блокадой левой передней, левой задней или правой ветви пучка Гиса.
АВ-блокада II степени II типа Мобитца при ИМ имеет весьма неблагоприятный прогноз, нередко внезапно переходит в АВ-блокаду III степени (полную). Поэтому во всех случаях АВ-блокады II степени II типа целесообразно применение временной ЭКС.
АВ-блокада III степени (полная) может развиться в первые часы и дни ИМ. В целом это нарушение предсердно-желудочкового проведения имеет неблагоприятный прогноз, хотя многое зависит от локализации нарушенного проведения и характера замещающего ритма.
Дата добавления: 2015-08-04; просмотров: 654;
