Способы выполнения люмбальной пункции
1. Лежа на боку. Это положение чаще используется и наиболее удобно. Больного укладывают в позе эмбриона. Плечи и таз должны быть перпендикулярны плоскости кушетки.
2. Положение сидя. Больной сидит на каталке, держась за неё руками. Помощник придерживает больного и следит за его состоянием, учитывая вегетативную реакцию. Используется при проведении пневмоэнцефалона и пневмоэнцефалографии.

Впервые люмбальная пункция была произведена в 1789 году Квинке. Больной ложится на бок с максимально согнутыми и приведенными к животу ногами. В этом положении увеличивается расстояние между остистыми отростками. Спинной мозг у взрослого человека заканчивается на уровне верхнего края позвонка L2, ниже этого уровня располагается люмбальная терминальная цистерна, в которой проходят только спинномозговые корешки. У детей спинной мозг заканчивается на один позвонок ниже — у верхнего края позвонка L2, поэтому ребенка можно пунктировать в межостистых промежутках L3—L4, L4—L5 и L5— S1. Взрослого человека пунктировать можно в промежутках L2—L3, L3—L4, L4—L5, L5—S1. Отсчет межостистых промежутков начинают от линии, проведенной через гребни подвздошных костей. Выше этой линии располагается остистый отросток позвонка L3, а ниже — L4.
Пункцию производят после обработки кожи операционного поля (спирт, йод и др.) сверху вниз. Вначале проводят местную анестезию: тонкой иглой вводят внутрикожно и подкожно вплоть до кости 2-3 мл 0,5%-го раствора новокаина, не допуская при этом проникновения иглы и введения раствора в подпаутинное пространство. После такой анестезии производят пункцию подоболочечного пространства с помощью специальной иглы толщиной 0,5-1 мм и длиной 9-12 см, конец которой скошен под углом 45°. Просвет иглы закрывается хорошо подогнанным и легко скользящим мандреном, диаметр которого точно соответствует просвету иглы. Иглу для пункции направляют строго в сагиттальной плоскости и несколько вверх соответственно черепицеобразному расположению остистых отростков. Пункционную иглу (обычно 22 G) вводят по средней линии между остистыми отростками двух смежных позвонков и продвигают под небольшим углом к длинной оси позвоночника. Иглу держат срезом вверх, параллельно волокнам твердой мозговой оболочки, что уменьшает их повреждение.
Игла, пройдя кожу и подкожную клетчатку, проникает через плотную межостистую и желтую связки. Затем, через рыхлую эпидуральную клетчатку и твердую мозговую оболочку. В момент прохождения через последнюю, нередко ощущается чувство «провала». После такого ощущения иглу проводят еще на 1-2 мм и извлекают из иглы мандрен — тогда начинает вытекать ликвор.
Иногда в момент проникновения иглы в подпаутинное пространство больной внезапно ощущает острую стреляющую боль, иррадиирующую в ногу. Это означает, что игла прикасается к корешку конского хвоста. Необходимо слегка оттянуть иглу назад и несколько изменить ее положение, чтобы пациент перестал чувствовать боль.
Извлекая мандрен из иглы, получаем первые капли ликвора, которые могут быть слегка окрашенными путевой кровью (так как в эпидуральном пространстве игла проходит через венозное внутрипозвоночное сплетение). Следующие капли прозрачного ликвора забирают в стерильную пробирку для лабораторного исследования. Если ликвор продолжает вытекать с примесью крови, и по клинике заболевания нет предположения о субарахноидальном кровоизлиянии, то можно произвести вторую пункцию в вышерасположенном межостистом промежутке. При этом ликворобычно вытекает без примеси крови. Однако если кровянистый ликвор продолжает течь, необходимо провести пробу с белой фильтровальной бумагой, на которую помещают одну-две капли ликвора, истекающего из иглы. Следует вставить мандрен в иглу и на протяжении нескольких десятков секунд понаблюдать, как расплывается капля ликвора на белой фильтровальной бумаге. Можно увидеть два варианта. Первый — в центре пятна находятся мелкими фрагментами форменные элементы крови красного цвета, а по окружности имеется бесцветный прозрачный ободок диффундированной жидкости. При таком варианте делаем вывод, что кровь в ликворе путевая. Второй вариант — помещенная на бумагу капля вся расплывается розовым пятном. Это свидетельствует о том, что кровь в ликворе находилась длительно, произошел гемолиз эритроцитов, т. е. у больного имеется субарахноидальное кровоизлияние. В обоих случаях забирают 2-3 мл ликвора и в лаборатории, проведя центрифугирование, определяют микроскопически, какие эритроциты выпали в осадок — свежие (при путевой крови) или выщелоченные (при субарахноидальном кровоизлиянии).
Показания к люмбальной пункции: диагностические и лечебные.
С диагностической целью извлекают 2—3 мл ликвора — этого количества достаточно для проведения основных исследований его состава. Ликвор берут после измерения уровня давления и проведения ликвородинамических проб. После поясничного прокола больного транспортируют в палату на каталке. В течение 1-2 суток он должен соблюдать постельный режим, а первые 1,5-2 часа лежать на животе или на боку.
Ликворное давление измеряют манометром мембранного типа или водным манометром. Водный манометр представляет собой градуированную стеклянную трубку с диаметром сечения просвета не более 1 мм, изогнутую в нижнем отделе под прямым углом. На короткий конец трубки надевают мягкую короткую трубку с канюлей. Канюля служит для присоединения к пункционной игле. Высоту ликворного давления в субарахноидальном пространстве спинного мозга оценивают по уровню столба ликвора в манометре. Нормальное ликворное давление в положении лежа колеблется в пределах 100-200 мм вод. ст. Давление выше 200 мм указывает на гипертензию, а ниже 100 мм оценивается как гипотензия. В норме оно колеблется синхронно с пульсом и дыханием.
С лечебной целью люмбальная пункция используется для введения лекарственных препаратов, кислорода, выведения ликвора при внутричерепной гипертензии, либо для ускорения санации ликвора.
Противопоказания к люмбальной пункции:
Относительные: 1) воспалительные изменения мягких тканей в поясничной области;
2) объемные процессы заднечерепной локализации или височных долей головного мозга (синдром вклинения).
Исследование СМЖ может включать:
- определение клеточного состава и микроорганизмов; клеточный состав определяют в содержимом первой и последней пробирок;
- определение белка, глюкозы и других биохимических показателей;
- реакцию преципитации СМЖ с кардиолипиновым антигеном (VDRL), выявление криптококкового антигена, определение ДНК микроорганизмов и антител к ним;
- определение иммуноглобулинов методом иммуноэлектрофореза (желательно в парных сыворотках), олигоклональных антител, специальные биохимические исследования (определение аммиака, рН, углекислого газа, ферментов и др.) и
- бактериологическое и вирусологическое исследование.
Объём СМЖ, забираемый для анализа, зависит от предполагаемых исследований. Особенно важно иметь достаточно СМЖ для определения клеточного состава.
Если попасть в субарахноидальное пространство после двух или трех попыток не удается, то люмбальную пункцию проводят в положении сидя. Затем больного кладут на бок, измеряют давление СМЖ и берут СМЖ на анализ.
Отсутствие СМЖ в большинстве случаев обусловлено неправильным введением иглы, реже - блокадой субарахноидального пространства на уровне спинного мозга или слипчивым арахноидитом.
Если при пункции повреждается сосуд твердой мозговой оболочки, то в СМЖ может быть кровь.
Чтобы исключить субарахноидальное кровоизлияние, СМЖ берут в несколько пробирок (при повреждении сосуда количество эритроцитов в каждой последующей пробирке будет все меньше, при субарахноидальном кровоизлиянии во всех пробирках оно будет одинаковым).
Кроме того, при субарахноидальном кровоизлиянии надосадочная жидкость после центрифугирования (сразу после пункции!) будет ксантохромной (желтой), а при ранении сосуда - прозрачной. СМЖ может также быть ксантохромной при высоком уровне белка (более 150-200 мг%) и заболеваниях печени.
Противопоказания к люмбальной пункции бывают абсолютными и относительными. С особой осторожностью ее проводят при тромбоцитопении или нарушениях свертывания крови в связи с возможностью кровотечения в эпидуральное или субарахноидальное пространство.
Если есть риск кровотечения, перед люмбальной пункцией профилактически переливают тромбоцитарную массу, свежезамороженную плазму или временно отменяют антикоагулянты.
Люмбальная пункция противопоказана при наличии очагов инфекции кожи или мягких тканей в месте пункции из-за риска инфицирования мозговых оболочек.
При высоком ВЧД (симптомы: головная боль и отек дисков зрительных нервов ) люмбальная пункция может привести к височнотенториальному или мозжечковому вклинению.
Если люмбальная пункция все же необходима, то перед ней проводят КТ или МРТ для исключения объемного образования. Только при подозрении на менингит люмбальную пункцию проводят всегда, независимо от величины ВЧД. При этом используют тонкую иглу (24 G). Если ВЧД превышает 40 мм рт. ст., то берут как можно меньше СМЖ, а после процедуры вводят маннитол , 0,75-1,0 г/кг в/в, и (в отсутствие противопоказаний) - дексаметазон , 4-6 мг в/в каждые 6 ч.
Самое частое осложнение - постпункционная головная боль. Она развивается у 5-10% больных и связана со снижением ВЧД из-за истечения СМЖ через пункционное отверстие. Постпункционная головная боль начинается через 12-48 ч после процедуры и продолжается от нескольких суток до 2 нед. Она усиливается в вертикальном положении и уменьшается в горизонтальном.
Каротидная ангиография — введение контрастного вещества в сосуды головного мозга с последующей рентгенографией черепа. Первое контрастирование сосудов головного мозга было выполнено в 1927 году португальским неврологом Э.Моницем. В России ангиография впервые была произведена в 1929 году.
Церебральную ангиографию применяют для диагностики объемных образований головного мозга и их кровоснабжения, патологии сосудов головного мозга, внутричерепных гематом.
К противопоказаниям для выполнения ангиографии относятся терминальное состояние больного и повышенная чувствительность к йодистым препаратам.
Сосуды головного мозга контрастируют с помощью верографина, омнипака и других препаратов. Контрастное вещество вводят в сосуды головного мозга через общую, внутреннюю сонные артерии (каротидная ангиография), позвоночную (вертебральная ангиография) или подключичную артерии (подключичная ангиография). Эти ангиографии обычно производят пункционным способом.
В последние годы часто применяют ангиографию по методу Сельдингера через бедренную артерию (катетеризационный способ). Таким способом может быть выполнена тотальная церебральная панангиография. В этом случае катетер устанавливают в дуге аорты и вводят 60-70 мл контрастного вещества, что позволяет одновременно заполнить контрастом сонные и позвоночные артерии. Контраст в артерию вводят с помощью автоматического шприца или ручным способом.
Пункцию артерии производят закрытым чрезкожным способом. Больного укладывают на рентгеновский стол, слегка запрокидывают голову, обрабатывают операционное поле антисептиками, производят местную анестезию 0,5—1%-м раствором новокаина (5,0-10 мл). При необходимости эту манипуляцию выполняют под внутривенным или интубационным наркозом. Указательным и средним пальцами левой руки нащупывают ствол общей сонной артерии на уровне нижнего края щитовидного хряща соответственно сонному треугольнику и лежащему на его дне бугорку Шассеньяка. Границами треугольника являются: латерально — m. sternocleidomastoideus, медиально — m. omоhyoideus и сверху — m. digastricus. При нащупывании ствола артерии пальцами слегка отодвигается латерально передний край грудино-ключично-сосцевидной мышцы. Пункцию артерии производят без мандрена, специальными иглами длиной 5-6 см с просветом 1—1,5 мм и срезом под углом не менее 45°. Кожу пунктируют над пульсирующей под пальцами артерией. Нащупав концом иглы пульсирующую стенку сосуда, прокалывают стенку артерии, направление иглы должно быть строго перпендикулярно сосуду. Обычно при пункции, особенно у пожилых людей, прокалывают обе стенки артерии (переднюю и заднюю), что, однако не влечет за собой значительного кровотечения. В тех случаях, когда конец иглы перфорирует заднюю стенку артерии или упирается в нее, иглу осторожно подтягивают назад. Следует следить за тем, чтобы в этот момент игла не наклонялась, так как может на значительном протяжении повредить стенку сосуда. Иглу наклоняют только после появления хорошей пульсирующей струи крови, свидетельствующей о том, что конец иглы находится в просвете сосуда. В этот момент в иглу вводят мандрен, выступающий закругленным концом на 1-2 мм над острием иглы, и проводят ее вместе с мандреном по сосуду на 1-2 см. Больше чем на 2 см вводить иглу в просвет сонной артерии нельзя, так как конец иглы может попасть в bulbus carotis и вызвать спазм артерии, или пройти в наружную сонную артерию.
Иглу фиксируют к коже шеи (пластырем) и подсоединяют переходник от автоматического шприца. Вводят контраст (7-10 мл), после чего производят серию снимков в двух проекциях. В первые 2-3 секунды введения получают изображение артериальной фазы кровотока, в последующие 2-3 секунды — капиллярную и в остальные 3-4 секунды — венозную фазу заполнения сосудов головного мозга. 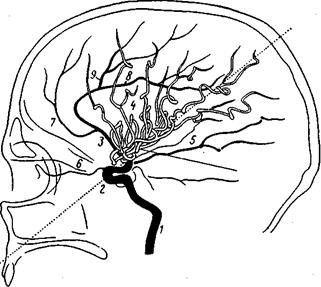
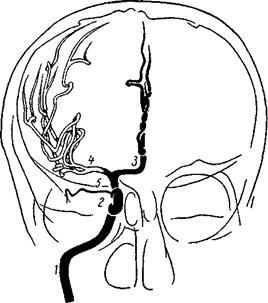
Если каротидная ангиография не обеспечила достаточного заполнения сосудов мозга теменно-затылочной области или имеется подозрение на патологию сосудов задней черепной ямки, производят вертебральную ангиографию.
Позвоночную артерию пунктируют обычно на передней поверхности шеи на уровне поперечных отростков III—V шейных позвонков кнутри от сонной артерии. Ориентиром для поиска артерии в этой области служат передние бугорки поперечных отростков, медиальнее которых располагается эта артерия. Пункцию позвоночной артерии можно производить и в подзатылочной области, там где эта артерия огибает боковую массу атланта и проходит между его задней дужкой и чешуей затылочной кости. Для ангиографии позвоночной артерии можно пользоваться пункцией подключичной артерии. При введении контрастного вещества придавливают периферический отдел подключичной артерии ниже места отхождения позвоночной, и тогда контраст направляется именно в эту артерию.
Для проведения ангиографии необходима специальная рентгеновская аппаратура, способная производить серию снимков с короткой экспозицией, позволяющих улавливать изображения различных фаз прохождения контрастного вещества через внутричерепные сосуды.
При анализе церебральных ангиограмм обращают внимание на наличие деформации, дислокации сосудов головного мозга, наличие бессосудистой зоны и уровень непроходимости (оклюзии, стеноза) магистральных сосудов. Выявляют артериальные, артерио-венозные мальформации и каротидно-кавернозные соустья.
При выполнении ангиографического исследования могут развиваться следующие осложнения: нагноение раневого канала с повторными кровотечениями из места пункции артерии (осложнение, к счастью, редкое); стеноз, окклюзия, эмболия, спазм сосудов мозга, гематома в мягких тканях вокруг пунктированной артерии, аллергические реакции, внесосудистое введение контраста.
Для профилактики таких осложнений необходимо соблюдать следующие условия:
1) ангиографию должен проводить специально подготовленный хирург;
2) необходимо тщательно соблюдать асептику и антисептику;
3) при использовании методики чрезкожной пункции хирург должен обязательно заводить иглу или катетер по сосуду;
4) перед исследованием желательно назначать больному в течение 1-2 дней сосудорасширяющие препараты (папаверин, кавинтон),чтобы не допустить развития спазма, а если все же он проявился, препарат следует ввести в сонную ; артерию;
5)обязательно проводить пробы на чувствительность к контрасту;
6) после извлечения катетера или иглы из сосуда необходимо придавить место пункции на 15-20 минут, а затем наложить груз (200-300 г) на 2 часа;
7) крайне необходимо постоянно наблюдать за местом пункции для своевременной диагностики нарастающей гематомы мягких тканей шеи;
8) при смещении или сдавлении трахеи следует произвести интубацию трахеи, наложить трахеостому, вскрыть гематому.
Ангиографические признаки внутричерепной гематомы
|
|
|

А) бессосудистая зона;
Б) смещение передней мозговой артерии;
В) смещение средней мозговой артерии.
Лечение закрытой черепно-мозговой травмы
Первая помощь пострадавшему с черепно-мозговой травмой, заключается в придании ему удобного горизонтального положения с чуть приподнятой головой.
Если получивший ЧМТ продолжает находиться в бессознательном состоянии, предпочтительней является так называемой спасительное положение – на правом боку, голова запрокинута, либо повёрнута к земле, левая рука и нога согнуты под прямым углом в локтевом и коленном суставах (предварительно надо исключить переломы конечностей и позвоночника).
Эта позиция, обеспечивая свободное прохождение воздуха в лёгкие и беспрепятственное вытекание жидкости изо рта наружу, предотвращает нарушение дыхания вследствие западения языка, затекания в дыхательные пути слюны, крови, рвотных масс.
Все пострадавшие с черепно-мозговой травмой, даже если она с самого начала представляется лёгкой, подлежат транспортировке в дежурный стационар, где уточняется диагноз
В основе лечебной тактики у больных с травмой головного мозга должны лежать в первую очередь данные объективного обследования, а не сам факт перенесенной больным черепномозговой травмы .
Консервативное симптоматическое лечение проводится когда у больного имеется:
l Сотрясение головного мозга;
l Ушиб головного мозга лёгкой степени;
l Ушиб головного мозга средней и тяжёлой степени без признаков сдавления головного мозга;
l Диффузное аксональное поражение вещества головного мозга.
В случае лёгких травм, протекающих с картиной сотрясения мозга, лечение сугубо индивидуальное.
Медикаментозное лечение при сотрясении головного мозга не должно быть агрессивным.
Оно направлено главным образом на нормализацию функционального состояния головного мозга, снятие головной боли, головокружения, беспокойства, бессонницы и др. жалоб.
Консервативного лечения тяжёлых форм черепно-мозговых травм (ушиба головного мозга тяжёлой степени, диффузно-аксонального поражения головного мозга) имеет свои особенности и должно проводится в специализированных нейрохирургических стационарах, в условиях реанимационных отделений.
Принципы консервативного лечения лёгких черепно-мозговых травм:
l Постельный режим в зависимости от течения заболевания;
l Симптоматическое лечение головной боли;
l Назначение транквилизаторов;
l Нормализация давления ликвора;
l Вагосимпатическая блокада или блокады позвоночной артерии;
l На 5-7 сутки назначение ноотропных препаратов, витаминов, сосудистых препаратов.
Воздействие травмирующего агента является пусковым моментом для комплекса патогенетических механизмов, которые в основном сводятся к нарушениям нейродинамических процессов, расстройству тканевого дыхания и энергетического метаболизма, изменению мозгового кровообращения в сочетании с перестройкой гемодинамики, гомеостатическим реакциям иммунной системы и с последующим развитием аутоиммунного синдрома. Сложность и многообразие возникающих в результате ЧМТ патологических процессов, которые тесно переплетаются с процессами адаптации и компенсации нарушенных функций, заставляют проводить консервативное лечение ЧМТ дифференцированно, с учетом клинической формы поражения, возраста и индивидуальных особенностей каждого пострадавшего.
При сотрясении головного мозга (СГМ) в основе патогенеза лежат временные функциональные расстройства деятельности центральной нервной системы, в частности ее вегетативных центров, что ведет к развитию астеновегетативного синдрома. Это и определяет лечебную тактику, направленную на уменьшение дисфункции отдельных групп нейронов и восстановление их функционального синергизма. При лечении сотрясения головного мозга как наиболее легкой формы черепно-мозговой травмы врачи лечебных учреждений часто недооценивают серьезности её последствий, что приводит к стойкому астеновегетативному состоянию и нарушению ликвородинамики.
В комплекс терапии больных с сотрясением головного мозга входит обязательное соблюдение постельного режима в течение 7-10 дней в сочетании с седативным лечением, которое заключается в назначении препаратов, пролонгирующих физиологический сон (анданте и т.д.) во второй половине дня и на ночь. Режим дозированияПродолжительность терапии не должна превышать 2 нед. Препарат следует принимать внутрь непосредственно перед отходом ко сну, через 2 ч после приема пищи или после того, как пациент почувствует, что не может заснуть. Рекомендуемая доза для взрослых - 10 мг. Максимальная суточная доза 10 мг (пациента необходимо предупредить о вреде приема повторной дозы в течение одной ночи). Лицам пожилого возраста препарат назначают в дозе 5 мг (из-за большей чувствительности к снотворным).
Снотворный препарат пиразоло-пиримидинового типа, по химической структуре отличается от бензодиазепинов и других снотворных средств. Существенно снижает латентное время засыпания, продлевает время сна (в первой половине ночи), не вызывает изменений в соотношении различных фаз сна. При применении в дозе 5 мг и 10 мг в течение 2-4 недель не вызывает фармакологической толерантности. Кроме
того, оказывает седативное, незначительно выраженное анксиолитическое, противосудорожное и центральное миорелаксирующее действие. Возбуждает бензодиазепиновые рецепторы (ω) рецепторных комплексов GABA типа А. Взаимодействие с ω-рецепторами приводит к открытию нейрональных ионоформных каналов для ионов хлора, развитию гиперполяризации и усилению процессов торможения в ЦНС.
Основным клиническим симптомом черепно-мозговой травмы является головная боль. Для купирования головной боли применяется большое количество медикаментозных средств. Назначение обезболивающих средств должно производится с учётом ликворного давления. Например, при повышенном ликворном давлении назначение цитрамона, содержащего кофеин – нецелесообразно.
В лечении сотрясения головного мозга патогенетически обосновано применение глютаминовой кислоты, пикамилона (0.5 г внутрь 3 раза в день), являющейся аминокислотой, окисляющейся непосредственно в мозге и принимающей участие в регуляции окислительного обмена. Она способствует выделению медиаторов (адреналин) и проявляет выраженные деполяризующие свойства. Хорошо показал себя в лечении сотрясения головного мозга препарат мексидол. Механизм действия препарата определяют прежде всего его антиоксидантные свойства, способность стабилизировать биомембраны клеток, активировать энергосинтезирующие функции митохондрий, модулировать работу рецепторных комплексов и прохождение ионных токов, усиливать связывание эндогенных веществ, улучшать синаптическую передачу и взаимосвязь структур мозга.
Благодаря этому механизму действия, препарат оказывает церебропротекторное, ноотропное, противогипоксическое, транквилизирующее, противосудорожное, антиалкогольное, антистрессорное и вегетотропное действие. Кроме того, он обладает способностью улучшать мозговое кровообращение, ингибировать агрегацию тромбоцитов. Мексидол повышает резистентность организма к действию различных экстремальных повреждающих факторов, таких как гипоксия, ишемия, различные интоксикации. Мексидол оказывает отчетливое антигипоксическое и противоишемическое действие. При сотрясении головного мозга применяется в дозировке: 100-250 мг(2-5мл) в/в или в/м 2-3 раза в сутки 10-15 дней, затем по 125-250мг (1-2 таб) 3 раза в сутки 2-4 недели.
Критериями для расширения режима следует считать стабилизацию вегетативных реакций, исчезновение головной боли, головокружения (Бетавер -внутрь, по 8–16 мг 3 раза в сутки.) нормализацию сна и аппетита.
Учитывая тот факт, что ликворное давление при сотрясении головного мозга в 19-20% случаев повышено, в 25% понижено и в 55% нормальное, при поступлении в стационар пациенту необходимо выполнить люмбальную пункцию, что позволяет определить уровень внутричерепного давления и правильно выбрать терапию. При этом обязательно манометрическое измерение ликворного давления с фиксацией его результата в историю болезни.
При гипертензии назначают перорально лазикс (фуросемид) по 40 мг 1 раз в сутки или верошприрон по 1табл. 1 раз в сутки.
При пониженном давлении необходимо внутривенное введение изотонических растворов (физ раствор 0,9%, раствор глюкозы 5%) 500 – 600 мл 1 раз в день три-четыре дня. Срок стационарного лечения при сотрясении головного мозга 1-2 недели с последующим амбулаторным наблюдением в течение 7-10 дней.
При сотрясении головного мозга в комплекс лечебных мероприятий должна включаться так называемая рефлекторная-медикаментозная терапия - проведение новокаиновых блокад – вагосимпатического узла, симпатического сплетения позвоночных артерий задним доступом и т.д.). Особенно это важно при получении больным краниоцервикальной травмы головного мозга. Причиной возникновения этого вида сочетанной черепно-мозговой травмы является разгибательно-сгибательный механизм в шейном отделе при получении черепно-мозговой травмы. Наиболее характерен этот механизм получения травмы при дорожно-транспортных происшествиях.
Ушибы головного мозга легкой и средней степени в отличие от сотрясения сопровождаются морфологическими повреждениями сосудов и (или) вещества головного мозга, что проявляется очаговой неврологической симптоматикой различной интенсивности, субарахноидальным и интрацеребральным кровоизлиянием, а также переломами костей свода и (или) основания черепа. Субарахноидальное кровоизлияние, даже самое незначительное, ведет к сосудистому спазму, который, в свою очередь, способствует гипоксии мозга с метаболическими нарушениями и отеком-набуханием мозговой ткани. Общемозговая симптоматика легкой черепно-мозговой травмы более интенсивна и сохраняется более длительно, нежели при сотрясении головного мозга, что и определяет сроки медикаментозной терапии.
В комплекс терапии больных с ушибом головного мозга входит также обязательное соблюдение постельного режима в течение 10-12 дней в сочетании с седативным лечением, которое заключается в назначении препаратов, пролонгирующих физиологический сон (анданте, (залеплон) и т.д.). Рекомендуемая доза для взрослых – 10 мг. Пожилым людям – 5 мг. Принимать внутрь, непосредственно перед сном, желательно в постели. Длительность лечения: не более 2-х недель.
При поступлении в стационар пациенту, до проведения диагностических манипуляций необходимо провести эхоэнцефалосконию, а уже после этого люмбальную пункцию для определения ликворного давления и наличия субарахноидального кровоизлияния. Люмбальные пункции необходимо проводить до санации ликвора раз в три-четыре дня.
Для купирования сосудистого спазма, который при легкой черепно-мозговой травме обусловливает преходящую неврологическую очаговую симптоматику, применяют стугерон (циннаризин), папаверин, эуфиллин в терапевтических дозах наряду. Быстрая ликвидация сосудистого спазма и удаление излившейся крови уменьшают экспозицию антигенов мозга на иммунокомпетентные клетки крови, что сокращает влияние антигенного стимула и снижает интенсивность иммунного ответа. Аутоиммунный процесс либо не развивается, либо протекает менее интенсивно. Этому же способствует и назначение антигистаминных и десенсибилизирующих средств в терапевтических дозировках на протяжении 1-1.5 недель.
В последнее время для лечения ушибов головного мозга различной степени тяжести, особенно сопровождающимися субарахноидальным кровоизлиянием, широко применяется препарат церебролизин.
Церебролизин содержит низкомолекулярные биологически активные нейропептиды, которые проникают через гематоэнцефалический барьер и непосредственно поступают к нервным клеткам. Препарат обладает органоспецифическим мультимодальным действием на головной мозг, т.е. обеспечивает метаболическую регуляцию, нейропротекцию, функциональную нейромодуляцию и нейротрофическую активность.
Церебролизин защищает нейроны от повреждающего действия лактацидоза, предотвращает образование свободных радикалов, повышает выживаемость и предотвращает гибель нейронов в условиях гипоксии и ишемии, снижает повреждающее нейротоксическое действие возбуждающих аминокислот (глутамата).
При острых состояниях (ишемический инсульт, черепно-мозговая травма, осложнения нейрохирургических операций) церебролизин рекомендуется вводить в виде капельных инфузий в ежедневной дозе 10-60 мл в 100-250 мл физиологического раствора в течение 60-90 минут. Продолжительность курса 10-25 дней. По данным исследования Koenig et al, 2000 наибольший эффект от лечения достигается при применениицеребролизина по 50 мл в/в в 50 мл NaCl через 6ч после травмы. Длительность лечения должна достигать 21 день
Дегидратация при черепно-мозговой травме проводится в зависимости от величины внутричерепного давления и заключается в применении лазикса (0.5-0.75 мг/кг) парентерально или внутрь, глицерина (70-75 мл) внутрь. Критерием эффективности является диурез 1.5-2 л, вызванный приемом этого салуретика. Глицерин в дозе 1-1.5 г/кг снижает внутричерепное давление на 50-120 мм вод. ст. сроком на 3-3.5 часа. Чередуя прием этого препарата с лазиксом, следует добиваться равномерного гипотензивного эффекта в течение суток. При проведении дегидратации необходимо помнить, что у пожилых больных в 20-30% наблюдений в остром периоде отмечается ликворная гипотензия. Этот момент подчеркивает важность люмбальной пункции для определения лечебной тактики.
По сочетанию патогенетических факторов ушиб головного мозга средней тяжести не отличается от ушиба мозга легкой степени, однако стойкие очаговые нарушения, более выраженная общемозговая симптоматика и вегетативные расстройства свидетельствуют о весьма значительной интенсивности патогенетических нарушений, что настоятельно диктует необходимость внимательного контроля за состоянием больного и более активной терапии. Характерной чертой ушиба головного мозга средней степени является неустойчивость компенсации в остром периоде и возможность углубления расстройств при несвоевременно начатой или неадекватной терапии. При ушибе мозга средней тяжести морфологическое повреждение структуры последнего и массивное субарахноидальное кровоизлияние приводит к проникновению протеолитических ферментов через гематоэнцефалический барьер, что ведет к утяжелению неврологической симптоматики и состояния больных. Поэтому уже при данной форме поражения показано применение ингибиторов протеаз (контрикал, гордокс, трасилол), которые способствуют уменьшению проницаемости сосудистой стенки и капилляров мозга. В настоящее время наиболее широко для этой цели используется контрикал по 10 000 ЕД 3 раза в сутки на 150 мл 5% раствора глюкозы 4-6 дней внутривенно. При ушибе головного мозга средней степени глютаминовую кислоту более целесообразно применять в виде 1% раствора, вводимого по 400 мл внутривенно 1 раз в день. При сохраненном сознании вместо аминалона назначают ноотропил в капсулах по 0,4 г 3-4 раза в день, а при нарушенном сознании пирацетам (5 мл 20% раствора 2 раза в сутки внутривенно).
Дегидратационная терапия усиливается введением 10 мл 2.4% раствора эуфиллина в сочетании с лазиксом (20-40 мг) внутривенно до двух раз в сутки. Подобная стимуляция диуреза создает благоприятный градиент в системе: ткань - интерстициальное пространство - кровь.
В настоящее время изменились подходы и в назначении физиотерапевтических процедур при черепномозговой травме.
Сложности целенаправленного и систематического поиска специфических эффектов лечебных факторов физиотерапевтических процедур обусловили гиперболизацию принципов универсальности использования любых физических факторов, применяемых в физиотерапии, при различных заболеваниях, единства механизмов лечебного и профилактического действия природных и искусственных физических факторов, господствовавших в физиотерапии XX в. Между тем врачам хорошо известно, что физические факторы при различных заболеваниях обладают неодинаковой физиотерапевтической эффективностью. Неодинаковая природа заболеваний предполагает сочетание разных патогенетических вариантов (синдромов).
Исходя из этого, реакции организма на физический фактор физиотерапевтической процедуры специфичны для определенного состояния организма, хотя лечебные эффекты иногда развиваются на основе общих (неспецифических) реакций организма.
Такая специфичность требует целенаправленного выбора фактора физиотерапии и методики его применения, составляющего сущность патогенетического действия лечебных физических факторов. В этих условиях следование принципам «универсальности» и мнимого «единства» механизмов лечебного воздействия физиотерапии практически лишает врача возможности оптимального выбора лечебных физических факторов. Провести грань между специфическим и неспецифическим действием многих лечебных факторов физиотерапии сложно. Многие из них обладают несколькими эффектами, выраженными в разной степени, поэтому лучше ориентироваться на доминирующий лечебныйэффект.
Физические методы лечения направлены на улучшение мозговой гемодинамики (сосудорасширяющие, гипокоагулирующие методы), активизацию метаболизма нервной ткани и ее функциональных свойств (энзимостимулируюшие методы), коррекцию последствий травм (психостимулирующие методы), повышение тонуса организма (тонизирующие методы) и снижение повышенного давления ликвора (мочегонные методы).
Сосудорасширяющие методы: гальванизация и лекарственный электрофорез вазодилататоров и сти1муляторов мозгового кровообращения. (актовегин, инстенон, йщдистый калий, эуфиллин, аминазин и т.д.)
Энзимостимулирующие методы: лекарственный электрофорез стимуляторов метаболизма, воздушные ванны, трансцеребральная УВЧ-терапия, ИК- лазеротерапия.
Мочегонные методы: низкоинтенсивная ДМВ-терапия, хлоридные натриевые ванны.
Гипокоагулирующий метод. ЛОК.
Психостимулирующий метод: кислородные ванны.
Седативные: токи Дарсонваля, Фарадея на голову, электросон, массаж воротниковой зоны, шейного отдела.
Клиническая картина ушиба головного мозга тяжелой степени обусловлена вовлечением в патологический процесс подкорковых образований и ствола головного мозга, что проявляется преобладанием диэнцефального и мезенцефалобульбарного синдрома. В связи с этим, объем лечебных мероприятий значительно расширяется и должен быть направлен в первую очередь на устранение патологических факторов, имеющих решающее значение в цепи патогенеза. При этом, патогенетическая терапия должна проводиться одновременно с симптоматической коррекцией системной гемодинамики и дыхания. В комплекс лечебных мероприятий ушиба головного мозга в последнее время широко используется назначение мексидола. В проведенных исследованиях было показано, что Мексидол оказывает церебральный вазодилятационный эффект, снижает показатели мозгового сосудистого сопротивления, существенно увеличивает пульсовые колебания мозговых сосудов и способствует гемодинамическим сдвигам, способствующим улучшению оттока крови в венозную систему, не оказывая при этом существенного влияния на системное артериальное давление. У больных с ЧМТ, получавших Мексидол, отмечался существенный регресс расстройств сознания при их оценке по ШКГ. Значительно быстрее и отчетливее, в более ранние сроки восстанавливались функции двигательной сферы, наблюдалась положительная динамика в восстановлении координаторных, мнестических и когнитивных функций. Мексидол оказывал позитивное влияние на больных, имеющих вестибулярные расстройства, уменьшая неуверенность при ходьбе, несистемное головокружение, быстрее регрессировали рефлексы орального автоматизма. При ушибе головного мозга терапевтическая дозировка обычно следующая: 200-500 мг (4-10мл) в/в струйно или капельно 1-2 раза в сутки 10-15 дней. Субъективный и объективный позитивный эффект при лечении Мексидолом наблюдается, как правило, к концу недели после начала терапии.
При нарушении периферического дыхания проводится восстановление свободной проходимости дыхательных путей, интубация трахеи эндотрахеальной трубкой на срок до 3 сут. В дальнейшем, при отсутствии возможности адекватного дыхания следует выполнять трахеостомию. Нарушение центральной регуляции дыхания в большинстве случаев требует перевода на искусственную вентиляцию легких до восстановления нормального ритма дыхательных движений. Учитывая развитие у пострадавших с ТЧМТ так называемого синдрома "шокового легкого", особое значение необходимо придавать мероприятиям, направленным на профилактику аспирационной пневмонии, развитие которой весьма вероятно на фоне указанного синдрома. Наиболее эффективны в этих случаях перкуссионный массаж грудной клетки, вибрационный массаж с последующей аспирацией содержимого трахеобронхиального дерева, содовые ингаляции для ощелачивания кислого содержимого, попадающего в легкие из желудка и ротоглотки, а также ингаляции протеолитических ферментов, фитонцидов не реже 4-6 раз в сутки. При массивной аспирации с ателектазом показана санационная бронхоскопия. В специализированных учреждениях при наличии опытного анестезиолога целесообразна высокая (на уровне II-VI грудных сегментов спинного мозга) длительная перидуральная блокада (5 мл 2% раствора лидокаина) через 4-6 ч с момента поступления пострадавшего с ТЧМТ в течение 24-48 ч (не более!). Этот метод эффективен в профилактике синдрома "шокового легкого", однако его проведение требует определенного опыта врачей и медицинских сестер. Лечение нарушений системной гемодинамики должно проводиться по принципу "от простого к сложному", поскольку ятрогенные ошибки в терапии пострадавших с тяжелым ушибом головного мозга чреваты серьезными последствиями.
Устранение гиповолемии внутривенным введением крупномолекулярных декстранов (400 мл полиглюкина), реоглюмана и гемодеза, как правило, способствует стабилизации артериального давления. С этой же целью хорошо зарекомендовал себя раствор маннитола на полиглюкине: 30 г маннитола и 400 мл полиглюкина (Уваров Б.С. и др., 1983). Неустойчивость артериального давления при полноценном плазматическом объеме ОЦК свидетельствует о снижении сосудистого тонуса, при дисфункции сосудодвигательного центра в результате обратимых гипоксических изменений или морфологического повреждения. Купируется это состояние введением 50 мг 5% раствора эфедрина, как наиболее мягко действующего вазопрессора (15 мг внутривенно на 10 мл 5% раствора глюкозы и 35 мг внутримышечно). Отсутствие или кратковременный эффект от перечисленных выше мероприятий может косвенно указывать на развитие острой надпочечниковой недостаточности, и лишь тогда возникает необходимость в применении кортикостероидов. Принципиальным в этом смысле является использование суспензии гидрокортизона, так как только она содержит фракцию минералокортикоидов, обусловливающих сосудистый эффект гормонов. Более редкой причиной нарушения системной гемодинамики является гипокапния, возникающая в результате гипервентиляции, когда этим приемом пытаются купировать отек-набухание головного мозга. При выраженной внутричерепной гипертензии повышение артериального давления носит компенсаторный характер - оно направлено на сохранение мозгового кровотока. Поэтому мероприятия по снижению артериального давления должны проводиться с осторожностью, так как относительная артериальная гипотония может вести к некомпенсированному уменьшению мозгового кровотока, вплоть до его прекращения. Использование гипотензивных средств должно сопровождать адекватное снижение внутричерепного давления, которое при тяжелом ушибе головного мозга достигает критических величин (более 350 мм вод. ст.). В подобных случаях необходимо соблюдать принцип равномерности дегидротационной терапии. Практически это осуществляют следующим образом: утром, во время люмбальной пункции медленно (под мандреном) в течение 10 – 15 мин выводят 10-15 мл ликвара; через 2-3 ч вводят 10 мл 2.4% раствора эуфиллина с лазиксом (20 мг); еще через 3-4 ч следует инфузия 5-10% раствора маннитола (30-60 г), после чего, спустя 4-5 ч, внутривенное введение лазикса и эуфиллина повторяют, а на ночь дают 50-70 г глицерина внутрь. При необходимости в 6-7 ч утра дополнительно вводят 20 мг лазикса внутривенно. Приведенная схема дегидратации в большинстве случаев обеспечивает устойчивое снижение внутричерепного давления, что способствует спонтанному снижению артериального давления до нормальных величин. Высокая артериальная гипертензия при безопасном уровне внутричерепного давления может препятствовать восстановлению ауторегуляции мозгового кровообращения. Поэтому его надо корригировать внутримышечным введением 0.5-1 мл 5% раcтвора пентамина или 4-6 мл 0.5% раствора дибазола. Следует постоянно помнить, что инфузию маннитола или другого осмодиуретика целесообразно всегда предварять введением лазикса. Это позволит избежать перегрузки малого круга кровообращения (отек легких) в результате транзиторной гиперволемии и будет способствовать беспрепятственному венозному оттоку из полости черепа. Интенсивная мочегонная терапия ведет к быстрому развитию дефицита калия в организме больного, который необходимо компенсировать глюкозо-калиево-инсулиновой смесью Лабори. Эта смесь представляет собой 400 мл 10% раствора глюкозы с добавлением 10 ЕД инсулина и 5% раствора хлорида калия с таким расчетом, чтобы больной в сутки получал не менее 3-4 г калия. При отсутствии почечной недостаточности и обильном диурезе можно не опасаться гиперкалиемии. Ионы калия, проникая в клетки мозга, конкурируют с ионами натрия, что уменьшает гидрофильность тканей. Уменьшение спазмогенного влияния симпатической нервной системы достигается блокадами звездчатого узла или синокаротидной зоны 1% раствором новокаина до 4 раз в сутки. Хорошее терапевтическое действие при лечении нарушений микроциркуляции в мозге оказывает реополиглюкин (400 мл), введение которого можно повторять дважды в сутки. При диэнцефальном синдроме с наклонностью к гиперергическим реакциям (высокое артериальное давление, тахикардия, тахипноэ, упорная гипертермия) необходима нейровегетативная блокада, глубина и продолжительность которой зависят от выраженности дизнцефально-катаболических проявлений, возникающих на 2-3-и сутки после тяжелого ушиба головного мозга и продолжающихся в течение 4-6 суток. Для нейровегетативной блокады предпочтительнее дроперидол (5-10 мг), седуксен (10 мг), димедрол (40 мг) и пирроксан (10-20 мг), которые вводятся одновременно внутримышечно или (реже) внутривенно. Введение указанной литической смеси целесообразно чередовать с применением тиопентала натрия (300 мг 10% раствора внутримышечно до 3 раз в сутки). Не препятствуя распространению возбуждения по аксонам нейронов, они уменьшают возбудимость коры головного мозга, снижают потребность мозга в кислороде и одновременно увеличивают выведение СО 2.. Как и другие барбитураты, эти препараты уменьшают уровень лактата и восстанавливают метаболизм буферных оснований в мозге. При недостаточности медикаментозной нейровегетативной блокады и устойчивости гипертермии прибегают к физическому охлаждению (высушивание мокрых тканей на больном с помощью вентилятора, обкладывание пузырями со льдом) до снижения температуры тела до нормального или субнормального уровня (36,5-37,5 С). Перед началом физического охлаждения больному целесообразно внутривенно ввести 20 мл 20% раствора оксибутирата натрия, 5 мг дроперидола и 50-100 мг 5% раствора никотинамида. Показано также использование ингибиторов простагландинов (ацетилсалициловая кислота, реже индометацин), способствующих улучшению микроциркуляции в мозге и нормализации терморегуляции. При гипертермии инфекционного генеза следует применять антибиотики широкого спектра действия, путь введения которых (внутримышечно, внутривенно, эндолюмбально, интракаротидно) зависит от вида и степени выраженности воспалительного осложнения. Показания к хирургическому лечению при тяжелом ушибе головного мозга возникают при внутричерепных гематомах, очагах размозжения мозга, пневмоцефалии, вдавленных переломах черепа, отеке и дислокации головного мозга, вызванных ростом неудаленного контузионного очага. Эффективным методом лечения и профилактики гипоксических состояний при ушибе мозга тяжелой степени с очагами размозжения больших полушарий является гипербарическая оксигенация. Наиболее эффективна она у больных с поражением диэнцефального и мезэнцефального отделов ствола мозга вторичного генеза. Оптимальным режимом является давление 1.5-1.8 атм в течение 25-60 мин ( при мезэнцефальных поражениях 1.1-1.5 атм в течение 25-40 мин). Противопоказаниями к гипербарической оксигенации при ушибе головного мозга тяжелой степени являются: неудаленная внутричерепная гематома, неустраненные нарушения проходимости верхних дыхательных путей, двусторонняя пневмония, выраженный эпилептический синдром, первичное страдание ствола мозга на бульбарном уровне и другие индивидуальные противопоказания, устанавливаемые специалистом (Касумов Р.Д. и др.,1982). Период стационарного лечения зависит от интенсивности восстановительных процессов, активности мероприятий по реабилитации и составляет в среднем 1.5-2 мес.
Оперативное лечение черепно-мозговой травмы
Оперативное лечение черепно-мозговой травмы должно производится в условиях специализированного нейрохирургического стационара или выполняться врачом-нейрохирургом.
Дата добавления: 2015-07-22; просмотров: 2260;
