Острый перикардит
Прежде всего следует классифицировать типы перикардита по клиническим признакам и этиологии (табл. 194-1), поскольку именно в этом случае в патологический процесс наиболее часто вовлекается перикард.
Боль, шум трения перикарда, ЭКГ-изменения, выпот в перикарде с развитием тампонады сердца и парадоксальный пульс — основные признаки многих форм острого перикардита. Мы рассмотрим их до обсуждения наиболее распространенных форм этого заболевания.
Боль представляет собой важнейший, однако достаточно вариабельный симптом различных форм острого перикардита. Она обычно отмечается при остром инфекционном перикардите и при многих его формах, связанных преимущественно с гиперчувствительностью или аутоиммунными процессами, однако часто отсутствует при медленно развивающемся туберкулезе, пострадиационном и уремических перикардитах, при перикардите, связанном с новообразованиями. Боль при перикардите обычно достаточно выражена, ее характер и локализация были рассмотрены в гл. 4. Боль, как правило, локализуется в центре грудной клетки, иррадиирует в область спины и трапециевидного гребня. Часто боль носит характер плевральной — является острой, усиливается при вдохе, сопровождается кашлем, меняется при изменении положения тела. Реже она бывает постоянной, сжимающей, иррадиирующей либо в одну, либо в обе руки и напоминающей этим боль при ишемии миокарда, вследствие чего острый перикардит часто принимают за инфаркт миокарда. Характерно, однако, что боль при перикардите исчезает в положении больного сидя и наклоне вперед. Отдифференцировать перикардит от острого инфаркта миокарда еще сложнее при остром перикардите, когда уровень сывороточных трансаминаз повышается до 80 ЕД. При остром перикардите, однако, уровень MB-изоэнзима креатинкиназы не поднимается.
Шум трения перикарда — наиболее важный физикальный признак. Он может иметь до трех компонентов за один сердечный цикл, как описано в гл. 177, иногда он выявляется только при сильном давлении диафрагмы стетоскопа на прилежащую грудную стенку. Шум трения перикарда чаще всего выслушивается во время выдоха, в положении больного с наклоном вперед, либо в положении лежа на левом боку. Шум трения перикарда обычно носит непостоянный, преходящий характер. Громкий скрипящий звук может исчезать в течение нескольких часов и появляться затем на следующий день.
На ЭКГ при остром перикардите без массивного выпота (см. также гл. 178) обычно выявляют распространенный подъем сегмента ST, захватывающий 2— 3 стандартных отведения от конечностей и отведения с V2 no V6, с реципрокной депрессией сегмента ST только в отведениях aVR и V1 без существенных изменений комплекса QRS, за исключением редких случаев уменьшения его вольтажа. Через несколько дней сегмент ST возвращается к изолинии, после чего наблюдается инверсия зубца Т. В отличие от этого при остром инфаркте миокарда реципрокная депрессия сегмента ST обычно более выражена, имеются изменения комплекса QRS, в частности, появление зубца Q, провал зубца R или уменьшение его амплитуды; инверсия зубца Т обычно происходит до того, как сегмент ST становится изоэлектрическим. Для дифференцирования острого перикардита от острого инфаркта миокарда полезно иметь серию ЭКГ. Синдром ранней реполяризации является вариантом нормы, он также может сопровождаться распространенным подъемом сегмента ST, наиболее выраженным в левых прекордиальных отведениях. Однако при этом состоянии зубцы Т обычно высокие, а отношение ST/T хотя и меньше 0,25, но все же превышает таковое при остром перикардите. Депрессия сегмента PR (ниже уровня сегмента ТР) также нередко встречается при остром перикардите. При наличии обильного выпота в перикарде вольтаж комплекса QRS уменьшается. Иногда наблюдаются суправентрикулярная экстрасистолия и мерцание предсердий.
Таблица 194-1. Классификация перикардитов
I. Клиническая классификация
А. Острые перикардиты (менее 6 нед)
1. Фибринозный
2. Выпотной (или геморрагический) Б. Подострые перикардиты (от 6 нед до 6 мес)
1. Констриктивный
2. Констриктивно-выпотной В. Хронические перикардиты (более 6 мес)
1. Констриктивный
2. Выпотной
3. Адгезивный (неконстриктивный)
II. Этиологическая классификация А. Инфекционные перикардиты
1. Вирусный
2. Гнойный
3. Туберкулезный
4. Грибковый
5. Другие инфекции (сифилитический, паразитарный) Б. Неинфекционные перикардиты
1. При остром инфаркте миокарда
2. При уремии
3. При новообразованиях а) при первичных опухолях (доброкачественных или злокачественных) б) при метастазах опухолей в перикард
4. При микседеме
5. Холестериновый
6. Хилоперикард
7. При травмах а) проникающих через грудную стенку б) не проникающих через грудную стенку
8. При аневризме аорты
9. Постлучевые
10. Связанные с наличием дефекта в межпредсердной перегородке
11. Связанные с тяжелой хронической анемией
12. При инфекционном мононуклеозе
13. При семейной средиземноморской лихорадке
14. Семейные перикардиты Mulibrey nanism'
15. При саркоидозе
16. Острый идиопатический
В. Перикардиты, вероятно связанные с гиперчувствительностью или аутоим-мунностью
1. Ревматический
2. Коллагеновые сосудистые заболевания а) системная красная волчанка б) ревматоидный артрит в) склеродермия
3. Вызванные лекарственными препаратами а) новокаинамидом б) гидралазином в) другими
4. После травмы или повреждения сердца а) после инфаркта миокарда (синдром Дресслера) б) постперикардиотомический
' Аутосомно-рецессивный синдром, характеризующийся задержкой роста, мышечной гипотонией, гепатомегалией, изменениями глаз, увеличеним желудочков мозга, задержкой умственного развития и хроническим констриктивным перикардитом.
Выпот в перикарде. Сопровождаемый обычно одним или несколькими упомянутыми выше проявлениями перикардита и увеличением сердечного силуэта, выпот в перикарде имеет особенное значение с клинической точки зрения в тех случаях, когда он появляется в течение относительно короткого времени. Дифференцирование от увеличенного сердца может представлять значительные трудности, однако тоны сердца при наличии выпота становятся слабыми. Шум трения может исчезать или ясно выслушиваться. Верхушечный толчок может исчезать, но иногда он хорошо пальпируется медиально от левой границы сердечной тупости. На рентгенограмме грудной клетки сердечный силуэт может иметь конфигурацию «бутыли с водой», однако может быть и нормальным или почти нормальным. Перикардиальные жировые линии можно видеть глубоко внутри кардиоперикардиального силуэта. При флюороскопическом обследовании выявляют снижение желудочковой пульсации. Если выпот значительный, площадь сердечной тупости увеличивается, а везикулярное дыхание часто выслушивается в области угла левой лопатки, что, по-видимому, является следствием компрессии легкого (симптом Юэрта).
Диагностика перикардиального выпота. Эхокардиография (гл. 179) — наиболее эффективный и доступный метод диагностики, обладающий достаточной чувствительностью и специфичностью, простой в выполнении, неинвазивный, безвредный; может быть выполнен у постели больного. При наличии небольшого выпота в перикарде выявляется относительно свободное от эхо-сигнала пространство между задней частью перикарда и задней частью эпикарда левого желудочка. При большем объеме выпота это пространство располагается между передней частью перикарда правого желудочка и париетальной частью перикарда непосредственно под передней грудной стенкой (рис. 194-1). У больных со значительным выпотом сердце может свободно колебаться внутри перикардиального мешка, при значительной выраженности процесса это движение может вызвать нарушение электрической функции сердца. Несмотря на то что выполнение эхокардиограммы в М-режиме обычно достаточно для установления наличия выпота в перикарде, двухмерная эхо-кардиограмма более информативна, поскольку позволяет точнее локализовать процесс и количественно оценить объем жидкости в перикарде. При наличии тампонады во время вдоха наблюдается увеличение диаметра правого желудочка и уменьшение диаметра левого желудочка и диаметра левого предсердно-желудочкового (митрального) клапана при его открытии. Часто регистрируется позднее диастолическое движение внутрь (коллапс) свободной стенки правого желудочка и правого предсердия. Диагноз наличия жидкости в перикарде или его утолщения может быть подтвержден одним из следующих методов.
1. Катетеризация сердца. Катетер проводят в правое предсердие и поворачивают таким образом, чтобы его конец вошел в контакт с латеральной стенкой правого желудочка. При наличии выпота или утолщения перикарда конец катетера отделен от рентгеноконтрастных легких непрозрачной полосой.
2. Ангиокардиография. Контрастное вещество быстро вводят в правое предсердие, и в этом случае латеральная стенка отделена от края сердечного силуэта.
В тех случаях, когда считают необходимым удалить перикардиальную жидкость с диагностическими или лечебными целями, иглу, прикрепленную к правильно заземленному ЭКГ-отведению, вводят в перикардиальное пространство, при этом обычно используют субксифоидальный доступ. До того как жидкость будет удалена, следует измерить интраперикардиальное давление. С появлением выпота жидкость почти всегда приобретает признаки экссудата. При туберкулезе или опухолях жидкость имеет геморрагический характер, однако это может быть характерно и для выпота, сопровождающего ревматическую лихорадку или синдром посттравматического повреждения сердца (см. ниже). Изредка геморрагическая жидкость появляется в экссудате при уремическом перикардите, а также при гемоперикарде, развившемся после инфаркта миокарда, особенно в случае применения антикоагулянтов.
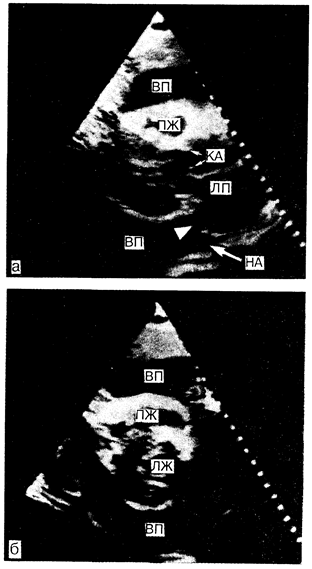
Рис.194-1. Двухмерное изображение и изображение из парастернальной области систолы у больного со значительным выпотом в перикарде, окружающем все сердце.
Стрелками указано распространение жидкости за левое предсердие и вперед в область нисходящей грудной аорты, а — двухмерное изображение; б — изображение в коротком размере. Обозначения: НА— нисходящая аорта; КА — клапан аорты; ЛП — левое предсердие; ЛЖ — левый желудочек; ВП — выпот в перикарде; ПЖ — правый желудочек (с изменениями из PC Come (Ed). Diagnostic Cardiology: Noninvasive imaging techniques. — Philadelphia, Lippincott 1985)
Сердечная тампонада. Накопление жидкости в перикарде в количествах, достаточных для того, чтобы вызвать серьезное затруднение току крови в желудочки, может вызвать тампонаду сердца. Количество жидкости, необходимое для того, чтобы вызвать это критическое состояние, может быть равным всего 250 мл, если жидкость накапливается быстро; оно может составлять и более 1000 мл, когда выпот накапливается медленно и перикард имеет возможность растянуться и адаптироваться к увеличенному объему жидкости. Объем жидкости, приводящий к развитию тампонады, находится в прямой зависимости от толщины миокарда желудочка и в обратной зависимости от толщины париетального перикарда. Тампонада чаще всего является следствием кровоизлияния в область перикардиального мешка после операций на сердце, травм (включая перфорацию сердца при диагностических процедурах), при туберкулезе, опухолях (чаще всего при раке легких и молочной железы, лимфомах). Она может возникать также при остром вирусном или идиопатическом перикардите, пострадиационном перикардите, почечной недостаточности во время диализа, гемоперикарде, развившемся вследствие применения при любой форме острого перикардита антикоагулянтов.
Клинические проявления тампонады — это следствие падения сердечного выброса и системного венозного застоя. Однако классическая картина, заключающаяся в падении АД, повышении венозного давления и маленьком малоподвижном сердце с глухими сердечными тонами, обычно встречается лишь при выраженной тампонаде, возникающей в течение минут, как, например, при травме сердца. Чаще тампонада развивается постепенно, клинические проявления напоминают таковые при сердечной недостаточности и включают одышку, ортопноэ, увеличение печени, венозную гипертензию в яремных венах. Следует проявлять высокую степень настороженности в отношении тампонады сердца, поскольку у многих больных отсутствуют явные признаки, могущие вызвать за болевание перикарда. Поэтому наличие тампонады следует подозревать у любого больного с гипотензией и увеличенным венозным давлением в яремных венах, когда регистрируется выраженное снижение части «х», при этом снижение части «у» может быть уменьшено или отсутствовать. Тампонаду сердца следует подозревать в случаях расширения границ абсолютной тупости сердца вдоль передней стенки грудной клетки, наличия парадоксального пульса (см. ниже), относительно чистых легочных полей, уменьшения пульсации сердечного контура при рентгеноскопии, уменьшения амплитуды комплекса QRS, электрической альтернации зубца Р, комплекса QRS, зубца Т. Положительный признак Куссмауля (см. ниже) при тампонаде сердца встречается редко, как и перикардиальный удар. Наличие этих признаков свидетельствует о начале процесса организации и констрикции эпикарда в дополнение к выпоту. Поскольку немедленно начатое лечение может сохранить жизнь больному, для установления диагноза следует незамедлительно использовать все возможные методы, включая эхокардиографию с последующей катетеризацией. Последний метод позволяет выявить повышение давления в правом предсердии с выраженной волной х, но не волной у. Перикардиальное давление повышено и становится равным давлению в правом предсердии. Наблюдается «выравнивание» давлений: давление заклинивания легочного ствола становится равным или почти равным давлению в правом предсердии, правом желудочке и диастолическому давлению в легочном стволе. Признак «квадратного корня», выявляющийся при регистрации пульсовой кривой внутрижелудочкового давления, характерный для констриктивного перикардита (см. ниже) и заключающийся в наличии выраженной волны у в предсердиях и яремных венах, обычно отсутствует.
Парадоксальный пульс. Этот важнейший признак сердечной тампонады заключается в более выраженном, чем в норме (10 мм рт. ст.) уменьшении систолического АД при вдохе. В случае значительной выраженности этого признака его можно выявить, пальпируя ослабление или исчезновение артериального пульса во время вдоха. Однако чаще требуется сфигмоманометрическая регистрация систолического АД во время замедленного дыхания (рис. 194-2).
Механизм парадоксального пульса при тампонаде сердца достаточно сложен.
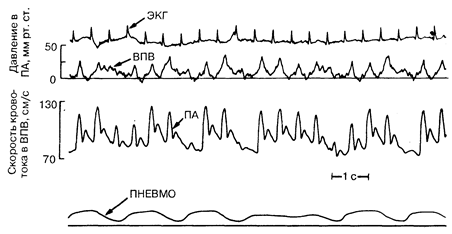
Рис.194-2. Одновременная регистрация ЭКГ, скорости кровотока в верхней полой вене (ВПВ), давления в плечевой артерии (ПА) и пневмограммы (ПНЕВМО) у больного со сдавлением сердца и пароксизмальным пульсом.
Отклонение книзу пневмограммы соответствует вдоху, в это время скорость кровотока в ВПВ повышается и артериальное давление понижается (парадоксальный пульс). Артериальное давление поддерживается во время продолжительной дыхательной паузы.
В норме при уменьшении давления внутри грудной клетки во время вдоха улучшается наполнение левого желудочка за счет увеличения градиента давления между венами, расположенными вне грудной клетки, и полостями правой стороны сердца. Как следствие этого увеличивается диастолический объем правого желудочка и его ударный выброс. Это увеличение через несколько сердечных циклов передается на левую сторону сердца и ведет к увеличению системного АД после вдоха, вследствие чего в норме во время вдоха давление незначительно уменьшается. Кроме того, постнагрузка на левый желудочек увеличивается во время вдоха по мере падения интраперикардиального давления, поэтому ударный объем левого желудочка и .АД во время вдоха в слабой степени увеличиваются. Во время тампонады сердца, когда оба желудочка испытывают жесткое давление со стороны перикардиального мешка, увеличение объема правого желудочка, связанное со вдохом, способствует сдавлению левого желудочка и уменьшению его объема. По мере того, как во время вдоха правый желудочек увеличивается, межжелудочковая перегородка смещается влево, в результате чего полость левого желудочка еще больше уменьшается. Таким образом, при тампонаде сердца связанное с дыханием увеличение объема правого желудочка вызывает увеличение степени реципрокного уменьшения объема левого желудочка. Кроме того, нарушения дыхания увеличивают колебания внутригрудного давления, и это в еще большей степени усиливает процессы, только что описанные выше.
Тампонада с низким давлением относится к мягкой тампонаде, когда давление в полости перикарда увеличивается со значений, несколько меньших величины атмосферного давления, на 5—10 мм рт. ст.; в некоторых случаях одновременно наблюдается гиповолемия. Как следствие этого центральное венозное давление слегка повышено, в то время как АД не изменено. Больные не предъявляют никаких жалоб, либо жалуются на легкую слабость или одышку. Постановку диагноза облегчает эхокардиография. Гемодинамические и клинические нарушения уменьшаются после мягкого перикардиоцентеза.
Парадоксальный пульс возникает лишь примерно у 30 % больных с констриктивным перикардитом. Важно иметь в виду, что парадоксальный пульс не патогномоничен для заболевания перикарда, поскольку он может встречаться при различных формах рестриктивных кардиомиопатий (гл. 192) и в некоторых случаях при гиповолемическом шоке, хронических обструктивных случаях при гиповолемическом шоке, хронических обструктивных заболеваниях дыхательных путей и тяжелой бронхиальной астме.
Лечение. Все больные с острым перикардитом должны находиться под регулярным и тщательным наблюдением с целью выявить появление выпота или, если выпот уже появился, с целью выявить развитие тампонады. В случае наличия выпота следует постоянно мониторировать артериальное и венозное давление и частоту сердечных сокращений или регулярно измерять их, и также регулярно проводить эхокардиографическое обследование. При появлении признаков тампонады следует немедленно выполнить перикардиоцентез, поскольку нормализация интраперикардиального давления может спасти жизнь больному. Маленький катетер проводят через иглу, введенную в перикардиальную полость, и оставляют там, если жидкость продолжает накапливаться. Это позволяет осушить полость перикарда.
Вирусная или идиопатическая форма острого перикардита. Эти нарушения считаются важнейшей клинической формой острого перикардита, поскольку встречается оно довольно часто и может быть спутано с другими, более серьезными заболеваниями. В некоторых случаях из перикардиальной жидкости выделяют вирусы Коксаки А или В и ECHO 8, вирусы гриппа, эпидемического паротита, простого герпеса, ветряной оспы или аденовирусы и/или регистрируют повышение титра антител к этим вирусам; в других случаях острые перикардиты осложняют течение вирусных заболеваний известной этиологии и, по-видимому, вызываются теми же возбудителями. Чаще наблюдают предшествующую инфекцию дыхательных путей, однако у ряда больных такая связь с предшествующим заболеванием дыхательных путей не является очевидной, а попытки выделить вирус и серологические реакции дают отрицательный результат. Чаще всего вирусная этиология заболевания не может быть ни подтверждена, ни исключена. В таких случаях предпочтительно использовать термин «острый идиопатический перикардит». Однако независимо от фактора, послужившего причиной заболевания, клинические проявления сходны. Эта форма острого перикардита может возникать у больных всех возрастных групп, однако чаще всего у лиц молодого возраста. Заболевание часто сочетается с выпотом в плевральной полости и пневмонитами. Лихорадка и боль в грудной клетке появляются обычно одновременно, чаще всего через 10—12 дней после перенесенного вирусного заболевания. Это важный диагностический признак, позволяющий дифференцировать острый перикардит от инфекционного миокардита. В последнем случае боль предшествует появлению лихорадки. Органические симптомы обычно выражены слабо или умеренно. Лишь в редких случаях болезнь начинается бурно, с подъема температуры до 40 °С. Обыкновенно заболевание длится от нескольких дней до 2 нед, в редких случаях после практически полного выздоровления через недели или даже месяцы наблюдаются один или несколько рецидивов заболевания. Тампонада сердца развивается редко, хотя обычно в перикарде накапливается некоторое количество жидкости. Констриктивные перикардиты развиваются редко. Часто выслушивается шум трения перикарда. Изменения сегмента ST и зубца Т на ЭКГ, как правило, носят транзиторный характер, однако измененный зубец Т может сохраняться неопределенно долго (в течение нескольких лет) и создавать значительные трудности в тех случаях, когда диагноз перикардита не был установлен своевременно. Плевриты и пневмониты часто сопровождают перикардиты. СОЭ повышена. Часто встречается гранулоцитоз, сменяемый лимфоцитозом.
Специфической терапии не существует. При необходимости можно назначать противовоспалительное лечение ацетилсалициловой кислотой (аспирин) в дозах до 900 мг 4 раза в день. Если это окажется неэффективным, применяют один из нестероидных противовоспалительных препаратов, например индометацин (по 25—75 мг 4 раза в день), либо кортикостероиды (например, преднизон по 20—80 мг в день), что позволяет успешно подавить клинические проявления острого процесса и может быть эффективным у больных, у которых исключена гнойная или туберкулезная этиология перикардита. Через 1 нед после исчезновения симптомов дозы противовоспалительных препаратов постепенно снижают. Рецидивы возникают примерно у 25 % больных, однако вероятность возобновления болезни начинает уменьшаться через 2 года после ее первого эпизода. Если рецидивы продолжают возникать и позднее, являются частыми и вызывают значительное ухудшение состояния, рекомендуется проведение перикардиотомии, которая может успешно прервать течение заболевания.
Синдром постперикардиального повреждения. В течение нескольких последних лет было установлено, что острая фаза перикардита возникает при различных обстоятельствах, однако имеет одну общую черту: наличие предшествующего повреждения миокарда с излиянием крови в полость перикарда. Этот синдром наблюдается в тех случаях, когда это повреждение вызвано в ходе операции на сердце (постперикардиотомический синдром, или, как его называли изначально, посткомиссуротомический синдром). Он может возникать также после инфаркта миокарда (синдром Дресслера) или развиваться после травмы сердца (например, ранение, контузия, после непроникающего удара в область грудной клетки и перфорации сердца катетером при кардиостимуляции).
Основным симптомом служит боль, типичная для острого перикардита, которая, как правило, появляется в интервале от 1 до 4 нед после повреждения сердца, иногда по прошествии нескольких месяцев. Рецидивы встречаются часто и возникают в период до 2 лет или позже после повреждения. Температура поднимается до 40 °С. Характерными признаками являются перикардит, плеврит и пневмонит. Обострение заболевания обычно проходит через 1—2 нед. Перикардит — наиболее постоянный патологический признак, может быть фибринозным или экссудативным (выпотным), в последнем случае он чаще серозно-геморрагический и иногда вызывает тампонаду. В редких случаях перикардит сопровождается артралгиями. Заболевание может сопровождаться лейкоцитозом, увеличением СОЭ и ЭКГ-признаками, характерными для острого перикардита.
Механизм, вызывающий клинические проявления заболевания, не совсем понятен, есть вероятность, что они являются результатом реакции гиперчувствительности, когда источником антигена служат поврежденная ткань миокарда и/или перикард. Высказывавшиеся предположения о том, что эта группа заболеваний связана с последствиями повреждения, означают, что они могут иметь общий патогенез. Часто выявляются циркулирующие антитела к миокарду, однако их роль в патогенезе этого синдрома точно не определена. Вирусная инфекция также может играть роль в этиологии процесса, поскольку у больных, у которых этот синдром развился после хирургического вмешательства на сердце, часто регистрируют повышение титра противовирусных антител.
Клиническая картина напоминает таковую при остром вирусном или остром идиопатическом перикардите. Более того, возможно, что рецидивы, столь часто наблюдающиеся в последнем случае, не всегда вызываются активизацией основной (как правило, вирусной) инфекции. По-видимому, первичное повреждение запускает ряд событий, которые в конце концов вызывают синдром посткардиального повреждения.
Больные чаще всего не требуют какого-либо специфического лечения. Рекомендуют назначать аспирин, нестероидные противовоспалительные препараты или анальгетики. Лечение в связи с появлением выпота в перикарде или тампонадой сердца обсуждалось ранее. Если заболевание достаточно выражено и наблюдаются тяжелые рецидивы, эффективна терапия нестероидными противовоспалительными препаратами или кортикостероидами.
Дата добавления: 2015-07-22; просмотров: 948;
