Энтеральное питание
Проведение энтерального питания (ЭП) возможно при: отсутствии пороков развития, требующих экстренного хирургического вмешательства; отсутствии расстройств со стороны желудочно-кишечного тракта (вздутие живота, желудочное кровотечение, заброс желчи в желудочное содержимое и др.); наличии активной перистальтики; нормальном отхождении мекония.
Организация энтерального питания недоношенного строится на строго индивидуальном подходе с учетом гестационного возраста; особенностей соматического и неврологического статуса, гемодинамических показателей, способности удерживать и усваивать грудное молоко или молочную смесь.
Табл. 2.18. Подходы к организации энтерального питания недоношенных(Н.П. Шабалов., 2005)
| Гестационный возраст | Соматическое состояние, неврологический статус (НС) | Первое энтеральное введение нутриента | Начальный объем первого кормления | Частота кормлений | Методы кормления |
| Более 33-34 недель (зрелый эффективный сосательный рефлекс, скоординированный с глотанием и дыханием) | Стабильное, НС соответствует гестационному возрасту | С первых часов после рождения (1/2-3 часа) | 3-5-7 мл, затем разовый объем увеличиваем каждый день на 3-5 мл | 7 раз /сут | Грудное вскармливание или кормление из чашечки, или из рожка (менее физиологично) |
| 29 - 32 недели | Стабильное, НС соответствует сроку гестации | Через 3 – 12 часов после рождения | 2-3 мл, затем возможно ежедневное увеличение разового объема на 1-3 мл | 8 раз/сут | Оро- или назогастральный постоянный зонд, болюсное (разовое введение молока) или при увеличении объема - продолженное (капельное, микроструйное) |
| 28 недель и менее | Стабильное, НС соответствует сроку гестации | Через 18-26 часов после рождения | 0,5-1 мл, ежедневное увеличение разового не более чем на 1 мл | 8 раз/сут | Орогастральный постоянный зонд, продолженное введение с начальной скоростью 0,5 мл/час или менее |
| Не зависит от срока гестации | Патологический неврологический статус | Индивидуальное решение |
Табл. 2.19. Режимы энтерального питания недоношенных детей (Володин Н.Н., 2007)
| Масса тела | <1000 | 1001-1500 | 1501-2000 | >2000 |
| Первое кормление: грудное молоко или смесь в концентрации 1/4 Рекомендуемый для доношенный детей режим свободного кормления для недоношенных чаще всего неприемлем. | 1-2 мл/кг каждые 1-2 ч или постоянное зондовое введение | 1-3 мл/кг каждые 2 ч | 3-4 мл/кг каждые 2-3 ч | 10 мл/кг (смесь без разведения) каждые 3 ч |
| Последующие кормления: грудное молоко или смесь без разведения | Увеличивать на 1 мл в кормление (каждые 2 ч) максимум до 5 мл | Увеличивать на 1 мл в кормление (каждые 2 ч) максимум до 15 мл | Увеличивать на 2 мл в кормление (каждые 2-3 ч) максимум до 20 мл | Увеличивать на 5 мл в кормление (каждые 3 ч) максимум до 20 мл |
| Окончательный режим, 150 мл/кг: грудное молоко или смесь без разведения | 10-15 мл каждые 2 ч | 20-28 мл каждые 2-3 ч | 28-37 мл каждые 3 ч | 37-50 мл, далее по потребности каждые 3-4 ч |
| Общее время до перехода на полное ЭП | 1-14 дней или более | 7-10 дней | 5-7 дней | 3-5 дней |
Возможные варианты питания ребенка в зависимости от гестационного возраста и наличия заболеваний:
·При достаточном количестве грудного молока:
– грудное вскармливание;
– женское молоко с обогащенным белково-минеральным фортификатором (до достижения массы 3000-4000 г);
– женское молоко + назначение глицерофосфата кальция;
· При недостаточном количестве грудного молока:
– грудное молоко + специализированная смесь для недоношенных детей (а также СЗВУР, недостаточная прибавка массы тела, необходимость уменьшить объем питания);
–специализированная смесь для недоношенных детей.
Специализированные смеси для недоношенных детей, имеют в названии приставку «пре– (premature)». Состав специализированных смесей откорригирован в соответствии с повышенными питательными потребностями по особым ингредиентам.
Для новорожденных, находящихся в очень тяжелом состоянии для начального энтерального питания при отсутствии грудного молока можно использовать смеси на основе полного гидролиза сывороточного белка (около 30% от общего объема питания).
При отсутствии или недостаточности грудного молока в дальнейшем недоношенным детям целесообразно назначение смесей с добавлением пребиотических волокон-олигосахаридов. При необходимости введения дополнительных продуктов питания необходимо проводить расчеты питания на их откорригированный возраст и принимать индивидуальные решения с учетом особенностей состояния ребенка.
Усилители женского молока: «Пре-Семп», Семпер, Швеция, S-26-SMA», Вайет Ледерли, США.
Смеси на основе полного гидролиза белка: «Алфаре» (Нестле, Швейцария), «Нутрилон Пепти ТСЦ» (Нутриция, Голландия).
Зондовое кормление. Показания для проведения зондового питания:отсутствие сосательного и/или глотательного рефлекса вследствие выраженной морфо-функциональной незрелости; тяжелая внутриутробная или постнатальная инфекция, сопровождающаяся интоксикацией; внутричерепная родовая травма, родовая травма шейного отдела позвоночника, спинного и продолговатого мозга; ишемически-гипоксическое поражение центральной нервной системы (внутричерепное кровоизлияние, отек мозга); пороки развития твердого и мягкого неба, верхней губы; тяжелая дыхательная и сердечно-сосудистая недостаточность.
Противопоказания для зондового питания: ближайший послеоперационный период после хирургических операций на желудочно-кишечном тракте; язвенно-некротический энтероколит, парез кишечника, мелена новорожденных, состояние тяжелой гипоксии, некорригируемая ИВЛ, наличие грубых нарушений водно-электролитного и кислотно-основного равновесия, использование миорелаксантов при ИВЛ.
Зонд недоношенному ребенку вводится через нос или рот. Размеры зонда подбираются в зависимости от массы тела ребенка. Необходимо удостовериться, что зонд находится в желудке. Для этого провести оттягивание поршнем шприца желудочного содержимого.
При обычном (дробном) зондовом питании, под действием силы тяжести, длительность кормления должна составлять не менее 10-15 мин. При постоянном зондовом питании объем и скорость введения питания назначается врачом (см. «алгоритм зондового питания»). При дробном кормлении после окончания введения молока постоянный зонд промывают 1-2 мл стерильной воды. Используемые в настоящее время мягкие зонды (силикон, полиуретан, бесфтолатный поливинилхлорид) целесообразно устанавливать не менее, чем на 7-14 дней и дольше, поскольку частое извлечение и установка зонда неприятны для ребенка и могут вызвать осложнения.
После кормления следует поместить ребенка на правый бок или с приподнятым головным концом.
Необходимое количество молока для зондового кормления рассчитывают калорийным методом.
Суточный объем пищи = количество ккал в сутки 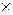 масса тела (кг)
масса тела (кг) 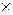 100
100
Выделяют несколько этапов зондового питания.
I. Адаптация к объему питания.
Гастральное дробное (7-8 раз в сутки) питание: недоношенным с ОНМТ в первые 2 кормления дают стерильную воду или 5% раствор глюкозы, далее половинное грудное молоко. Детям с ЭНМТ, как правило, можно начинать энтеральное питание с этапа гастрального непрерывного питания с начальной скоростью инфузии 1 мл/кг/час. Объем первых 2-3 кормлений определяется исходной массой тела (табл. 4-13). В дальнейшем объем питания увеличивают.
При появлении признаков замедленного опорожнения желудка дробное кормление заменяют непрерывным, оставляя объем и темп его увеличения прежним. Одновременно начинают стимуляцию деятельности кишечника: медикаментозную (прозерин 0,05% 0,05-0,1 мл 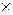 1-3 раза в сутки, мотилиум 0,5-1 мг/кг
1-3 раза в сутки, мотилиум 0,5-1 мг/кг 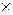 2-3 раза в сутки, кальция пантетонат 0,025
2-3 раза в сутки, кальция пантетонат 0,025 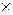 4 раза в сутки, KCl и др.), физиотерапевтическую (лекарственный электрофорез, импульсные токи), механическую (газоотводная трубка, клизма).
4 раза в сутки, KCl и др.), физиотерапевтическую (лекарственный электрофорез, импульсные токи), механическую (газоотводная трубка, клизма).
Показание к переводу на непрерывное дуоденальное питание – сохраняющиеся 12 часов признаки дисфункции желудочно-кишечного тракта. Суточный объем и темп его увеличения прежние. Если на фоне указанных мероприятий в течение 12 часов сохраняются явления дисфункции кишечника, следует начинать непрерывное дуоденальное питание минимальным объемом, сочетая его с парентеральным. Возможен перевод на полное парентеральное питание в течение нескольких суток.
При появлении признаков непереваривания грудного молока или энтеритного синдрома дробное кормление заменяют на непрерывное с добавлением медикаментов (панкреатин 0,1 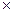 3 раза в сутки).
3 раза в сутки).
При отсутствии положительной динамики грудное молоко частично заменяют элементной смесью. Суточный объем и темп его увеличения – по схеме.
Сохраняющиеся указанные нарушения служат показателем для «разгрузки» энтерального питания на 1–2 сут. с переводом больного на сочетанное зондовое или полное парентеральное питание.
В настоящее время даже детям с ОНМТ или ЭНМТ пытаются организовать грудное вскармливание. При наличии грудного молока этапы полного зондового питания и отмены зондового питания необходимо проводить с учетом Протокола грудного вскармливания недоношенных (цит. по Шабалову Н.П.), который предусматривает 4 этапа. На 1-м этапе – во время с зондового кормления сцеженным грудным молоком (этап полного зондового питания) ребенку дают сосать пустышку.
1. Начальный этап зондового питания

На 2-м этапе – у младенца с глотательным рефлексом (этап отмены зондового питания) осуществляют непитательное прикладывание к груди на 5-10 минут наряду с продолжающимся зондовым кормлением. На 3-м этапе – ребенок сосет и трубочку для кормления и сосок грудной железы одновременно. На 4-м этапе – ребенок высасывает норму молока из груди, таким образом, осуществляется переход не к искусственному, а к грудному вскармливанию.
Рис. 2.2.Алгоритм зондового питания критически больных новорожденных (А.К. Любшис, 1987)
Дата добавления: 2015-04-07; просмотров: 1879;
