А — рентгенограмма; б — томограмма.
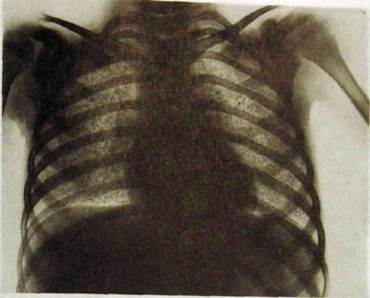
Рис. Ш.42.Острый милиарный туберкулез у ребенка. Легкие усеяны множественными мельчайшими однотипными очагами.
узлы, в других — их очертания теряются в тени перифокальной инфильтрации. Выявлению гиперплазии лимфатических узлов помогает томография, особенно компьютерная. По мере излечения узлы уменьшаются, в корне остаются фиброзные изменения.
Диссеминированный туберкулез легких встречается в различных формах (милиарный, острый и хронический диссеминированный), причем рассеяние очагов может происходить гематогенным или бронхогенным путем.
При остром гематогенно-диссеминированном туберкулезе в легочных полях определяются множественные равномерно распределенные однотипные очаговые тени. Легкие при этом умеренно вздуты, но прозрачность их снижена, а легочный рисунок частично скрыт за очаговой россыпью (рис. Ш.42).
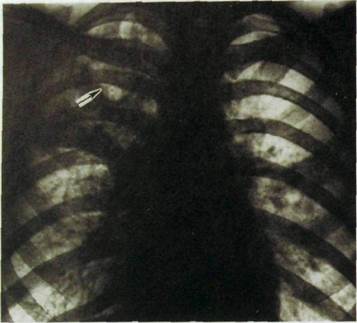
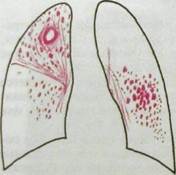
Хронический гематогенно-диссеминированный туберкулез характеризуется волнообразным течением с повторным высыпанием и частичным рассасыванием очагов. Для него характерно двустороннее поражение верхушек и дорсальных отделов верхних долей (рис. 111.43). Очаги разнообразны по величине, множественные, обычно продуктивные. Они расположены на фоне усиленного легочного рисунка (за счет фиброза). Слияние очагов и их распад приводят к возникновению тонкостенных каверн. Они служат источником бронхогенного обсеменения — появления ацинозных или дольковых очагов уплотнения легочной ткани в средних и нижних отделах легких.
Очаговый туберкулез — это фактически сборная группа различных по генезу туберкулезных поражений легких послепервичного периода. Их отличительная черта т наличие неравномерно и асимметрично расположенных очагов разных формы и размера, преимущественно в вер-
|
|
Рис. HI.43. Обзорная рентгенограмма легких и схема к ней. Хронический диссеминированный туберкулез. Многочисленные очаги, местами сливающиеся, и каверна в верхней доле правого легкого (указана стрелкой). Очаги бронхоген-ной диссеминации в среднем отделе левого легкого.
хушках и подключичных отделах легочных полей (см. рис. III.18). На передней рентгенограмме общая протяженность поражения не должна превышать ширины двух межреберных промежутков (не считая верхушек), иначе говорят уже не об очаговом, а о диссеминированном процессе.
Инфильтративный туберкулез легких отображается на рентгенограммах как типичное ограниченное затемнение легочного поля. Субстратом затемнения является перифокальное воспаление вокруг вновь образовавшегося или обострившегося старого туберкулезного очага. Протяженность и форма затемнения варьируют в широких пределах: то это округлый фокус в подключичной зоне, то крупная облаковидная тень, соответствующая какому-либо субсегменту или сегменту, то инфильтрация легочной ткани вблизи междолевой щели (так называемый перисциссурит: от
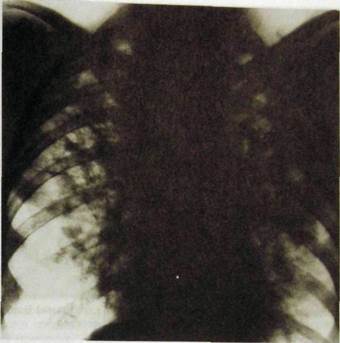
Рис. III.44. Двусторонняя дольковая казеозная пневмония.
«сциссура» — междолевая щель). Динамика инфильтрата различна. В благоприятных случаях перифокальное воспаление полностью рассасывается, а казеозный центр уплотняется. На снимках остается небольшое фиброзное поле или уплотненный очаг, но наблюдается расплавление инфильтрата с образованием каверны. Иногда весь инфильтрат подвергается творожистому перерождению, инкапсулируется и превращается в туберкулему.
Казеозная пневмония принадлежит к тяжелым формам туберкулезного поражения. Она характеризуется инфильтрацией целой доли легкого с быстро возникающим казеозным распадом и образованием полостей или появлением множественных дольковых очагов, также склонных к слиянию и распаду (рис. III.44).
Туберкулема легких — один из вариантов прогрессирования легочного очага или инфильтрата. На рентгенограммах выявляется округлой, овальной или не совсем правильной формы тень с резкими и слегка неровными контурами (см. рис. 11.13). Тень интенсивная, иногда в ней выделяются более светлые участки распада полулунной формы или более плотные включения — отложения извести. В легочной ткани вокруг тубер-кулемы или на расстоянии от нее могут быть видны тени туберкулезных очагов и посттуберкулезных рубцов, что помогает в дифференциальной Диагностике с первичным раком легкого (см. ниже).
Кавернозный туберкулез легких возникает как следствие распада легочной ткани при любых формах туберкулеза. Его характерный
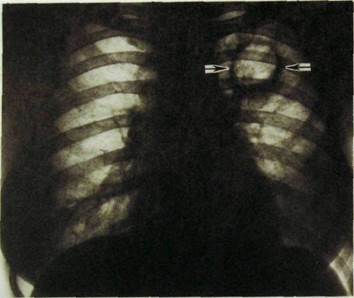
Рис. Ш.45. Большая туберкулезная каверна (указана стрелками) в подключичной зоне левого легкого, связанная «дорожкой» с корнем легкого.
рентгенологический признак — наличие кольцевидной тени в легочном поле (рис. Ш.45). Иногда каверна ясно вырисовывается на обзорных или прицельных рентгенограммах. В других случаях она плохо различима среди тени туберкулезных очагов и склероза легочной ткани. В этих случаях помогает томография. При свежем кавернозном туберкулезе склеротические явления обычно незначительные, но в дальнейшем наступает сморщивание пораженных отделов, которые пронизаны грубыми тяжами и содержат многочисленные туберкулезные очаги: процесс переходит в фазу цирроза.
Цирротический туберкулез легких — конечный этап прогрессирования туберкулеза, сопровождающегося распадом легочной ткани. Пораженная часть легкого, чаще всего верхняя доля, резко уменьшена, склерозирована. Бе тень на снимках неоднородна из-за сочетания участков склероза, деформированных туберкулезных каверн, плотных очагов, отдельных вздутий легочной ткани. Органы средостения смещены в сторону поражения, межреберные промежутки сужены, имеются плевральные наслоения, соседние отделы легких вздуты.
2.4.8. Первичный рак легкого
Первичный рак легкого в ранних фазах развития не дает отчетливых субъективных симптомов и ясной клинической картины. Несоответствие клинических проявлений болезни и анатомических изменений служит причиной того, что больной не обращается к врачу» На пути болезни должна быть преграда — массовое обследование населения с применением флюоро-
графин или рентгенографии. Ежегодному обследованию подлежат контин-генты, у которых наиболее часто развивается рак легкого: курящие мужчины старше 45 лет и лица, страдающие хроническими заболеваниями легких. У всех больных, у которых на флюорограммах или рентгенограммах обнаружены изменения в легких, необходимо в первую очередь исключить рак.
Основные методы рентгенодиагностики первичного рака легкого — рентгенография легких в двух проекциях при высоком напряжении на трубке и томография или КТ легких. С их помощью можно обнаружить обе основные формы рака — центральную и периферическую.
Центральный рак исходит из эпителия сегментарного, долевого или главного бронха. В ранней фазе изображение опухоли трудно заметить из-за ее малой величины и большого числа теней в корне легкого, поэтому при небольших кровохарканьях неясной природы или необъяснимом кашле, сохраняющемся более 3 нед, показано бронхологическое исследование. Затем при преимущественно эндобронхиальном росте опухоли появляются симптомы нарушения вентиляции и кровотока в сегменте или доле, связанной с бронхом, просвет которого сужен опухолью. Рентгенологическая картина этих нарушений — гиповентиляции, обструктивной эмфиземы и, наконец, ателектаза — описана выше (см. с. 181). В этих случаях проводят томографию или КТ. Малейшее сужение бронха, неровность его контуров, дополнительная тень в просвете подтверждают предположение об опухолевом процессе.
При преимущественно экзобронхиальном росте опухоли и местном утолщении стенки бронха тень на томограммах появляется сравнительно рано, а затем, когда размер ее превысит 1—1,5 см, становится заметной и на рентгенограммах. Схожие признаки наблюдаются и при пе-рибронхиальном узловатом раке. Наоборот, при разветвленном пе-рибронхиальном раке изображение узла опухоли отсутствует. В прикорневой зоне определяется участок усиленного рисунка, составленный из извилистых полосок, радиарно расходящихся в легочное поле и сопровождающих сосудисто-бронхиальные разветвления. Тень корня плохо дифференцирована. На томограммах можно заметить сужение просвета долевого или сегментарного бронха и отходящих от него ветвей. При сцинти-графии выявляют отчетливое нарушение кровотока в легочном поле. В конце концов при всех вариантах роста центрального рака возникает ателектаз сегмента, доли или всего легкого (рис. 111.46).
Рентгенологическим выражением малого периферического рака является одиночный очаг в легком (рис. 111.47). Его особенности следующие: 1) небольшая величина (предел различимости на флюорограмме 4—5 мм, на рентгенограмме 3 мм); 2) малая интенсивность тени (даже при диаметре 10-15 мм эта тень слабее, чем тень туберкулемы или доброкачественной опухоли); 3) округлая форма; реже встречаются также тени треугольной, ромбовидной и звездчатой формы; 4) относительно нерезкие контуры (тоже по сравнению с тенью кисты или доброкачественной опухоли). Известковые включения наблюдаются редко - лишь в 1 % случаев периферического рака.
По мере роста опухоли тень ее становится более округлой, но края ее более фестончатые или просто бугристые, что хорошо определяется на ли-
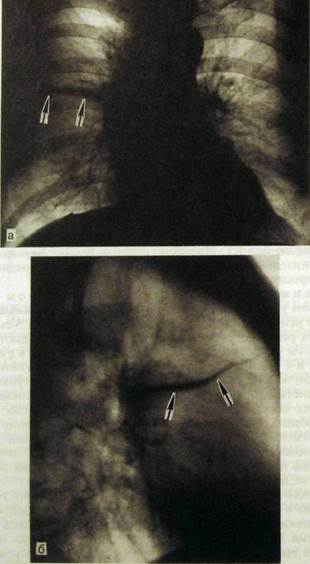
Рис. III.46. Рак переднего сегментарного бронха. Небольшое уплотнение корня правого легкого и узкая тень, пересекающая правое легочное поле (указана стрелками),— отображение резко спавшегося переднего сегмента (ателектаза).
а — рентгенограмма легких в прямой проекции; б — в боковой.
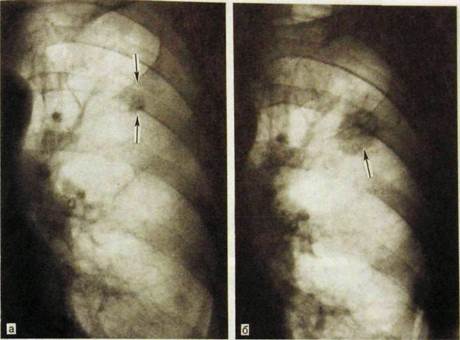
Рис. 111.47. Фрагменты рентгенограмм легких одной и той же больной.
а — маленький периферический рак легкого (указан стрелками); б — заметное увеличение опухоли (указана стрелками) через 5 лет.
нейных и компьютерных томограммах (рис. 111.48). Характерны также более выраженная неровность на каком-либо одном участке и втяжение на контуре в том месте, где в опухоль входит бронх. Тень опухоли неоднородная, что объясняется бугристостью ее поверхности. В случае распада в тени опухоли появляются просветления. Они могут иметь вид двух-трех маленьких полостей или одной большой краевой либо центрально расположенной полости. Известна и так называемая полостная форма рака, когда на снимках вырисовывается округлая полость, напоминающая каверну или кисту (рис. II 1.49). Раковую природу ее выдает неровность внутренней поверхности и бугристое утолщение на ограниченном участке одной из стенок полости (симптом «кольца с перстнем»). При опухолях диаметром более 3—4 см нередко определяются «дорожки» к плевре и корню легкого.
При наличии рентгенограмм, выполненных в разные сроки, можно установить примерный темп роста опухоли (см. рис. Ш.47). В общем время удвоения ее объема варьирует от 45 до 450 дней. У лиц пожилого возраста опухоль может расти очень медленно, так что ее тень порой почти не меняется в течение 6—12 мес.
Ценные сведения получают при КТ. Она позволяет уточнить распространенность центрального рака, прорастание его в органы средостения, состояние внутригрудных лимфатических узлов, наличие выпота в полости
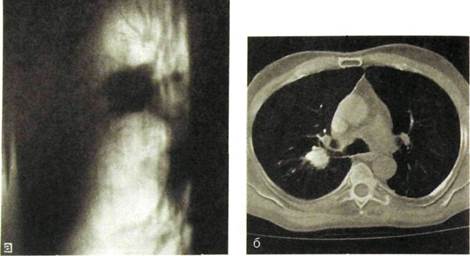
Рис. III.48. Рентгенологическая картина периферического рака легкого.
а — линейная томограмма: четко выделяется крупное бугристое образование с неровными контурами, связанное дорожкой с корнем легкого; б — компьютерная томограмма: бугристое образование в легком, лучистые тени вокруг узла (лимфангит) и метастазы в корне легкого.
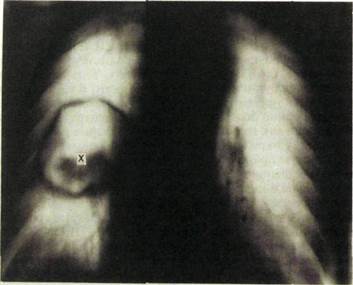
Рис. Ш.49. Периферический рак легкого с распадом (полостная форма рака). Внутренняя поверхность полости неровная. В нижнем отделе полости — бугристое образование (х).
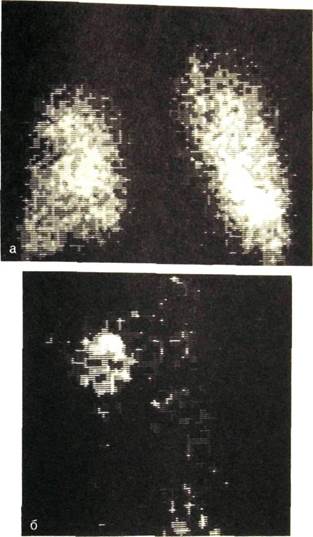
Ряс. Ш.50. Рак бронха.
а — перфузионная сцинтиграмма легких, выполненная с "Тс-макроагрегатами: дефект накопления РФП в области опухоли; б — сцинтиграмма, произведенная с ту-моротропным препаратом цитратом "Ga: усиленное накопление РФП в опухоли.
плевры и перикарда. При периферическом узле в легком КТ дает возможность исключить доброкачественные опухоли, содержащие участки жира или окостенения (в частности, гамартомы). Плотность ракового узла превышает 60 HU, но если она более 140 HU, то обычно это доброкачественная опухоль. По томограммам очень четко прослеживается прорастание периферического рака в ребро. Кроме того, обнаруживают раковые узелки,
15- 1324
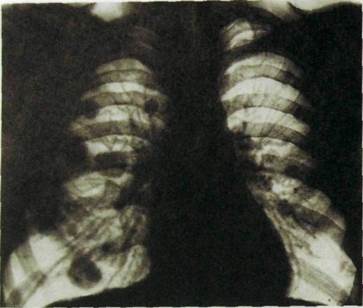
Рис. Ш.51. Обзорная рентгенограмма легких. Множественные метастазы злокачественной опухоли в легких.
которые на обычных снимках нелегко заметить (в околомедиастинальных или краевых субплевральных зонах).
Вспомогательным приемом в диагностике рака легкого и его метастазов в лимфатических узлах средостения является сцинтиграфия с цитратом галлия. Этот РФП обладает способностью накапливаться как в узлах рака, так и в скоплениях лимфоидной ткани при лимфогранулематозе, лимфо-саркоме, лимфолейкозе (рис. III.50). Свойством концентрироваться в раковой опухоли легкого обладает также препарат технеция — 99тТс-сесамиби.
Практически во всех случаях операбельного рака необходимо выполнить бронхоскопию или трансторакальную пункцию с целью получения кусочка ткани для его микроскопического исследования. Под контролем телевизионной рентгеноскопии удается пунктировать большинство легочных и медиа-стинальных образований, но в отдельных случаях, когда трудно попасть в небольшую «мишень» и выбрать оптимальную траекторию движения иглы, пункцию производят под контролем КТ. Тонкую биопсийную иглу вводят по линейному курсору. С помощью нескольких срезов устанавливают, что конец иглы находится в правильном положении.
Многие злокачественные опухоли (рак легкого, рак молочной железы, семинома, остеогенная саркома и др.) склонны к метастазированию в легкие. Картина достаточно типична, когда в легких выявляются несколько или много округлых опухолевых узелков (рис. Ш.51). Сложнее диагностика ракового лимфангита, когда извилистые полоски словно пронизывают нижние отделы легочных полей. Это поражение особенно характерно для метастазирования в легкие рака желудка.
2.4.Ф. Диффузные (диссеминированные) поражения легких
Под диффузными (диесеминированными) поражениями легких понимают распространенные изменения обоих легких в виде рассеяния очагов, увеличения объема интерстициальной ткани или сочетания этих состояний.
К числу часто наблюдающихся очаговых поражений относятся все формы диссеминированного туберкулеза, карциноматоз легких, острый бронхиолит, детские инфекции.
На рентгенограммах, линейных и компьютерных томограммах определяются множественные однотипные или разнокалиберные очаги в обоих легких. В зависимости от величины очагов различают милиарное обсеменение (очаги размером 0,5—2 мм), мелкоочаговое (2—4мм), среднеочаговое (4—8 мм) и крупноочаговое (более 8 мм).
|
| Рис. Ш.52. Диффузное поражение легких при саркоидозе. В ^g^SSSSS" легкого над куполом диафрагмы определяется металлический шов (после биопсии*. |
Увеличение объема интерстициальной ткани легких выражается на рентгенограммах в усилении легочного рисунка, который принимает вид нежной или более грубой сетки. Раньше всего эту сетчатую перестройку структуры легких обнаруживают на компьютерных томограммах. По ним удается судить о состоянии междольковых перегородок, наличии перибронхиальных уплотнений, экссудата в альвеолярной ткани, дольковой эмфиземы, мелких гранулематозных узелков. К числу часто выявляемых сетчато-узелковых поражений относятся пневмокониозы, саркоидоз, экзогенные и эндогенные аллергические альвеолиты, токсические альвеолиты, лекарственная болезнь, раковый лимфангит и все формы идиопатического фиброзирующего альвео-лита, в том числе синдром Хаммена— Рича (рис. III.52).
По рентгенологическим данным не во всех случаях можно установить природу диффузного поражения. Решаюшее значение имеет сопоставление результатов опроса и осмотра больного, лучевых исследований (рентгенографии, КТ, сцинтиграфии с цитратом галлия), бронхоальвеолярного лава-жа, иммунологических проб.
2.4.10. Плевриты
В плевральной полости здорового человека содержится 3—5 мл «смазочной» жидкости. Это количество лучевыми методами не выявляется. Когда объем жидкости увеличивается до 15—20 мл, ее можно обнаружить с помощью ультразвукового исследования. При этом пациент должен находиться в положении лежа на больном боку: тогда жидкость будет скапливаться в самом нижнем (наружном) отделе плевральной полости, где ее и определяют.
Таким же способом выявляют малое количество свободной плевральной жидкости при рентгенографии, выполняя снимки в положении больного на боку (латерография) на выдохе (рис. III.S3). При дальнейшем накоплении жидкости ее рентгенодиагностика не составляет труда.
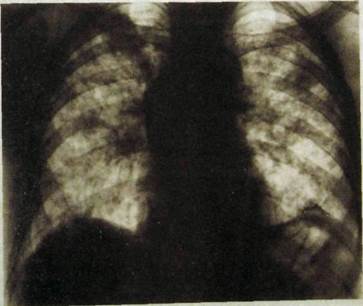
Любой свободный выпот в плевральной полости на рентгенограммах, произведенных в прямой проекции при вертикальном положении пациента, обусловливает интенсивную тень в нижненаружном отделе легочного поля приблизительно треугольной формы. Тень двумя сторонами примыкает к ребрам и диафрагме, а сверху опускается от бокового отдела грудной клетки по направлению к диафрагме (рис. 111.54). Верхняя граница нерезкая, так как слой жидкости кверху постепенно истончается. По мере накопления выпота размеры и интенсивность тени увеличиваются. При нахождении верхней границы выпота на уров-

|
а б в
где
Рис. 111.53. Рентгеновская картина выпотных плевритов при разном количестве жидкости в плевральной полости (схема).
а — небольшое количество жидкости; б — то же при горизонтальном положении на боку; в—е — при постепенном накоплении жидкости. Стрелками указано направление смещения средостения.
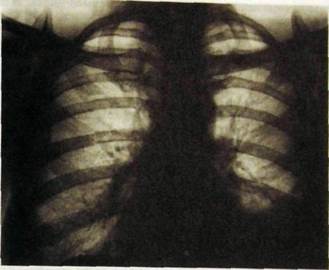
Рис. Ш.54. Левосторонний выпотной плеврит при небольшом количестве жидкости. Интенсивное затемнение нижненаружного отдела левого легочного поля с косой верхней границей.
не бокового отдела тела V ребра его количество равно в среднем 1 л, на уровне ГУ ребра — 1,5 л, III ребра — 2 л. Чем больше выпот, тем больше органы средостения оттесняются в противоположную сторону.
При наличии сращений, разделяющих плевральную полость на отдельные камеры, образуются ограниченные (осумкованные) выпоты. Запаянные в плевральных листках, они не смещаются при перемене положения тела и медленно рассасываются. Границы тени при осумкованном выпоте становятся резкими и выпуклыми. Форма и положение тени определяются местом осумкования жидкости — около ребер (костальный выпот), между диафрагмой и основанием легкого (диафрагмальный), около средостения (медиастинальный), в междолевой щели (междолевой).
2.4.11. Объемные образования в средостении
В средостении выявляют многообразные кистозные, опухолевые и опу-холеподобные образования, главным образом при рентгенологическом исследовании органов грудной полости. Рентгенография и КТ обычно позволяют уточнить местоположение патологического образования, что само по себе очень важно для диагностики.
В переднем средостении локализуются преимущественно загрудинный зоб, тимома, тератомы, аневризма восходящей аорты, пакеты увеличенных лимфатических узлов. Увеличенные лимфатические узлы могут располагаться также в среднем отделе средостения. Там же могут быть
выявлены аневризма дуги аорты и бронхогенная киста. В заднем средостении обнаруживают нейрогенные опухоли и кисты, энтерогенные кисты, аневризму нисходящей части грудной аорты. Кроме того, в область заднего средостения проникает часть желудка при грыже пищеводного отверстия диафрагмы.
Дифференциальная диагностика всех этих многочисленных поражений основывается на данных анамнеза, результатах клинического осмотра, лабораторных анализов и, конечно, лучевых исследований и биопсий. Укажем на основные моменты. С помощью КТ и МРТ легко распознают аневризмы аорты и других крупных сосудов. Эти же методы и ультразвуковое исследование позволяют установить тканевую структуру образования и тем самым диагностировать кисты, заполненные жидкостью, и тератомы, включающие жир или костные элементы. При подозрении на загрудинный или внутригрудинный зоб обследование целесообразно начинать со сцин-тиграфии с ""Тс-пертехнетатом или радиоактивным йодом, которые накапливаются в щитовидной железе. Что касается лимфаденопатии, то ее природу определяют, исходя из данных анамнеза и результатов клинико-лабораторного исследования. В основе лимфаденопатии у взрослых чаще лежат такие заболевания, как лимфомы (в том числе лимфолейкоз), сарко-идоз и метастазы рака, реже — туберкулез и инфекционный мононуклеоз.
В настоящее время для установления окончательного диагноза широко используют пункционные биопсии под ультразвуковым наведением либо под контролем КТ или рентгенотелевидения.
2.4.12. Интенсивная терапия и интервенционные вмешательства под контролем лучевых методов
Как уже отмечалось выше, сонографию, рентгенотелевидение, КТ и МРТ широко применяют как методы наведения и контроля при пункцион-ной биопсии легочных и медиастинальных образований, а также для дренирования абсцессов и эмпием плевры. При кровохарканье и кровотечениях проводят эмболизацию соответствующей бронхиальной артерии. Эмболи-зацию легочных сосудов используют для лечения артериовенозных маль-формаций в легких.
Лучевой контроль необходим при катетеризации сосудов, в частности для установления положения центрального венозного катетера и исключения экстралюминального распространения раствора. Введение катетера в подключичную вену иногда сопровождается развитием пневмоторакса или медиастинальной гематомы. Эти осложнения распознают при рентгенографии. Для выявления небольшого пневмоторакса снимок легких выполняют при глубоком выдохе. Положение катетера (зонда) регистрируют также при измерении центрального венозного давления в легочной артерии.
Легочные осложнения наблюдаются после различных хирургических операций. В отделении реанимации и интенсивной терапии рентгенологу обычно приходится дифференцировать четыре патологических состояния легких: отек, ателектаз, пневмонию и аспирацию. Проявления интерстициального отека напоминают картину венозного застоя в легких, альвеолярный отек обусловливает нечетко отграниченные «затемнения» в легочных нолях, особенно в прикорневых зонах и нижних отделах. Спадение доли или сегмента
может быть результатом послеоперационного коллапса, задержки секрета в бронхиальном дереве или аспирации. Дисковидиые или пластинчатые ателектазы имеют форму узких полосок, пересекающих легочные поля преимущественно в наддиафрагмальных зонах. Аспирация содержимого желудка ведет к появлению очаговых теней разной величины в нижних отделах легких
После травм и тяжелых операций иногда возникает расстройство микроциркуляции в легких с картиной так называемого дыхательного дистресс-синдрома («шоковое легкое»). Начинаясь с явлений интерстициаль-ного отека, он затем обусловливает крупные участки альвеолярного отека.
После удаления легкого на рентгенограммах вырисовывается дренажная трубка, лежащая в пустой плевральной полости. Эта полость постепенно заполняется жидкостью, и при рентгенологическом исследовании обнаруживается гидропневмоторакс. По мере рассасывания жидкости образуются плевральные шварты и формируется фиброторакс
В течение первых суток после трансплантации легкого возникает отек легких. В последующие 2—3 сут он рассасывается. Задержка рассасывания отека или его нарастание дает основание заподозрить острое отторжение легкого. При этом наблюдается также плевральный выпот. Тяжелым осложнением является стеноз сосудисто-бронхиального анастомоза, который может привести к некрозу его стенки, в связи с чем многим больным требуется произвести дилатацию и стентирование суженного участка. Почти у половины больных после трансплантации легкого наблюдаются инфекционные осложнения — бронхиты, пневмонии. Грозным симптомом возможного хронического отторжения легкого служит развитие констриктивного бронхиолита, который сопровождается ателектазами, развитием бронхоэктазов и участков фиброза. Его определяют с помощью КТ через 3 мес после трансплантации.
Дата добавления: 2015-06-12; просмотров: 2405;
