ЭТИОЛОГИЯ ОСТРОГО ПАНКРЕАТИТА.
Вопрос об этиологии острого панкреатита до настоящего времени не решен окончательно. Существует много противоречивых концепций и теорий. Описано около 140 причин развития острого панкреатита. Основным этиологическим фактором (45%) в развитии острого панкреатита являются различные заболевания внепеченочных желчевыводящих путей – желчно-каменная болезнь, холедохолитиаз; стеноз, спазм, отек или воспаление фатерова соска; дискинезия желчных путей и другие заболевания, вызывающие нарушение оттока панкреатического секрета и развитие внутрипротоковой гипертензии. Второй по частоте причиной развития острого панкреатита (35% больных) является алкоголизм и употребление суррогатов алкоголя, приводящие к токсическому повреждению поджелудочной железы, нарушению функции печени, извращению синтеза ферментов. К развитию острого панкреатита могут приводить некоторые заболевания двенадцатиперстной кишки (дуоденостаз, дуоденальные дивертикулы, дуоденит с папиллитом), травматические повреждения поджелудочной железы (тупая травма живота, интраоперационные повреждения ткани железы) и фатерова соска (при эндоскопической панкреатохолангиографии или папиллотомии). В то же время, примерно у 20% больных не удается установить этиологию заболевания. Так или иначе, острый панкреатит принято считать полиэтиологическим заболеванием.
Общепризнанным является положение, что любой этиологический фактор, а чаще их сочетание, в конечном итоге приводит к повреждению ацинарной клетки или же к ее секреторной гиперактивации. Вслед за этим происходит выход активированных или самоактивирующихся ферментов поджелудочной железы в интерстициальную ткань (рис. 7).
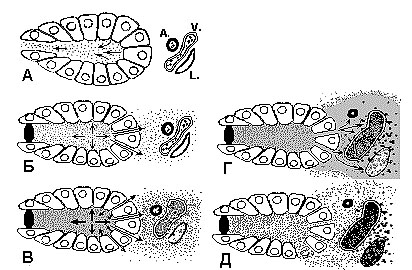
Рис. 7. Схема развития острого панкреатита при блокаде панкреатических протоков (По M.C. Anderson с соавт., 1967).
А. Нормальная функция ацинуса, артерии (А), вены (V) и лимфатического протока (L).
Б. Обструкция протока ацинуса приводит к повреждению клеточных мембран с выходом секрета в интерстициальные ткани.
В. Возрастание секреции, увеличение отека тканей, венозный стаз.
Г. Массивный отек интерстиция, спазм артерий, локальные кровоизлияния, тромбоз вен.
Д. Некроз ацинарных клеток, геморрагии, тромбоз сосудов и кровоизлияния, уклонение ферментов в лимфатические протоки.
Можно выделить три взаимосвязанные группы причин острого панкреатита:
1. Механические
2. Нейро-гуморальные
3. Токсико-аллергические.
К первой группе относятся все факторы, которые воздействуют на секреторный аппарат поджелудочной железы, вызывая его первичное механическое повреждение. Оно может быть прямым или опосредованным (через резкое повышение внутрипротокового давления поджелудочной железы).
Такими факторами являются:
- Билиарно-панкреатический рефлюкс. Возникает при забросе желчи из желчных протоков в протоковую систему поджелудочной железы. Особенно часто это бывает при совместном впадении панкреатического и общего желчного протоков в ампулу большого дуоденального соска (рис. 3-а, 3-в). Билиарно-панкреатический рефлюкс может быть обусловлен камнем общего желчного протока, стриктурой (стенозом) протока или большого дуоденального соска (рис. 12), сдавлением протоков опухолью.
- Дуоденально-панкреатический рефлюкс возникает при сходных причинах, которые обусловливают блокаду печеночно-поджелудочной ампулы и панкреатических протоков. Кроме того, он может быть связан с дуоденальной дискинезией, гипертензией, язвой двенадцатиперстной кишки.
- Внутрипротоковая гипертензия поджелудочной железы возникает при рефлюксах, функциональных нарушениях сфинктера Одди, образовании конкрементов и стриктур в протоках.
- Травма, в том числе - операционная, имеет значение в возникновении острого панкреатита у 5% больных.
Среди регулирующихся через нейрогуморальные реакции причинных факторов острого панкреатита наиболее часто встречаются нарушения жирового обмена в виде гиперлипидемии, системные заболевания сосудов, вторичные нарушения кровообращения, заболевания печени, беременность и послеродовый период.
Токсико-аллергические факторы включают пищевую и лекарственную аллергию, употребление алкоголя, наличие острого или латентного сепсиса и др.. Около 10-15% алкоголиков имеют в анамнезе острый панкреатит. Механизм развития алкогольного панкреатита не совсем ясен. Считается, что алкоголь стимулирует панкреатическую секрецию и выпадение протеинового преципитата в панкреатических протоках, вызывая их обструкцию. Имеет также значение разрушающее действие этанола на эндотелий протоков с выходом секрета в ткань железы. Известно, что алкоголь стимулирует секреторные гормоны, создающие персистирующую гипертензию внутри протоков с повреждением эндотелия.
В зависимости от этиологических факторов, лежащих в основе развития острого панкреатита, В.С.Савельев выделяет следующие этиологические формы этого заболевания:
1. Дуктогенную: желчно-каменная болезнь, дуоденостазы, папиллиты, постхолецистэктомический синдром.
2. Холецистогенную – острый холецистит.
3. Контактную – гастродуоденальные язвы с пенетрацией.
4. Ангиогенную – окклюзии артерий и вен, портальная гипертензия.
5. Посттравматическую – открытая или закрытая травма, обструкция панкреатических протоков кровью, операционная травма.
6. Осложненную – при отравлениях, терминальных состояниях, недостаточности кровообращения, кишечной непроходимости.
7. Криптогенную – причина неясна.
Дата добавления: 2015-04-05; просмотров: 1196;
