Приблизительные размеры эндотрахеальных трубок для лиц различного возраста
| Возраст | № трубки | Длина трубки, см |
| Новорожденные | ||
| 1 год | ||
| 6 лет | ||
| 10-12 лет | 6-7 | |
| Взрослые | 8-10 |
При проведении трахеостомии следует помнить о возможности повреждения яремных вен и даже воздушной эмболии легочной артерии, трудно останавливаемом кровотечении из окружающих вен и артерий. Высокая трахеостома на уровне 1—2-го кольца трахеи нарушает функцию гортани.
Остовом трахеи и главных бронхов являются дугообразные хрящи, занимающие более Уз окружности. Задние концы этих хрящей соединяются при помощи фиброзных связок, образующих заднюю поверхность трахеи и главных бронхов. Число хрящей трахеи 16—20, правого бронха — 6—8 левого — 9—12.
Трахеобронхиальное дерево, т.е. трахея и все бронхи — от главных бронхов до конечных бронхиол, имеет уникальное строение. Правый главный бронх дает три ветви, левый — две (соответственно долям легких). Вступая в легкое, долевые бронхи отдают ряд более мелких, третичных бронхов, называемых сегментарными. Последние в свою очередь делятся на более мелкие бронхи 4-го и последующих порядков.
Согласно модели легких E.R.Weibel (1963), подробно изучавшего строение одного легкого, существует 16 порядков деления бронхов. К сегмен-тарным бронхам относятся бронхи 4—10-го порядка. Все последующие бронхи являются конечными бронхиолами. Поскольку в дальнейшем каждый бронх делится на два, после 16-го деления общее количество бронхов равно 65 536. E.R.Weibel указывает размеры бронха каждого порядка деления. Диаметр сегментарных бронхов равен 4,5—1,3 мм, а конечных бронхиол — 1—0,6 мм. Однако другие авторы считают, что деление бронхов не носит столь регулярного характера и достигает 25 порядков [Horsfield К., Gumming G., 1968J. Диаметр конечных бронхиол составляет 0,3—0,5 мм [Привес М.Г. и др., 1985]. В конечных бронхиолах нет хрящей и желез, но их стенка выстлана мерцательным эпителием. Конечные бронхиолы, раздваиваясь, образуют несколько порядков дыхательных бронхиол, являющихся частью дыхательного аппарата легких.
Дыхательные бронхиолы имеют такой же диаметр, как и конечные, но отличаются тем, что не имеют мерцательного эпителия и на их стенках появляются альвеолы. Длина дыхательной бронхиолы колеблется от 1 до 0,5 мм. Большинство дыхательных бронхиол разветвляется на альвеолярные ходы, в которых вся стенка занята альвеолами. Альвеолярные ходы заканчиваются альвеолярными мешочками. Последние почти не отличаются по структуре от альвеолярных ходов, за исключением того, что завершаются конечными альвеолами и поэтому далее не разветвляются. Диаметр альвеолярных ходов и мешочков 150—400 мкм у детей и 200—600 мкм у взрослых. Длина альвеолярных ходов и мешочков приблизительно 0,7—1 мм. Поскольку практически невозможно разграничить дыхательные бронхиолы и альвеолярные ходы 2—3-го порядка, все бронхиолы и альвеолярные ходы этих трех порядков названы дыхательными воздухоносными путями [МКРЗ, 1977].
Вне легких стенка бронхов состоит из хрящевых полуколец. В сегмен-тарных бронхах, бронхах 4-го и последующих порядков хрящи не имеют формы полуколец и распадаются на отдельные пластинки. Мышечные волокна расположены по отношению к хрящам циркулярно. У мест деления бронхов мышечные волокна могут сузить или полностью закрыть вход в тот или иной бронх [Синельников Р.Д., 1996; Привес М.Г. и др., 1985].
Альвеолы представляют собой тонкостенные пузырьки — внешние карманы альвеолярных ходов, альвеолярных мешочков и дыхательных бронхиол. Стенки альвеол окутаны густой сетью капилляров, обеспечивающих газообмен. Диаметр альвеолы у взрослых равен 200—300 мкм, у новорожденных — 150 мкм. Дыхательные бронхиолы, альвеолярные ходы и альвеолярные мешочки с альвеолами, происходящие от одной конечной бронхиолы, образуют анатомо-функциональную единицу легкого, называемую первичной легочной долькой.
Легкие (pulmones) — орган, окруженный плевральными мешками, занимает большую часть грудной полости. Каждое легкое (правое и левое) имеет форму усеченного конуса. Верхушка его (apex pulmonis) выступает на 3—4 см выше I ребра или на 2—3 см выше ключицы спереди, сзади доходит до уровня Суп. Основание легкого (basis pulmonis) находится на диафрагме. Правое легкое несколько больше, короче и шире левого. Правый купол диафрагмы стоит выше левого. Легкие состоят из долей: правое — из трех, левое — из двух. Согласно Международной анатомической номенклатуре, в правом и левом легких различают по 10 сегментов. Полное рас-правление легких у новорожденных происходит в течение нескольких дней или недель. Анатомический объем легких — это общий объем легких, включая воздух, ткани и кровь. Он делится на две части — паренхиматозную и непаренхиматозную.
E.R. Weibel (1963) предложил называть паренхимой легкого «дыхательную часть, содержащую альвеолы, альвеолярные капилляры, альвеолярные ходы, мешочки и нежную ткань, принимающую участие в формировании межальвеолярных перегородок». Непаренхиматозная часть состоит из проводящих воздушных путей, проводящих кровеносных сосудов, междолевых перегородок, перибронхиальных и периваскулярных пространств и плевры. По данным МКРЗ, паренхимой называют легочную ткань с кровью легочных капилляров, бронхиальным деревом и связанными с ним лимфатическими узлами.
По выполняемым функциям легкие можно разделить на две основные части — проводящую (т.е. бронхиальное дерево), обеспечивающую подачу воздуха в альвеолы и выведение его наружу, и дыхательную (дыхательные бронхиолы, альвеолы, альвеолярные ходы и альвеолярные мешочки), где происходит газообмен между воздухом и кровью [МКРЗ, 1977]. Общее количество ацинусов легочных мешочков достигает 30 000, а альвеол — сотни миллионов. Дыхательная альвеолярная поверхность легких взрослого человека составляет приблизительно 90 м2, уменьшается при выдохе и увеличивается при вдохе и дыхании с положительным давлением в конце выдоха (ПДКВ). Альвеолокапиллярная мембрана состоит из нескольких слоев:
альвеолярных клеток, базальной мембраны, капиллярной базальной мембраны и эндотелиальных клеток капилляра. Ее толщина равна примерно 0,36—2,5 мкм.
Пространство между плевральными мешками называется средостением. Оно делится условной плоскостью на переднее и заднее средостение. В переднем средостении находятся вилочковая железа, сердце с околосердечной сумкой, крупные сосуды сердца, диафрагмальные нервы и сосуды. „В заднем средостении располагаются трахея, пищевод, аорта, непарная и полунепарная вены, блуждающие нервы, симпатические чревные нервы и грудной лимфатический проток [Синельников Р.Д., 1996].
Сосуды и сердце. Обязательным условием современного интенсивного лечения является внутривенное введение быстродействующих лекарственных веществ и инфузионных растворов. Врачи в своей практике широко используют как периферические, так и центральные вены. Наиболее распространенной методикой является пункция или катетеризация поверхностных вен верхней конечности.
Поверхностные вены развиты сильнее на тыле кисти, чем на ладонной поверхности. Наибольшее значение имеет система медиальной и латеральной подкожных вен руки. Обе вены начинаются от венозных сплетений кисти и сообщаются между собой. Медиальная подкожная вена проходит по внутренней поверхности верхней конечности, а латеральная — по наружной. Могут наблюдаться различные варианты их анатомического расположения (рис. 31.7).
Медиальная подкожная вена руки (v. basilica) является непосредственным продолжением четвертой тыльной пястной вены (рис.
31.8). Начавшись на тыле кисти, она направляется вверх по тыльной поверхности предплечья, затем постепенно переходит на его ладонную поверхность, по медиальному краю которого достигает локтевого сгиба. Нередко на предплечье медиальная подкожная вена представлена в виде двух ветвей. В локтевом сгибе вена принимает промежуточную вену локтя. Увеличившись в калибре, медиальная подкожная вена проходит вдоль медиального края двуглавой мышцы плеча примерно до середины верхней части плеча, где проникает под фасцию плеча. Далее вена продолжается вдоль медиального края плечевой артерии и, достигнув подмышечной области, становится подмышечной веной. В отличие от латеральной подкожной вены руки медиальная не имеет резких изгибов клапанов и поэтому может быть использована для установки центрального венозного катетера [Роузен М. и др., 1986].
Латеральная подкожная вена руки (v. cephalica) является непосредственным продолжением первой тыльной пястной вены (рис.
31.9), которая, перейдя на предплечье, становится латеральной подкожной веной руки. Направляясь вверх, она огибает лучезапястный сустав и следует сначала по латеральной части предплечья. На границе нижней и средней трети предплечья она переходит на его переднюю (ладонную) поверх ность, достигая локтевого сгиба. Здесь эта вена соединяется с медиальной подкожной веной руки через промежуточную вену локтя, затем переходит на плечо и вдоль латеральной поверхности двуглавой мышцы плеча направляется вверх к нижней границе большой грудной мышцы. Здесь она круто поворачивает вглубь, прободает ключично-грудинную фасцию, проходит снизу от ключицы и впадает в подмышечную вену, образуя в этом месте почти прямой угол, что является препятствием к введению центрального венозного катетера. Возможны анатомические варианты: латеральная подкожная вена руки может впадать не в подмышечную, а в наружную яремную вену или делиться на вены меньшего диаметра; одна из вен может впадать в наружную яремную, а другая в подмышечную вену. Около места впадения, как правило, имеются клапаны, затрудняющие проведение катетера.
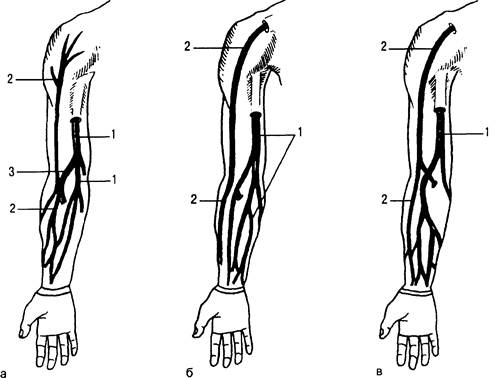
Рис. 31.7. Варианты расположения подкожных вен верхней конечности (а, б, в).
1 — медиальная подкожная вена руки; 2 — латеральная подкожная вена руки; 3 — промежуточная вена локтя.
Промежуточная вена локтя (v. intermedia cubiti) начинается от латеральной подкожной вены руки в верхней трети предплечья, направляется снизу вверх и медиально, косо пересекает локтевую ямку и над локтевым сгибом впадает в медиальную подкожную вену руки. Иногда промежуточная вена локтя имеет не один, а два или три ствола. В нее впадают подкожные вены передней поверхности предплечья, иногда непостоянно встречающаяся срединная вена предплечья (рис. 31.10).
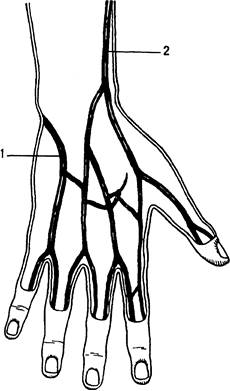
|
Рис. 31.8. Начало подкожных вен верхней конечности.
1 — медиальная подкожная вена руки; 2 — латеральная подкожная вена руки.
Подмышечная вена (v. axillaris) располагается в подмышечной области кпереди от одноименной артерии. От нижнего края малой грудной мышцы она поднимается вверх до верхней части подмышечной области и на уровне нижней границы I ребра переходит в подключичную вену. В этой же области в нее впадает латеральная подкожная вена. Подмышечная вена является главным коллектором венозной крови от глубоких и поверхностных вен руки. Для пункции подмышечной вены наиболее удобна ее дистальная, поверхностно расположенная часть.
Подключичная вена (v. subclavia) является непосредственным продолжением подмышечной вены. Она начинается на нижней поверхности I ребра, располагается на его передней поверхности и, переходя на верхний край ребра, отклоняется кнутри, вниз и немного кпереди (рис. 31.11). Располагаясь в предлестничном пространстве (spatium antescalenum) впереди прикрепления передней лестничной мышцы к I ребру, подключичная вена входит в грудную полость, где позади грудино-ключичного сочленения соединяется с внутренней яремной веной, образуя с ней плечеголовную вену (v.brachio-cephalica). Место слияния подключичной вены с внутренней яремной носит название левого или правого венозного угла. На всем протяжении подключичная вена спереди прикрыта ключицей. В ней не бывает ни клапанов, ни склеротических изменений. Направление ее напоминает дугу, наивысшая часть которой расположена на середине ключицы, где вена поднимается до ее верхней границы.
На всем протяжении вену сопровождает подключичная артерия. Латеральная ее часть расположена кзади и кверху от вены. Артерия и вена вместе пересекают верхнюю границу I ребра. Медиальная часть артерии лежит кзади от подключичной вены и отделена от нее волокнами передней лестничной мышцы. Позади артерии располагается купол плевры, возвышающийся над грудинным концом ключицы.
Врач, осуществляющий катетеризацию подключичной вены, должен помнить об опасности ранения не только купола плевры, но и грудного протока, идущего слева над верхушкой легкого и впадающего в левый венозный угол.
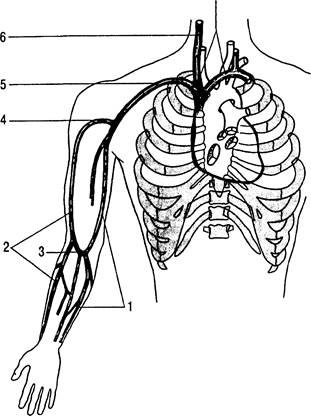
Рис. 31.9. Система поверхностных вен верхней конечности.
1 — медиальная подкожная вена руки; 2 — латеральная подкожная вена руки; 3 — промежуточная вена локтя; 4 — подмышечная вена; 5 — подключичная вена; 6 — внутренняя яремная вена;
7 — плечеголовная вена.

Рис. 31.10. Начало латеральной подкожной вены руки. 1 — дорсальная пястная вена; 2 — латеральная подкожная вена.
Сзади подключичной вены расположен диафрагмальный нерв, пересекающий вену в вертикальном направлении.
Подключичная вена имеет большой диаметр (15—25 мм у взрослых) и легко пунктируется из надключичного или подключичного доступа. 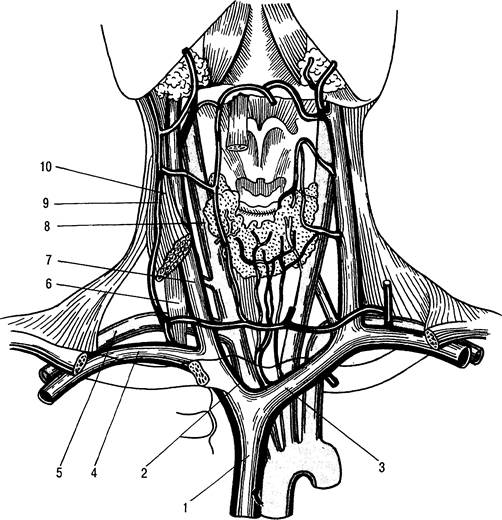
Рис. 31.11. Топография магистральных кровеносных сосудов подключичной области и шеи.
1 — верхняя полая вена; 2 — правая плечеголовная вена; 3 — левая плечеголовная вена; 4 — подключичная вена; 5 — подключичная артерия; 6 — передняя лестничная мышца; 7 — внутренняя яремная вена; 8 — общая сонная артерия; 9 — наружная яремная вена; 10 — грудино-ключично-сосцевидная мышца.
Большинство врачей отдают предпочтение катетеризации подключичной вены из подключичного доступа. При подключичном доступе лучше используются анатомические ориентиры, поэтому он зарекомендовал себя как наиболее безопасный. Поскольку эта вена не спадается при пункции и во время вдоха в ней создается отрицательное давление, обязательным условием является профилактика воздушной эмболии.
Внутренняя яремная вена (v. jugularis interna) — крупная вена, которая, как и подключичная, может быть использована для введения короткого или центрального венозного катетера. Ветви ее делятся на внутричерепные и внечерепные. Начавшись в яремном отверстии черепа, в котором она имеет расширение, внутренняя яремная вена спускается вниз и позади грудино-ключичного сочленения сливается с подключичной веной, образуя плечеголовную вену. У места расположения клапана, на 1 см выше ключицы, эта вена, как и в начальном отделе, образует расширение. На шее внутренняя яремная вена располагается вместе с сонной артерией и блуждающим нервом в одном соединительнотканном влагалище, вначале позади, а затем латерально и несколько кпереди от внутренней сонной артерии. Далее вниз вена идет латерально от общей сонной артерии. Блуждающий нерв находится между ними и кзади. Весь сосудисто-нервный пучок располагается на глубоких мышцах шеи. На своем пути в области шеи внутренняя яремная вена прикрыта грудино-ключично-сосцевидной мышцей. Нижняя часть вены расположена между ножками грудинной и ключичной головок этой мышцы и прижата фасцией к задней поверхности мышцы. Позади вены у основания шеи находятся подключичная артерия с ее ветвями, диафрагмальный и блуждающий нервы, купол плевры. В левый венозный угол впадает грудной, а в правый — лимфатический (правый грудной) проток. Вена обладает способностью к значительному изменению своего внутреннего объема в зависимости от притока крови. Обе плечеголовные вены образуют верхнюю полую вену.
Катетеризация внутренней яремной вены находит все большее распространение. Ее можно применять после неудачной попытки катетеризации подключичной вены. Частота и тяжесть осложнений при этом способе меньше, чем при подключичном доступе.
Анатомические ориентиры не всегда различимы. У тучных больных с короткой шеей может быть не видна грудино-ключично-сосцевидная мышца. В этом случае рекомендуется пальпация других, более различимых образований — щитовидного хряща, сонной артерии [Роузен М. и др., 1986].
Наружная яремная вена (v. jugularis externa) имеет значительно меньший диаметр, чем внутренняя, и ее канюляция производится относительно редко. Вена может быть использована для введения катетера как у взрослых, так и детей, поскольку ввиду ее поверхностного расположения риск травматических осложнений меньше, чем при пункции глубоких вен шеи.
Начавшись позади ушной раковины, из области заднечелюстной ямки, наружная яремная вена спускается, покрытая подкожной мышцей шеи (т. platysma), пересекая наискось снаружи грудино-ключично-сосцевидную мышцу. Достигнув ее заднего края, эта вена в подключичной области впадает в подключичную вену, нередко общим стволом с передней яремной веной. Имеет непостоянную величину и клапаны перед ее слиянием с подключичной веной.
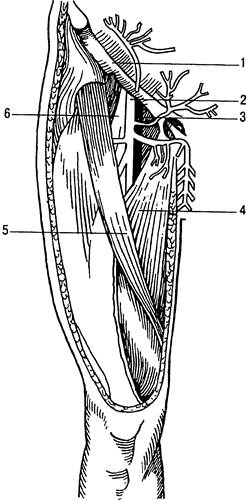
Бедренная вена (v. femoralis) — основная вена, через которую осуществляется отток из глубоких и поверхностных вен нижней конечности (рис. 31.12). В бедренном треугольнике бедренная вена расположена ме-диальнее бедренной артерии и в таком положении проходит под паховой связкой, где переходит в подвздошную вену. Бедренный канал расположен медиальное вены. Большая подкожная вена ноги (v. saphena magna) впадает в бедренную вену спереди, ниже паховой связки. Латеральное бедренной артерии в бедренном треугольнике расположен бедренный нерв. Бедренная вена прикрыта поверхностной и глубокой фасцией бедра. В этих слоях расположены поверхностные ветви бедренной артерии и верхняя часть большой подкожной вены ноги, лимфатические узлы и различные поверхностные нервы.
Катетеризация и даже пункция бедренной вены нередко сопровождаются тяжелыми осложнениями — тромбозом бедренной и подвздошной вен, тромбофлебитом, эмболией легочной артерии.
Количество осложнений, связанных с пункцией и катетеризацией бедренной артерии, также велико. К факторам риска относят общие заболевания (гипертоническая болезнь, атеросклероз), локальные невыявленные заболевания (аневризма, атеросклеротические бляшки) и применение антикоагулянтов. Бедренную артерию следует пунктировать только в крайних случаях.
|
Рис. 31.12. Топографическое соотношение сосудов и нервов в бедренном треугольнике.
1 — пахов;)я связка; 2 — бедренная артерия;
3 — бедренная пена; 4 — тонкая мышца; 5 — портняжная мышца; 6 — бедренный нерв.
Наиболее безопасна пункция лучевой артерии (рис. 31.13).
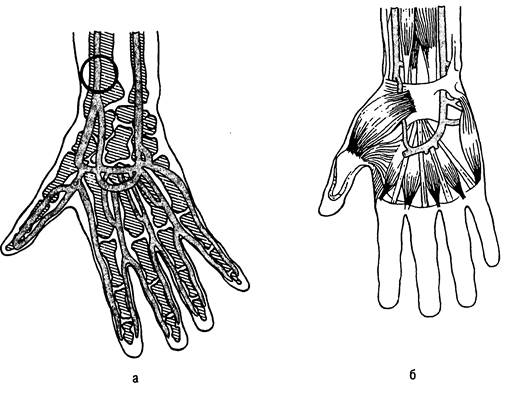
Рис. 31.13. Артерии предплечья и кисти.
а — ладонная поверхность; б — тыльная поверхность. Кружком обозначено место пункции лучевой артерии.
Сердце (cor) — мышечный полый орган, имеющий форму усеченного конуса. Состоит из четырех камер: правого и левого предсердий, правого и левого желудочков. Венозная кровь поступает в правое предсердие из верхней и нижней полых вен, а затем через правое предсердно-желудочковое отверстие (трехстворчатый клапан) в правый желудочек. Через клапан легочной артерии кровь попадает в легочный ствол, откуда по легочным артериям направляется в правое и левое легкое. Пройдя капиллярную сеть легких, кровь насыщается кислородом и становится артериальной. По четырем легочным венам она направляется в левое предсердие. Через левое предсердно-желудочковое отверстие (митральный клапан) кровь поступает в левый желудочек, через отверстие аорты (аортальные клапа ны) идет в аорту и разносится по всему телу. Отдав тканям кислород и приняв из них углекислоту, кровь становится венозной. Капилляры вновь соединяются между собой, образуя вены, которые собираются в два крупных ствола — верхнюю и нижнюю полые вены. Этот замкнутый круг носит название общего круга кровообращения, в котором различают малый (от правого желудочка до левого предсердия) и большой (от левого желудочка до правого предсердия) [Синельников Р.Д., 1996].
Правая часть сердца лежит в основном в передней части тела, левая — в задней. Вертикальная ось сердца наклонена под углом 40° к горизонтальной плоскости в положении стоя, так что предсердие находится больше сзади, чем над желудочком [МКРЗ, 1977].
Сердце расположено в основном за грудиной (рис. 31.14). Границей его верхушки является точка, расположенная в пятом межреберье, на 1,5— 2 см внутри от левой срединно-ключичной линии. Нижняя граница сердца расположена на уровне нижнего края тела грудины.
Игла, введенная перпендикулярно к поверхности тела в четвертое межреберье на 1—2 см слева от грудины, проникает через все слои сердца (перикард, эпикард, миокард и эндокард), минуя коронарные сосуды, в полость левого желудочка.
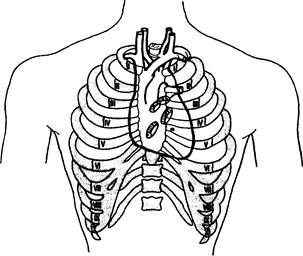
Рис. 31.14. Проекция сердца, его клапанов и магистральных сосудов на переднюю грудную стенку.
Тоны митрального клапана выслушиваются над верхушкой сердца, а аортального (в силу лучшей проводимости) — справа от грудины во втором межреберье. Тоны трехстворчатого клапана выслушиваются на уровне V—VI реберного хряща справа от грудины. Тоны клапанов легочного ствола выслушиваются во втором межреберном промежутке слева от края грудины.
У детей и молодых людей смещаемость грудины очень велика, в то время как у пожилых людей она может быть резко ограничена. При деформациях грудины сердце не может быть эффективно прижато к грудным позвонкам. Если сердце смещено со своего анатомического срединного положения между грудиной и позвонками, то непрямой массаж его противопоказан.
Деформации позвоночника (лордоз, кифоз и сколиоз) также могут быть помехой к проведению непрямого массажа сердца. У больных с эмфизематозной и бочкообразной грудной клеткой потеря ее эластичности служит противопоказанием к непрямому массажу сердца. В таких случаях проводят прямой массаж.
Для проведения прямого массажа сердца выполняют торакотомию в пятом межреберье (рис. 31.15). Пальцы левой руки размещают на задней стенке желудочков. Ладонью следует охватить верхушку левого желудочка. Большой (I) палец левой руки следует расположить на передней стенке левого желудочка, указательный (II) и средний (III) пальцы правой руки — поперек задней стенки восходящей аорты, приблизительно на 7 см выше аортальных клапанов, а I палец правой руки — на передней стенке аорты. Последовательная вентрикулярно-аортальная компрессия вызывает большее увеличение кровотока в коронарном синусе и мозговой перфузии по сравнению с применением обычных методов реанимации [СтивенсонХ.Е., 1980].
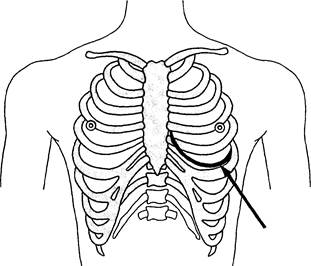
Рис. 31.15. Доступ для прямого массажа сердца. Стрелкой указана область торакотомии в пятом межреберье слева.
Уровень правого предсердия, необходимый для измерения ЦВД, соответствует точке, находящейся на У.-, сагиттального диаметра грудной клетки выше горизонтальной плоскости, на которой расположен больной.
В полостях сердца у мужчин содержится примерно 500 мл крови, у женщин — 350 мл. У мужчин примерно 1000 мл крови находится в артериальной системе, 3200 мл в венозной и 500 мл в легочной. У женщин эти показатели снижены примерно на 20 %.
Нервная система. Наркоз — это выключение сознания , т.е. воздействие наркотического вещества на кору больших полушарий головного мозга и другие структурные образования его. Однако утрата сознания может быть также результатом патологических состояний и обязательной фазой умирания от любой причины. Блокада периферических нервов достигается с помощью воздействия блокирующего вещества на какой-либо отдел периферической нервной системы. Знание основных структур нервной системы является важной частью подготовки врача.
Различают центральную, периферическую и вегетативную (автономную) нервную систему.
ЦНС представляет собой единую структуру, которая делится на две части — головной и спинной мозг. Мозг окружен тремя мозговыми оболочками — твердой, паутинной и мягкой. Он состоит из многих миллионов нейронов, образующих проводящие пути и окруженных нейроглией. В ЦНС различают два типа ткани — серое и белое вещество. Серое вещество состоит в основном из самих нервных клеток, белое — из их волокон. В головном мозге серое вещество лежит на поверхности и называется корой, а белое вещество находится внутри. В спинном мозге серое и белое вещество расположено в обратном порядке.
Головной мозг (encephalon) состоит из большого мозга, мозжечка и ствола с оболочками. Большой мозг занимает основную часть черепной полости. Он делится на правое и левое полушария глубокой срединной продольной бороздой. Мозжечок расположен между полушариями мозга и мозговым стволом, позади и снизу от него. Мозговой ствол состоит из промежуточного мозга, среднего мозга, моста и продолговатого мозга.
Твердая оболочка — плотная белесоватая соединительнотканная оболочка, лежащая снаружи от остальных оболочек. Наружная ее поверхность прилежит непосредственно к черепным костям, для которых твердая оболочка является надкостницей. В этом заключается ее отличие от такой же оболочки спинного мозга [Привес М.Г. и др., 1985]. Кроме артерий и вен, твердая оболочка содержит ряд вместилищ, собирающих кровь из мозга (синусы твердой оболочки). Главным путем оттока крови из синусов служат внутренние яремные вены.
Паутинная оболочка в головном мозге, как и в спинном, отделяется от твердой оболочки капиллярной щелью, называемой субдуральным пространством, заполненным небольшим количеством жидкости.
Мягкая оболочка тесно прилегает к мозгу, содержит кровеносные сосуды и сосудистые сплетения. Между паутинной и мягкой мозговой оболочками находится подпаутинное (субарахноидальное) пространство. Це-реброспинальная жидкость, наполняющая подпаутинные пространства головного и спинного мозга и мозговые желудочки, является внутренней средой, необходимой для нормального функционирования центральных органов нервной системы. Эти пространства замкнутые, отток жидкости из них происходит путем фильтрации в венозную и отчасти в лимфатическую системы.
Головной мозг новорожденного составляет 12 % массы тела, что несколько больше, чем у взрослого. Нервная система новорожденного по сравнению с другими органами и системами наименее развита. Дифферен-цировка нейронов происходит в основном до 3 лет и заканчивается к 3— 7 годам. Анатомическая и структурная незрелость нервной системы ребенка обусловливает некоторые функциональные особенности, которые необходимо учитывать врачу отделения интенсивной терапии. В отличие от взрослых у детей раннего возраста кора не оказывает регулирующего влияния на нижележащие отделы ЦНС, большинство рефлексов реализуется через подкорковые образования. Ответная реакция может быть стереотипной, иногда бурной диффузной, что может привести к генерализованным судорогам.
Спинной мозг (medulla spinalis) — это продолговатая, почти цилиндрическая структура ЦНС, расположенная внутри канала позвоночного столба. Он соединяется с продолговатым мозгом, который является частью ствола головного мозга.
У новорожденных спинной мозг доходит до Liii, у взрослых оканчивается у нижнего края l|. Возникающее в процессе развития организма несоответствие длины спинного мозга размерам позвоночника приводит к нарастающему сверху вниз несоответствию отхождения нервных корешков уровню иннервируемых ими сегментов.
Твердая мозговая оболочка покрывает циркулярно спинной мозг на всем его протяжении от большого затылочного отверстия до II крестцового сегмента. Она окутывает и корешки спинного мозга, постепенно истончаясь, заканчивается на их пути через эпидуральное пространство в боковые межпозвоночные отверстия. Паутинная оболочка довольно плотно прилегает к твердой мозговой оболочке. Мягкая оболочка покрывает непосредственно спинной мозг. Общее количество цереброспинальной жидкости у взрослого составляет 130—150 мл (в центральном канале спинного мозга — 20—30 мл).
Спинной мозг в субарахноидальном пространстве фиксирован отходящими от него корешками, а также связками и тяжами, пересекающими это пространство в различных плоскостях. Наиболее постоянными являются три связки: две боковые и одна продольная. Боковые связки, лежащие во фронтальной плоскости, проходят по всей длине спинного мозга. Основанием их служит мягкая мозговая оболочка. Наружный их край в отличие от внутреннего не непрерывен: он в виде зубцов прикрепляется к паутинной оболочке. Ниже конуса спинного мозга корешки в составе конского хвоста тянутся внутри субарахноидального пространства в направлении соответствующих межпозвоночных отверстий. Длина этого пути для проходящих здесь корешков различна: нижележащие корешки в отличие от вышележащих идут вниз дальше. В результате общее направление нервных волокон в конском хвосте оказывается веерообразным.
Эта часть субарахноидального пространства является местом наибольшего скопления цереброспинальной жидкости, в связи с чем в аспекте спинномозговой анестезии представляет наибольший интерес.
Ретикулярная формация (formatio reticularis) расположена в сером веществе спинного мозга между дорсальными и латеральными рогами, захватывая и белое вещество. Анатомически и функционально она связана со многими отделами головного мозга, в том числе с корой головного мозга. Из спинного мозга ретикулярная формация (сетчатое образование) распространяется на продолговатый мозг и мост, захватывая дыхательные и сосудодвигательные центры. В филогенетическом отношении она является наиболее старым отделом нервной системы. Ее развитие связано с совершенствованием различных отделов мозга и мозжечка. Действие многих анестетических агентов объясняют торможением ретикулярной формации. Постоянная деятельность последней необходима для поддержания тонуса коры и сознания.
При проведении эпидуральной и спинномозговой блокады необходимо учитывать особенности анатомического строения позвоночника, его физиологические изгибы и неодинаковую в различных его отделах форму позвонков.
Позвоночник (columns vertebralis) состоит из 7 шейных, 12 грудных, 5 поясничных, 5 крестцовых и 5 рудиментарных копчиковых позвонков. В юности крестцовые позвонки срастаются в одну кость — крестец. Слияние копчиковых позвонков происходит в среднем возрасте. Позвоночник представляет собой единое целое благодаря скрепляющим позвонки связкам. Тела позвонков соединяются двумя продольными связками, идущими спереди и сзади по средней линии. Основными связками, скрепляющими дуги и остистые отростки позвонков, являются надостистая, межостистая и желтая. Первая связывает все остистые отростки от Суп до крестца. Межостистая связка скрепляет все остистые отростки в сагиттальной плоскости. Дуги позвонков скрепляются эластическими волокнами, которые имеют желтый цвет, отличаются большой плотностью и полностью выстилают позвоночный канал сзади (желтая связка).
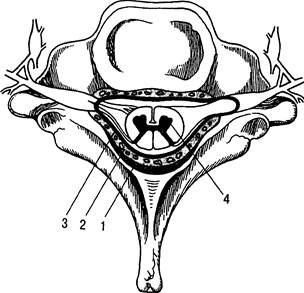
Рис. 31.16. Оболочки спинного мозга (вид сверху).
1 — желтая связка; 2 — эпидуральное пространство; 3 — твердая мозговая оболочка; 4 — спинной мозг.
При пункции центрального канала спинного мозга следует иметь в виду неодинаковое положение остистых отростков в различных отделах позвоночника. Шейные, два верхних грудных и нижние поясничные остистые отростки располагаются почти горизонтально и по уровню расположения полностью соответствуют позвонкам, от которых они отходят. Остистые отростки остальных позвонков направлены вниз, черепицеоб-разно накладываясь один на другой. Верхушки их находятся на уровне тел нижележащих позвонков, прикрывая собой сзади желтую связку.
При максимальном сгибании шеи и туловища вперед остистые отростки несколько раздвигаются, что при пункции улучшает доступ к позвоночному каналу.
Эпидуральное пространство (cavitas epiduralis), которое также называют перидуральным и экстрадуральным, расположено между твердой мозговой оболочкой и надкостницей позвонков (рис. 31.16). Оно заполнено жировой тканью и богатой сетью сосудов. Эпидуральное пространство со всех сторон окружает спинной мозг, но приблизительно 9/ю объема находится в его задней части; начинается от шейного отдела позвоночника и оканчивается в крестцовом канале. В отличие от центрального канала спинного мозга оно не сообщается с большим затылочным отверстием и черепно-мозговой полостью. Анестетики, введенные в него, не вызывают развития центрального паралича. Раствор из эпидурального пространства распространяется вверх и вниз по клетчатке позвоночного канала и через боковые отверстия проникает в паравертебральное пространство. Считают, что 1 мл раствора анестетика распространяется на один сегмент от места инъекции.
Наиболее широким эпидуральное пространство становится в поясничной области (5—6 мм), где его пункция наиболее безопасна. Это пространство сужено в шейной области до 1—1,5 мм и значительно больше (2,5—4 мм) в грудной, где размер спинного мозга несколько меньше. При пункции эпидурального пространства игла проходит надостистую, межостистую и желтую связки. Последняя является наиболее важным анатомическим ориентиром ввиду ее значительной толщины.
Подпаутинное пространство (cava subarachnoidealia) — это полости между паутинной и мягкой оболочками спинного мозга, представляющие более или менее обширные, особенно в передних и задних отделах, достигающие в поперечном направлении 1—2 см, заполненные спинномозговой жидкостью. При дальнейшем продвижении игла после желтой связки проходит твердую и паутинную оболочки и достигает под-паутинного пространства (см. разделы Головной мозг и Спинной мозг}. Основным ориентиром при пункции служит наличие цереброспинальной жидкости.
Плечевое сплетение (plexus brachialis) состоит из пятого— восьмого шейных и первого грудного спинномозговых нервов и иннерви-рует всю верхнюю конечность и глубокие части плечевого сустава. Это сплетение расположено в одном пучке над ключицей, что очень удобно для местного обезболивания. Наружные части плечевого пояса иннервиру-ются: область ключицы — надключичными нервами, подмышечная впадина — межреберными нервами, область лопатки — грудными спинномозговыми нервами (TI—TIV).
Анатомическим ориентиром плечевого сплетения является надключичная ямка, составляющая среднюю часть надключичной области (рис. 31.17). В медиальной части этой области находится верхняя апертура грудной клетки, из которой выходит купол плевры, защищенный ременной мышцей головы (m. splenius), мышцей, поднимающей лопатку (m. levator scapulae) и лестничной мышцей (m. scalenus). Плечевое сплетение из надключичной ямки проходит под ключицей в подмышечную впадину между передней и средней лестничными мышцами и на высоте I ребра составляет сплошной нервный пучок, который по выходе из-под ключицы опять делится на ветви (рис. 31.18).
Точка блокады плечевого сплетения на 0,5—1 см выше середины ключицы, находится кнаружи от подключичной артерии. Иглу следует направлять к остистым отросткам ТII—ТIII.
Пояснично-крестцовое сплетение (plexus lumbosacralis) слагается из передних ветвей поясничных, крестцовых и копчикового нер bob. Это общее сплетение разделяется по областям на частные отделы, или сплетения: поясничное, крестцовое и копчиковое. Поясничное сплетение состоит из трех поясничных, 12-го грудного и части 4-го поясничного нервов. Крестцовое сплетение образуется из 5-го, части 4-го поясничного, 1—3-го сакральных нервов.
Для тотальной анестезии нижней конечности важна блокада седалищного, бедренного и запирательного нервов.
Точка блокады седалищного нерва находится на пересечении: 1) линии, соединяющей заднюю верхнюю ость подвздошной кости с наружным краем седалищного бугра;
2) линии, соединяющей большой вертел бедренной кости с верхним концом ягодичной складки; 3) линии, проведенной от точки пересечения двух предыдущих линий с передней верхней остью подвздошной кости.
Бедренный нерв в бедренном треугольнике располагается кнаружи от бедренной артерии (рис. 31.19).
Местом блокады бедренного нерва является точка, расположенная на 1 см кнаружи от бедренной артерии, сразу под паховой связкой на глубине 0,5—1 см под широкой фасцией бедра.
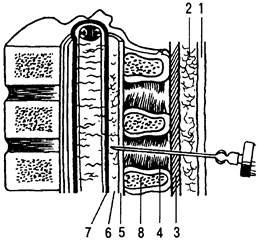
Рис. 31.17. Анатомические ориентиры при пункции эпидурального пространства.
1 — кожа; 2 — подкожная жировая клетчатка; 3 — надостистая связка; 4 — межостистая связка;
5 — желтая связка; 6 — эпидуральное пространство; 7 — твердая мозговая оболочка; 8 — остистый отросток позвонка.
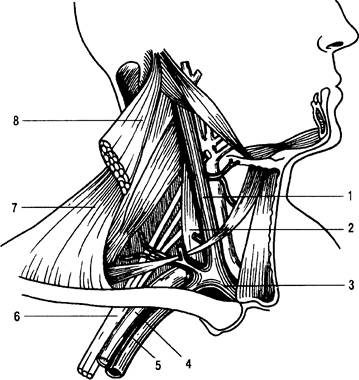
Рис. 31.18. Топографоанатомические соотношения в области плечевого сплетения.
1 — внутренняя яремная вена; 2 — передняя лестничная мышца; 3 — правая плечеголовная вена; 4 — правая подключичная артерия; 5 — правая подключичная вена; 6 — плечевое сплетение; 7 — трапециевидная мышца; 8 — грудино-ключично-сосцевидная мышца.
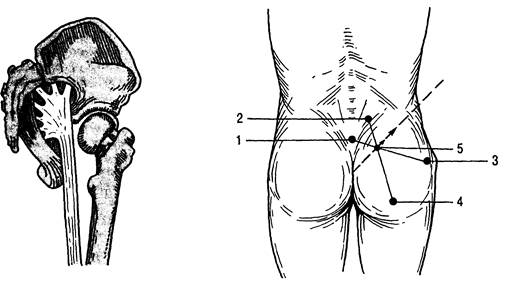
Рис. 31.19. Анатомические ориентиры при блокаде седалищного нерва.
1 - межъягодичная складка; 2 — задняя верхняя ость подвздошной кости; 3 — большой вертел бедренной кости; 4 — седалищный бугор; 5 — точка вкола иглы. Стрелкой указано направление иглы.
Дата добавления: 2015-02-23; просмотров: 1142;
