Патогенез. В розвитку ПН слід відмітити декілька взаємопов’язаних патогенетичних факторів:
В розвитку ПН слід відмітити декілька взаємопов’язаних патогенетичних факторів:
- недостатність інвазії цитотрофобласта;
- патологічні зміни матково-плацентарного кровообігу (МПК);
- порушення фетоплацентарного кровообігу (ФПК);
- незрілість ворсинчастого дерева;
- зниження захистно-пристосувальних реакцій;
- ураження плацентарного бар’єра.
Порушення МПК характеризується наступними важливими факторами:
- зниженням притоку до міжворсинчатого простору;
- ускладненням відтоку з міжворсинчатого простору;
- змінами реологічних і коагуляційних властивостей крові;
- розладами капілярного кровотоку в ворсинах хоріону.
Порушення відтоку і притоку крові викликає різке зниження гемоциркуляції у міжворсинчатому просторі із зменшенням газообміну між кров’ю матері і плода.
Патологічні зміни, які відбуваються при плацентарній недостатності, призводять до:
- зменшення матково-плацентарного кровотоку;
- зниження артеріального кровопостачання плаценти і плода;
- зниження газообміну і метаболізму у фетоплацентарному
комплексі;
- порушення процесів дозрівання плаценти;
- зниження синтезу і виникнення дисбалансу гормонів
плаценти.
Всі ці зміни подавляють компенсаторно-пристосувальні можливості системи мати-плацента-плід, затримують ріст і розвиток плода, обумовлюють ускладнений перебіг вагітності і пологів.
Клінічна картина
Клінічними проявами первинної ПН є загроза переривання вагітності.
Гостра ПН проявляється гіпоксією плода у зв’язку з порушенням дихальної і транспортної функції плаценти (передчасне відшарування нормально розміщеної плаценти, передлежання плаценти).
Найбільш характерна ознака хронічної ПН є затримка розвитку плода. Крім того, проявами хронічної ПН є дистрес плода, загроза передчасного переривання вагітності, переношування вагітності, багато- і маловоддя.
Діагностика ПН часто співпадає з діагностикою затримки розвитку та дистресу плода (див. відповідні розділи).
Треба врахувати також данні анамнезу, наявність факторів ризику.
До методів, які безпосередньо визначають порушення функції плаценти, відносять:
1. Визначення рівня гормонів. Ознакою ПН є зниження синтезу гормонів плаценти – етрогенів, прогестерону, плацентарного лактогену.
2. Ультразвукове сканування дозволяє оцінити товщину і структуру плаценти, ступінь її зрілості.
3. Доплерометричне дослідження кровообігу плаценти.
Лікування передбачає вплив на супутню екстрагенітальну та акушерську патологію. Лікуванню підлягає тільки відносна (компенсована) форма ПН. Акушерська тактика при декомпенсованій ПН і розвитку ЗРП надана нижче.
Медикаментозна терапія ПН повинна бути спрямована на:
- покращення МПК і ФПК;
- інтенсифікацію газообміну;
- корекцію реологічних і коагуляційних відхилень крові;
- ліквідацію гіповолемії і гіпопротеїнемії;
- нормалізацію судинного тонусу і скоротливої активності
матки;
- підвищення антиоксидантного захисту;
- оптимізацію метаболічних і обмінних процесів.
Для нормалізації тонусу м’язу матки використовують бета-міметики (гиніпрал, бриканіл).
Для нормалізації реологічних і коагуляційних якостей крові застосовують: трентал (2% розчин 5 мл на 500 мл 5% розчину глюкози, в/в, крапельно або по 0,1 г 3 рази на добу перорально на протязі 4-5 тижнів), або аспірин (з початковою дозою 300 мг на добу і поступовим її зниженням до 60 мг), або фраксіпарин (по 0,3 мл щоденно на протязі 14-30 днів).
З метою нормалізації метаболізму в плаценті застосовують комплекс вітамінів та ферментів (фолієва кислота по 0, 001 г 3 рази на добу, глютамінова кислота по 0,5 г 3 рази на добу, кокарбоксилаза по 0,1 г в/м, вобензим по 3 табл 3 рази на добу).
Для нормалізації структурно-функціональних якостей клітинних мембран рекомендовані антиоксиданти (токоферолу ацетат по 600 мг на добу, солкосеріл по 2 мл в/м, актовегин по 250 мл 10% розчину для инфузій в/в або по 1-2 драже 3 рази на день); мембраностабілізатори (ліпостабіл по 2 капсули 3 рази на день, ессенціале форте по 2 капсули 3 рази на день).
Під час лікування проводять постійний нагляд за станом плода згідно наданій інформації в розділі, присвяченому ЗРП.
Затримка розвитку плода (ЗРП)
Малий для гестаційного віку (МГВ) плід відноситься до таких плодів, які не досягають специфічного біометричного або вагового порогу до відповідного гестаційного віку. Вагова перцентиль найбільш часто використовується для визначення МГВ. Тільки 10 % дітей з найнижчою масою відносяться до плодів, малих для гестаційного віку. Чим нижча перцентиль для визначення МГВ, тим більша імовірність затримки росту плода. При цьому низька маса плода не обов'язково пов'язана з затримкою його росту.
Вагова перцентиль новонародженого і біометричних параметрів плода визначається за допомогою спеціальних діаграм (відповідність маси дитини при народженні і біометричних параметрів плода його гестаційному віку) - рис. 1 або табл. (табл. 1).
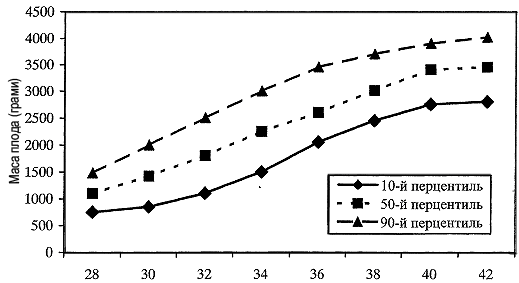
Термін вагітності (тижні)
Рис. 1. Вагові перцентилі у відповідності до терміну вагітності
Примітка. 10 перцентиль та менше відповідає малим для гестаційного віку плодам; 50 перцентиль - середнім (нормальним) за масою плодам; 90 перцентиль та більше - великим для гестаційного віку плодам (імовірність крупного плода).
Таблиця 1. Центильна оцінка фізичного розвитку новонародженого
| Довжина тіла, см | Значення перцентилей маси тіла, г | ||
| P10 | P50 | 90 | |
| Недоношений новонароджений | |||
| Доношений новонароджений | |||
Класифікація. Виділяють дві форми ЗРП:
1) симетрична - маса і довжина плода пропорційно знижені, всі органи рівномірно зменшені у розмірах;
2) асиметрична - зниження маси плода при нормальних показниках його довжини, непропорційні розміри різних органів плода.
Фактори ризику ЗРП:
1. Медичні:
- хронічна артеріальна гіпертензія;
- цукровий діабет;
- системні захворювання сполучної тканини;
- тромбофілії;
- захворювання нирок;
- прееклампсія вагітних;
- багатоплідна вагітність;
- крововтрата під час вагітності;
- аномалії пуповини та розташування плаценти;
- перинатальні інфекції;
- ЗРП в анамнезі;
- хромосомні та генетичні порушення;
- медикаменти (варфарин, фенітоїн).
2. Соціально-економічні:
- недостатнє харчування;
- тютюнопаління, вживання алкоголю, наркотиків;
- забруднення навколишнього середовища;
- професійні шкідливості.
Дата добавления: 2015-02-05; просмотров: 978;
