Місцеві нервові механізми регуляції серцевої діяльності.
 Ці механізми реалізуються завдяки периферичним рефлексам. Вони забезпечують, головним чином, впорядкованість роботи різних відділів серця. Дані рефлекси починаються, як правило, з подразнення механорецепторів. Наприклад, при збільшенні надходження крові до правого передсердя виникає периферичний рефлекс який призводить до підвищення сили скорочення лівого шлуночка. Тобто, внаслідок цього шлуночок готується до перекачування великої кількості крові ще до початку її надходження в даний відділ серця.
Ці механізми реалізуються завдяки периферичним рефлексам. Вони забезпечують, головним чином, впорядкованість роботи різних відділів серця. Дані рефлекси починаються, як правило, з подразнення механорецепторів. Наприклад, при збільшенні надходження крові до правого передсердя виникає периферичний рефлекс який призводить до підвищення сили скорочення лівого шлуночка. Тобто, внаслідок цього шлуночок готується до перекачування великої кількості крові ще до початку її надходження в даний відділ серця.
13. Характер і механізми впливів симпатичних нервів на діяльність серця. Роль симпатичних рефлексів в регуляції серцевої діяльності.
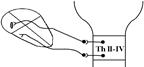 Симпатичну інервацію серце отримує від симпатичних нервів ІІ-ІV сегментів грудного відділу. Прегангліонарні волокна йдуть також до зірчастого вузла і верхнього шийного симпатичного ганглія, далі – до серця. Симпатичні нерви рівномірно інервують структури серця (міокард та елементи провідної системи).
Симпатичну інервацію серце отримує від симпатичних нервів ІІ-ІV сегментів грудного відділу. Прегангліонарні волокна йдуть також до зірчастого вузла і верхнього шийного симпатичного ганглія, далі – до серця. Симпатичні нерви рівномірно інервують структури серця (міокард та елементи провідної системи).
Характер впливів симпатичної нервової системи на серце:
- позитивний інотропний вплив (посилює силу серцевих скорочень);
- позитивний хронотропний вплив (посилює ЧСС);
- позитивний дромотропний вплив (посилює швидкість проведення збудження по елементам провідної системи серця, особливо по передсердно-шлуночковому вузлу, структурам провідної системи шлуночків);
- позитивний батмотропний вплив (збільшення збудливості).
Механізм впливів симпатичної нервової системи на серце полягає в наступному. Медіатор норадреналін взаємодіє переважно з β-адренорецепторами (оскільки α-адренорецепторів тут майже немає) при цьому активуються мембранні механізми (аденілатциклазний, поліфосфатидилінозитольний), що супроводжується збільшенням в Т-КМЦ, А-КМЦ вмісту ц-АМФ, інозитол-3-фосфату, диацилгліцеролу. Ці внутрішньоклітинні механізми змінюють стан каналів, кальцієвий обмін клітини, її енергетичний обмін.
Позитивний інотропний ефект: при взаємодії норадреналіну з β-адренорецепторами Т-КМЦ збільшується проникність їх мембран для йонів кальцію – збільшення надходження цих йонів до клітини під час фази плато – збільшення виходу їх із СПР – збільшення відкритих активних центрів – збільшення кількості актоміозинових містків – збільшення ССС.
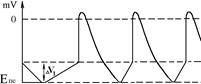 Позитивний хронотропний ефект: при взаємодії норадреналіну із β-рецепторами А-КМЦ пазухово-передсердного вузла збільшується проникність мембран цих клітин для йонів кальцію та натрію Ù збільшення входу цих йонів до клітин Ù збільшення швидкості ПДД Ù збільшення частоти генерації ПД – збільшення ЧСС.
Позитивний хронотропний ефект: при взаємодії норадреналіну із β-рецепторами А-КМЦ пазухово-передсердного вузла збільшується проникність мембран цих клітин для йонів кальцію та натрію Ù збільшення входу цих йонів до клітин Ù збільшення швидкості ПДД Ù збільшення частоти генерації ПД – збільшення ЧСС.
Збільшення ССС та ЧСС при симпатичній стимуляції вимагає посиленого енергоутворення. Це посилення викликає ц-АМФ як внутрішньоклітинний посередник дії симпатичних нервів.
Позитивний дромотропний ефект найбільше виражений у передсердно-шлуночковому вузлі. Під впливом норадреналіну посилюється проникність мембран клітин вузла для йонів кальцію Ù посилення його входу під час розвитку піку ПД Ù збільшення швидкості розвитку піку ПД Ù збільшення швидкості проведення збудження.
Збільшення швидкості проведення збудження по іншим структурам серця пов’язане зі збільшенням амплітуди ПД при симпатичній стимуляції. Кінцевий результат збільшення швидкості проведення збудження полягає у збільшенні синхронності скорочень КМЦ – збільшення ССС.
Симпатичні рефлекси призводять до збільшення ССС, ЧСС Ù зростання ХОК. Тому вони реалізуються за умов, коли в інтересах цілого організму потрібно збільшувати ХОК (фізичне навантаження, стрес, тощо).
14. Характер і механізми впливів парасимпатичних нервів на діяльність серця. Роль парасимпатичних рефлексів в регуляції серцевої діяльності.
Парасимпатичну інервацію серцю дають парасимпатичні ядра блукаючого нерва, передусім n. dorsalis n.vagi. Парасимпатична інервація серця нерівномірна – краще інервовані вузли (пазухово-передсердний та передсердно-шлуночковий), значно менше – шлуночки. Тому впливи блукаючого нерва більше діють на ЧСС та швидкість проведення, менше за все – на ССС.
Характер впливів блукаючого нерва:
- негативний хронотропний вплив;
- негативний дромотропний вплив;
- негативний інотропний вплив;
- негативний батмотропний вплив.
Механізм впливів блукаючого нерва на серце пов’язаний із дією медіатора ацетилхоліну на м-холінорецептори КМЦ (типових і атипових). Як внутрішньоклітинний посередник дії блукаючого нерву частіше розглядають ц-ГМФ. В результаті підвищується проникність мембран КМЦ для йонів калію – посилення виходу йонів із клітини за градієнтом концентрації, що в свою чергу веде до:
- розвитку гіперполяризації мембран КМЦ; найбільше цей ефект виражений в клітинах з низьким вихідним рівнем мембранного потенціалу (найбільше в вузлах А-КМЦ: пазухово-передсердному та передсердно-шлуночковому, де МПС = –60мВ; менше – в КМЦ передсердь; найменше – в КМЦ шлуночків).
- в А-КМЦ, здатних до автоматії, зменшується швидкість повільної діастолічної деполяризації (ПДД).
- в Т-КМЦ швидше розвивається швидка реполяризація Ù скорочення тривалості ПД.
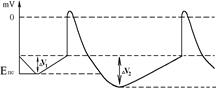 Механізм негативного хронотропного ефекту пов’язаний з розвитком гіперполяризації мембран А-КМЦ пазухово-передсердного вузла Ù підвищення порогу деполяризації Ù зменшення частоти генерації ПД Ù зменшення ЧСС. Другим фактором, що веде до зменшення частоти генерації ПД водієм ритму серця (і ЧСС) є зменшення швидкості ПДД.
Механізм негативного хронотропного ефекту пов’язаний з розвитком гіперполяризації мембран А-КМЦ пазухово-передсердного вузла Ù підвищення порогу деполяризації Ù зменшення частоти генерації ПД Ù зменшення ЧСС. Другим фактором, що веде до зменшення частоти генерації ПД водієм ритму серця (і ЧСС) є зменшення швидкості ПДД.
Вплив блукаючого нерва на клітини водія ритму серця можуть бути настільки сильними, що генерація ПД припиняється і спостерігається зупинка серця. Рефлекторну зупинку серця можна спостерігати в клініці при оперативних втрученнях і маніпуляціях на рефлексогенних зонах (наприклад, очеревина, корені легень). Для попередження цих явищ, перед оперативними втручаннями хворим вводять атропін (блокатор м-холінорецепторів).
Механізм негативного дромотропного ефекту пов’язаний з розвитком гіперполяризації мембран А-КМЦ передсердно-шлуночкового вузла Ù підвищення порогу деполяризації (∆V) Ù зменшення швидкості проведення збудження. Цей вплив може бути таким сильним, що проведення збудження через передсердно-шлуночковий вузол повністю перестане відбуватися, тобто розвинеться так звана атріовентрикулярна блокада (функціональна, вона зникає після введення людям атропіну). Шлуночки при цьому починають збуджуватися та скорочуватися в передсердно-шлуночковому ритмі (тобто цей вузол стає пейсмекером).
Механізм негативного батмотропного ефекту пов’язаний з розвитком гіперполяризації мембран КМЦ Ù підвищення порогу деполяризації Ù зменшення збудливості. Ефект виражений тим більше, чим сильніше виражена гіперполяризація мембран. Скорочення ПД Т-КМЦ при посиленні вагусних впливів супроводжується скороченням фази абсолютної рефрактерності. Тому при ваготонії (підвищення тонусу ядра блукаючого нерва і посиленні його впливів на серце) можуть виникнути деякі аритмії.
Механізм негативного інотропного ефекту пов’язаний з скороченням реполяризації Т-КМЦ Ù скорочення ПД (за рахунок скорочення фази плато) Ù зменшення входу йонів кальцію в Т-КМЦ Ù зменшення ССС.
Парасимпатичні впливи на діяльність серця рефлекторно підвищуються під час відпочинку після діяльності. При цьому серце переходить на економний режим діяльності Ù відновлення енергетичних та пластичних ресурсів, які були затрачені серцем під час активної діяльності.
У людей в стані спокою має місце тонус парасимпатичних ядер блукаючого нерва і, відповідно, тонічні впливи на серце. Цей тонус формується в кінці першого, початку другого року життя, коли людина оволодіває вертикальною позою та ходьбою. Далі тонус в спокої тим сильніший, чим вищий рівень рухової активності людини. Найбільш він виражений у добре тренованих спортсменів – ЧСС у них в спокої може складати 40 – 45 за хвилину.
15. Гуморальна регуляція діяльності серця. Залежність діяльності серця від зміни йонного складу крові.
Центральна гуморальна регуляція діяльності серця здійснюється за допомогою гормонів. Найбільш важливими із них є катехоламіни (гормони мозкової речовини наднирників – адреналін та норадреналін). Вони впливають на серце так само, як і симпатичні нерви.
Тиреоїдні гормони (Т3, Т4) впливають на серце при тривалому підвищенні їх концентрації в крові, наприклад, при умовах тиреотоксикозу. При цьому підвищується ЧСС та ССС.
Інші гормони впливають на серце переважно змінюючи обмін речовин в міокарді (наприклад, інсулін підвищує таким чином ЧСС).
Залежність діяльності серця від зміни концентрації йонів в плазмі крові.
Найбільше клінічне значення має вплив йонів калію. При гіпокаліємії (зниження концентрації йонів калію в плазмі крові нижче 1ммоль/л) розвиваються різноманітні електрофізіологічні зміни в КМЦ. Гіпокаліємія практично завжди супроводжується втратою калію клітинами. Характер змін в КМЦ залежить від того, що переважає: втрата йонів калію клітинами чи міжклітинною рідиною. Але в будь-якому випадку виникають аритмії серця, тахікардія. Може наступити зупинка серця в систолі. Тому необхідно проводити корекцію гіпокаліємії, вводячи в організм йони калію. Але проводити це необхідно дуже обережно, щоб не викликати розвиток гіперкаліємії. При цьому знижується градієнт концентрації йонів калію поза і всередині клітини Ù розвиток деполяризації мембран КМЦ. При цьому створюються умови для пробудження латентних водіїв ритму серця, появи ектопічних вогнищ збудження в шлуночках серця. З’являються різноманітні серцеві аритмії. Стійка тривала деполяризація мембран А-КМЦ водія ритму серця може зумовити припинення генерації ПД і зупинку серця в діастолі.
Вплив йонів кальцію проявляється при внутрішньовенному введені пацієнтам його препаратів. При цьому у людей виникає суб’єктивне відчуття посиленого серцебиття. Механізм: в/в введення йонів кальцію Ù підвищення його концентрації в плазмі крові і в інтерстиційній рідині Ù підвищення градієнта концентрації цих йонів поза та всередині клітини Ù посилення входу йонів в А-КМЦ і в Т-КМЦ. Наслідками цього є:
1. Підвищення ССС (збільшення входу йонів кальцію в Т-КМЦ під час фази плато ПД Ù посилення його виходу із СПР під час “кальцієвого залпу” Ù підвищення ЧСС).
2. Підвищення ЧСС (збільшення входу йонів кальцію в А-КМЦ водія ритму серця під час фази ПДД Ù збільшення швидкості цієї фази ПД Ù підвищення частоти генерації ПД Ù збільшення ЧСС).
Підвищення ССС та ЧСС сприймається хворими як серцебиття. Але ці зміни короткочасні, тому що надлишок йонів кальцію швидко депонується кістковою тканиною.
Вплив йонів натрію має лише експериментальне значення. Зниження концентрації цього йона може зумовити зупинку серця внаслідок порушення формування МПС і розвитку ПД (внаслідок порушення градієнта концентрації йонів натрію поза та всередині клітини). Підвищення концентрації йонів натрію може призвести до деякого підвищення ССС внаслідок зміни натрій-кальцієвого йонообмінного механізму.
16. Особливості структури і функції різних відділів кровоносних судин у гемодинаміці. Основний закон гемодинаміки.
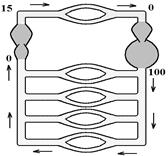 У фізіології користуються функціональною схемою кровообігу, де єдиниий орган – серце представлений у вигляді двох насосів – лівого та правого серця (такий підхід можливий, оскільки праве та ліве серце у здорової людини ізольовані). При такому підході видно, що кровоносна система є замкненою системою, в яку послідовно входять два насоси і судини легень, і паралельно – судини решти областей. Насоси включаються там, де тиск знижений до нуля; послідовне включення судин легень пов’язане із особливостями кровообігу в них; паралельне включення решти судин забезпечує:
У фізіології користуються функціональною схемою кровообігу, де єдиниий орган – серце представлений у вигляді двох насосів – лівого та правого серця (такий підхід можливий, оскільки праве та ліве серце у здорової людини ізольовані). При такому підході видно, що кровоносна система є замкненою системою, в яку послідовно входять два насоси і судини легень, і паралельно – судини решти областей. Насоси включаються там, де тиск знижений до нуля; послідовне включення судин легень пов’язане із особливостями кровообігу в них; паралельне включення решти судин забезпечує:
- зниження загального периферичного тиску;
- можливість перерозподілу крові між регіонами;
- однакові умови кровопостачання всіх тканин.
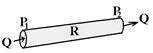 Судини у системі крові виконують роль шляхів транспорту. Рух крові по судинам описує основний закон гемодинаміки:
Судини у системі крові виконують роль шляхів транспорту. Рух крові по судинам описує основний закон гемодинаміки: 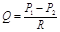 , де Р1 – тиск крові на початку судини, Р2 – в кінці судини, R - тиск, який здійснює судина току крові, Q – об’ємна швидкість кровотоку (об’єм, який проходить через поперечний переріз судини за одиницю часу).
, де Р1 – тиск крові на початку судини, Р2 – в кінці судини, R - тиск, який здійснює судина току крові, Q – об’ємна швидкість кровотоку (об’єм, який проходить через поперечний переріз судини за одиницю часу).
Отже, рівняння можна прочитати так: об’єм крові, що проходить через поперечний переріз судини за одиницю часу прямо пропорційний градієнту тиску і обернено пропорційний опору, котрий ця судина чинить току крові. Опір окремої судини току крові розраховується за формулою Пуазейля: 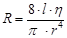 , де R – опір судини, l – його довжина, η – вязкість крові, r – радіус судини.
, де R – опір судини, l – його довжина, η – вязкість крові, r – радіус судини.
Основний закон гемодинаміки можна представити у наступному вигляді 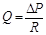 , далі – ΔР=Q • R – зменшення тиску при проходженні крові через судину залежить (прямо пропорційно) від об’ємної швидкості кровотоку.
, далі – ΔР=Q • R – зменшення тиску при проходженні крові через судину залежить (прямо пропорційно) від об’ємної швидкості кровотоку.
Опір судини можна розрахувати за формулою 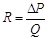 .
.
Основний закон гемодиниміки можна застосовувати і для опису руху крові по судинним ділянкам. Тоді Р1 – тиск крові на початку ділянки, Р2 – на кінці ділянки, R – опір ділянки. Опір судинних ділянок розраховується по-різному, в залежності від того, як розташовані (паралельно чи послідовно суднин в ній). Опір послідовно сполучених судин розраховується як сума опорів окремих судин: R=R1+R2+R3+…+Rn.
R1 R2 R3

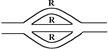 Опір паралельно з’єднаних судин (якщо їх опори рівні R) розраховуютьса за формулою:
Опір паралельно з’єднаних судин (якщо їх опори рівні R) розраховуютьса за формулою: 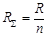 , де R – опір окремої судини; n - кількість таких судин в області.
, де R – опір окремої судини; n - кількість таких судин в області.
Якщо записати основний закон гідродинаміки для руху крові на відрізку “аорта-порожнисті вени” (велике коло кровообігу), то він матиме вигляд: 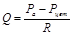 , де Ра – тиск в аорті (близько 100 мм рт. ст.); Рцвт – центральний венозний тиск, який вимірюється в місці впадіння порожнистих вен в праве передсердя (його показник коливається близько 0); R – загальний периферичний (системний) тиск – сумарний опір всіх судин великого кола кровообігу. Оскільки Рцвт = 0, то рівняння приймає такий вигляд:
, де Ра – тиск в аорті (близько 100 мм рт. ст.); Рцвт – центральний венозний тиск, який вимірюється в місці впадіння порожнистих вен в праве передсердя (його показник коливається близько 0); R – загальний периферичний (системний) тиск – сумарний опір всіх судин великого кола кровообігу. Оскільки Рцвт = 0, то рівняння приймає такий вигляд: 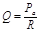 . Звідси: Ра = Q • R (САТ прямопропорційний ХОК і системному опору). Системний опір можна розрахувати за формулою:
. Звідси: Ра = Q • R (САТ прямопропорційний ХОК і системному опору). Системний опір можна розрахувати за формулою: 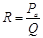 .
.
Закони гемодинаміки справедливі лише в певній мірі, оскільки вони вірні для:
- руху рідини по жорстких трубках, а кровоносні судини еластичні;
- непульсуючого руху, а кров пульсує;
 - ламінарної течії, а кров в певних місцях системи кровообігу рухається турбулентно;
- ламінарної течії, а кров в певних місцях системи кровообігу рухається турбулентно;

- ньютонівських рідин (їх в’язкість змінюється тільки під впливом зміни температури). Кров – неньютонівська рідина; її в’язкість змінюється.
17. Значення в’язкості крові для гемодинаміки. Особливості структури та функції різних відділів судинної системи.
В’язкість крові залежить від таких 2-ох факторів:
1. Від зміни лінійної швидкості руху крові. В’язкість крові складає 4,5 – 5,0 умовних одиниць ($), а плазми – 1,7 – 2,3 гривні. Тобто, в’язкість в значній мірі пов’язана з наявністю в ній форменних елементів (перш за все еритроцитів) і пояснюється міжеритроцитарними взаємодіями. При зменшенні лінійної швидкості руху крові ця взаємодія посилюється і тому підвищується в’язкість крові. Найменшою лінійна швидкість руху крові є в капілярах, однак ефективна в’язкість крові тут не більша, ніж в крупних судинах, тому що має місце вплив другого фактора.
2. Діаметр судин – при русі крові по судинах з діаметром менше 1мм, її в’язкість зменшується, особливо в капілярах – тут еритроцити “вишиковуються” в ланцюжок один за одним і їх розмежовує стовбчик плазми. Це зменшує взаємодію між еритроцитами та в’язкість крові (ефект Фареуса-Лінквіста).
Дата добавления: 2015-01-29; просмотров: 1874;
