Физиологические изменения в организме новорожденного в раннем послеродовом периоде
Наиболее глубокие приспособительные изменения после родов происходят с кровообращением и дыханием. Отсутствие таких изменений приводит к смерти новорожденного или к необратимым неврологическим нарушениям.
К моменту родов легкие плода вполне развиты, но содержат около 90 мл ультрафильтрата плазмы. Во время прохождения по родовым путям матери эта жидкость выжимается из легких силой тазовых мышц и влагалища. Оставшаяся жидкость реабсор-бируется легочными капиллярами и лимфатическими сосудами. Эффект прохождения по родовым путям не распространяется на легкие новорожденных после кесарева сечения и недоношенных, которые поэтому испытывают большие трудности с обретением нормального дыхания после родов (преходящее тахипноэ новорожденных). В норме первые дыхательные попытки возникают через 30 с после рождения, регулярное дыхание — через 90 с. Возникновению первого вдоха и установлению регулярного дыхания способствуют умеренная гипоксия и ацидоз, а также сенсорная стимуляция (пережатие пуповины, боль, прикосновение и шум). После рождения начинает играть роль направленная наружу эластическая тяга грудной клетки, помогающая наполнить легкие воздухом.
Расправление легких приводит к повышению РаО2 и РаСО2, а также к уменьшению легочного сосудистого сопротивления. Повышение напряжения кислорода является мощным стимулом для вазоди-латации в системе легочной артерии. Увеличение легочного кровотока увеличивает поступление крови к левому предсердию, давление в котором в результате возрастает, что приводит к функциональному закрытию овального отверстия. Повышение PaO2 приводит к сужению и функциональному закрытию артериального протока. Кроме того, важную роль в закрытии артериального протока могут играть ацетилхолин, брадикинин и простагланди-ны. В результате всех этих процессов прекращается сброс крови справа-налево и устанавливается взрослый тип кровообращения (рис. 42-5). Анатомическое закрытие артериального протока происходит не раньше чем через 2 недели, закрытие овального отверстия — через несколько месяцев, а в некоторых случаях оно остается открытым навсегда.
Гипоксия и ацидоз, возникающие в первые дни жизни новорожденного, могут препятствовать этим физиологическим изменениям или способство-
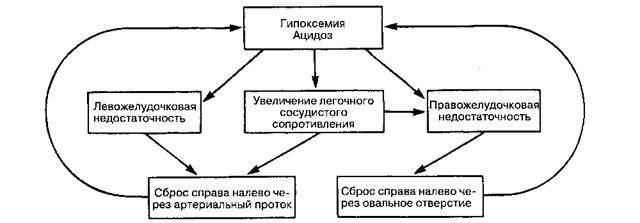
Рис. 42-6.Патофизиологические механизмы сохранения фетального типа кровообращения у новорожденного. (Воспроизведено с изменениями из Gregory GA: Pediatic Anesthesia, 2nd ed. Churchill Livingstone 1989.)
ватъ их обратному развитию, что приводит к пер-систированию феталъного типа кровообращения (или возврату к нему). Возникает порочный круг, где внутрисердечный сброс справа налево усиливает гипоксемию и ацидоз, которые, в свою очередь, потенциируют сброс (рис. 42-6). Сброс крови справа налево может происходить через овальное окно, артериальный проток или то и другое одновременно. Если этот порочный круг не удается разорвать, то прогноз для жизни новорожденного неблагоприятен.
Случай из практики: перевязка маточных труб в послеродовом периоде
Женщине 36 лет планируется двухсторонняя перевязка маточных труб через 2 часа после рождения здорового ребенка.
Сохраняется ли повышенный риск аспирации?
Пока еще точно неизвестно, какое время после родов сохраняется высокий риск аспирации. Конечно, многие факторы, замедляющие эвакуацию желудочного содержимого, прекращают свое действие вскоре после родов: желудок возвращается в нормальное положение, исчезает родовая боль, быстро снижается уровень циркулирующего в крови прогестерона. Кроме того, при необходимости после родов вполне допустимо голодание в течение 8-12 ч. В ряде исследований показано, что повышенный риск аспирации (определяемый на основании измерения рН и объема желудочного содержимого) нивелируется в течение 24 ч после родов. К сожалению, теми же исследованиями установлено, что в 30-60% случаев после родов либо объем желудочного содержимого > 25 мл, либо рН < 2,5. Из-за этого большинство врачей считает, что повышенный риск аспирации сохраняется после родов достаточно долго, поэтому необходимо предпринимать необходимые меры предосторожности (главы 15 и 43). Пока еще неизвестно, через какое время после родов риск аспирации становится таким же, как при плановых хирургических вмешательствах. Хотя регресс некоторых обусловленных беременностью физиологических изменений может потребовать 6 недель, уменьшение риска аспирации до "нормальных" значений происходит задолго до этого срока.
Какие факторы, помимо риска аспирации, определяют "оптимальные сроки" перевязки труб в послеродовом периоде?
Вопрос о сроках выполнения перевязки маточных труб в послеродовом периоде (открытым или лапароскопическим способом) является довольно сложным, зависит от предпочтений родильницы и акушера, а также от подхода, принятого в лечебном учреждении. Кроме того, на принятие решение влияет характер родов (через естественные родовые пути или путем кесарева сечения), а также методика анестезии, используемая при родах (регионарная или общая).
Сроки перевязки маточных труб в послеродовом периоде: (1) сразу после ушивания матки при кесаревом сечении; (2) через 8-48 ч после родов, чтобы была возможность в течение нескольких часов соблюдать правило "ничего не принимать внутрь"; (3) сразу после окончания послеродового периода (обычно через 6 недель). Многие акушеры отказываются от выполнения стерилизации сразу после родов: по их мнению, женщина впоследствии может отказаться от своего решения, особенно если с ребенком случится что-то непредвиденное. Кроме того, акушеры хотят убедиться в стабильности состояния пациенток, особенно после осложненных родов. С другой стороны, технически операцию значительно проще выполнить в ближайшем послеродовом периоде, пока матка и трубы остаются увеличенными. Явный недостаток отсроченной стерилизации состоит в необходимости повторной госпитализации. Стерилизацию в ближайшем послеродовом периоде необходимо провести не позже чем через 48 ч после родоразрешения, в противном случае значительно возрастает риск инфекционных осложнений.
Какие факторы влияют на выбор методики анестезии при перевязке маточных труб в послеродовом периоде?
Стерилизацию, выполняемую после кесарева сечения, естественно, проводят в условиях начатой методики анестезии (общей или эпидуральной). Если для обезболивания родов использовали продленную эпидуральную анестезию, то катетер можно оставить в эпидуральном пространстве на 48 ч (период времени, в который проводят послеродовую стерилизацию). Чтобы анестезия была адекватной, сенсорная блокада должна достигать уровня Th4-Th5. B принципе, достаточен и более низкий уровень блокады (до Th10), но он не всегда позволяет предотвратить боль при тракции внутренних органов.
Если обезболивание родов не проводилось, то стерилизацию можно проводить как под общей, так и под регионарной анестезией. Если планируется двусторонняя перевязка труб через минилапаро-томный доступ, то предпочтительнее регионарная анестезия, не сопряженная с риском аспирации. Эпидуральная анестезия сопряжена с риском непреднамеренного введения местного анестетика интратекально или в просвет сосуда (глава 16), поэтому многие анестезиологи предпочитают ей спинномозговую анестезию. В послеродовом периоде риск индуцированного спинномозговой анестезией снижения АД значительно меньше, чем до родоразрешения (особенно после предварительного переливания инфузионных растворов). При использовании спинальных игл калибра — 25G частота постпункционной головной боли не превышает 1%. Потребность в местных анестетиках при регионарной анестезии возрастает до нормальной в течение 24-36 ч после родов. Для спинномозговой анестезии используют тетракаин (7-10 мг), бупивакаин (8-12 мг), лидокаин (60-90 мг). Для эпидуральной анестезии применяют 1,5-2%-ный раствор лидокаина (15-20 мл), 3%-ный раствор хлоропрокаина или 0,5%-ный раствор бупивакаина.
При лапароскопической стерилизации показана общая анестезия. Инсуффляция газа в брюшную полость нарушает вентиляцию и газообмен, предрасполагает к тошноте, рвоте и, возможно, к аспирации. Интубация трахеи обеспечивает адекватную вентиляцию и защиту дыхательных путей от аспирации.
Какие особенности послеродового периода следует учитывать в ходе операции?
Главные особенности — сопутствующая анемия и высокий риск аспирации (см. выше). Сочетание физиологической анемии беременных с кровопотереи в родах почти всегда приводит к снижению уровня гемоглобина. Уровень гемоглобина обычно выше 90 г/л, но приемлемым и безопасным для операции считается и уровень выше 70 г/л. Следует подчеркнуть, что стерилизация редко сопровождается значительной кровопотерей.
Меры, позволяющие снизить риск аспирации: голодание в течение 8 ч перед операцией; включение в состав премедикации Н2-блокаторов (ранити-дин), прозрачных антацидов (например, цитрат натрия) или метоклопрамида (главы 15 и 43). Показана быстрая последовательная методика индукции анестезии с приемом Селлика. Экстубацию можно проводить только после полного пробуждения. Некоторое время после родов уровень холинэстеразы продолжает оставаться сниженным (см. выше), но продолжительность действия сукцинилхолина увеличивается лишь на 3-5 мин. В послеродовом периоде увеличивается продолжительность действия веку-рония, но не атракурия. Высокие дозы ингаляционных анестетиков противопоказаны, потому что они снижают тонус матки, что сопряжено с риском (правда, больше теоретическим) интра- или послеоперационного маточного кровотечения. Ингаляционные анестетики можно сочетать с опиоидами. Внутривенные анестетики, вводимые в ходе операции матерям, не оказывают заметного эффекта на их детей при кормлении грудью. Тем не менее следует воздержаться от кормления грудью в течение 12-24 ч после общей анестезии.
Список литературы
Chestnut DH: Obstetric Anesthesia. Mosby, 1994. DiazJH: Perinatal Anesthesia and Critical Care. Saun-
ders, 1991.
Norris MC: Obstetric Anesthesia. Lippincott,1992. Shnider S, Levinson G: Anesthesia for Obstetrics, 3rd
ed.Williams&Wilkins, 1993.
Дата добавления: 2015-01-29; просмотров: 1224;
