ОСТРЫЙ ПАРАПРОКТИТ
Острый парапроктит - острое воспаление околопрямокишечной клетчатки, обусловленное распространением воспалительного процесса из анальных крипт и анальных желез.
Этиология.Возбудителем инфекции при парапроктите в большинстве случаев является смешанная микрофлора. Чаще всего обнаруживаются стафилококки и стрептококки в сочетании с кишечной палочкой, протеем. Нередко (особенно в гнойниках пельвиорек-тального пространства) обнаруживается присутствие бактероидов, пептококков, фузобактерий, относящихся к неспорообразующим анаэробам. Острый парапроктит, обусловленный смешанной микрофлорой, обычно называют простым, банальным. Специфическая инфекция (туберкулез, актиномикоз, клостридии) - достаточно редкое явление – 1-2%.
При парапроктите чаще всего присутствуют все признаки острого воспаления: боль, отек, гиперемия, гной. Если парапроктит вызван ассоциацией микроорганизмов, но главную роль при этом играют неспорообразующие анаэробы, возникает гнилостный парапроктит, при котором поражается клетчатка на большом протяжении; но может развиться и настоящий неклостридиальный анаэробный парапроктит с поражением не только клетчатки, но и фасций и мышц. Такие парапроктиты характеризуются быстрым распространением процесса с выраженной отечностью тканей, некрозом, вместо гноя выделяется зловонная жидкость с детритом. Иногда парапроктит вызывается клостридиями - возбудителями газовой гангрены.
Патогенез.Анатомическая граница между прямой кишкой и анальным каналом проходит по аноректальной линии. На этом уровне находятся морганиевы крипты - кармашки, дно которых располагается примерно на границе верхней и средней третей анального канала. На дне крипт открываются выводные протоки анальных желез. Сами железы в основной массе локализуются в толще внутреннего сфинктера, за что их именуют еще внутримышечными железами. Анальные железы и морганиевы крипты - это очень важные элементы в патогенезе парапроктита. Внутримышечные железы закладываются в период внутриутробного развития, и ребенок рождается с ними, но начинают функционировать они с периода наступления половой зрелости. По этой причине парапроктит, связанный с воспалением крипт и желез, чаще возникает у взрослых.
Анальные железы имеют вид колбочек или гроздьев, размер которых колеблется от 0,750 до 2,9мм, выводные протоки очень тонкие, извитые. В каждой крипте открываются протоки нескольких желез, причем в задних криптах их более 10, немного меньше в криптах по передней полуокружности, еще меньше в криптах на боковых стенках. Анальные железы представляют собой готовые каналы, в которые проникает инфекция из просвета прямой кишки. Если происходит закупорка протока железы вследствие отека слизистой оболочки прямой кишки (при диарее), микротравмы, рубцовых изменений выводных протоков желез (перенесенный криптит) и т. д., может развиться острое воспаление группы анальных желез, открывающихся в крипту (крипты), и таким образом возникнет микроабсцесс в стенке анального канала.
Кнаружи от внутреннего сфинктера, как бы отделяя его от наружного жома, располагается продольный мышечный слой, который веерообразно расщепляется у нижнего края внутреннего сфинктера, фасциальные перегородки, отделяющие расщепленные волокна продольной мышцы, дистальнее делят пространство между внутренним и наружным сфинктером (межсфинктерное) на несколько слоев:
1) внутреннее пространство, сообщающееся с подслизистым слоем прямой кишки;
2) пространство между внутренним и промежуточными слоями продольной мышцы (непосредственно сообщается с пельвиоректальным клетчаточным пространством);
3) пространство между внутренним и наружным слоем продольной мышцы, сообщающееся с верхней частью ишиоректального клетчаточного пространства;
4) наружное пространство, соединяющееся с ишиоректальным пространством посредством фиброзных перегородок, проходящих через поверхностную порцию наружного сфинктера.
Микроабсцесс, возникший вследствие воспаления желез, поначалу локализуется в области крипты и не выходит за пределы внутреннего сфинктера и при благоприятном стечении обстоятельств может опорожниться через крипту. На этом этапе болезнь может быть расценена как криптит. Но если абсцесс распространяется вглубь, т. е. в межсфинктерное пространство, то это уже парапроктит. По перегородкам межсфинктерного пространства гной может пойти по разным направлениям, вызывая образование гнойников в более обширных параректальных клетчаточных пространствах.
По локализации гнойника различают: подкожный, подслизистый, межмышечный (когда гнойник располагается между внутренним и наружным сфинктером), седалищно-прямокишечный (ишиоректальный), тазово-прямокишечный (пельвиоректальный) и как один из видов тазово-прямокишечного - позадипрямокишечный (рис. 27).
По локализации крипты, вовлеченной в процесс воспаления парапроктит может быть задним, передним или боковым. На первой месте по частоте стоит задний парапроктит, на втором - передний реже всего поражаются крипты на боковых стенках. Более частое поражение крипт по задней стенке можно объяснить тем, что задние крипты более глубокие и хуже дренируются, они чаще травмируются твердым
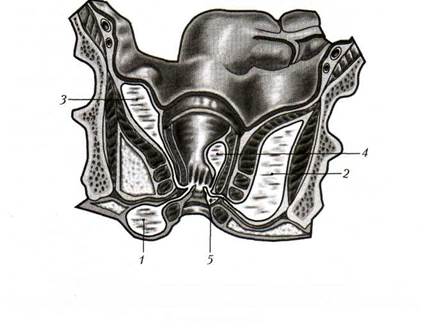
|
| Рис. 27. Локализация параректальных абсцессов: 1 — подкожный; 2 — ишиоректальный; 3 — пельвиоректальный; 4 — подслизистый; 5 — межмышечный |
калом из-за более жесткой фиксации стенки кишки по задней полуокружности, а также тем, что в задних криптах открывается значительно больше протоков анальных желез. Еще одним важным элементом в патогенетической цепи остроге парапроктита является гнойный ход, по которому гной из межсфинктерного пространства попадает в более отдаленные зоны. Локализация этого хода имеет решающее значение при выборе метода операции. Дело в том, что гной из межмышечного пространства может попасть в другое клетчаточное пространство, минуя наружный сфинктер заднего прохода или проходя через него. Существуют следующие варианты: ход располагается кнутри от наружного жома, ход идет через подкожную порцию сфинктера, через более глубокие слои - поверхностную и глубокую порцию мышцы, ход огибает сфинктер с латеральной стороны - экстрасфин-ктерный ход (рис. 28).

|
Патологическая анатомия.Гнойный ход в виде узкого канала диаметром 1—2 мм, без образования плотной стенки; в пораженной крипте могут быть явления острого воспаления, в ряде случаев обнаруживаются рубцовые изменения вследствие существовавшего ранее криптита.
| Рис. 28. Локализация гнойных ходов при парапроктите: 1- ход расположен кнутри от наружного жома (интрасфинктерный); 2- ход проходит через наружный жом (транесфинктерный ход); 3- ход огибает наружный сфинктер (экстрасфинктерный ход) |
Клиника.Заболевание, как правило, начинается остро. Вслед за коротким продромальным периодом с недомоганием, слабостью, головной болью появляется нарастающая боль в прямой кишке, промежности или в тазу, сопровождающаяся повышением температуры тела и ознобом. Степень выраженности симптомов острого парапроктита зависит от локализации воспалительного процесса, распространенности его, характера возбудителя, реактивности организма. При локализации гнойника в подкожной клетчатке клинические проявления выражены более ярко и определенно: болезненный инфильтрат в области заднего прохода, гиперемия кожи, повышение температуры тела вынуждают, как правило, обратиться к врачу в первые дни после начала заболевания.
Ишиоректальный абсцесс в первые дни болезни проявляется общими симптомами: познабливанием, плохим самочувствием, тупой болью в тазу и прямой кишке, усиливающимися при дефекации; местные изменения - асимметрия ягодиц, инфильтрация, гиперемия кожи - появляются в поздней стадии (5-6-й день).
Наиболее тяжело протекает пельвиоректальный парапроктит, при котором гнойник располагается глубоко в тазу. В первые дни болезни преобладают общие симптомы воспаления: лихорадка, ознобы, головная боль, боль в суставах, в тазу, внизу живота. Часто пациент обращается к хирургу, урологу, женщины - к гинекологу. Нередко их лечат по поводу острого респираторного заболевания, гриппа. Продолжительность этого периода иногда достигает 10-12 дней. В дальнейшем отмечаются усиление боли в тазу и прямой кишке, задержка стула, мочи и выраженная интоксикация.
Если происходит гнойное расплавление стенки прямой кишки, гной прорывается в просвет прямой кишки, у женщин может быть прорыв гноя из пельвиоректального пространства во влагалище. Осложненное течение пельвиоректального парапроктита с опорожнением гнойника в кишку или влагалище часто смазывает картину заболевания, так как уменьшается боль и снижается температура. В этих случаях выделения гноя и крови из кишки и влагалища могут навести на мысль о дизентерии, гинекологических заболеваниях и т. д.
Такие симптомы, как задержка стула, тенезмы, дизурические расстройства, боль внизу живота, особенно часто бывают при локализации гнойника в пельвиоректальном пространстве, но могут быть при любом виде парапроктита.
Осложнения.Самые грозные осложнения острого парапроктита - распространение воспаления на клетчаточные пространства таза, гнойное расплавление стенки прямой кишки выше уровня аноректальной линии. В этом случае кишечное содержимое попадает в параректальную клетчатку и открывается возможность широкого распространения инфекции. Отмечены случаи гнойного расплавления уретры. Учитывая непосредственное соседство с тазовой брюшиной, сообщение тазовой клетчатки с забрюшинной, нельзя исключить возможность прорыва гноя в брюшную полость и забрюшинное пространство. Такие осложнения, как правило, возникают при запоздалом обращении к врачу пожилых, ослабленных больных, при наличии сахарного диабета, сосудистых расстройств и т. п. При позднем обращении больных и при несвоевременно выполненной операции возможно развитие гнилостного процесса на фоне пара-проктита, начавшегося как банальный.
Кроме того, возможны и другие осложнения острого парапроктита: прорыв гноя из одного клетчаточного пространства в другое, прорыв гнойника (пельвиоректального) в просвет прямой кишки или влагалище, прорыв гноя из полости абсцесса через кожу промежности (спонтанное вскрытие).
После вскрытия гнойника спонтанно или хирургическим способом без ликвидации гнойного хода и пораженной крипты в дальнейшем, как правило, формируется свищ прямой кишки. Если свищ не образовался, но при этом остался очаг воспаления в области анальных желез и межсфинктерного пространства, то через какое-то время возникает рецидив острого парапроктита.
Диагностика.Первая и главная задача диагностики острого парапроктита - на основании жалоб пациента, клиники и осмотра распознать наличие и локализацию гнойника в клетчаточном пространстве, окружающем прямую кишку.
Достаточно проста диагностика подкожного парапроктита. Гнойник, локализующийся в подкожной клетчатке перианальной зоны, проявляется быстро и ярко: боль, гиперемия кожи на стороне поражения, сглаженность складок перианальной кожи. При расположении гнойника вблизи заднепроходного отверстия оно может приобретать щелевидную форму. Пальпация в области воспаления резко болезненна, но флюктуации вначале может и не быть - это поздний симптом. Несмотря на то, что диагноз кажется несомненным уже при наружном осмотре и пальпации, необходимо выполнять пальцевое исследование прямой кишки и анального канала. При этом нужно не только установить связь гнойника с кишкой, найти пораженную крипту, но и помнить, что гной в подкожной клетчатке может появиться вследствие прорыва его из других клетчаточных пространств, чаще всего из ишиоректального. Введение пальца в кишку следует делать осторожно по стенке анального канала, противоположной расположению гнойника. При подкожном парапроктите верхняя граница абсцесса определяется ниже аноректальной линии. Выше этой зоны стенка кишки эластична.
Таким образом, диагноз острого подкожного парапроктита можно поставить на основании клинической картины, наружного осмотра, пальпации и пальцевого исследования прямой кишки. Ано-, ректороманоскопия, сфинктерометрия и другие исследования обычно не проводятся в связи с тем, что инструментальные исследования при остром парапроктите очень болезненны.
Ишиоректальный парапроктит может давать изменения, видимые глазом, в поздней стадии, когда появляются выраженная асимметрия ягодиц, сглаживание перианальных складок. Поэтому, если больной обратился по поводу познабливания, ухудшения самочувствия, сна и тупой постоянной боли в прямой кишке и тазу, усиливающейся при дефекации, но без видимых на глаз изменений в области заднего прохода, следует выполнить пальцевое исследование прямой кишки. Уже в самые ранние сроки заболевания можно выявить уплощение стенки кишки выше анального канала, сглаженность складок слизистой оболочки на стороне поражения. К концу 1-й недели заболевания инфильтрат выбухает в просвет прямой кишки, местно отмечается повышение температуры. Воспалительный инфильтрат может распространиться на предстательную железу и уретру, в этом случае пальпация их вызывает болезненный позыв к мочеиспусканию.
Характерные признаки острого ишиоректального парапроктита - наличие инфильтрата в анальном канале на уровне и выше аноректальной линии (при этом пальцем удается достичь верхнюю границу этого инфильтрата), усиление боли при толчкообразном исследовании со стороны промежности. Если диагноз ясен, инструментальные методы исследования так же, как и при подкожном парапроктите, не применяются.
Подслизистый парапроктит диагностируется при пальцевом исследовании прямой кишки. Обычно выбухание гнойника в просвет кишки бывает выраженным, гной может распространяться вниз в подкожное клетчаточное пространство или идти вверх, отслаивая слизистую нижнеампулярного отдела прямой кишки. Подслизистый парапроктит часто вскрывается самостоятельно в просвет кишки, и если дренаж достаточный, может наступить выздоровление.
Тазово-прямокишечный (пелъвиоректалънъш) парапроктит протекает наиболее тяжело и зачастую диагностируется поздно. Воспалительный процесс локализуется глубоко в тазу. Верхняя граница пельвиоректального пространства - тазовая брюшина, нижняя граница - мышцы, поднимающие задний проход. От кожи промежности до пельвиоректальной клетчатки два клетчаточных пространства - подкожное и ишиоректальное, поэтому наружный осмотр промежности обычно не позволяет диагностировать пельвиоректальный парапроктит. Признаки пельвиоректального парапроктита, видимые при наружном осмотре пациента, появляются только в том случае, если гнойный процесс распространяется на ишиоректальную область и на подкожную клетчатку, т. е. в поздней стадии.
Уже в начальной стадии пельвиоректального парапроктита при пальцевом исследовании можно определить болезненность одной из стенок средне- или верхнеампулярного отдела прямой кишки, можно обнаружить тестоватость кишечной стенки или инфильтрат за ее пределами. В более поздней стадии стенка кишки утолщается, отмечается сдавление ее извне, а еще позднее - выбухание в просвет кишки эластичного опухолевидного образования, иногда определяется флюктуация. Следует отметить, что при пельвиоректальном парапроктите верхний полюс гнойника пальцем обычно не достигается даже при положении больного на корточках. Пельвиоректальный гнойник, как правило, можно распознать, применив только пальцевое исследование прямой кишки. Зачастую необходимости в применении инструментальных методов диагностики нет. Но если диагноз неясен, нужно использовать ректороманоскопию и ультрасонографию. Эндоскопическая картина при тазово-прямокишечном пара-проктите имеет особенности: слизистая оболочка ампулярного отдела кишки над областью инфильтрации гиперемирована, сосудистый рисунок усилен, сетчатый. В поздней стадии, когда инфильтрат выбухает в просвет кишки, слизистая оболочка над ним гладкая, ярко-красного цвета, контактно кровоточит. Если произошел прорыв гноя в просвет кишки, при надавливании тубусом ректоскопа на стенку кишки в месте инфильтрации выделяется гной. Увидеть отверстие в кишке при этом удается не всегда.
Ультрасонография открыла большие возможности в диагностике парапроктита. Исследование позволяет установить локализацию, размер гнойника, характер изменений в окружающих тканях, применение ректального датчика помогает в топической диагностике гнойного хода и пораженной крипты.
И все-таки основными в диагностике острого пельвиоректального парапроктита на сегодняшний день остаются оценка клинической картины и данные пальцевого исследования прямой кишки.
Разновидностью пельвиоректального парапроктита считается позадипрямокишечный, или ретроректалъный. Особенностью клинической картины при локализации воспаления в ретроректаль-ном пространстве является выраженный болевой синдром с самого начала заболевания. И при этой форме парапроктита важнейшим диагностическим методом является пальцевое исследование прямой кишки. Гнойник располагается позади прямой кишки выше задне-проходно-копчиковой связки, исследование обычно очень болезненно. Нередко при этой форме парапроктита четко определяется пораженная задняя крипта.
Межмышечный парапроктит возникает при распространении гноя в пространство между внутренним и наружным сфинктером. Диагностируется он не так часто. Дело в том, что при наружном осмотре видимых изменений не бывает, процесс локализуется в стенке анального канала. Локализацию и границы инфильтрата можно определить с помощью пальпации большим пальцем со стороны перианальной кожи и указательным пальцем, введенным в кишку. Плотный и очень болезненный инфильтрат указывает на наличие межмышечного парапроктита. Зачастую в такой ситуации ставится диагноз инфильтративного парапроктита и начинается консервативная терапия. Как правило, через сутки гной распространяется на другие клетчаточные пространства и больной оперируется уже по поводу абсцесса.
Конечно, бывает так, что консервативная терапия оказывается эффективной и инфильтративный парапроктит разрешается. Но опыт показывает, что если в воспалительный процесс было вовлечено межсфинктерное пространство, вскоре болезнь вновь заявит о себе.
Итак, мы обсудили вопросы диагностики гнойного процесса в параректальных клетчаточных пространствах: в подкожном, подслизистом, ишиоректальном, пельвиоректальном и ретроректаль-ном, межмышечном. Установили, что зачастую правильно проведенное пальцевое исследование позволяет своевременно поставить диагноз. Лишь в отдельных случаях, особенно при запущенных и осложненных воспалительных процессах, приходится прибегать к инструментальным методам исследования.
Уже упоминалось о том, что гнойник - это только часть патологического процесса при остром парапроктите. Есть еще пораженная крипта, куда открываются протоки воспаленных анальных желез, и есть гнойный ход, по которому гной распространился на клетчаточные пространства. Иногда уже во время первого осмотра при пальцевом исследовании прямой кишки удается пропальпировать пораженную крипту. Но более достоверные сведения получают в операционной, когда можно не только пропальпировать область всех крипт, но и, введя красящий раствор (метиленовый синий с добавлением перекиси водорода) в полость абсцесса, увидеть окрашивание заинтересованной крипты. Гнойный ход тоже чаще выявляется уже при операции. Если процесс острый, нет рубцов, свидетельствующих о предшествующем воспалении, пропальпировать даже поверхностный ход удается не всегда. Чаще всего гнойный ход проходит через подкожную порцию наружного сфинктера, и можно иногда через перианальную кожу пропальпировать тяж, идущий от подкожного абсцесса к прямой кишке. Очень редко гнойный ход располагается строго кнутри от наружного жома.
Если же гнойный ход проходит через поверхностную, а тем более глубокую, порцию анального сфинктера, пропальпировать его, как правило, невозможно. При остром парапроктите ход еще не окружен рубцовой тканью, диаметр его невелик – 1-2 мм, зондом удается пройти по нему, если ход располагается достаточно поверхностно. При высоком расположении хода зондом можно сделать ложный ход.
После проведенного первичного осмотра мы можем сформулировать диагноз острого парапроктита с указанием локализации гнойника в клетчаточном пространстве, ориентировочно в ряде случаев предположить локализацию пораженной крипты и гнойного хода по отношению к наружному сфинктеру: интрасфинктерный, транссфинктерный и экстрасфинктерный. Интрасфинктерный гнойный ход бывает очень редко, чаще всего мы имеем дело с транссфинктерным ходом, он может пронизывать сфинктер на разных уровнях. По клинической картине мы можем судить о возбудителе парапроктита. Как правило, процесс вызывается ассоциацией микроорганизмов и налицо классические симптомы воспаления: боль, отек, гиперемия, гной.
Сведения, получаемые нами при первом осмотре пациента, дополняются в дальнейшем при проведении операции. Но здесь могут быть затруднения. Так, если локализацию гнойника и распространенность воспаления по параректальным клетчаточным пространствам действительно можно установить описанными выше методами, то локализацию гнойного хода определить бывает очень трудно. Использование допплеро-, контрастной абсцессографии не дало желаемого эффекта. Наиболее перспективным для обнаружения гнойного хода зарекомендовало себя ультразвуковое исследование с использованием ректального датчика.
Дифференциальная диагностика.Острый парапроктит в основном приходится дифференцировать от нагноившейся тератомы параректальной клетчатки, абсцесса дугласова пространства, опухоли прямой кишки и параректальной области. Как правило, такая необходимость возникает при ишио-, пельвиоректальном парапроктите, т. е. при высоком расположении гнойника. При подкожном парапроктите иногда возникает сомнение: не является ли этот гнойник абсцедирующим фурункулом, нагноившейся атеромой? Если это парапроктит, то в подкожной клетчатке определяется тяж, идущий к заднепроходному отверстию, поскольку инфицирование идет из просвета кишки.
Отличить банальный парапроктит от нагноившейся тератомы (дермоидные и эпидермоидные кисты, солидные тератомы с наличием кистозных полостей) непросто. Следует иметь в виду, что нагноившаяся, но не вскрывшаяся киста не имеет связи с просветом прямой кишки, кисты часто имеют хорошо выраженную оболочку, четкие границы. Содержимое кист (кроме гноя) необычно для банальных гнойников — оно студнеобразное, творожистое или замазкообразное. Если киста опорожнилась в просвет кишки, то это отверстие, как правило, выше уровня крипт, в то время как при парапроктите имеется пораженная крипта, являющаяся входными воротами для инфекции из просвета кишки.
Дифференциально-диагностические различия между пельви-оректальным парапроктитом и абсцессом дугласова пространства выявляются при сборе анамнеза. Абсцесс дугласова пространства возникает как осложнение заболеваний органов брюшной полости или после оперативных вмешательств по поводу них. Помогает в правильной постановке диагноза бимануальное и бидигитальное исследования через прямую кишку и влагалище. По наблюдениям профессора А. М. Аминева, «при бимануальном исследовании через прямую кишку и брюшную стенку у больных с абсцессом малого таза свести-сопоставить концы пальцев через толщу тканей никогда не удается. Если при бимануальном исследовании через прямую кишку у мужчин и через влагалище у женщин удается свести-сопоставить концы пальцев хотя бы не по средней линии, а в боковых отделах таза, то нужно считать, что у больного не абсцесс дугласова пространства, а тазово-прямокишечный парапроктит». В современных условиях чаще всего применяется ультразвуковое исследование, позволяющее достаточно точно определить локализацию гнойника. Топическая диагностика крайне важна, поскольку оперативный доступ для дренирования абсцесса при парапроктите отличается от такового при абсцессе дугласова кармана.
Острый парапроктит встречается как осложнение распадающейся злокачественной опухоли прямой кишки. Распознать это удается, применив пальцевое исследование прямой кишки.
Если воспалительный процесс в параректальной клетчатке носит индуративный характер, нужно исключить злокачественный процесс. При этом уместно применить все необходимые методы исследования: проктографию и рентгенографию крестца и копчика, ультрасонографию, биопсию.
Лечение.Лечение острого парапроктита только хирургическое. Операция должна быть выполнена тотчас после установления диагноза, так как она относится к разряду неотложных. Вид анестезии играет важную роль. Необходимы полное обезболивание и хорошая релаксация. Чаще всего применяются внутривенный наркоз, перидуральная и сакральная анестезия, масочный наркоз. Местная анестезия при операциях по поводу острого парапроктита нецелесообразна из-за опасности распространения инфекции при проведении инъекции анестетика, неадекватности обезболивания и усложнения ориентации из-за инфильтрации тканей анестезирующим раствором.
Основные задачи радикальной операции — обязательное вскрытие гнойника, дренирование его, поиск и нахождение пораженной крипты и гнойного хода, ликвидация крипты и хода. Если ликвидировать связь с кишкой, можно рассчитывать на полное выздоровление пациента.
В условиях неспециализированных стационаров чаще всего выполняются только вскрытие и дренирование гнойника, радикальные операции, в основном, выполняются в колопроктологических отделениях. Стремление во что бы то ни стало сразу выполнить радикальное вмешательство без диагностических навыков и достаточных знаний анатомии анального жома и параректальных клетчаточных пространств может привести к тому, что вместе с гнойным ходом будет иссечена часть наружного сфинктера и возникнет его недостаточность.
Подготовка к операции обычно включает бритье волос в области промежности и выполнение очистительной клизмы. Следует обязательно уточнить у больного время последнего приема пищи и питья! Если есть тяжелые сопутствующие заболевания, необходимо провести соответствующие обследования и консультации специалистов.
Радикальные операции при остром парапроктите можно сгруппировать следующим образом:
1) вскрытие и дренирование абсцесса, иссечение пораженной крипты и рассечение гнойного хода в просвет кишки;
2) вскрытие и дренирование абсцесса, иссечение пораженной крипты и сфинктеротомия;
3) вскрытие и дренирование абсцесса, иссечение пораженной крипты, проведение лигатуры;
4) вскрытие и дренирование абсцесса, отсроченное иссечение пораженной крипты и перемещение лоскута слизистой оболочки кишки для прерывания путей инфицирования из просвета прямой кишки.
Первым этапом операции является уточнение локализации гнойника и распространенности воспалительного процесса путем пальпации со стороны промежности и пальцевого исследования со стороны кишки и анального канала, пальпация в области крипт. Далее осуществляется визуальный контроль анального канала и нижнеампулярного отдела прямой кишки с помощью ректального зеркала.
Точно определить пораженную крипту удается редко, поэтому лучше прибегнуть к прокрашиванию хода и крипты. Для этого полость гнойника пунктируют толстой иглой, извлекают шприцем 2-3 мл гноя (посев) и по этой же игле в полость вводят 1-2 мл 1% раствора метиленового синего с добавлением 3% раствора перекиси водорода (1:2). Краска из полости абсцесса по гнойному ходу проникает в просвет кишки и окрашивает заинтересованную крипту.
После этого со стороны кожи промежности вскрывают гнойник. При подкожных и подслизистых абсцессах разрез обычно радиальный, при ишио- и пельвиоректальных разрез должен быть полулунным на стороне поражения примерно на середине расстояния от заднепроходного отверстия до седалищного бугра, чтобы не повредить мышцы наружного жома. Чтобы войти в ишиоректальное пространство, рассекают кожу, подкожную клетчатку и фасцию. После рассечения фасции становится видна разница в характере клетчатки: подкожная жировая клетчатка более плотная, а клетчатка ишиоректальной ямки более рыхлая и крупнодольчатая. Для проникновения в пельвиоректальное пространство нужно расслоить мышцы, поднимающие задний проход, в продольном направлении (часто это делается с помощью корнцанга), затем расширить отверстие пальцами и эвакуировать гной.
Дренировать гнойник ретроректального (пресакрального) пространства можно двумя способами:
1) двумя полулунными разрезами позади заднего прохода справа и слева от средней линии, при этом прямокишечно-копчиковая связка сохраняется;
2) полулунным широким разрезом позади заднего прохода с пересечением прямокишечно-копчиковой связки, что обеспечивает широкий доступ в пресакральное пространство и хороший дренаж.
Самая распространенная радикальная операция при остром парапроктите - вскрытие и дренирование абсцесса, иссечение пораженной крипты и рассечение гнойного хода.
При подкожных абсцессах с гнойным ходом, располагающимся кнутри от наружного сфинктера, она выполняется в двух вариантах.
Вариант 1. В прямую кишку вводят ректальное зеркало, проводят радиальный разрез от аноректальной линии через пораженную крипту (прокрашенную) по направлению к подкожному абсцессу. Длина разреза зависит от протяженности воспалительной инфильтрации слизистой оболочки и кожи промежности. Глубина разреза ограничена мышцей наружного сфинктера. Затем края разреза, нависающие над вскрытой гнойной полостью, иссекают на всем протяжении от верхнего до нижнего угла раны, при этом с особой тщательностью иссекают пораженную крипту вместе с внутренним отверстием хода. После иссечения краев рана приобретает вид эллипса или ракетки.
Вариант 2- метод А.Н. Рыжих и А.Г. Бобровой. Отступя от края ануса на 3см, делают полулунный разрез кожи над абсцессом, после эвакуации гноя из раны в просвет кишки через пораженную крипту проводят желобоватый зонд и по нему рассекают гнойный ход. Кожу и слизистую оболочку иссекают в виде треугольника, вершина которого находится в анальном канале, а основанием является кожный разрез. Тщательно иссекают слизистую оболочку с пораженной морганиевой криптой.
Рассечение гнойного хода в просвет кишки с иссечением пораженной крипты выполняется и при ишиоректальном парапроктите, когда гнойный ход идет через наружный сфинктер. Глубина рассечения может быть различной, ведь ход может идти через подкожную, поверхностную или глубокую порцию. При этом возникают сложности в определении допустимости рассечения тканей над гнойным ходом. Если ход идет через подкожную порцию сфинктера, то можно рассекать его по любой стенке анального канала (задней, передней, боковой) без опасения неблагоприятных последствий. Если ход идет через поверхностную порцию жома, а также при вовлечении глубокой порции, делать рассечение хода в просвет кишки не рекомендуется.
Неодинаково следует оценивать перспективы рассечения мышцы наружного сфинктера по заднему и боковым сегментам. Если по задней полуокружности мышечные пучки сплетаются по заднему шву, то по боковым сегментам такой фиксации нет и после рассечения концы мышцы расходятся дальше. С большой осторожностью нужно относиться к рассечению мышцы по передней полуокружности у женщин, поскольку мышечное кольцо спереди у них, как правило, слабее.
Результаты операции рассечения гнойного хода в просвет кишки хорошие в тех случаях, когда ход расположен поверхностно, т. е. кнутри от наружного сфинктера, или проходит через подкожную порцию его. Функция сфинктера не страдает.
Нарушение функции анального сфинктера после операции рассечения хода в просвет кишки может развиться вследствие:
1) рассечения мышцы при глубоком транссфинктерном расположении хода, особенно при боковом и переднем парапроктите;
2) длительной (более 1 дня) тампонады анального канала, когда края раны не смыкаются и получается широкий глубокий рубец со значительным диастазом концов мышцы;
3) широкого иссечения слизистой оболочки и кожи с подкожной клетчаткой с целью удаления рубцов и инфильтрированных тканей.
При остром парапроктите, особенно рецидивном, в области крипты и в межсфинктерном пространстве нередко обнаруживается рубцовый процесс. В такой ситуации вмешательство из рассечения ходапревращается в операцию иссечения хода. Вдальнейшем формируется широкий рубец не только в мышечной ткани, но и на слизистой оболочке и коже, что препятствует полному смыканию заднепроходного отверстия. Выделяющаяся слизь из кишки создает ощущение сырости в области ануса, часто возникают зуд и недержание газов.
Вскрытие и дренирование абсцесса, иссечение пораженной крипты и сфинктеротомия. Сфинктеротомия при остром парапроктите в нашей стране стала применяться в 60-е годы XX в. по предложению профессора А.Н. Рьгжих. Суть этой операции заключается в рассечении сфинктера на определенную глубину из просвета кишки через пораженную крипту. Эффект от сфинктеротомии автор объяснял тем, что после рассечения мышцы со стороны просвета кишки (при этом в первую очередь рассекается внутренний сфинктер) за счет снятия постоянного тонического сокращения внутреннего сфинктера создается покой ране анального канала и она заживает быстро и прочно без образования свища. Вначале рекомендовалось рассекать ткани на глубину 1,5см у мужчин и 1см у женщин. У женщин можно было выполнять только заднюю сфинктеротомию, даже если была вовлечена крипта по передней стенке (из-за опасной близости влагалища передняя сфинктеротомия у женщин запрещалась). Эта операция не получила широкого распространения. В настоящее время операция вскрытия и дренирования абсцесса со сфинктеротомией применяется не очень часто, хотя есть научное обоснование эффективности этой методики. Основное достоинство ее в том, что путем рассечения внутреннего сфинктера вскрывается и дренируется в просвет кишки межсфинктерное пространство, причем рассечение внутреннего сфинктера выполняется под визуальным контролем после отделения его от подлежащих тканей, что предохраняет от повреждения мышцы наружного сфинктера. К сожалению, эта операция не всегда приводит к стойкому выздоровлению, особенно при наличии рубцовых изменений. Операция деликатная, требует не только хорошего знания анатомии, но и большого опыта хирурга. Возможно, в дальнейшем при широком использовании ультразвуковой диагностики, позволяющей более объективно оценить распространенность процесса по межфасциальным и межмышечным пространствам, операция с рассечением внутреннего сфинктерапри остром парапроктите будет применяться чаще.
Вскрытие и дренирование абсцесса, иссечение пораженной крипты, проведение лигатуры (рис. 29).
Операции по поводу острого парапроктита с использованием лигатурного метода применяются давно. В той ситуации, когда гнойный ход располагается экстрасфинктерно или локализуется в толще мышцы наружного сфинктера и рассечение его в просвет кишки опасно из-за возможности получить недостаточность сфинктера, можно применить лигатурный метод. Высокое расположение гнойного хода обычно бывает при ишио- и пельвиоректальном парапроктите. Поэтому разрез на коже для опорожнения гнойника должен быть полулунным, широким (на стороне поражения). После эвакуации гноя и обнаружения хода, соединяющего полость гнойника с просветом кишки в области одной из крипт, полулунный разрез кожи продлевают до средней линии при заднем парапроктите кзади, при переднем - кпереди. Из просвета кишки делают окаймляющий разрез вокруг пораженной крипты, его продлевают вниз по всей длине анального канала до соединения с медиальным углом промежностной раны. Иссекают в виде узкой полоски выстилку анального канала и перианальную кожу. После выскабливания острой ложкой отверстия на месте удаленной крипты через него с помощью зажима или зонда проводят толстую нить (обычно двойной шелк № 6).
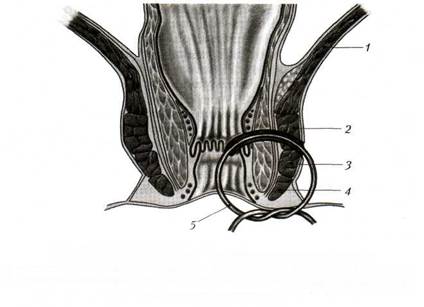
|
| Рис. 29. Схема лигатурного метода лечения парапроктита: 1 - лонно-прямокишечная мышца; 2 - глубокая порция наружного сфинктера; 3 - поверхностная порция наружного сфинктера; 4 - подкожная порция наружного сфинктера; 5 - лигатура |
Один конец нити выводят из раны промежности строго по средней линии на 6 или 12 часах по циферблату в зависимости от локализации пораженной крипты, второй ее конец выходит через внутреннее отверстие в просвете кишки. Сама же нить проходит через гнойный ход, и при сведении концов ее она охватывает толщу мышц наружного и внутреннего сфинктеров. Смысл применения лигатуры в том, что она при поэтапном затягивании рассекает гнойный ход в просвет кишки. Если скальпелем пересечь эти мышцы сразу, концы их разойдутся за счет сокращения мышцы и возникнет слабость жома, но если делать это постепенно с помощью нити, пересекаемые пучки мышцы вовлекаются в рубцовый процесс и не возникает их диастаза. К недостаткам этой методики относят следующие: в месте пересечения мышца замещается рубцом, что может влиять на функцию удержания, но самое главное, когда ход не окружен соединительнотканной оболочкой, как при сформированных свищах, не всегда удается провести лигатуру точно по гнойному ходу из-за его извилистости. Это может обусловить то, что нить будет проведена по ложному ходу, при этом из-за недостаточного дренажа межсфинктерного пространства и части хода может остаться очаг воспаления в стенке анального канала и парапроктит рецидивирует. Подобную операцию следует выполнять только в специализированных колопроктологических отделениях.
Отсроченное иссечение пораженной крипты и перемещение лоскута слизистой оболочки прямой кишки. Недостатки и опасности методик, описанных выше, привели специалистов к мысли отказаться в некоторых случаях острого парапроктита от экстренной радикальной операции и разделить лечение на два этапа: в неотложном порядке вскрыть и дренировать абсцесс, а через несколько дней после ликвидации гнойного процесса выполнить отсроченную радикальную операцию. Не следует смешивать этот подход к лечению острого парапроктита с тем, что предусматривает радикальное лечение уже после формирования свища прямой кишки. Смысл отсроченной на несколько дней операции заключается в том, что она будет выполняться в более благоприятных условиях, когда не будет гнойного процесса, уменьшится отек тканей и можно будет четко определить локализацию пораженной крипты и гнойного хода. В то же время радикальная операция будет выполнена в том периоде, когда еще нет выраженного рубцового процесса и можно в случае необходимости применить пластическое закрытие внутреннего отверстия в кишке за счет перемещения лоскута из слизистой оболочки и мышечной пластинки. Отсрочка радикальной операции после вскрытия и дренирования абсцесса на длительное время (на месяцы и годы) нежелательна. Если даже после первого этапа операции не формируется свищ прямой кишки и создается впечатление выздоровления, это не означает что процесс закончился, ведь в области крипты и межсфинктерного пространства остается очаг воспаления и через какое-то время острое воспаление может повториться. Мы уже упоминали, что среди больных с острым парапроктитом, поступающих на лечение, 1/3 имеет рецидивный парапроктит. При рецидивном остром парапроктите с высоким расположением гнойного хода более 50% больных имеют выраженные рубцовые изменения в стенке анального канала и мышцах, сжимающих задний проход.
Таким образом, лечение больных острым парапроктитом является непростой задачей, требует хороших знаний анатомии и большого опыта. Наиболее просто решается проблема лечения при подкожных абсцессах и поверхностном расположении гнойного хода, когда применима операция рассечения гнойного хода в просвет кишки с иссечением пораженной крипты. При высоком расположении гнойного хода, что бывает обычно при ишио- и пельвиоректальных абсцессах, выбор способа операции бывает затруднен и определяется не только сложностью ситуации у конкретного больного, но и опытом и знаниями оперирующего.
Прогноз.При своевременно и правильно выполненной радикальной операции по поводу острого парапроктита (экстренно или в отсроченном порядке) прогноз благоприятный. При операции простого вскрытия абсцесса без ликвидации связи его с просветом кишки выздоровление маловероятно, скорее всего, сформируется свищ прямой кишки или через какое-то время возникнет рецидив острого парапроктита.
Анаэробный парапроктит - анаэробная инфекция параректальной клетчатки. Возбудителями анаэробной инфекции являются как спорообразующие, так и неспорообразующие анаэробы. К первым из них относятся возбудители газовой гангрены Clostridium {Cl. perfringens, Cl. novyi, Cl. septicum, Cl. histolyticum), ко вторым - представители группы бактероидов, фузобактерии и др., которые не образуют спор, поэтому при контакте со средой, содержащей кислород, погибают. Все виды анаэробов как сапрофиты населяют кишечник и при определенных условиях могут быть причиной анаэробной инфекции. Оптимальным условием для размножения возбудителей является недостаток кислорода в тканях, а он может быть обусловлен целым рядом причин.
Анаэробный клостридиалъный парапроктит - самая тяжелая форма парапроктита. Инкубационный период заболевания очень короткий, иногда он составляет всего 3-6 ч, иногда – 1-2 сут. У больного на фоне относительного благополучия появляется необъяснимое беспокойство, быстро нарастает учащение пульса, снижается артериальное давление, часто возникает серо-синюшная окраска лица. Одновременно появляется сильная давящая боль в промежности, часто просто непереносимая, которую можно объяснить ишемией тканей.
Клостридии продуцируют токсины, вызывающие гемолиз, разрушение клеток и промежуточных субстанций, и нарушают кровообращение. В зависимости от вида возбудителя может преобладать отек тканей или газообразование, в некоторых случаях доминирует процесс распада мышц и других тканей, которые превращаются в аморфную массу, что быстро вызывает гниение. За счет газа и отека повышается внутритканевое давление, приводящее к частичному или полному сдавлению сначала венозных, а затем и артериальных сосудов, в результате к токсическим нарушениям кровообращения присоединяются еще и механические факторы.
При осмотре промежности не обнаруживается гиперемия, характерная для воспалительных процессов, из-за отечности тканей кожа становится белой и блестящей, позже вследствие гемолитических процессов она приобретает сначала коричневатый, а потом черно-серый цвет. При пальпации ощущается крепитация - «потрескивание» газовых пузырьков в тканях. Гиперемия и местное повышение температуры отсутствуют, лимфатические узлы обычно не увеличены. При пункции вместо гноя обнаруживается мутная желто-коричневая жидкость с неприятным сладковато-гнилостным запахом, при разрезании тканей вытекает жидкость, содержащая пузырьки газа. Мышцы дряблые и по мере увеличения некроза распадаются, поражаются также фасциальные перегородки.
Диагностика.Сильная боль, тяжелое общее состояние, отсутствие признаков банального воспаления (гиперемия, гной), отечность тканей, изменение цвета и вида кожи должны навести на мысль о возможности газовой инфекции. При появлении крепитации диагноз становится несомненным.
На рентгенограммах определяется характерная «перистость» вследствие расхождения мышц под воздействием газа.
Подтверждение клостридиальной инфекции можно получить бактериоскопически и бактериологически. Мазок из раны (с поверхности мышц) окрашивается метиленовым синим, о наличии газовой гангрены свидетельствуют «неуклюжие» палочки (как рассыпанные из спичечной коробки спички), миолиз, газовые пузырьки, отсутствие лейкоцитов. Для бактериологического подтверждения диагноза следует взять из раны кусочек мышцы.
Дата добавления: 2015-01-26; просмотров: 5682;
