ГЕМОРРОЙ
Определение.Геморрой - болезнь геморроидальных узлов (наружных узлов - наружный геморрой, внутренних узлов - внутренний геморрой). Комбинированный геморрой - заболевание наружных и внутренних узлов одновременно. Распространенность заболевания составляет 140-160 человек на 1000 взрослого населения.
Этиология и патогенез.Геморроидальные узлы в норме представляют собой сосудистые кавернозные образования, которые в процессе нормального эмбриогенеза закладываются в подслизистом слое дистального отдела прямой кишки перед аноректальной линией (внутренние узлы) и в анальном канале под кожей промежности (наружные узлы). Причиной увеличения геморроидальных узлов является нарушение кровообращения (застой крови) в кавернозных образованиях. Эти изменения происходят чаще всего под действием таких неблагоприятных факторов, как сидячий образ жизни, неправильное питание, запор, беременность, злоупотребление алкоголя. Увеличенные геморроидальные узлы постепенно смещаются в дистальном направлении. Этому способствуют нарастающие процессы дистрофии и ослабление их удерживающего связочного аппарата, поэтому геморроидальные узлы начинают выпадать из анального канала.
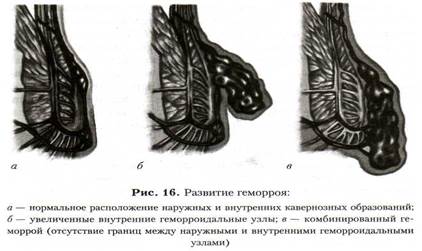
Работами многих авторов установлено, что основными причинами возникновения геморроя являются гемодинамический и дистрофический факторы (рис.16).
Гемодинамический фактор заключается в дисфункции сосудов, обеспечивающих приток и отток крови в кавернозных образованиях, что приводит к их переполнению, способствуя тем самым патологическому увеличению геморроидальных узлов.
Развитие дистрофических процессов в общей продольной мышце подслизистого слоя прямой кишки и связке Паркса, удерживающих кавернозные тельца в анальном канале приводит к постепенному и необратимому смещению (выпадению) геморроидальных узлов.
С увеличением длительности заболевания весьма характерными признаками геморроя становятся увеличение размеров геморроидальных узлов и постоянное их выпадение из анального канала. Мышечный и соединительнотканный каркас уже не удерживает их в анальном канале, отчего происходит выпадение геморроидальных узлов. Длительное выпадение узлов в свою очередь приводит к дистрофическим изменениям и атрофии мышц, окружающих подслизистые кавернозные тельца.
В начальных стадиях геморроя преобладают функциональные изменения в кавернозных венах и, следовательно, имеется возможность обратимости патологического процесса. Клинические наблюдения также показывают, что геморроидальные узлы в начальных стадиях могут редуцироваться на длительное время и снова появляться под действием неблагоприятных факторов. Выпадение геморроидальных узлов в поздних стадиях, как правило, обусловлено не сосудистыми изменениями, а нарушением эластических свойств мышечных структур общей продольной мышцы прямой кишки и связки Паркса, удерживающих геморроидальные узлы в анальном канале.
Таким образом, ведущими факторами в патогенезе геморроя являются дисфункция сосудов, обеспечивающих приток артериальной крови по улитковым артериям и отток по отводящим венам, что приводит к переполнению кавернозных полостей и развитию геморроя и дистрофических изменений в фиброзно-мышечном каркасе геморроидальных узлов. Развитие дистрофических процессов в общей продольной мышце подслизистого слоя прямой кишки и связке Паркса, расположенной в межсфинктерном пространстве анального канала, ведет к смещению геморроидальных узлов в дистальном направлении и их выпадению из анального канала. Эти процессы развиваются под действием неблагоприятных факторов, к которым относятся запор, натуживание при затрудненной дефекации, беременность, длительное вынужденное положение, малоподвижный образ жизни, прием алкоголя.
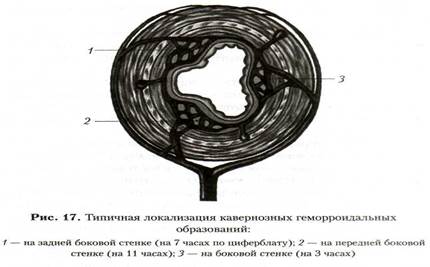
Патологическая анатомия.Внешне геморроидальный узел имеет вид компактного образования, но уже при простом осмотре со стороны его подслизистого слоя определяется множество мелких сосудистых клубочков диаметром от 1 до 6 мм. Клубочки залегают в рыхлой соединительной и мышечной ткани и анастомозируют между собой. На разрезе геморроидальные узлы имеют губчатое строение и расположены в анальном канале в виде 3 или 4 скоплений, которые некоторые авторы называют анальными «подушками» (рис. 17).
При микроскопическом исследовании видно, что внутренние геморроидальные узлы покрыты слизистой оболочкой, а наружные - многослойным плоским эпителием.
Сосудистые образования в геморроидальных узлах представляют собой кавернозные тельца, состоящие из многочисленных полостей различной величины, разделенных тонкими мышечными и соединительнотканными перегородками, которые четко отграничивают их от окружающей ткани.
Многие кавернозные клубочки имеют хорошо выраженную соединительнотканную капсулу, в которую вплетаются мышечные волокна. Наличие мышечных волокон свидетельствует, во-первых, о подвижности расположенных в них кавернозных образований, во-вторых, об определенном функциональном единстве сосудистых полостей, окруженных поддерживающим фиброзно-мышечным каркасом. При клинически выраженных выпадающих геморроидальных узлах в мышечных волокнах отмечаются дистрофические изменения, количество неизмененных мышечных волокон значительно уменьшается.
Наружные геморроидальные узлы состоят из мелких подкожных кавернозных сосудов, обеспечивающих отток кроки из этой части анального канала. Эти сосудистые образования находятся в непосредственной близости от подкожной порции наружного сфинктера.
Клиника.Геморрой проявляется двумя вариантами клинического течения - хроническое течение заболевания и острый геморрой. По существу эти варианты являются фазами одного и того же процесса.
Типичный симптомокомплекс хронического течения заболевания складывается из повторяющихся кровотечений, обусловленных, как правило, дефекацией и выпадением геморроидальных узлов из заднего прохода.
Кровотечение как ведущий симптом геморроя отмечается более чем у 50 % пациентов.
Выделение крови из заднего прохода является наиболее частой причиной первичного обращения к врачу. У 80% пациентов отмечается выделение алой крови во время дефекации или сразу после нее, у 20% выделение крови из заднего прохода происходит между дефекацией. Характерным признаком для симптоматики геморроя является периодическое выделение крови из заднего прохода. У части пациентов постоянное выделение крови приводит к снижению гемоглобина и развитию анемии. Чаще всего у этих пациентов выделяется алая кровь без сгустков. Гораздо реже отмечено выделение темной крови со сгустками. Аноректальное кровотечение, помимо основного признака геморроя, является характерным симптомом и других заболеваний толстой кишки. Его появление возможно при дивертикулезе, язвенном и гранулематозном колите, а главное, при злокачественных опухолях толстой кишки. Под маской геморроя, особенно при выделении крови из прямой кишки, нередко протекают такие заболевания, как полипы и колоректальный рак. Поэтому при любых проявлениях кишечного дискомфорта и особенно при выделении крови из прямой кишки необходимо выполнять ее пальцевое исследование, ректо-, колоно- или ирригоскопию.
Вторым по частоте симптомом, характерным для геморроя, является выпадение геморроидальных узлов. Между увеличением длительности заболевания, его стадией и частотой выпадения геморроидальных узлов имеется прямая зависимость. Выпадение геморроидальных узлов как первый симптом отмечено при обращении к врачу у незначительной части пациентов. С увеличением длительности заболевания свыше 10 лет число больных с выпадением геморроидальных узлов почти в 2 раза превышает число пациентов с кровотечением из заднего прохода.
Тупая постоянная боль в заднем проходе, характерная для длительного течения заболевания с частыми обострениями, - достаточно частая причина обращения к врачу. Основой болевого синдрома при хроническом геморрое чаще всего является хроническая анальная трещина. Дискомфорт и анальный зуд более характерны для поздних стадий заболевания. Практически у всех пациентов с выделениями слизи из анального канала отмечены сопутствующие заболевания прямой и ободочной кишки. В то же время эти симптомы нельзя назвать патогномоничными для геморроя, так как они могут иметь место при других патологических состояниях толстой кишки. Кровотечение и выпадение узлов из анального канала - наиболее типичные клинические проявления при геморрое.
В основе развития острого геморроя лежит острый тромбоз геморроидальных узлов. Наряду с этим воспалительный процесс, например проктосигмоидит, повреждение стенки геморроидального узла плотными каловыми массами, внезапный застой крови в кавернозных тельцах могут также быть причиной острого геморроя. Нередко возникающий отек окружающих тканей и их воспалительная инфильтрация создают впечатление ущемления геморроидальных узлов. В ряде случаев острое воспаление сопровождается отеком пе-рианальной области и некрозом узлов. Тромбоз обычно начинается во внутренних узлах и распространяется в дальнейшем на наружные узлы. Реже встречается изолированный тромбоз наружных узлов, проявляющийся в виде тромбированного образования округлой формы и сохраняющийся на протяжении 2-3 мес.
Классификация.Острый геморрой по клиническому течению разделяют на три стадии. I стадия характеризуется тромбозом наружных и внутренних геморроидальных узлов без воспалительного процесса. Для II стадии характерно присоединение воспаления геморроидальных узлов. В III стадии на фоне тромбоза и воспаления геморроидальных узлов развивается воспаление подкожной клетчатки и перианальной кожи.
Хроническое течение заболевания следует подразделять на четыре стадии. Для I стадии характерным является только выделение алой крови из заднего прохода при дефекации без выпадения геморроидальных узлов. II стадия характеризуется выпадением геморроидальных узлов, но с самостоятельным их вправлением в анальный канал (с кровотечением или без него). Признаком III стадии является периодическое выпадение узлов из анального канала с необходимостью их ручного вправления (с кровотечением или без него). IV стадия - это постоянное выпадение геморроидальных узлов из анального канала вместе со слизистой оболочкой прямой кишки, невозможность их вправления в анальный канал при помощи ручного пособия (с кровотечением или без него).
Осложнения.Кровотечение является одним из основных симптомов геморроя, но в то же время непрекращающееся кровотечение из анального канала является уже осложнением заболевания. Длительное вьщеление крови из геморроидальных узлов приводит к выраженной анемии со снижением гемоглобина до 40-50 г/л.
Воспалительный процесс, развившийся в окружающей клетчатке в результате тромбоза геморроидальных узлов и нередко приводящий к острому парапроктиту, также является последствием геморроя. Осложнениями поздних стадий заболевания являются зуд и трещины заднего прохода. Кроме того, длительное выпадение геморроидальных узлов, особенно у лиц пожилого возраста, приводит к недостаточности анального сфинктера и недержанию газов, а иногда и жидкого кишечного содержимого.
Диагностика, дифференциальная диагностика.Распознавание геморроя не представляет особого труда. Диагноз, как правило, ставится при опросе и первом амбулаторном осмотре пациента. При осмотре следует оценить состояние кожных покровов анальной области, степень выпадения геморроидальных узлов, возможность их самостоятельного вправления в анальный канал и выраженность кровотечения. Геморроидальные узлы определяются в виде выбухающих в просвет кишки образований темно-вишневого цвета мягко-эластической консистенции, покрытых слизистой оболочкой. При пальцевом исследовании следует определить функциональное состояние запирательного аппарата прямой кишки. При этом можно выявить уплотненные геморроидальные узлы, наличие полипов или анальных сосочков. Выпадающие внутренние узлы отчетливо пролабируют из заднего прохода при натуживании. Для исключения злокачественных новообразований прямой кишки у этих пациентов обязательно проводят ректороманоскопию, а при выделении алой и темной крови - колоно- или ирригоскопию.
Из заболеваний, с которыми следует проводить дифференциальную диагностику, прежде всего, необходимо помнить о возможном выпадении слизистой оболочки или всей прямой кишки, при котором выпадающее образование имеет цилиндрическую форму с четкими границами. Дифференциальный диагноз проводится также с выпадающими гипертрофированными анальными сосочками, остроконечными перианальными кондиломами, ворсинчатой опухолью и раком прямой кишки.
Лечение.При остром геморрое показано, прежде всего, консервативное лечение. Для его профилактики, прежде всего, необходимы нормализация деятельности пищеварительного тракта и лечение синдрома раздраженной толстой кишки, который встречается примерно у 50% пациентов, страдающих геморроем. Нормализация стула заключается в том, чтобы добиться регулярного опорожнения толстой кишки через 1 или 2 сут. Назначают ферментные препараты, лекарства, влияющие на флору и перистальтику тонкой и толстой кишки, гидрофильные коллоиды, или так называемые пищевые волокна, на фоне регулярного потребления жидкости. Из них в нашей стране традиционно применяют пшеничные отруби, морскую капусту и льняное семя в их природном виде или в форме фармакологических препаратов. За рубежом чаще назначают семена и шелуху подорожника и льняное семя в виде таких препаратов, как агиолакс, файберлакс, филингуд, дюфалак и др., обладающих высокой водоудерживающей способностью. В нашу задачу не входит анализ медикаментозной терапии синдрома раздраженной толстой кишки. Однако регуляция консистенции кишечного содержимого и его транзита по толстой кишке является непременным условием не только профилактики, но и успешного лечения геморроя.
Лечение острого геморроя складывается из общего и местного применения обезболивающих и противовоспалительных препаратов, очистительных клизм, мазевых повязок и физиотерапии.
В комплексном лечении острого геморроя применяют флеботонические препараты: гидроксирутозиды - по 1 (0,3г) капсуле 2 раза день в течение 7-10 дней, трибенозид - по 1 (0,4г) капсуле 2 раза в день в течение 10 дней. Наиболее эффективными являются детралекс. Многие хирурги и колопроктологи считают этот препарат эталонным в лечении острого геморроя.
Результаты клинических исследований подтверждают высокую эффективность детралекса в лечении геморроя. Детралексприменяют в течение 7 дней: первые 4 дня по 3 таблетки 2 раза в день и последующие 3 дня по 2 таблетки 2 раза в день. По данным Cospite M. (1994), детралекс быстро и значительно уменьшает все проявления острого геморроя, улучшая состояние прямокишечных венозных сплетений. По данным аноскопии в группе больных с аноректальным кровотечением, принимавших Детралекс, к 3-му дню лечения в 80 % наблюдений отмечалось полное прекращение выделений и кровотечений. Детралекс является препаратом выбора при лечении геморроя у беременных, когда геморроидэктомия и малоинвазивные методы лечения противопоказаны. Высокая эффективность и безопасность терапии детралексом у беременных, начиная со 2-го триместра подтверждена в исследовании Buckshee К. (1997).При хроническом геморрое, по данным Godeberge P. (1992), длительный прием детралекса (до 2-х месяцев) в дозе 2 таблетки в день достоверно снижает частоту тромбозов геморроидальных узлов по сравнению с плацебо. Монотерапия детралексом рекомендована как при остром геморрое, так и больным с хроническим геморроем для предотвращения обострений заболевания.
При выборе местного лечения острого геморроя необходимо учитывать превалирование одного из симптомов- боль, тромбоз и распространенность воспалительного процесса. При кровотечении следует четко оценить величину кровопотери, его активность и выраженность постгеморрагической анемии.
Болевой синдром при геморрое чаще связан с воспалением тромбированного геморроидального узла или возникновением острой анальной трещины. Поэтому для устранения болевого синдрома показано применение ненаркотических анальгетиков и местных комбинированных обезболивающих препаратов. Для местной терапии острого геморроя применяют такие препараты, как ауробин, ульрапрокт, проктогливенол, релиф и др.
Тромбоз геморроидальных узлов является показанием к назначению антикоагулянтов местного действия. К этой группе препаратов относятся гепариновая и троксевазиновая мази, амбенат, гепатотромбин Г. В 70-80% наблюдений тромбоз геморроидальных узлов осложняется их воспалением с переходом на подкожную клетчатку и перианальную область. При этом указанные выше препараты используют в сочетании с водорастворимыми мазями, обладающими мощным противовоспалительным действием: левасин, левомеколь, мафинид. В период стихания воспалительного процесса при остром геморрое применяют линименты, улучшающие регенерацию тканей в виде солкосерила, актовегина, пантенола и др.
Кровотечение является одним из основных симптомов геморроя. Непрекращающееся кровотечение в течение часа является признаком острого процесса, и для его устранения следует использовать свечи, содержащие адреналин. Возможно применение местных гемостатических материалов в виде пластинчатой губки, таких как адроксон, берипласт, спонгостан, состоящих из фибриногена и тромбина. При введении в анальный канал они рассасываются, образуя фибринную пленку. И все же, несмотря на появление разнообразных эффективных препаратов, анальных свечей и мазей, консервативное лечение, проводимое при остром геморрое, является паллиативной мерой и обладает временным эффектом. Возобновление физической нагрузки, погрешностей в питании и запора часто приводит к очередному обострению заболевания. При продолжающемся кровотечении показана экстренная операция в объеме геморроидэктомии или его дотирования латексными кольцами.
При лечении хронического геморроя все большее распространение получают так называемые малоинвазивные способы лечения, к тому же вполне пригодные для применения в амбулаторных условиях. К ним относятся инфракрасная фотокоагуляция геморроидальных узлов, склеротерапия, лигирование латексными кольцами, электрокоагуляция, дезартеризация геморроидальных узлов под контролем ультразвуковой допплерометрии.
У больных с начальными стадиями геморроя и преобладанием симптомов кровотечения следует проводить инфракрасную фотокоагуляцию или склерозирующую терапию. Лигировать геморроидальные узлы латексными кольцами можно в поздних стадиях заболевания, при которых основным симптомом является выпадение геморроидальных узлов. Противопоказаниями для малоинвазивных способов лечения являются тромбоз геморроидальных узлов, острый и хронический парапроктит, анальная трещина и другие воспалительные заболевания анального канала и промежности.
Для фотокоагуляции применяют отечественный фотокоагулятор «Свет-1» или Redfeild (США). Через аноскоп наконечник световода подводят к геморроидальному узлу до контакта с ним. Тепловой поток энергии, проходящий через световод, коагулирует поверхность геморроидального узла. Такую процедуру проводят в 2—6 местах ближе к его ножке.
При склерозирующем лечении геморроя в качестве флебосклерозирующих препаратов применяют 2-3% растворы тромбовара и этоксисклерола. По механизму действия эти препараты являются детергентами, т. е. после их введения в просвет геморроидального узла происходят денатурация белков внутренней оболочки геморроидального узла, его тромбоз с последующей облитерацией просвета (рис. 18). Метод склеротерапии. Шприцем с двумя проушинами и длинной иглой с ограничителем у ее острого края при помощи аноскопа с осветителем в просвет геморроидального узла ближе к его ножке вводят 1,5-2 мл склерозирующего препарата.

|
| Рис. 18. Схема склеротерапии |
Одновременное введение препарата возможно не более чем в 2 геморроидальных узла, так как при большем количестве препарата развивается выраженный болевой синдром. При необходимости повторный сеанс проводят не ранее чем через 12-14 дней после стихания воспалительного процесса. Средняя продолжительность каждого сеанса около 10 мин.
При I-II стадии заболевания после склеротерапии хорошие результаты составляют 85-71%.
Достаточно эффективным способом лечения геморроя является лигирование геморроидальных узлов латексными кольцами. В отличие от предыдущих этот вид лечения применяют при поздних стадиях заболевания (рис. 19).
Метод лигирования. Через аноскоп с осветителем при помощи вакуумного или механического лигатора набрасывают латексное кольцо на внутренний геморроидальный узел, который в последующем отторгается вместе с латексной лигатурой на 14-16-й день. На месте отторжения геморроидального узла формируется культя, покрытая соединительной тканью. Возможно проведение от 1 до 4-5 этапов лигирования с интервалом между процедурами 14-16 дней. По результатам наших исследований, у 73% пациентов для достижения хорошего результата требуется проведение 2 сеансов лигирования. У 16% больных эффект может быть получен уже после 1 сеанса, в 11% наблюдений требуется проведение 3 процедур и более. Все процедуры проводятся амбулаторно. В 89% случаев происходит полное купирование всех симптомов заболевания.

Несмотря на широкую распространенность перечисленных методов лечения геморроя, ни один из них не позволяет надежно уменьшить избыточный приток артериальной крови к геморроидальным узлам. Поэтому заслуживает внимания метод шовного лигирования терминальных ветвей верхней прямокишечной артерии под контролем ультразвуковой допплерометрии - так называемая дезартеризация геморроидальных узлов. Преимущества этого метода заключаются в его простоте, доступности и возможности амбулаторного использования.
Метод дезартеризации. После введения в задний проход специального аноскопа с встроенным ультразвуковым допплеровским датчиком, поворачивая его по окружности, диагностируют артериальную пульсацию. Обнаружение артерии осуществляется по звуковому сигналу, фиксируемому датчиком выше зубчатой линии на 1,5-2,0см. После выявления наиболее выраженной артериальной пульсации, что проявляется высоким стреляющим тембром звука, производится прошивание слизистой оболочки с захватом подлежащего мышечного слоя дистального отдела прямой кишки 8-образным швом нитью дексон либо полисорб 2,0. Завязывание узлов осуществляется при помощи специального толкателя. Правильность манипуляции определяется по исчезновению шума пульсации ниже зоны прошивания. Таким образом, лигируют наиболее выраженные геморроидальные артерии по окружности кишки.
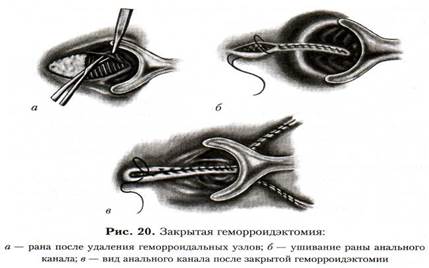
Выбор метода лечения геморроя в зависимости от его стадии и выраженности симптоматики, применение малоинвазивных методов как в самостоятельном исполнении, так и в комбинации друг с другом или с хирургическим пособием позволяют достичь хороших результатов у 89% пациентов. В то же время хирургическое лечение геморроя остается эталоном, с которым сравниваются другие способы лечения. В нашей стране и за рубежом большая часть колопроктологов выполняют иссечение трех геморроидальных узлов. Эту операцию, предложенную Миллиганом и Морганом (1934) в 30-х годах XX в., продолжают модифицировать до настоящего времени. В последние годы в нашей стране и за рубежом применяют, в основном, три вида операций. Первый вид - закрытая геморройдэктомия с восстановлением слизистой оболочки анального канала узловым или непрерывным кетгутовым швом. Этот тип оперативного вмешательства применяют при геморрое III-IV стадии и отсутствии четких границ между наружными и внутренними геморроидальными узлами (рис. 20).
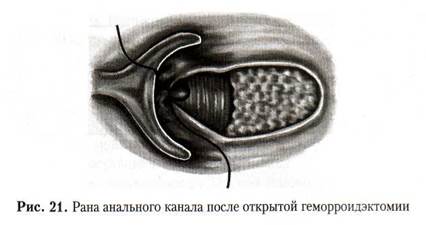
Второй вид - открытая геморроидэктомия, при которой наружные и внутренние геморроидальные узлы удаляют единым блоком при помощи коагуляционного ножа с перевязкой ножки узла кетгутовой нитью и оставлением открытой раны анального канала, выполняют у пациентов при тех же стадиях заболевания, но осложненных анальной трещиной или парапроктитом (рис. 21).
Третий вид - подслизистая геморроидэктомия, по существу выполняемая по типу пластической операции. Впервые подобную операцию предложил A. Parks в 1956 г. Преимущества этой операции заключаются в том, что слизистая оболочка анального канала не ис секается вместе с геморроидальным узлом, а рассекается дугообразными разрезами, после чего из подслизистого слоя острым путем при помощи коагулятора выделяют геморроидальный узел, перевязывают его ножку, узел отсекают, оставляя культю удаленного узла в подслизистом слое.
Подобная методика позволяет без деформации полностью восстановить слизистую оболочку анального канала и укрыть ею культю узла. Особенностью этой операции является значительная кропотливость вмешательства и повышенная кровоточивость тканей, поэтому эту операцию выполняют только при помощи высокочастотных комбинированных электрокоагуляторов типа ЭФА-1 (Россия) с игольчатыми и шаровидными электродами.
В последнее время все большее распространение получают мало травматичные, щадящие хирургические методы с использованием новейших технологий (ультразвуковой скальпель, радиоволновой аппарат «Сургитрон», высокочастотный прибор Liga Sure и др.).
При использовании ультразвукового скальпеля во время геморроидэктомии отмечается значительное уменьшение интенсивности и продолжительности послеоперационного болевого синдрома, уменьшение сроков послеоперационной реабилитации пациентов.
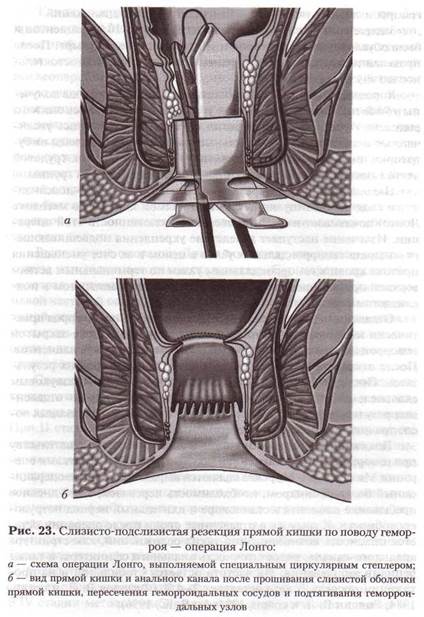
В 1993 г. доктор А. Лонго (Италия) предложил новый способ лечения геморроя, заключающийся в циркулярной резекции слизисто-подслизистого слоя прямой кишки с помощью специального степлера. В результате такой резекции происходят блокада конечных ветвей верхней прямокишечной артерии и подтягивание внутренних геморроидальных узлов.
Техника операции (рис 23). Операция может быть выполнена под местной анестезией, но предпочтительно под перидуральным обезболиванием в положении больного для литотомии. После ручной девульсии ануса в анальный канал вводят прозрачный дилататор, позволяющий четко дифференцировать зубчатую линию. Во втулку дилататора проводят окончатый аноскоп. Затем нитью пролен 2-0 на 4-5 см выше зубчатой линии на слизистую оболочку прямой кишки накладывают кисетный шов.
|
После этого в прямую кишку вводят циркулярный сшивающий аппарат с диаметром головки 33 мм, и с помощью ранее наложенного шва кишка затягивается в аппарат. Затем с помощью аппарата производится одновременная резекция циркулярного участка слизисто-подслизистого слоя и прошивание его скрепками, что обеспечивает формирование анастомоза.
После операции пациентов выписывают из стационара на 3-4-й день. При выписке 93% пациентов жалоб не предъявляют, 7% отмечали слабую боль при движении.
Дата добавления: 2015-01-26; просмотров: 2524;
