Фурункул носа
Фурункул — острое гнойно-некротическое воспаление волосяного фолликула и окружающей ткани — сальной железы и клетчатки.
Этиология.Основное значение в возникновении фурункула имеет местное снижение устойчивости кожи и всего организма к стафилококковой и реже стрептококковой инфекции. Появлению фурункула носа способствуют некоторые общие заболевания (сахарный диабет, гиповитаминоз), переохлаждение организма, микротравмы кожных покровов при расчесывании, ударе и др. В таких условиях микрофлора, попадая в волосяные
сумки и сальные железы кожи (может вноситься руками), вызывает острое гнойное воспаление носа.
Нередко возникает несколько фурункулов не только в области носа, но и на других частях тела (лице, шее, груди, животе и др.), тогда диагностируется фурункулез.
Если два фурункула и более сливаются, то образуется карбункул, при котором местная и общая воспалительная реакции резко возрастают.
Патогенез.Необходимо отметить, что в воспалительном инфильтрате, окружающем волосяную сумку, происходит тром-бирование мелких венозных сосудов, поэтому развитие инфильтрата (особенно при карбункуле) угрожает распространением тромба по венозным путям (угловая, лицевая, верхняя глазная вены) в область пещеристого синуса (sinus cavernosus) или другие сосуды черепа и возникновением тяжелого внутричерепного осложнения и сепсиса.
Клиника.Наиболее частой локализацией фурункула является область преддверия полости носа, где выражен рост волос. Реже фурункулы встречаются в области кончика носа, крыльев и ската носа, носогубной складки. При осмотре в начале заболевания выявляются ограниченная гиперемия кожи с нечеткими границами, небольшая отечность мягких тканей с образованием конусовидного инфильтрата, резко болезненного при пальпации — инфильтративная стадия. В последующем отечность мягких тканей распространяется на верхнюю губу и щеку. Через 3—4 дня на верхушке инфильтрата может появиться желтовато-белая головка — гнойник, представляющий собой стержень фурункула — стадия абсцедирования.
В момент созревания фурункула могут наблюдаться признаки общей интоксикации, которые стихают после дренирования гнойника.
В некоторых случаях возможно одновременное образование рядом расположенных фурункулов с последующим формированием нескольких гнойно-некротических стержней и возникновением обширного инфильтрата — развивается карбункул. Инфильтрация мягких тканей и отек распространяются на близлежащие ткани, выражена резкая болезненность при пальпации, возрастает общая интоксикация.
При неблагоприятном течении заболевания (сахарный диабет, наличие сопутствующих заболеваний, нерациональная терапия и др.) воспалительный процесс прогрессирует, возможно распространение инфекции через угловую и верхнюю глазную вены с угрозой орбитальных (воспаление глазничной клетчатки, тромбоз вен глазницы и др.) и внутричерепных (тромбоз пещеристого синуса, сепсис) осложнений.
Диагностика.Она базируется на данных объективного осмотра и не представляет затруднений. У больных с частым и затяжным течением фурункула необходимо исследовать кровь
 и суточную мочу на глюкозу для исключения диабета. В момент наибольшего подъема температуры тела кровь исследуют на стерильность. Из гнойника берут мазок для определения микрофлоры и ее чувствительности к антибиотикам. Для распознавания стадии развития фурункула учитывают время его возникновения, производят ощупывание и осмотр инфильтрата, зондирование верхушки фурункула.
и суточную мочу на глюкозу для исключения диабета. В момент наибольшего подъема температуры тела кровь исследуют на стерильность. Из гнойника берут мазок для определения микрофлоры и ее чувствительности к антибиотикам. Для распознавания стадии развития фурункула учитывают время его возникновения, производят ощупывание и осмотр инфильтрата, зондирование верхушки фурункула.
Лечение.Оно определяется стадией (инфильтративной или абсцедирующей) и тяжестью заболевания, может быть консервативным или хирургическим.
Консервативная терапия показана в стадии инфильтрации, когда нет признаков абсцедирования фурункула. Лечение включает массивные дозы антибиотиков широкого спектра действия (цефалоспорины, макролиды, фторхинолоны и др.), антигистаминные препараты, анальгетики, жаропонижающие средства. В начальной стадии инфильтрата местно используют повязки с мазью Вишневского, спиртовые компрессы. С целью неспецифической иммунотерапии, когда фурункулы рецидивируют, назначают аутогемотерапию по следующей схеме. Кровь из локтевой вены больного инъецируют ему же в область задневерхнего квадранта ягодицы. В 1-й день берут из вены и инъецируют в мышцу 2 мл крови, на 2-й день — 4 мл, на 3-й день — 6 мл и так каждый день прибавляют по 2 мл. На 5-й день объем крови равен 10 мл. Затем в течение последующих 5 дней объем каждой инъекции уменьшают на 2 мл.
При тяжелом течении, карбункуле или угрозе орбитальных и внутричерепных осложнений увеличивают дозу или назначают антибиотики другой группы и добавляют антикоагулянтную терапию, которую также проводят по определенной схеме.
Хирургическое лечение — широкое вскрытие гнойника с удалением гнойно-некротизированных тканей и налаживание дренажа, производят без промедления в стадии абсцедирования фурункула.
Операцию выполняют под кратковременным наркозом или местной анестезией. После вскрытия фурункула абсцесс дренируют резиновой полоской, накладывают повязку с гипертоническим раствором — 10 % раствором хлорида натрия, которую необходимо периодически увлажнять тем же раствором, можно использовать левомеколевую, левосиновую мази и др. Хирургическое лечение должно проводиться на фоне массивной антибактериальной, детоксикационной и симптоматической терапии.
Некоторые авторы отрицательно относятся к оперативным вмешательствам при абсцедировании фурункула, однако мы рекомендуем хирургическую тактику как метод выбора, широко проверенного нами в клинике. Это соответствует и закону хирургии — Ubi pus, ubi evacua (где гной — там вычищай).
2.3.3. Рожистое воспаление
Рожа (erysipelas) (син. огонь святого Антония) — инфекцион-но-аллергическое заболевание кожи и подкожной жировой клетчатки, поражающее поверхностную лимфатическую систему кожи' вызывается ^-гемолитическим стрептококком группы А.
Патогенез.Входными воротами инфекции служит кожа или слизистая оболочка. Возможен гематогенный занос возбудителя из очагов стрептококковой инфекции. В результате воздействия стрептококков и их токсинов развивается серозное или серозно-геморрагическое воспаление в коже с явлениями лимфангита, артериита, флебита.
Предрасполагающими факторами являются трофические язвы нижних конечностей, сахарный диабет, иммунодефицитные состояния.
Клиника.Заболевание начинается остро, появляются озноб, общая слабость, головная боль, температура тела повышается д0 39—40 "С, иногда бывают рвота, суставные боли. В 1-е сутки возникают отек, гиперемия и болезненность пораженного участка кожи. Позже увеличиваются регионарные лимфатические узлы. Кожные проявления начинаются с зуда и чувства напряженности кожи. Затем через несколько часов возникает небольшой очаг эритемы, быстро увеличивающийся в размерах. При тяжелых формах поражения кожи появляются эрите-матозно-буллезные или эритематозно-геморрагические изменения с гнойно-септическими некротическими поражениями участков кожи. Эритематозно-буллезная форма рожи отличается от геморрагической тем, что при первой пузыри заполнены серозным, а при второй геморрагическим содержимым.
При поражении лица очаг эритемы часто симметричен, распространяется на нос и щеки, по форме напоминает бабочку. Эритема возвышается над интактной кожей, имеет равномерную яркую окраску, четкие границы.
Дифференциальная диагностика.Ее необходимо проводить с контактным дерматитом (отсутствуют общая интоксикация и подъем температуры тела), скарлатиной (высыпания распространены по всему телу), системной красной волчанкой (локализация только на лице, субфебрильная температура тела, наличие антиядерных антител).
Лечение.Препаратами выбора являются антибиотики пени-Циллиновой группы — феноксиметилпенициллин, пенициллин по 1 000 000—2 000 000 ЕД каждые 4—6 ч, полусинтетические пенициллины (ампициллин, оксациллин и др.). В качестве альтернативных препаратов используют эритромицин, цефалоспорины. Необходимы симптоматическая и детоксикационная терапия, витаминотерапия, аутогемотерапия. Местно можно использовать УФО (в эритемных дозах).

 2.3.4. Розовые угри и ринофима
2.3.4. Розовые угри и ринофима
Розовые угри (acne rosacea) — хроническое воспалительное заболевание сальных желез носа, обусловленное ангиопатией, ней-роэндокринными расстройствами и нарушением деятельности желудочно-кишечного тракта.
Иногда хроническое течение заболевания поддерживается обитающим в сальных железах клещом — железницей (demodex folliculorum).
Предрасполагающими факторами являются злоупотребле
ние алкоголем, пряностями, перегревание, переохлаждение но
са, понижение иммунитета, заболевания желудочно-кишечного
тракта. /
В начальном периоде на коже появляются красные узелки, расширение подкожных сосудов, которые обычно локализуются в области хрящевой части наружного носа. В дальнейшем узелки увеличиваются, происходит разрастание (гипертрофия) всех слоев кожи, сальных желез, кровеносных и лимфатических сосудов в виде равномерного или дольчатого нароста. Нарост имеет бугристую поверхность (часто отмечают три бугра — кпереди и по бокам), сине-багровый или бледно-розовый цвет, может достигать больших размеров (5—8 см в диаметре). Такие безболезненные гипертрофические образования могут сильно обезображивать форму наружного носа, они называются ринофимой — носовой гриб, шишковидный нос (рис. 2.13, а). Последняя встречается редко, преимущественно у мужчин пожилого возраста.
Лечение. Лечение комплексное, его проводят с учетом стадии заболевания. При розовых угрях терапия направлена на восстановление процессов микроциркуляции в коже (никоти-нат ксантинола, эскузан), устранение нарушений пищеварения (фестал, мезим форте, хилак форте, бифидумбактерин). Осуществляют противовоспалительное лечение (метронидазол, преднизолон по 30 мг в день в течение 2 нед). Местная терапия включает резорциновые, борные и таниновые примочки, мет-ронидазоловую мазь и др.
При ринофиме показано хирургическое лечение. Под местным обезболиванием или наркозом острым скальпелем (бритвой) срезают гипертрофированные участки кожи на всю глубину утолщения без росткового слоя, моделируя нормальную форму носа (рис. 2.13, б). На раневую поверхность накладывают вазелиновую повязку. В процессе заживления покрытие эпидермисом раневой поверхности происходит из глубоких отделов оставшихся на коже желез, при этом грубые рубцы не образуются.
В некоторых случаях на раневую поверхность носа накладывают расщепленный кожный трансплантат, взятый с внут-
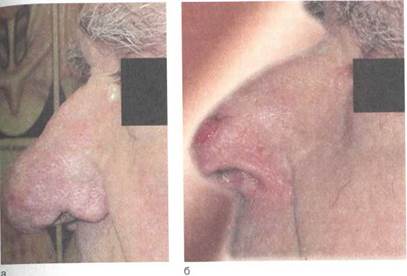
Рис.2.13. Ринофима (вид сбоку).
а — до операции; б — через 2 нед после операции.
ренней поверхности плеча, его пришивают тонкой полиамидной нитью.
Профилактика. Необходимо соблюдение щадящего режима, не рекомендуется длительное пребывание на солнце, следует избегать переохлаждения, работы в помещениях с высокой температурой, посещения сауны. Важно соблюдать диету с ограничением пряностей, копченых и соленых продуктов, кофе, шоколада, алкоголя.
2.3.5. Сикоз преддверия полости носа
Сикоз, или фолликулит, входа в нос — ограниченное гнойное воспаление волосяных фолликулов и окружающих тканей преддверия полости носа, вызываемое стафилококками и стрептококками.
Инфекция часто вносится пальцами при удалении корок из преддверия полости носа, при расчесывании и микротравмах области входа в нос. Развитию инфекции способствуют гнойный ринит и синусит, сопровождающиеся выделениями из носа, которые раздражают кожу преддверия. Вход в нос при сикозе покрыт отдельными гнойничками и гнойными корочками, кожа в этом месте отечна, инфильтрирована. В ряде случаев процесс носит ограниченный характер, при этом для диагностики наиболее трудна локализация процесса в области

 верхнего угла кончика носа (recessus apicis nasi), так как это место трудно осмотреть. В связи с этим для осмотра используют маленькое носоглоточное зеркальце.
верхнего угла кончика носа (recessus apicis nasi), так как это место трудно осмотреть. В связи с этим для осмотра используют маленькое носоглоточное зеркальце.
Клиника.Больного беспокоят зуд, жжение, болезненные трещины, боль и напряженность кожи входа в нос. В области волосяных фолликулов видны отдельные точечные гнойнички, из которых может выделяться гной, местами он высыхает и образует корки, затрудняющие носовое дыхание.
Для сикоза характерно длительное течение с частыми обострениями, которые продолжаются месяцами. Иногда здесь же возникает вторичная экзема, ухудшающая клиническое состояние больного.
Лечение.Оно обычно амбулаторное. Пораженную сикозом кожу обрабатывают спиртовым раствором борной или салициловой кислоты, затем для размягчения корок в преддверие полости носа закладывают левомеколевую, левосиновую, 3 % салициловую или белую ртутную мазь. Пинцетом удаляют все волоски пораженного участка кожи. Механическое удаление волос — очень болезненная процедура, поэтому иногда применяют рентгеновское облучение, которое способствует эпиляции волос и обладает противовоспалительным эффектом. При длительном и упорном течении заболевания местное лечение следует дополнить общей антибактериальной терапией, поливитаминами, эффективны противостафилококковый гамма-глобулин, аутогемотерапия.
При наличии гнойных заболеваний полости носа и около-носовых пазух необходимо их активное лечение.
Дата добавления: 2015-01-24; просмотров: 1236;
