Исследование слуха с использованием электроакустической аппаратуры.
Совокупность методов, основанных на использовании электро-
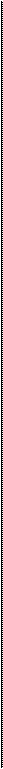 | |||||||
 | |||||||
 | |||||||
 | |||||||
|
акустической аппаратуры, обозначают термином "аудиомет-рия". Эти методы дают возможность всесторонне оценить остроту слуха, характер и уровень его поражения при различных заболеваниях. Применение электроакустической аппаратуры позволяет дозировать силу звукового раздражителя в общепринятых единицах — децибелах (дБ), проводить исследование слуха у больных с выраженной тугоухостью, использовать диагностические тесты.
Аудиометр является электрическим генератором звуков, подающим относительно чистые звуки (тоны) как через воздух, так и кость. Клиническим аудиометром исследуют пороги слуха в диапазоне от 125 до 8000 Гц. В настоящее время появились аудиометры, позволяющие исследовать слух в расширенном диапазоне частот — до 18—20 кГц. В частности, в нашей стране используют усовершенствованные аудиометры типа GSI-61 (США, фирма "Ассомед"). С их помощью выполняют аудио-метрию в расширенном диапазоне частот — до 20 кГц по воздуху. Посредством преобразователя подаваемый звуковой сигнал можно усиливать до 100—120 дБ при исследовании воздушной и до 60 дБ при исследовании костной проводимости. Громкость регулируется обычно ступенями по 5 дБ, в некоторых аудиометрах — более дробными ступенями начиная с 1 дБ.
С психофизиологической точки зрения разнообразные ау-диометрические методы делят на субъективные и объективные.
Субъективные аудиометрические методики. Они находят наиболее широкое применение в клинической практике, базируются на субъективных ощущениях больного и сознательной, зависящей от его воли, ответной реакции. Объективная, или рефлекторная, аудиометрия основывается на рефлекторных безусловных и условных ответных реакциях обследуемого, возникающих в организме при звуковом воздействии и не зависящих от воли больного.
С учетом того, каким раздражителем пользуются при исследовании звукового анализатора, различают такие субъективные методы, как тональная пороговая и надпороговая аудиометрия, метод исследования слуховой чувствительности к ультразвуку, речевая аудиометрия.
Тональную пороговую аудиометрию выполняют с целью определения порогов восприятия звуков различных частот при воздушном и костном проведении. Посредством воздушного и костного телефонов определяют пороговую чувствительность органа слуха к восприятию звуков различных частот. Результаты исследования заносят на специальную бланк-сетку, получившую название "аудиограмма".
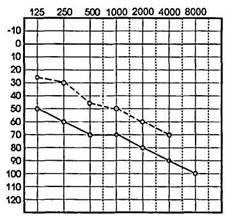
Аудиограмма является графическим изображением порогового слуха. Аудиометр сконструирован так, что он показывает потерю слуха в децибелах по сравнению с нормой. Нормальные пороги слуха для звуков всех частот как по воздушной, так и
Рис. 1.15. Аудиограмма при нарушении звукопроведения (кондукгивная форма тугоухости).
костной проводимости отмечены нулевой линией. Таким образом, тональная пороговая аудиограмма прежде всего дает возможность определить остроту слуха. По характеру пороговых кривых воздушной и костной проводимости и их взаимосвязи можно получить и качественную характеристику слуха больного, т.е. установить, имеется ли нарушение звукопроведения, звуковосприятия или смешанное (комбинированное) поражение.
При нарушении звукопроведения на аудиограмме отмечается повышение порогов слуха по воздушной проводимости преимущественно в диапазоне низких и средних частот и в меньшей степени — высоких (рис. 1.15). При этом слуховые пороги по костной проводимости сохраняются достаточно хорошими, между пороговыми кривыми костной и воздушной проводимости имеется значительный так называемый костно-воздуш-ный разрыв.
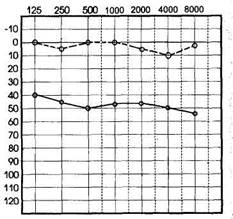
При нарушении звуковосприятия воздушная и костная проводимость поражаются в одинаковой степени, костно-воздуш-ный разрыв практически отсутствует (рис. 1.16). В начальных стадиях страдает преимущественно восприятие высоких тонов, а в дальнейшем это нарушение проявляется на всех частотах; отмечаются обрывы пороговых кривых, т.е. отсутствие восприятия на те или иные частоты.
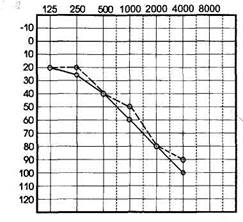
Смешанная, или комбинированная, тугоухость характеризуется наличием на аудиограмме признаков нарушения звукопроведения и звуковосприятия (рис. 1.17). Наряду с повышением порогов слуха при костном проведении имеется костно-воздуш-ный разрыв, когда потеря слуха при воздушной проводимости превосходит потерю при костном проведении.
Тональная пороговая аудиометрия позволяет определить поражение звукопроводящего или звуковоспринимающего отделов слухового анализатора лишь в самом общем виде, без более конкретной локализации. Уточнение формы тугоухости производят с помощью дополнительных методов: надпороговой, речевой и шумовой аудиометрии.
Зональная надпороговая аудиометрия. Предназна-
 | |||||
 | |||||
 |
|
|
| Рис. 1.16.Аудиограмма при нарушении звуковосприятия (нейросенсор-ная форма тугоухости). |
| Рис. 1.17.Аудиограмма при смешанной форме тугоухости. |
чена для выявления феномена ускоренного нарастания громкости (ФУНГ — в отечественной, феномен рекрутирования, recruitment phenomenon — в иностранной литературе), наличие которого обычно свидетельствует о поражении рецеп-торных клеток спирального органа, т.е. о внутриулит-ковом поражении слухового анализатора. У пациента с понижением остроты слуха развивается повышенная чувствительность к громким (надпороговым) звукам. Он отмечает неприятные ощущения в больном ухе, если с ним громко разговаривают или резко усиливают голос. Заподозрить наличие ФУНГ можно при клиническом обследовании. О нем свидетельствуют жалобы на непереносимость громких звуков, особенно больным ухом, наличие диссоциации между восприятием шепотной и разговорной речи (шепотную речь больной совсем не воспринимает или воспринимает у раковины, тогда как разговорную слышит на расстоянии более 2 м); при проведении опыта Ве-бера возникает смена или внезапное исчезновение ла-терализации звука, при ка-
мертональном исследовании внезапно прекращается слышимость камертона при медленном отдалении его от больного уха.
Методы надпороговой аудиометрии (их более 30) позволяют прямо или косвенно выявлять ФУНГ. Наиболее распространенными среди них являются классические методы: Люшера — определение дифференциального порога восприятия интенсивности звука, выравнивание громкости по Фоулеру (при одно-
сторонней тугоухости), индекс малых приростов интенсивности (ИМГ1И, чаще обозначаемый как SISI-mecm). В норме дифференциальный порог интенсивности звука равен 0,8—1 дБ, о наличии ФУНГ свидетельствует его уменьшение ниже 0,7 дБ.
Исследование слуховой чувствительности к ультразвуку. В норме человек воспринимает ультразвук при костном проведении в диапазоне частот до 20 кГц и более. Если тугоухость не связана с поражением улитки [невринома преддвер-но-улиткового (VIII) нерва, опухоли мозга и др.], восприятие ультразвука сохраняется таким же, как в норме. При поражении улитки повышается порог восприятия ультразвука.
Речевая аудиометрия. В отличие от тональной позволяет определить социальную пригодность слуха у больного. Метод является особенно ценным в диагностике центральных поражений слуха.
Речевая аудиометрия основана на определении порогов разборчивости речи. Под разборчивостью понимают величину, определяемую как отношение числа правильно понятых слов к общему числу прослушанных, выражают ее в процентах. Так, если из 10 представленных на прослушивание слов больной правильно разобрал все 10, это будет 100 % разборчивость, если правильно разобрал 8, 5 или 2 слова, это будет соответственно 80, 50 или 20 % разборчивости.
Исследование проводят в звукоизолированном помещении. Полученные результаты записывают на специальных бланках в виде кривых разборчивости речи, при этом на оси абсцисс отмечают интенсивность речи, а на оси ординат — процент правильных ответов. Кривые разборчивости различаются при разных формах тугоухости, что имеет дифференциально-диагностическое значение.
Объективная аудиометрия. Объективные методы исследования слуха основаны на безусловных и условных рефлексах. Такое исследование имеет значение для оценки состояния слуха при поражении центральных отделов звукового анализатора, при проведении трудовой и судебно-медицинской экспертизы. При сильном внезапном звуке безусловными рефлексами являются реакции в виде расширения зрачков (улитково-зрачковый рефлекс, или ауропуппилярный), закрывания век (ауропальпебральный, мигательный рефлекс).
Чаще всего для объективной аудиометрии используют кож-но-гальваническую и сосудистую реакции. Кожно-гальвани-ческий рефлекс выражается в изменении разности потенциалов между двумя участками кожи под влиянием, в частности, звукового раздражения. Сосудистая реакция заключается в изменении тонуса сосудов в ответ на звуковое раздражение, что регистрируется, в частности, при помощи плетизмографии.
У маленьких детей чаще регистрируют реакцию при игровой аудиометрии, сочетая звуковое раздражение с появлением кар-



 тинки в момент нажатия ребенком кнопки. Подаваемые вначале громкие звуки сменяют более тихими и определяют слуховые пороги.
тинки в момент нажатия ребенком кнопки. Подаваемые вначале громкие звуки сменяют более тихими и определяют слуховые пороги.
Наиболее современным методом объективного исследования слуха является аудиометрия с регистрацией слуховых вызванных потенциалов (СВП). Метод основан на регистрации вызванных в коре большого мозга звуковыми сигналами потенциалов на ЭЭГ. Его можно использовать у детей грудного и младшего возраста, у психически неполноценных лиц и лиц с нормальной психикой. Поскольку ответы на ЭЭГ на звуковые сигналы (обычно короткие — до 1 мс, называемые звуковыми щелчками) очень малы — меньше 1 мкВ, для их регистрации пользуются усреднением с помощью компьютера.
Более широко применяют коротколатентные слуховые вызванные потенциалы (КСВП), дающие представление о состоянии отдельных образований подкоркового пути слухового анализатора (преддверно-улитковый нерв, улитковые ядра, оливные ядра, латеральная петля, холмики пластинки крыши среднего мозга). Но КСВП не дают сколько-нибудь полного представления о реакции на стимул определенной частоты, так как сам стимул должен быть коротким. В этом отношении более информативны длиннолатентные слуховые вызванные потенциалы (ДСВП). Они регистрируют ответы коры большого мозга на сравнительно длительные, т.е. имеющие определенную частоту, звуковые сигналы. Их можно использовать для выведения слуховой чувствительности на разных частотах. Это особенно важно в педиатрии, когда обычная аудиометрия, основанная на осознанных ответах пациента, не применима.
Импедансная аудиометрия — это один из методов объективной оценки слуха, основанный на измерении акустического сопротивления звукопроводящего аппарата. В клинической практике используют два вида акустической импедансометрии — тимпанометрию и акустическую рефлексометрию.
Тимпанометрия заключается в регистрации акустического сопротивления, которое встречает звуковая волна при распространении по акустической системе наружного, среднего и внутреннего уха, при изменении давления воздуха в наружном слуховом проходе (обычно от +200 до —400 мм вод.ст.). Кривая, отражающая зависимость сопротивления от давления, получила название тимпанограммы. Различные типы тимпано-метрических кривых отражают нормальное или патологическое состояние среднего уха (рис. 1.18).
Акустическая рефлексометрия основана на регистрации изменений податливости звукопроводящей системы, происходящих при сокращении стременной мышцы. Вызванные звуковым стимулом нервные импульсы по слуховым путям доходят до верхних оливных ядер, где переключаются на моторное ядро
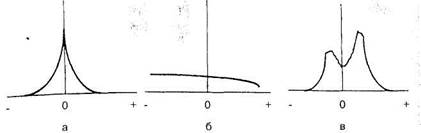
Рис. 1.18.Типы тимпанометрических кривых (по Джергеру).
а — в нор.ме; б — при экссудативном отите; в — при разрыве цепи слуховых
косточек.
лицевого нерва и доходят до стременной мышцы. Сокращение мышц происходит с обеих сторон. В наружный слуховой проход вводят датчик, который реагирует на изменение давления (объема). В ответ на звуковую стимуляцию генерируется импульс, проходящий по описанной выше рефлекторной дуге, в результате чего сокращается стременная мышца и начинает двигаться барабанная перепонка, меняется давление (объем) в наружном слуховом проходе, что и регистрирует датчик. В норме порог акустического рефлекса стремени составляет около 80 дБ над индивидуальным порогом чувствительности. При нейро-сенсорной тугоухости, сопровождающейся ФУНГ, пороги рефлекса значительно снижаются. При кондуктивной тугоухости, патологии ядер или ствола лицевого нерва акустический рефлекс стремени отсутствует на стороне поражения. Для дифференциальной диагностики ретролабиринтного поражения слуховых путей большое значение имеет тест распада акустического рефлекса.
Таким образом, существующие методы исследования слуха позволяют ориентироваться в выраженности тугоухости, ее характере и локализации поражения слухового анализатора. Принятая международная классификация степеней тугоухости основана на усредненных значениях порогов восприятия звуков на речевых частотах.
| Степень тугоухости | Среднее значение порогов слышимости на речевых частотах (ДБ) | |
| I | 26-40 | |
| II | 41-55 | |
| III | 56-70 | |
| IV | 71-90 | |
| Глухота | >91 |



 1.4.2. Исследование функции вестибулярного анализатора
1.4.2. Исследование функции вестибулярного анализатора
Обследование больного всегда начинают с выяснения жалоб и анамнеза жизни и заболевания. Наиболее характерны жалобы на головокружение, расстройство равновесия, проявляющееся нарушением походки и координации, тошноту, рвоту, обморочные состояния, потливость, изменение цвета кожных покровов и т.д. Эти жалобы могут быть постоянными или появляться периодически, иметь "мимолетный" характер или длиться несколько часов или дней. Они могут возникать спонтанно без видимой причины или под влиянием конкретных факторов внешней среды и организма: в~ транспорте, окружении движущихся предметов, при переутомлении, двигательной нагрузке, определенном положении головы и т.д.
Обычно при вестибулярном генезе жалобы четкие. Например, при головокружении больной четко ощущает иллюзорное смещение предметов или своего тела, при ходьбе такие ощущения ведут к падению или пошатыванию. Нередко больные называют головокружением потемнение или появление мушек в глазах, особенно при наклонах и при переходе из горизонтального положения в вертикальное. Эти явления обычно связаны с различными поражениями сосудистой системы, переутомлением, общим ослаблением организма и др.
Вестибулометрия включает выявление спонтанной симптоматики, проведение и оценку вестибулометрических проб, анализ и обобщение полученных данных. К спонтанным вестибулярным симптомам относятся спонтанный нистагм, изменение тонуса мышц конечностей, нарушение походки.
Спонтанный нистагм. Его исследуют в положении сидя либо лежа на спине. При этом испытуемый следит за пальцем врача, удаленным от глаз на расстояние 60 см, палец перемещается последовательно в горизонтальной, вертикальной и диагональной плоскостях. Отведение глаз не должно превышать 40—45°, так как перенапряжение глазных мышц может сопровождаться подергиванием глазных яблок. При наблюдении нистагма целесообразно использовать очки большого увеличения (+20 диоптрий) для устранения влияния фиксации взора. Оториноларингологи для этой цели применяют специальные очки Френцеля; еще более четко спонтанный нистагм выявляется при электронистагмографии.
При обследовании больного в положении лежа на спине голове и туловищу придают различное положение, при этом у некоторых больных наблюдают появление нистагма, обозначаемого как позиционный нистагм (нистагм положения). Позиционный нистагм чаще имеет центральный генез, в ряде случаев его связывают с нарушением функции отолитовых рецепторов, с патологической импульсацией от шейных рецепторов.
В клинике нистагм характеризуют по плоскости (горизонтальный, сагиттальный, ротаторный), направлению (вправо, влево, вверх, вниз), по силе (I, II или III степени), быстроте колебательных циклов (живой, вялый), амплитуде (мелко-, средне- или крупноразмашистый), ритму (ритмичный или диз-ритмичный), а для индуцированного нистагма — еще и по длительности (в секундах).
По силе нистагм считается / степени, если он возникает только при взгляде в сторону быстрого компонента; // сте-пет _ при взгляде не только в сторону быстрого компонента, но и прямо; /// степень наблюдается не только в первых двух положениях глаз, но и при взгляде в сторону медленного компонента. Вестибулярный нистагм обычно не меняет своего направления, т.е. в любом положении глаз его быстрый компонент направлен в одну и ту же сторону. Об экстралабиринтном (центральном) происхождении нистагма свидетельствует его ундулирующий характер, когда нельзя выделить быструю и медленную фазы. Вертикальный, диагональный, разнонаправленный (изменяющий направление при взгляде в разные стороны), конвергирующий, монокулярный, несимметричный (неодинаковый для обоих глаз) нистагм характерен для нарушений центрального генеза.
Тонические реакции отклонения рук. Их исследуют при выполнении указательных проб (пальценосовой, пальце-пальце-вой), пробы Водака—Фишера.
Указательные пробы. При выполнении пальценосовой пробы испытуемый разводит в стороны руки и сначала при открытых, а затем при закрытых глазах старается дотронуться указательными пальцами до кончика своего носа. При нормальном состоянии вестибулярного анализатора больной выполняет задание без затруднений. Раздражение одного из лабиринтов приводит к промахиванию обеими руками в противоположную сторону (в сторону медленного компонента нистагма). При локализации поражения в задней черепной ямке (например, при патологии мозжечка) больной промахивается одной рукой (на стороне заболевания) в "больную" сторону.
При палъце-палъцевой пробе пациент поочередно правой и левой рукой должен попасть указательным пальцем в указательный палец врача, расположенный перед ним на расстоянии вытянутой руки. Пробу выполняют сначала с открытыми, затем с закрытыми глазами. В норме испытуемый уверенно попадает в палец врача обеими руками как с открытыми, так и закрытыми глазами.
Проба Водака—Фишера. Испытуемый выполняет сидя с закрытыми глазами и с вытянутыми вперед руками. Указательные пальцы вытянуты, остальные сжаты в кулак. Врач располагает свои указательные пальцы напротив указательных паль-
 | ||||||||
 | ||||||||
 | ||||||||
 |  | |||||||

|
Рис. 1.19. Исследование устойчивости в позе Ромберга.
цев пациента и в непосредственной близости от них наблюдает за отклонением рук испытуемого. У здорового человека отклонения рук нет, при поражении лабиринта обе рукКотклоняются в сторону медленного компонента нистагма (т.е. в сторону того лабиринта, импульсация от которого снижена).
Исследование устойчивости в позе Ромберга. Оно позволяет выявлять статическую атаксию. Обследуемый стоит, сблизив ступни, чтобы их носки и пятки соприкасались, руки вытянуты вперед на уровне груди, пальцы рук раздвинуты, глаза закрыты (рис. 1.19). В таком положении пациента следует подстраховать, чтобы он не упал. При нарушении функции лабиринта больной
будет отклоняться в сторону, противоположную нистагму. Следует учесть, что и при патологии мозжечка может быть отклонение туловища в сторону поражения. Поэтому исследование в позе Ромберга дополняется поворотами головы обследуемого вправо и влево. При поражении лабиринта эти повороты сопровождаются изменением направления падения, при мозжечковом поражении направление отклонения остается неизменным и не зависит от поворота головы.
Когда человек выполняет задание по сохранению равновесия в позе Ромберга, его тело постоянно совершает небольшие колебания, которые по существу являются последовательными установочными реакциями, препятствующими самопроизвольному падению. При атаксии тело больного подвержено большим колебаниям, возникающим из-за несвоевременной и неполной коррекции появляющихся отклонений. Причиной этого может быть поражение вестибулярного аппарата, мозжечка, других структур центральной нервной системы и т.д. Крайней степенью нарушения функции равновесия является невозможность сохранения вертикального положения. 48
Походка по прямой линии и фланговая. 1. При исследовании походки по прямой линии больной с закрытыми глазами делает 5 шагов по прямой линии вперед и затем, не поворачиваясь, 5 шагов назад. При нарушении функции вестибулярного анализатора пациент отклоняется от прямой линии в сторону, противоположную нистагму, при мозжечковых расстройствах — в сторону поражения.
2. Фланговую походку исследуют следующим образом. Пациент отставляет вправо правую ногу, затем приставляет левую и делает таким образом 5 шагов, а потом аналогично делает 5 шагов в левую сторону. При нарушении вестибулярной функции обследуемый фланговую походку хорошо выполняет в обе стороны, при нарушении мозжечка не может выполнить ее в сторону пораженной доли мозжечка.
Также для дифференциальной диагностики мозжечкового и вестибулярного поражения выполняют пробу на диадохокинез. Обследуемый выполняет ее с закрытыми глазами, вытянутыми вперед обеими руками производит быструю смену пронации и супинации. Адиадохокинез — резкое отставание руки на "больной" стороне при нарушении функции мозжечка.
Вестибулярные пробы. Вестибулярные пробы позволяют не только определить наличие нарушений функции анализатора, но и дать качественную и количественную характеристику их особенностям. Сущность этих проб составляет возбуждение вестибулярных рецепторов с помощью адекватных или неадекватных дозированных воздействий.
Так, для ампулярных рецепторов адекватным раздражителем являются угловые ускорения, на этом основана дозированная вращательная проба на вращающемся кресле. Неадекватным раздражителем для тех же рецепторов служит воздействие дозированным калорическим стимулом, когда вливание в наружный слуховой проход воды различной температуры приводит к охлаждению или нагреванию жидких сред внутреннего уха и это по закону конвекции вызывает перемещение эндолимфы в латеральном (горизонтальном) полукружном канале, находящемся ближе всего к среднему уху. Также неадекватным раздражителем для вестибулярных рецепторов является воздействие гальванического тока.
Для отолитовых рецепторов адекватным раздражителем служит прямолинейное ускорение в горизонтальной и вертикальной плоскостях при выполнении пробы на четырехштанговых качелях.
Вращательная проба. Обследуемого усаживают в кресло Ба-рани так, чтобы спина его плотно прилегала к спинке кресла, ноги располагались на подставке, а руки — на подлокотниках. Голову пациента наклоняют вперед и вниз на 30°, глаза должны быть закрыты. Вращение производят равномерно со скоростью /2 оборота (или 180°) в секунду, всего 10 оборотов за 20 с.






 В начале вращения тело человека испытывает положительное ускорение, в конце — отрицательное. При вращении по часовой стрелке после остановки ток эндолимфы в латеральных полукружных протоках будет продолжаться вправо; следовательно, медленный компонент нистагма также будет вправо, а направление нистагма (быстрый компонент) — влево. При движении вправо в момент остановки кресла в правом ухе движение эндолимфы будет ампулофугальным, т.е. от ампулы, а в левом — ампулопетальным. Следовательно, послевраща-тельный нистагм и другие вестибулярные реакции (сенсорные и вегетативные) будут обусловлены раздражением левого лабиринта, а послевращательная реакция от правого уха будет наблюдаться при вращении против часовой стрелки, т.е. влево. После остановки кресла начинают отсчет времени. Испытуемый фиксирует взгляд на пальце врача, при этом проверяют степень нистагма, затем определяют характер амплитуды и живость нистагма, его продолжительность.
В начале вращения тело человека испытывает положительное ускорение, в конце — отрицательное. При вращении по часовой стрелке после остановки ток эндолимфы в латеральных полукружных протоках будет продолжаться вправо; следовательно, медленный компонент нистагма также будет вправо, а направление нистагма (быстрый компонент) — влево. При движении вправо в момент остановки кресла в правом ухе движение эндолимфы будет ампулофугальным, т.е. от ампулы, а в левом — ампулопетальным. Следовательно, послевраща-тельный нистагм и другие вестибулярные реакции (сенсорные и вегетативные) будут обусловлены раздражением левого лабиринта, а послевращательная реакция от правого уха будет наблюдаться при вращении против часовой стрелки, т.е. влево. После остановки кресла начинают отсчет времени. Испытуемый фиксирует взгляд на пальце врача, при этом проверяют степень нистагма, затем определяют характер амплитуды и живость нистагма, его продолжительность.
Если изучается функциональное состояние рецепторов передних (фронтальных) полукружных протоков, то испытуемый сидит в кресле Барани с головой, запрокинутой назад на 60°, если изучается функция задних (сагиттальных) протоков, то голова наклоняется на 90° к противоположному плечу.
В норме длительность нистагма при исследовании латеральных (горизонтальных) полукружных протоков равна 25—35 с, при исследовании задних и передних протоков — 10—15 с. Характер нистагма при раздражении латеральных протоков горизонтальный, передних — ротаторный, задних — вертикальный; по амплитуде он мелко- или среднеразмашистый, I—II степени, живой, быстро затухающий.
Калорическая проба. Во время этой пробы достигается более слабое, чем при вращении, искусственное раздражение лабиринта, в основном рецепторов латерального полукружного протока. Важным достоинством калорической пробы является возможность раздражать изолированно ампулярные рецепторы одной стороны.
Перед выполнением водной калорической пробы следует убедиться в отсутствии сухой перфорации в барабанной перепонке исследуемого уха, поскольку попадание воды в барабанную полость может вызвать обострение хронического воспалительного процесса. В этом случае можно провести воздушную калоризацию.
Калорическую пробу выполняют следующим образом (рис. 1.20). Врач набирает в шприц Жане 100 мл воды температуры 20 "С (при тепловой калорической пробе температура воды равна 42 °С). Испытуемый сидит с отклоненной на 60° назад головой; при этом латеральный полукружный проток располагается вертикально. В наружный слуховой проход вливают 100 мл воды за 10 с, направляя струю воды по его задневерхней

Рис. 1.20. Методика проведения калорической пробы.
стенке. Определяют время от момента окончания вливания воды в ухо до появления нистагма — это латентный период, в норме равный 25—30 с, затем регистрируют длительность нис-тагменной реакции, в норме составляющую 50—70 с. Характеристику нистагма после калоризации дают по тем же параметрам, что и после вращательной пробы. При холодовом воздействии нистагм (его быстрый компонент) направлен в противоположную исследуемому уху сторону, при тепловой калоризации — в сторону раздражаемого уха.
Прессорная (пневматическая, фистульная) проба. Ее проводят для выявления свища в области лабиринтной стенки (чаще всего в области ампулы латерального полукружного канала) у больных с хроническим гнойным средним отитом. Пробу производят сгущением и разрежением воздуха в наружном слуховом проходе либо давлением на козелок, либо с помощью резиновой груши. Если в ответ на сгущение воздуха возникают нистагм и другие вестибулярные реакции, то прессорную пробу оценивают как положительную. Это свидетельствует о наличии свища. Следует учесть, однако, что отрицательная проба не позволяет с полной уверенностью исключить наличие свища. При обширной перфорации в барабанной перепонке на подозрительные на свищ участки лабиринтной стенки можно произвести непосредственное давление зондом с накрученной на него ватой.
Исследование функции отолитового аппарата. Его проводят в основном при профессиональном отборе, в клинической практике методы прямой и непрямой отолитометрии широкого распространения не получили. С учетом взаимозависимости и взаимовлияния отолитового и купулярного отделов анализатора В.И. Воячек предложил методику, названную им "двойной



 опыт с вращением" и известную в литературе как "ОР по Воячеку".
опыт с вращением" и известную в литературе как "ОР по Воячеку".
Отолитовая реакция (ОР). Обследуемый сидит в кресле Барани и наклоняет голову вместе с туловищем на 90° вперед и вниз. В таком положении его вращают 5 раз в течение 10 с, затем кресло останавливают и ожидают 5 с, после чего предлагают открыть глаза и выпрямиться. В этот момент наступает реакция в виде наклона туловища и головы в сторону. Функциональное состояние отолитового аппарата оценивают по градусам отклонения головы и туловища^рт средней линии в сторону последнего вращения. Учитывают также выраженность вегетативных реакций.
Так, отклонение на угол от 0 до 5° оценивают как I степень реакции (слабая); отклонение на 5—30° — II степень (средней силы); наконец, отклонение на угол более 30° — III степень (сильная), когда обследуемый теряет равновесие и падает. Угол рефлекторного наклона в этой реакции зависит от степени влияния отолитового раздражения при выпрямлении туловища на функцию передних полукружных протоков. Помимо соматической реакции, в этом опыте учитывают вегетативные реакции, которые могут быть также трех степеней: I степень — побледнение лица, изменение пульса; II степень (средняя) — холодный пот, тошнота; III степень — изменение сердечной и дыхательной деятельности, рвота, обморок. Опыт двойного вращения широко применяют при обследовании здоровых людей в целях профессионального отбора.
При отборе в авиации, космонавтике для исследования чувствительности обследуемого к кумуляции вестибулярного раздражения широкое распространение получила предложенная К.Л. Хиловым еще в 1933 г. методика укачивания на четырех-штанговых (двухбрусковых) качелях. Площадка качелей совершает колебания не как обычные качели — по дуге, а остается постоянно параллельной полу. Испытуемый находится на площадке качелей лежа на спине или на боку, с помощью методики электроокулографии регистрируют тонические движения глаз. Модификация метода с использованием небольших дозированных по амплитуде качаний и регистрацией компенсаторных движений глаз получила название "прямая отолитомет-рия".
Непрямая отолитометрия основана на феномене "последовательного зрительного образа". Методика была предложена М. Fischer (1930). Больной сидит на кушетке в темной комнате, на уровне его глаз на расстоянии 25 см находится щелевая лампа; дают яркую вспышку света в виде вертикальной полоски шириной 2 мм. При этом на сетчатке возникает субъективный последовательный зрительный образ в виде такой же полоски, сохраняющийся в течение 1—3 мин. Затем пациента медленно укладывают на бок. Такая перемена положения тела
 Рис. 1.21. Исследование равновесия на ста-билометрической платформе.
Рис. 1.21. Исследование равновесия на ста-билометрической платформе.
и головы со смещением на 90° вызывает раздражение отолитового аппарата и противовращение глаз, что приводит к смещению последовательного зрительного образа на сетчатке. Обследуемый открывает глаза и устанавливает подвижную стрелку круга, находящегося перед ним и разделенного на 360°, параллельно зрительному образу; так определяют угол смещения зрительного образа. Непрямую отолитометрию применяют не только при экспертизе и профессиональном отборе, но и в клинической практике.
Стабилометрия. Среди объективных методов оценки статического равновесия все большее распространение получает метод стабилометрии, или постурографии {posture — поза). Метод основан на регистрации колебаний центра давления тела пациента, поставленного на специальной стабилометрической платформе (рис. 1.21). Колебания тела регистрируют раздельно в сагиттальной и фронтальной плоскостях, рассчитывают целый ряд показателей, объективно отражающих функциональное состояние системы равновесия. Результаты обрабатывают и обобщают с помощью компьютера. В сочетании с набором функциональных проб компьютерная стабилометрия


 является высокочувствительным методом и используется для выявления вестибулярных расстройств на самой ранней стадии, когда субъективно они еще не проявляются [Лучихин Л.А., 1997].
является высокочувствительным методом и используется для выявления вестибулярных расстройств на самой ранней стадии, когда субъективно они еще не проявляются [Лучихин Л.А., 1997].
Стабилометрия находит применение в дифференциальной диагностике заболеваний, сопровождающихся расстройством равновесия. Например, функциональная проба с поворотом головы [Пальчун В.Т., Лучихин Л.А., 1990] позволяет на ранней стадии дифференцировать расстройства, обусловленные поражением внутреннего уха или вертебрально-базилярной недостаточностью. Метод дает возможность ^контролировать динамику развития патологического процесса пр1Гнарушении функции равновесия, объективно оценивать результаты лечения.
1.5. Эзофагоскопия
Эзофагоскопия является основным методом исследования пищевода. Она производится как в порядке оказания скорой медицинской помощи (например, при удалении инородных тел пищевода), так и для осмотра стенок пищевода при травмах пищевода, подозрении на опухоль и др.
Перед эзофагоскопией проводят общее и специальное обследование. Уточняют состояние больного, противопоказания к эзофагоскопии. Специальное обследование включает рентгенологическое исследование гортаноглотки, пищевода и желудка с контрастной массой.
Инструментарий. Бронхоскопы Брюнингса, Мезрина, Фриделя и волоконная оптика. Кроме того, в кабинете для исследования должны быть электроотсос, набор щипцов для удаления инородных тел и взятия кусочков тканей для гистологического исследования.
Подготовка больного. Манипуляцию проводят натощак или через 5—6 ч после последнего приема пищи. За 30 мин до начала эзофагоскопии взрослому больному подкожно вводят
1 мл 0,1 % раствора сульфата атропина и 1 мл 2 % раствора
промедола. Съемные зубные протезы должны быть сняты.
Обезболивание. Эзофагоскопию взрослым и детям старшего возраста можно проводить под наркозом или местной анестезией, маленьким детям — только под наркозом.
Местную анестезию применяют в тех случаях, когда отсутствуют местные и общие отягощающие факторы (перфорация или ранение пищевода, общие заболевания и т.д.). Для обезболивания у взрослых используют 5—10 % раствор кокаина или
2 % раствор дикаина с добавлением 0,1 % раствора адреналина.
После двукратной пульверизации глотки этим же составом 3—4
раза последовательно смазывают слизистую оболочку глотки и
гортани. Анестезия наступает тогда, когда больной не реагирует
рвотным движением и кашлем на смазывание гортаноглотки и входа в пищевод.
Интратрахеальный наркоз всегда предпочтителен, он абсолютно показан в тех случаях, когда эзофагоскопию проводят при наличии местных или общих отягощающих факторов. К местным факторам относятся инородное тело больших размеров, ранение или воспаление стенки пищевода, кровотечение из пищевода, результат неудавшейся попытки удаления инородного тела под местным обезболиванием и др. К общим факторам следует отнести психические заболевания, глухонемоту, нарушения функции сердечно-сосудистой системы, общие заболевания, вызывающие расстройства тех или иных жизненно важных функций организма.
Положение больного. Если эзофагоскопию проводят под местной анестезией, больной сидит на специальном кресле Брюнингса. За больным стоит помощник, удерживающий его голову и плечи в нужном положении. У детей эзофагоскопию проводят в положении лежа на спине.
Техника эзофагоскопии (рис. 1.22). Перед началом эзофагоскопии выбирают трубку соответствующего размера (с учетом уровня повреждения пищевода или застрявшего инородного тела). Если эзофагоскопию проводят под местной анестезией, больной широко открывает рот и высовывает язык. Дыхание должно быть ровным. Врач накладывает салфетку на высунутую часть языка и захватывает пальцами левой руки язык так же, как при непрямой ларингоскопии. Правой рукой врач вводит трубку эзофагоскопа с угла рта в ротоглотку, затем переводит ее в гортаноглотку, конец трубки должен быть строго по средней линии. В этот момент следует осмотреть ямки надгортанника. Отодвигая клювом трубки надгортанник кпереди, трубку продвигают к черпал обидным хрящам. В этом месте в просвете трубки бывает виден вход в пищевод. Далее под контролем зрения больного просят сделать глотательное движение, что способствует расширению входа в пищевод, и затем трубку продвигают ниже. Непременным условием дальнейшего продвижения эзофагоскопа является совпадение осей трубки и пищевода.
При осмотре видна розовая слизистая оболочка, собранная в продольные складки. При правильно производимой эзофагоскопии определяются сужение и расширение просвета пищевода синхронно с дыхательными движениями. При погружении трубки в нижнюю треть пищевода видно, что просвет его становится узким, приобретая щелевидную форму при прохождении уровня диафрагмы. Извлекать трубку следует медленно. В этот же момент, направляя круговыми движениями дистальный конец по слизистой оболочке, производят тщательный осмотр.
Эзофагоскопия под наркозом имеет ряд особенностей. Во-





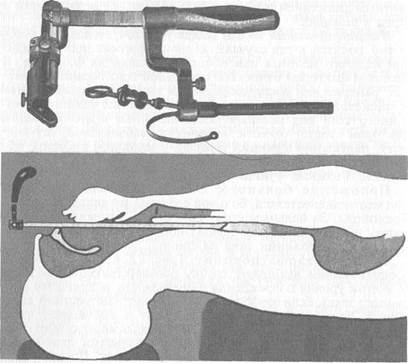
Рис. 1.22. Техника эзофагоскопии.
первых, врач пальцами левой руки открывает широко рот больного, лежащего на спине. Через угол рта эзофагоскопическую трубку проводят ко входу в пищевод. Совершенно без усилий трубку через рот пищевода вводят в его просвет, однако зияния просвета, как при эзофагоскопии под местной анестезией, в положении больного сидя, нет.
Дата добавления: 2015-01-24; просмотров: 1213;
