СОСУДИСТЫЕ ЗАБОЛЕВАНИЯ ГОЛОВНОГО МОЗГА
В развитых странах сосудистые заболевания головного мозга служат третьей по значимости причиной смертности после сердечно-сосудистых и онкологических заболеваний. Кроме того, у взрослых среди всех нервных болезней сосудистые поражения чаще других приводят к инвалидности. Их распространенность составляет 794 на 100 000 населения. Около 5% лиц в возрасте старше 65 лет когда-либо раньше перенесли инсульт. В США ежегодно после перенесенного инсульта из клиник выписываются более 400 000 больных. Потеря такого числа трудоспособного населения и длительные сроки их госпитализации требуют по сравнению с большинством других заболеваний наибольших экономических затрат.
Патогенез инсульта. Обычно в патологический процесс вовлекаются один или несколько сосудов головного мозга. При этом может наблюдаться поражение непосредственно сосуда, как, например, или атеросклерозе, липогиалинозе, воспалении, амилоидозе, расслаивании (травматическом или спонтанном), врожденной мальформации или аневризме, или патологический процесс начинается в отдалении, как это происходит при эмболии в интракраниальный сосуд из сердца или экстракраниальных бассейнов циркуляции, а также при снижении перфузионного давления или повышении вязкости крови, приводящих к недостаточности кровотока через сосуд. В течение определенного времени поражение сосуда не проявляется. Это продолжается до тех пор, пока оно не вызовет значительного сужения сосуда и ишемии или пока сосуд не подвергнется эмболии, окклюзии или разрыву. Инсульт определяют как неврологическое поражение, возникающее в результате одного из перечисленных патологических процессов. Резко сузить или закрыть просвет сосуда и вызвать ишемию мозга и развитие инфаркта могут тромб, атерома или эмбол; разрыв сосуда сопровождается внутримозговым или субарахноидальным кровоизлиянием. Другие симптомы возникают вторично по отношению к сосудистому поражению, как, например, сдавление черепных нервов аневризмой, сосудистая головная боль (мигренозного характера или при артериите, гипертензии), повышение внутричерепного давления, сопутствующие венозному тромбозу.
Церебральный метаболизм и инфаркт мозга. Для нормального функционирования мозг должен постоянно получать необходимое количество оксигенированной крови, но даже несколько пониженный кровоток может быть достаточным для предупреждения инфаркта в течение неопределенного периода. Через 10 с после остановки сердца наступает потеря сознания; в экспериментах на животных полное прекращение кровотока в течение 3 мин вызывает необратимый инфаркт мозга. Хотя снижение кровотока и приводит к ишемии мозга, он довольно долго остается жизнеспособным до развития инфарктов либо восстановления кровотока до нормального. Например, больные, перенесшие эмболии в сосуды мозга или их спазм после субарахноидального кровоизлияния, нередко полностью или частично выздоравливают. Это позволяет полагать, что функция отдельных зон мозга, ишемизированных в течение нескольких часов и даже дней, может восстановиться. Это привело к формированию представлений об окружающей очаг инфаркта ишемической зоне (полутень, ореол). Степень возможного восстановления функции мозга после ишемии не выяснена. Но известно, что как только клетки мозга подверглись инфаркту, теряется целостность клеточных мембран, нарушается гематоэнцефалический барьер, прекращается метаболизм высокоэнергетических фосфатов в митохондриях.
Патологические изменения. Первоначально зона инфаркта мозга выглядит бледной. В течение нескольких часов или дней, главным образом в сером веществе, могут развиваться застойные явления с гиперемией, расширением кровеносных сосудов и мелкими петехиальными кровоизлияниями (геморрагический инфаркт). Причина геморрагического инфаркта неясна, но обычно его рассматривают как последствие эмболии, блокирующей крупный сосуд, например ствол средней мозговой артерии (рис. 343-1 и 343-2) или одну из ее крупных ветвей. В течение нескольких часов эмбол перемещается, лизируется и расщепляется, что делает возможным восстановление циркуляции крови в зоне инфаркта. Рециркуляция может вызвать геморрагический инфаркт и, по-видимому, усиливает формирование отека после нарушения гематоэнцефалического барьера. С другой стороны, первичное внутримозговое кровоизлияние разрушает ткань мозга в области кровоизлияния и сдавливает окружающую ткань.
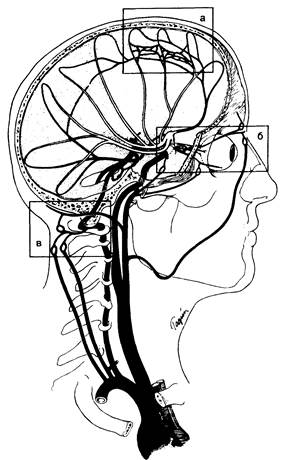
Рис. 343-1. Артериальное кровоснабжение мозга.
Показаны крупные правые артерии, несущие кровь от сердца к мозгу, сосуды, участвующие в формировании коллатерального кровообращения, которое может изменить эффекты ишемии мозга (а, б, в). Не продемонстрирован виллизиев круг, также обеспечивающий коллатеральный кровоток, а — анастомозы между дистальными ветвями передней и средней мозговых артерий, относящиеся к зоне смежного кровоснабжения. Необходимо отметить, что такие же связи имеются между задней и средней, передней и задней мозговыми артериями; б — анастомозы через глазницу между ветвями наружной сонной артерии и глазничной ветвью внутренней сонной артерии; в — полностью экстракраниальные анастомозы между мышечными ветвями восходящих шейных артерий и мышечными ветвями затылочной артерии, анастомозирующими с дистальным отделом позвоночной артерии. Следует обратить внимание на то, что затылочная артерия является ветвью наружной сонной артерии, что делает возможным восстановление кровотока в вертебральной системе циркуляции за счет каротидной. (Предоставлено Fisher С. М.)
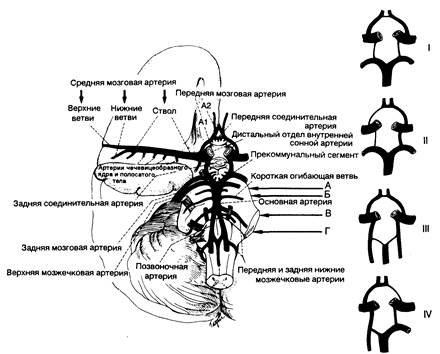
Рис. 343-2. На схеме изображены ствол мозга, мозжечок, нижняя часть правой лобной доли и височная доля на срезе.
Показаны основные ветви вертебрально-базилярной артериальной системы. Мелкие ветви позвоночных и основных артерий, пенетрирующие продолговатый мозг и мост, не показаны. Изображены ствол средней мозговой артерии и ее малые, глубоко проникающие лентикулостриарные ветви, а также виллизиев круг и его мелкие, глубоко проникающие ветви. Под римскими цифрами I, II, III, IV приведены некоторые возможные варианты строения виллизиева круга, обусловленные атрезией одной или более составляющих его артерий. Стрелки А, Б, В, Г указывают на уровни четырех срезов ствола мозга, приведенных на схемах ниже (Г — рис. 343-7, А — рис. 343-8, Б — рис. 343-9, В — рис. 343-10). Зоны поражения при типичных сосудистых синдромах поражения мозга и продолговатого мозга показаны штрихом на рис. 343-7—343-10, но области штриховки имеют условный характер. Большая вариабельность в размерах и локализации инфаркта отмечается при окклюзии основной, позвоночных артерий или одной из их пенетрирующих ветвей в связи с разнообразием анатомической локализации артерий и возможностей коллатерального кровоснабжения. Поэтому инсультные синдромы часто характеризуются атипичной, неполной картиной или наблюдаются одновременно. (Предоставлено Fisher С. М.)
Если у больного развился ишемический инсульт или произошло внутримозговое кровоизлияние, наблюдались преходящие эпизоды ишемии мозга, то показанием к проведению адекватной терапии служит точный диагноз. В его основе лежит определение характера и локализации очага поражения, сосудистого патологического процесса, обусловливающего имеющуюся симптоматику, и анатомические сведения о любых сохранных путях коллатерального кровотока в зоне ишемии. Анатомическое восстановление ткани мозга происходит только в результате образования фиброглиозной рубцовой ткани в месте инфаркта или кровоизлияния; тем самым терапевтические меры могут иметь лишь превентивное значение. Они должны быть направлены на предохранение как нормального, так и ишемизированного мозга от первичного и рецидивирующего патологических процессов, а также от последствий самого инсульта, в том числе сдавления мозга внутричерепным кровоизлиянием или отеком. Это превентивное лечение преследует три цели: предупреждение инсульта благодаря уменьшению факторов риска; предотвращение первого или повторного инсульта путем удаления лежащего в его основе поражения — например, при проведении каротидной эндартерэктомии; профилактика вторичного поражения мозга за счет поддержания адекватной перфузии в краевых участках ишемических зон и уменьшение отека. За исключением устранения факторов риска, все аспекты лечения довольно противоречивы. Убедительных доказательств эффективности терапевтических подходов часто не бывает. Таким образом, современное лечение в основном является эмпирическим и основывается на знаниях врача о степенях риска, сопутствующих различным диагностическим и лечебным методам.
Инсульты классифицируют в соответствии с их предполагаемыми патофизиологическими механизмами. В каждом случае можно определить как клинические проявления, так и принципы диагностики и лечения. При диагностике инсульта или транзиторной ишемической атаки (ТИА) прежде всего оценивают исходные клинические проявления иих динамику, т. е. решают вопрос «инсульт или синдром ТИА?» В настоящее время совершенствование клинической диагностики и нейрорадиологических методов исследования позволяет уточнить характер и локализацию инсультов, а также изучить сопутствующие им поражения сосудов с высокой частотой и точностью, что делает лечение более целенаправленным, возможным и обязательным.
Дата добавления: 2015-03-17; просмотров: 1067;
