Симптомокомплекс инсульта
Особенности начала заболевания наряду со специфической объективной и субъективной неврологической симптоматикой позволяют предполагать локализацию поражения мозга и его причину. В большинстве случаев внезапное острое появление очаговых неврологических симптомов свидетельствует о возможном инсульте, особенно если эти нарушения соответствуют определенному сосудистому бассейну. Так, гемипарез и афазия ассоциируются с поражением бассейна средней мозговой артерии доминантного полушария, а внезапное выпадение полей зрения — задней мозговой артерии; развитие «чистого» гемипареза позволяет предполагать небольшой «лакунарный» инсультный очаг в области внутренней капсулы или основания мозга, соответствующий бассейну мелких пенетрирующих ветвей соответственно средней мозговой или основной артерии. В начале болезни симптомы выражены умеренно или сильно, имеют флюктуирующий характер, постепенно они сглаживаются или нарастают. Именно динамика неврологических симптомов позволяет судить о тромботическом, эмболическом или геморрагическом характере поражения. Но, например, внезапная глубокая кома может наступать как при эмболии основной артерии, так и при субарахноидальном кровоизлиянии или кровоизлиянии в основание моста при артериальной гипертензии. Для выяснения природы поражения, приводящего к коме, необходимо учитывать обнаруживаемую при осмотре неврологическую симптоматику и ее динамику. Однако установить точно детали этой динамики на ранних стадиях болезни довольно сложно. Больной часто не в состоянии припомнить их без подсказки; иногда состояние больного определяется локализацией поражения, как, например, при анозогнозии в случаях поражений недоминантного полушария. Часто важные анамнестические сведения удается выяснить у членов семьи больного.
Таким образом, диагноз симптомокомплекса инсульта основывается на динамике клинической картины и характерном наборе субъективных и объективных симптомов.
При геморрагических инсультах локализация и величина кровоизлияний, а также их тип (субарахноидальное или внутримозговое) определяют характерный симптомокомплекс инсульта. Между тем клиника ишемического инсульта зависит не только от характера патологического процесса, размеров очага, локализаций сосудистого поражения, но еще и от возможностей коллатерального кровоснабжения. Нередко величина коллатерального кровотока достаточна для предотвращения инфаркта или значительного уменьшения его размеров, что влияет на развитие симптомокомплекса инсульта.
Коллатеральный кровоток может оказаться достаточным для того, чтобы полная окклюзия крупного артериального ствола не сопровождалась неврологической симптоматикой и видимыми повреждениями паренхимы мозга. В других случаях закупорка крупной артерии может привести к размягчению ткани мозга во всем бассейне кровоснабжения. Существует множество вариантов очагов инфаркта, различающихся по размерам, форме, стадии развития, что определяется возможностями коллатерального кровоснабжения (см. рис. 343-1). Коллатеральный кровоток зависит от анатомии сосудов, скорости окклюзии, показателей системного кровяного давления. Эти факторы, а также, возможно, и другие, такие как нарушения вязкости, полицитемия, патология эритроцитов, периодически могут действовать неблагоприятно и приводить к ишемии в бассейнах кровоснабжения частично окклюзированных артерий.
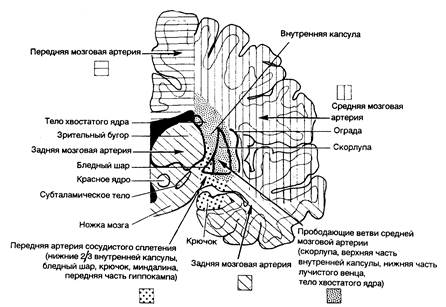
Рис. 343-3. Схема полушарий головного мозга (венечный срез); показаны области кровоснабжения основных сосудов мозга.
Коллатеральный кровоток не влияет лишь на глубокие пенетрирующие сосуды, идущие из ствола средней мозговой артерии (артерии чечевицеобразного ядра и полосатого тела), дистальные отделы позвоночных артерий, основную артерию и артерии виллизиева круга (см. рис. 343-2; рис. 343-3). Они снабжают кровью глубокое белое и серое вещество ствола мозга, зрительных бугров, подкорковых узлов и лучистого венца. Закупорка одного из этих мелких пенетрирующих сосудов как атеротромботического характера, так и при липогиалинозе и эмболиях приводит к развитию малых «лакунарных» инфарктов.
Термины «инсульт в развитии» (называемый также прогрессирующим инсультом) и «завершенный инсульт» необходимо упомянуть особо. Если неврологический дефицит нарастает или носит флюктуирующий характер, что отмечают в процессе наблюдения за больным, говорит об инсульте в развитии; если же дальнейшего нарастания симптоматики не происходит, говорят о завершенном инсульте. Прогрессирующее течение инсульта объясняют несколькими механизмами, среди которых нарастающее сужение артерии тромбом, развитие отека мозга, распространение тромба с облитерацией ветвей коллатерального кровоснабжения к ишемизированному мозгу, а также системные факторы, например артериальная гипотензия. Хотя в некоторых случаях эти факторы могут играть определенную роль, более вероятно, что флюктуирующий неврологический дефицит является результатом множественного распространения, миграции, лизиса и рассеивания эмболов или вызван повторными эмболиями артериоартериального характера или колебаниями коллатерального кровотока через виллизиев круг, анастомозы зон смежного кровоснабжения и орбитальные либо цервикально-вертебральные коллатерали (см. рис. 343-1, а, б, в и 343-2).
Факторы риска инсульта. Предположение об определенных формах поражений сосудов мозга возникает не только при различных симптомокомплексах инсульта, но также при их сочетании с факторами риска. Развитие атеротромботического инсульта часто позволяет думать о том, что у больного имеет место бессимптомное или клинически проявляющееся сосудистое заболевание с поражением коронарных и периферических сосудов. С другой стороны, тяжелое атеротромботическое поражение сосудов любой локализации дает основание рассматривать атеротромботический процесс в качестве причины ишемического инсульта. Если у больного диагностированы фибрилляция предсердий, поражение клапанов сердца, инфаркт миокарда или бактериальный эндокардит, являющиеся источником эмболов, то их наличие указывает на эмболический характер инсульта. Выраженной артериальной гипертензии неизменно сопутствуют липогиалиноз мелких сосудов, лакунарные инсульты и атеротромботическое поражение бифуркации сонной артерии, ствола средней мозговой артерии, сосудов вертебрально-базилярной системы. Гипертензия также предрасполагает к возникновению глубоких внутримозговых кровоизлияний. По утверждению некоторых авторов, проведение антигипертензионной терапии служит важнейшим фактором снижения частоты инсульта. Курение и семейная липемия, хотя и реже, чем гипертензия, сочетаются с повышенным риском атеросклероза и, в частности, с ишемической болезнью мозга.
Симптомокомплекс транзиторной ишемической атаки (ТИА)
Клинические проявления и временной профиль ТИА позволяют судить о природе и локализации лежащей в ее основе артериальной патофизиологии. Термином «транзиторная ишемическая атака» обычно обозначают любой внезапно возникший очаговый дефицит, полностью регрессировавший менее чем за 24 ч. Это определение слишком широкое, так как включает очень много синдромов, причем некоторые из них необязательно вызываются ишемией, например синдром фокальной эпилепсии или приступ мигрени, сопровождающиеся неврологическими симптомами. Кроме того, симптомы ишемии, сохраняющиеся дольше одного часа, могут свидетельствовать о том, что определенный участок ткани мозга подвергся инфаркту.
Специфические симптомы ТИА свидетельствуют о вовлечении в патологический процесс области, снабжаемой кровью определенной артерией [сонная, средняя мозговая, вертебрально-базилярная системы или малая пенетрирующая артерия (лакунарная ТИА)]. Длительность, стереотипный характер и частота повторных эпизодов указывают на их патофизиологические механизмы. Например, повторяющиеся (до 5—10 раз в день), кратковременные (15 мин и менее), однотипные приступы слабости в кисти или всей руке с сопутствующими нарушениями речи или без таковых заставляют думать о проксимальном сужении или окклюзии артерии с недостаточностью коллатерального кровоснабжения, приводящими к преходящей очаговой ишемии («низкий кровоток») коры контралатерального полушария головного мозга. С другой стороны, единственный приступ расстройства речи и слабость в кисти или руке (последнее может отсутствовать) продолжительностью 12 ч можно наблюдать при ишемии мозга, вызванной эмболией, при этом возможно формирование зоны инфаркта в левой лобной доле. Преходящий короткий эпизод чистого пирамидного гемипареза с вовлечением мускулатуры лица, руки, ноги и стопы, не сопровождающийся дисфазией или игнорированием половины тела, свидетельствует о транзиторной ишемии во внутренней капсуле, например в бассейне кровоснабжения одной из мелких пенетрирующих артерий, исходящих из ствола средней мозговой артерии (артерии чечевицеобразного ядра и полосатого тела). При остром нарушении мозгового кровообращения в бассейне этих артерий возникает очаг поражения, размер которого не превышает 1 см, — лакуна. Такое нарушение можно обозначить как «лакунарная ТИА». ТИА в вертебрально-базиллярной системе, если они являются результатом проксимального базилярного или двустороннего дистального стеноза позвоночных артерий, обычно проявляются в виде кратковременных приступов головокружения, двоения в глазах и дизартрии. Повторяемость и кратковременность этих приступов позволяют думать больше о преходящем снижении мозгового кровообращения, чем об эмболии.
В общем, ТИА обусловливаются двумя основными причинами: очаговым снижением кровоснабжения и эмболиями. Механизм возникновения ТИА эмболического генеза очевиден, при этом для назначения лечения необходимо установить лишь источник эмболий. В меньшей степени изучены механизмы развития ТИА в связи с локальным снижением мозгового кровоснабжения. Вероятно, артериальный стеноз или окклюзия критической степени вызывают уменьшение притока крови к определенной области нормального мозга. Важную роль играет недостаточность коллатерального притока крови к зоне ишемии, но в связи с преходящим характером ишемии также необходимо учитывать такие показатели, как вязкость крови, эластичность сосудистой стенки и другие неизвестные пока факторы. Данные формы ТИА лучше рассматривать как истинные ТИА, т. е. как эпизоды неэмболического генеза. В отличие от инсульта проявления ТИА полностью регрессируют, но они служат предупреждением о возможности последующего развития инсульта. Следовательно, патофизиологические механизмы инсульта и ТИА необходимо учитывать совместно. В сущности, врач не в состоянии помочь больному при ТИА, не зная причины, вызвавшей ее. ТИА, как инсульт, представляет собой синдром, требующий постановки более специфического диагноза.
Ишемическая болезнь мозга
Ишемическая болезнь мозга обусловлена сужением или тромбозом артерий на фоне первичного патологического процесса или артериальной окклюзией при эмболиях. В данном разделе речь пойдет о тромбозах мозговых сосудов и их различных патологических причинах. Эмболии сосудов мозга приводят к таким же субъективным и объективным клиническим симптомам, что и тромбозы. Различия в их симптоматологии разбираются в разделе по церебральным эмболиям.
Атеросклеротический тромбоз
Среди многих причин, вызывающих тромбоз сосудов мозга, перечисленных в табл. 343-1, большинство случаев приходится на атеросклеротический тромбоз. Атеросклероз поражает экстра- и интракраниальные артерии специфической локализации. Атероматозные бляшки чаще всего образуются в местах ветвлений и изгибов крупных сосудов, и тромбоз обычно возникает там, где бляшка суживает просвет артерии больше всего.
Детали процесса, сопутствующего развитию тромбоза, недостаточно ясны (см. гл. 195). Само атероматозное поражение располагается между интимой и средней сосудистой оболочкой. Оно пронизывает и разрушает срединную оболочку. Бляшка состоит из гиалиновой соединительной ткани, фибробластов, макрофагов и гладких мышечных клеток. В нее вкраплены очаговые отложения кристаллов холестерина. Предполагается, что тромбоз начинает развиваться тогда, когда атеросклеротический процесс приводит к фрагментации эндотелиальной выстилки сосудистой стенки, создавая тем самым очаг накопления тромбоцитов и образования пристеночного тромба. Иногда протекающая через просвет сосуда кровь рассекает атероматозную бляшку, расслаивает ее. Подобная пенетрация может явиться механизмом образования кратерообразного углубления и стать очагом формирования тромба. Реже к дальнейшему сужению просвета сосуда приводит кровоизлияние в бляшку. Атероматозное сужение сосуда по своей конфигурации напоминает песочные часы с длиной самого узкого сегмента 1—2 мм. Внутрисосудистый тромбоз может развиться как в области данного сегмента, так и проксимальнее или дистальнее от него. Тромботическая окклюзия обычно наступает, когда атеросклеротическая бляшка суживает просвет сосуда настолько, что препятствует току крови в его дистальный отрезок.
Трудно предсказать, какое поражение мозга вызовет атеросклеротический тромбоз. На клиническую картину могут повлиять доступный коллатеральный кровоток, темп тромботической окклюзии, появление эмболий дистальнее области тромбоза. Картина при закупорке определенной артерии варьирует у различных больных, при этом большинство синдромов имеет парциальный характер. Приводимые описания характеризуют инфаркт и ишемию в бассейнах кровоснабжения отдельных артерий при тромбозе, но сходная клиника наблюдается также после эмболий. Иногда кровоизлияние в пределах того или иного сосудистого бассейна может давать близкую симптоматику.
Таблица 343-1. Причины тромбозов сосудов мозга
I. Атеросклероз
II. Тромбофлебит сосудов мозга: вторичный при инфекционных процессах в ухе, придаточных пазухах носа, области лица и т. д.; при менингитах и субдуральной эмпиеме; состояниях истощения, в послеродовом, послеоперационном периодах; сердечной недостаточности; гематологических заболеваниях (полицитемия, серповидно-клеточная анемия) и при невыясненных причинах
III. Артерииты
А. Менинговаскулярный сифилис, вторичный артериит при гнойном и туберкулезном менингитах, редких заболеваниях [тиф, шистосомоз, обусловленный mansoni, малярия (?), трихинеллез (?), мукороз и т.д.] Б. Болезни соединительной ткани: полиартериит (некротизирующий, гранулематозный, аллергический, Вегенера), височный артериит, болезнь Такаясу, гранулематозный артериит аорты, системная красная волчанка
IV. Гематологические нарушения: полицитемия, серповидно-клеточная анемия, тромботическая тромбоцитопеническая пурпура и т. д.
V. Травма сонной артерии
VI. Расслаивающая аневризма аорты
VII. Системная гипертензия: «простой обморок», острая кровопотеря, инфаркт миокарда, синдром Морганьи—Адамса—Стокса, травматический и хирургический шок, сенситивный каротидный синус, выраженная постуральная гипотензия
VIII. Осложнения артериографии
IX. Мигренозная аура с персистирующим дефицитом
X. Синдром вклинения в отверстие мозжечкового намета, большое затылочное отверстие, фальциального вклинения
XI. Гипоксия
XII. Различные причины: радиоактивное или рентгеновское облучение, боковое сдавление внутримозговой гематомой, инфаркт в бассейне средней мозговой артерии с невыясненным механизмом развития при закрытой черепно-мозговой травме, сдавление неразорвавшейся мешотчатой аневризмой, внутрисосудистый тромб при веретенообразной аневризме, локальное расслаивание сонной или средней мозговой артерии, осложнение приема пероральных контрацептивов
XIII. Невыясненные причины, например в детском возрасте
Дата добавления: 2015-03-17; просмотров: 1058;
