Комплекс мероприятий по профилактике ВБИ
| Мероприятия по профилактике | Содержание мероприятий | |
| 1. Неспецифическая профилактика | ||
| Архитектурно-планировочные | · Изоляция секций, палат, оперблоков, отделений · Разделение чистых и грязных потоков, · Зонирование территории, · Рациональное устройство приемного отделения · Размещение отделений | |
| Санитарно- противоэпи- демические | · Выявление источников инфекции, в том числе бактерионосителей · Отстранение от работы и санация бактерионосителей · Изоляция больных · Дезинфекция и стерилизация воздуха, поверхностей, инструментов и др. · Соблюдение гигиенического режима персоналом и больными · Контроль за санитарным состоянием и режимом стационара, бактериальной обсемененностью внутрибольничной среды. · Санитарно-просветительная работа среди персонала и больных | |
| Санитарно- технические | · Вентиляция | |
| Повышение неспеци-фической резистент-ности персонала и больных к инфекции | · Закаливание, дыхательная гимнастика, витаминизация, УФ-облучение и др. | |
| 2. Специфическая профилактика | ||
| Иммунизация | · Пассивная (антибиотики, введение гамма-глобулина, анатоксина и др.) · Активная (вакцинация) | |
Роль различных мероприятий в профилактике ВБИ разберем на примере инфекционного отделения.
Одними из основных в вопросах профилактики ВБИявляются архитектурно-планировочные мероприятия, так как возможность ее эффективного осуществления во многом определяется правильностью выбора земельного участка, месторасположения больницы в населенном пункте, системой застройки больниц, зонирования их территории, внутренней планировки и оборудования основных подразделений.
Размещение и планировка инфекционных больниц должны снижать риск внутрибольничного заражения больных, медицинского персонала, посетителей и выход инфекции за пределы больницы. Так, для инфекционных больниц предпочтительнее расположение на окраине населенного пункта, что снижает возможность распространения инфекций среди населения. Если инфекционное отделение входит в состав общесоматической больницы, то его размещают в отдельном здании в глубине участка, на расстоянии не менее 30 м от других корпусов и ограждают забором. В зону инфекционного отделения устраивается самостоятельный въезд. На территории инфекционной больницы или отделения выделяют чистую и грязную зоны, изолируемые друг от друга полосой зеленых насаждений.
Особенностью инфекционных больниц и инфекционных отделений является своеобразное архитектурно-планировочное решение приемного отделения и палатных отделений. Приемное отделение инфекционных больниц, в отличие от больниц общесоматического профиля, построено по типу приемно-смотровых боксов. Приемно-смотровые боксы представляют собой комплекс помещений (входной тамбур, палата, санитарный узел с ванной, шлюз), имеющий два входа: наружный и внутренний (рис.10.3.). Через наружный вход, имеющий 2 двери и тамбур между ними, непосредственно с улицы в бокс поступает больной. Медицинский персонал входит в бокс из палатного коридора через шлюз – небольшое помещение, в котором меняют спецодежду, моют и дезинфицируют руки. В шлюзе имеется окно для передачи пищи больному, а также умывальник, вешалка для халатов. Такими планировочными мерами достигается максимальная изоляция больных, находящихся в боксе от больных, лежащих в отделении. Полный бокс, описанный выше, называют также мельцеровским по имени петербургского инженера Е.Ф.Мельцера, впервые предложившего его.
Приемное отделение состоит из нескольких изолированных приемно-смотровых боксов, число смотровых боксов должно соответствовать числу инфекций. После осмотра врачом больной через наружный вход направляется в соответствующее отделение. После каждого больного боксы подвергают влажной дезинфекции и обеззараживанию бактерицидными облучателями. В приемном отделении, кроме приемно-смотровых боксов, устраивают диагностические боксы, куда помещают больных с неясным диагнозом или смешанными инфекциями. Если у больного выявляется особо опасная инфекция, то он остается в приемно-смотровом боксе до полного выздоровления.
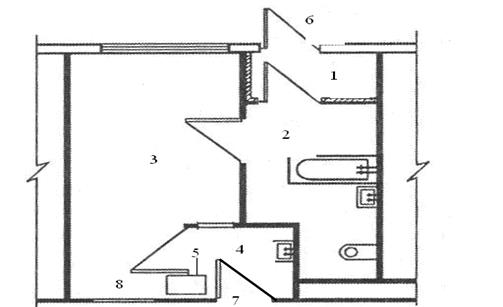
Рисунок 10.3. План мельцеровского бокса (полный бокс)
1- тамбур на входе; 2 – санитарный узел; 3 – палата; 4 – шлюз на входе из отделения; 5- окно для передачи пищи; 6- вход с улицы; 7 – вход из коридора отделения; 8 – смотровое окно.
Изоляцию инфекционных больных в отделениях осуществляют, размещая больных с одинаковыми инфекциями в профилированных отделениях (групповая изоляция) или в боксах (индивидуальная изоляция). Наилучшим вариантом является размещение профилированных отделений не в одном, а в отдельных зданиях (децентрализованная система строительства). При размещении в многоэтажном корпусе отделения с однородными инфекциями должны располагаться каждое на своем этаже, причем, больных с воздушно-капельной инфекцией нельзя размещать на нижних этажах, так как током воздуха возбудители могут подниматься на верхние этажи. Если отделение небольшое, то его планировка должна позволять делить его на несколько самостоятельных секций, предназначенных для госпитализации больных с разными инфекциями. Каждая секция должна иметь свой шлюз. В отделении должно быть два входа: один для больных, другой — для персонала, доставки пищи и чистых веществ.
Отделения в инфекционных больницах состоят из боксов, полубоксов, боксированных палат и обычных палат. Боксы располагают на 1 этаже или на втором с наружным входом через галерею. Боксы проектируют на одну койку площадью 22 м2 и на 2 койки площадью 27 м2. В них помещают больных с невыясненным диагнозом, смешанной инфекцией, воздушно-капельной инфекцией высокой контагиозности (корь, ветряная оспа и др.). Полубоксы (рис. 10.4.) имеют тот же набор помещений, что и полные боксы, но только один вход – из палатного коридора через шлюз, т.е., возможно обсеменение воздуха коридора при поступлении больных в полубокс и при открывании дверей. Поэтому в секции, состоящей из полубоксов, могут находиться больные только с одинаковыми инфекционными заболеваниями. В инфекционном отделении, состоящем из боксов и полубоксов общие помещения для больных (столовые, комнаты для игр, ванные) не устраиваются.
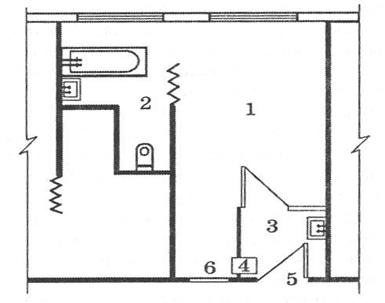
Рисунок 10. 4. План полубокса
1- палата; 2 –санитарный узел; 3- шлюз на входе из отделения; 4 – окно для передачи пищи; 5 – вход из отделения; 6 – смотровое окно.
Боксированные палаты обычно используют в детских отделениях, устраивая между кроватками перегородки высотой до 2-2,5м, у входа в палату оборудуют шлюз. Больных кишечными инфекциями, инфекционным гепатитом можно размещать в обычных палатах.
Внутренняя планировка отделений (размещение лечебных кабинетов, санпропускников, входов и выходов) должна обеспечивать разобщение «чистых» потоков» (выписывающиеся больные, медицинский персонал, и «грязных» (прием и содержание инфекционных больных, инфицированных вещей и материалов). Для каждого из этих потоков должны быть отдельными входы, лестничные клетки, лифты. Немаловажное значение имеет планировка коридоров. Двухсторонняя застройка даже в боксированных отделениях не должна использоваться, так как возможно перекрестное инфицирование помещений, располагающихся по обе стороны коридора. В связи с этим в инфекционных отделениях наиболее рациональной является однокоридорная односторонняя застройка.
К планировочным мероприятиям относится и правильная ориентация окон палат. Несомненно, что в инфекционных отделениях бактерицидный эффект солнечного излучения крайне важен, однако при ориентации окон на сторону, дающую максимальную инсоляцию, происходит нагрев помещения, который неблагоприятно действует на лихорадящего больного и, кроме того, способствует размножению микрофлоры. Поэтому более благоприятной является ориентация окон на юг, восток или юго-восток.
Санитарно-противоэпидемические мероприятия направлены на выявление и изоляцию источника инфекции, предупреждение загрязнения больничной среды и разрыв механизма передачи возбудителя (табл.10.5.). В больницах организуется система постоянного инфекционного контроля за внутрибольничными инфекциями, в задачи которого входят выявление и изоляция источника инфекции, эпидемиологическое расследование случаев инфекции, выяснение причин и механизмов заражения, определение возбудителя и разработка необходимых мероприятий. Особую сложность представляет решение вопросов борьбы с бактерионосительством. Для выявления носительства у медицинского персонала проводят регулярные медицинские обследования и при необходимости санацию. Однако и после санации возможна повторная контаминация возбудителями вследствие постоянного пребывания людей в больничной среде. Носительство у больных при отсутствии каких-либо клинических проявлений может быть предположено при сборе анамнеза и тогда проводится необходимое обследование. В противном случае, такие больные продолжают оставаться скрытым источником инфекции.
К числу важных санитарно-противоэпидемических мероприятий относится предупреждение загрязнения внутрибольничной среды и разрыв механизма передачи возбудителя. В решении этого вопроса большое значение имеет поддержание максимальной чистоты помещений, оборудования, мебели, медицинского и другого инвентаря. Влажную уборку всех помещений больничного отделения, включающую мытье полов, протирку мебели, оборудования, подоконников и дверей, с применением моющих и дезинфицирующих средств проводят ежедневно, не менее 2-х раз в сутки, а при необходимости и чаще. Поверхности, которые могут быть инфицированы (ручки, пол, кровати и т. п.), протирают ветошью, смоченной в растворе хлорамина или другого дезинфицирующего средства. После каждой уборки и в процессе текущей эксплуатации в операционных, перевязочных, родильных залах, палатах реанимации, палатах новорожденных, процедурных, инфекционных боксах обязательно проводится обеззараживание воздуха в течение 30 минут ультрафиолетовыми облучателями. Окна должны мыться изнутри не реже 1 раза в месяц и по мере загрязнения, а снаружи – не меньше 1 раза в 4-6 месяцев. Столовые и буфетные убирают после каждого приема пищи. Посуду и остатки пищи, в отличие от других отделений, в инфекционных отделениях вначале подвергают обеззараживанию, а затем моют горячей водой и высушивают. Средства и методы обеззараживания при различных инфекционных заболеваниях устанавливаются соответствующими инструкциями.
Регулярно, не реже 1 раза в неделю, а при загрязнении выделениями незамедлительно, должна проводиться смена нательного и постельного белья. В акушерских стационарах (родильных блоках и в помещениях с асептическим режимом для новорожденных) должно применяться стерильное белье. Белье инфекционных, обсервационных и гнойных хирургических отделений перед стиркой подвергают дезинфекции.
Унитазы, писсуары, ванные, умывальники, обеззараживаются ежедневно. После каждого больного должны подвергаться дезинфекции судна, мочеприемники, грелки, подкладные круги и т.д.
Большое значение для профилактики внутрибольничных инфекций имеет соблюдение личной гигиены и правил асептики персоналом. Все поступающие на работу в больницу подлежат обязательному медицинскому осмотру. В дальнейшем сотрудники пищевого блока и младший персонал, непосредственно обслуживающий больных, ежемесячно подвергаются медицинскому осмотру, а один раз в полгода - обследованию на бациллоносительство. Сотрудники, заболевшие заразными болезнями, имеющие раневые инфекции, гнойные заболевания кожи, верхних дыхательных путей и других локализаций, острые респираторные заболевания к работе не допускаются.
Медицинский персонал, занимающийся обслуживанием больных, должен обеспечиваться комплектами сменной рабочей одежды (халаты, шапочки, косынки, сменная обувь) в количестве, позволяющем ежедневно и в экстренных случаях производить ее смену. Одежду хранят в индивидуальных шкафчиках, а стирку осуществляют централизованно, но отдельно от белья больных. Сменной санитарной одеждой должны обеспечиваться и студенты, занимающиеся в акушерских и инфекционных отделениях, операционных блоках, а также врачи-консультанты из других подразделений, технические и административные работники.
Придя на работу, медицинский работник должен снять в гардеробе верхнюю одежду, тщательно вымыть руки с мылом, после чего надеть установленную для него спецодежду (халат, косынку или шапочку, марлевую повязку на рот и нос и т. д.). Персонал инфекционного и ряда других отделений, приходя на работу и уходя, проходит через санитарный пропускник.
Обязательную санитарную обработку перед началом работы должны проходить работающие в операционном и родильном блоках. Медицинские работники, участвующие в операции, проходят хирургическую обработку рук и работают в операционной в стерильной одежде, бахилах, масках. Стерильные маски должны использоваться медицинским персоналом и в родильных залах.
Врачи, медицинские сестры, акушерки должны обязательно мыть руки путем двукратного намыливания перед осмотром каждого больного или перед выполнением процедур, а также после выполнения «грязных» работ (уборки помещений, смены белья больным, посещения туалета). При проведении различных медицинских процедур (инъекции, взятие крови, трансфузии, катетеризация сосудов, влагалищные, ректальные исследования и др.) медицинский персонал должен работать в стерильных перчатках. После осмотра или процедуры необходимо, не снимая перчаток, вымыть руки с мылом, а затем сняв перчатки, вновь обработать руки. При обслуживании инфекционных больных, до и после производства различных лечебных манипуляций, обрабатывают руки в течение 2 мин дезинфицирующим раствором. Обработка рук хирургического, акушерского персонала и медицинских работников, работа которых требует строгого соблюдения асептики, проводится в соответствии с установленными требованиями. Во избежание «шприцевого» заражения запрещается надевать повторно колпачок на использованные иглы, проводить процедуру замены игл. Отработанные шприцы, иглы, системы после предварительного обеззараживания утилизируют сжиганием или повергают промышленной переработке
Больные, поступающие в стационар, должны проходить санитарную обработку в приемном отделении, после чего им выдается комплект чистого нательного белья, пижама, тапочки, в отдельных случаях разрешается использовать чистую домашнюю одежду. У каждого больного должны быть свои индивидуальные средства ухода и предметы личной гигиены (зубная щетка, чашка, ложка, бритва и др.)
Учитывая, что источником внутрибольничного инфицирования может служить и пища, большое внимание в структуре санитарно-противоэпидемических мероприятий по профилактике ВБИ занимает контроль за соблюдением санитарно-гигиенических требований к устройству, оборудованию, санитарному состоянию пищеблока больниц, кулинарной обработке продуктов, срокам хранения и реализации готовой пищи, личной гигиене и состоянию здоровья персонала пищеблока (см. главу VIII).
Опасными в эпидемиологическом отношении являются твердые отбросы, в связи с чем в каждой больнице должна быть хорошо продуманная и спланированная система их сбора, временного хранения и обезвреживания.
Выполнение всех надлежащих требований контролируется постоянно проводимым мониторингом за санитарным состоянием и режимом стационара, бактериальной обсемененностью внутрибольничной среды, качеством дезинфекционного и стерилизационного режимов. Вместе с тем, правильное выполнение этих требований зависит от гигиенической грамотности медицинского персонала и больных. Поэтому медицинские работники должны постоянно повышать свою квалификацию в этой области. Немаловажное значение имеет и санитарное просвещение больных, так как соблюдение ими гигиенического режима также снижает уровень инфицирования внутрибольничной среды.
Санитарно-технические мероприятия и, в частности, вентиляция и кондиционирование помещений, являются обязательным элементом мероприятий по профилактике ВБИ, так как благодаря им обеспечивается замена загрязненного воздуха больничных помещений на чистый и снижение уровня биологического и химического загрязнения воздуха. Организация вентиляции в различных подразделениях больницы имеет свои особенности, но основными задачами ее являются очищение воздуха и предотвращение перетекания воздушных масс из «грязных зон» в «чистые». Так, например, в инфекционных больницах для каждого этажа, палатной секции и других прилегающих помещений воздух подают самостоятельными системами приточной вентиляции с механическим побуждением. В секцию, состоящую из боксов и полубоксов, приточный воздух подается лишь в коридор, как в наиболее чистую зону. Оттуда он поступает в боксы и полубоксы. Для удаления загрязненного воздуха от каждого из них оборудуется отдельная вытяжная вентиляция самостоятельными каналами и шахтами с гравитационным побуждением и дефлектором. Кратность по притоку и вытяжке одинакова – 2,5. Если приток будет больше вытяжки, загрязненный воздух из бокса будет вытесняться в соседние помещения. При преобладании вытяжки в бокс может поступать не только воздух из коридора, но и подсасываться из других боксов. Так, предупреждается перетекание загрязненных воздушных масс.
Специфическая профилактика ВБИ заключается в активной (вакцинация), если позволяет время, иммунизации больных, и пассивной, направленной на поддержание иммунных сил организма введением гамма-глобулина, стафилококкового анатоксина и др.
Гигиенические требования к планировке и организации внутренней среды специализированных отделений больницы.
5.1 Хирургическое отделение.Всовременных многопрофильных больницах количество хирургических коек составляет от 25 до 45% коечного фонда. Хирургическое отделение состоит из палатного отделения и операционного блока.
Планировка и состав помещений палатного отделения практически те же, что и в описанных выше палатных секциях и отделениях. Дополнительно включается лишь перевязочная, а также снижается до 20% количество одно- и двухкоечных палат.
Однако при проектировании и размещении хирургических отделений должны быть соблюдены следующие требования, оптимизирующие работу отделения и препятствующие развитию ВБИ:
1. Обеспечение удобной и кратчайшей связи с операционным блоком и лечебно-диагностическими отделениями
2. Исключение контакта послеоперационных «чистых» и «гнойных» больных
3. Организация условий для послеоперационного предывания больных в специально оборудованных палатах
4. Наличие достаточного количества перевязочных и процедурных
Все хирургические отделения делятся на гнойные и чистые. В гнойных отделениях лечат больных с различными гнойно-септическими процессами (флегмоны, абсцессы, обширные раны, гнойные плевриты и др.). Во избежание распространения инфекции эти отделения размещают в отдельном здании, или крыле здания, на верхних этажах. Для проведения операций у гнойных больных оборудуют отдельный операционный блок. Чистые отделения располагают на нижних этажах.
Операционный блок является основным структурным подразделением больницы и составной частью хирургического отделения. Он состоит из операционных и комплекса вспомогательных помещений. В зависимости от специализации хирургических стационаров (общепрофильные, травматологические, кардиохирургические и др.) в состав блока вводятся дополнительные помещения.
Операционный блок при хирургическом отделении размещают в тупиковом выступе, торце здания или на отдельном этаже. Если операционные блоки нескольких хирургических отделений объединяются в один операционный комплекс, то для его размещения отводят отдельное крыло здания, целый этаж (как правило, верхний) или специальную пристройку, соединенную со стационаром непосредственно или с помощью закрытого перехода. В последнем случае обеспечивается полная изоляция от стационара.
Вместе с тем, операционный комплекс должен иметь удобные связи с обслуживаемыми хирургическими отделениями, отделениями анестезиологии - реанимации, рентгендиагностики и стерилизационной. Наличие операционного комплекса позволяет более эффективно использовать сложное и дорогостоящее оборудование и оборудовать ряд общих вспомогательных помещений, а также рациональней организовать работу персонала. В составе операционного комплекса обязательно предусматриваются раздельно размещенные операционные блоки для асептических («чистых») и септических («гнойных») операций.
В состав операционных блоков входят операционная, предоперационная, наркозная, стерилизационная, аппаратная, лаборатория для срочных анализов, инструментально-материальная, кабинеты врачей и среднего медицинского персонала и др.
Все эти помещения различаются по степени чистоты, поэтому при планировке оперблока их группируют, выделяя несколько зон. К первой зоне – стерильной, относятся операционные и стерилизационные. Во вторую зону – строго режима (особо чистую) включаются помещения, непосредственно связанные с операционной: предоперационная, наркозные, послеоперационные палаты. К третьей зоне (ограниченного режима - чистой) принадлежат: помещения для хранения крови и переносной аппаратуры, протокольные, помещения для хирурга и медицинских сестер, лаборатория срочных анализов, «чистая» зона санитарного пропускника. Четвертая зона – зона общебольничного режима, куда входят грязная зона санитарного пропускника и др. Зонирование операционного блока имеет своей целью снизить риск развития внутрибольничных инфекций и связанных с ними послеоперационных осложнений.
Вход в оперблок для персонала организуется через санитарный пропускник, а для больных – через шлюзы. Движущиеся потоки должны быть разделены на «стерильный» - проход хирургов, операционных сестер, «чистый» - для доставки больного, прохода анестезиологов, младшего медицинского и технического персонала и «грязный» - для удаления отходов, использованного белья. Эти потоки не должны перекрещиваться или соприкасаться.
Оптимальным является проектирование операционных на один операционный стол, так как производство операций на двух и более столах приводит к быстрому загрязнению воздуха помещений, затрудняет работу хирургов, создает психологический дискомфорт для больных. Площадь операционных общего профиля должна быть не менее 36 м2, что обеспечивает не стесненное расположение персонала операционной бригады. Выполнение более сложных, профилированных, операций с участием большой операционной бригады требует значительно большей площади - 45— 50 м2. Высота операционной должна быть не менее 3,5 м.
Стены операционной должны быть гладкими, с закругленными углами. Их облицовывают на полную высоту глазурованной плиткой или другими влагостойкими материалами, легко моющимися и выдерживающими обработку дезинфицирующими средствами. Потолок окрашивают масляной краской, а пол делают из плиток с небольшим уклоном к трапу. Полы должны быть безыскровыми, антистатическими. Двери операционной должны плотно закрываться.
Операционные устраивают с окнами и без окон. Отсутствие окон обеспечивает защиту от пыли и шума, однако, постоянное пребывание в помещениях только с искусственным освещением усиливает развитие утомления у персонала и снижает самочувствие. Окна операционных ориентируют на С, СВ, СЗ, что позволяет избежать слепящего действия прямых солнечных лучей, возникновение блесткости от медицинских инструментов при выполнении операции и излишнего нагрева помещения, способствующего активизации микрофлоры и ухудшающего микроклиматические условия. Световой коэффициент в операционных должен быть 1:4- 1:5, КЕО – не менее 1,5%.
Особенности зрительной работы хирурга и персонала повышают требования к организации искусственного освещения в операционных. Во-первых, должен быть обеспечен высокий уровень освещенности и полное отсутствие теней над операционным полем и в глубине раны. Во-вторых, светильник не должен излучать интенсивного тепла, нагревающего голову хирурга и рану, не давать прямой и отраженной блесткости в поле зрения. В-третьих, спектр освещения должен быть близким к дневному и не искажать цветового восприятия..
В связи с этим в операционных организуют общее и локальное освещение. Для общего освещения используют люминесцентные лампы и лампы накаливания. Освещенность при общем освещении люминесцентными лампами должна быть не меньше 400 лк, что достаточно для работы операционной сестры (манипуляции с иглами, материалом для швов, инструментарием) и анестезиолога, который наблюдает за цветом кожи и слизистых оболочек, реакцией зрачков больного.
Для локального освещения операционного поля применяют специальные бестеневые, подвешенные или передвижные светильники.
Освещенность, создаваемая бестеневыми лампами, достигает 10000-30000 лк. Чем больше глубина раны и меньше коэффициент отражения оперируемой поверхности, тем большей должна быть освещенность. Для снижения зрительного утомления у хирургов используют операционное белье и халаты, окрашенные в зеленовато-голубые или бирюзово-зеленые цвета, обладающие более низким коэффициентом отражения, чем белые ткани. В результате контраст между операционным полем и окружающими объектами становится меньше и элементы сетчатки глаза меньше утомляются при переводе зрения с раны на окружающий фон.
Большое значение имеет обеспечение в операционных оптимального микроклимата. Здесь надо иметь в виду, что параметры микроклимата не должны вызывать напряжения терморегуляционных механизмов не только у больного, но и у персонала, участвующего в операции. Нормативами в операционных предусматривается температура воздуха в летнее время 20-22° С (зимой 19-20° С) при влажности 50-55% и скорости движения воздуха до 0,1 м/с.
Для создания оптимальных микроклиматических условий и, что особенно важно, для организации асептических условий в операционных предусматривается кондиционирование воздуха. Воздух должен очищаться на бактерицидных фильтрах, естественная вентиляция не допускается. Кратность воздухообмена должна быть не меньше 10 (табл. 10.2), причем, приток не менее чем на 20% должен преобладать над вытяжкой, что, создавая избыточное давление воздуха в операционной, препятствует поступлению загрязнений из соседних помещений. Для хорошего воздухообмена в операционной приточные отверстия располагают под потолком у одной стены операционной, а вытяжные - у противоположной стороны у пола.
При проведении операций, требующих высокой степени асептики: на костях, суставах, сердце, сосудах, трансплантации жизненно важных органов и др., оптимальной является более высокая кратность воздухообмена – до 30-90 и более смен в час. При таких условиях обсемененность воздуха снижается до 30-100 микробов в м3 воздуха, патогенный стафилококк не высевается, количество послеоперационных нагноений снижается в 3-4 раза.
Для предупреждения микробного загрязнения все доставляемое в операционную оборудование должно быть предварительно продезинфицировано, а инструментарий и перевязочные материалы - простерилизованы.
Общее количество микроорганизмов в операционной до работы не должно превышать 500 в 1 м3 , золотистого стафилококка и гемолитического стрептококка не должно быть. Во время работы допускается увеличение общей обсемененности до 1000 КОЕ в 1 м3, содержания золотистого стафилококка - до 4 в 1 м3, гемолитический стрептококк не должен обнаруживаться.
После операции помещение операционной тщательно убирают, пол и панели обмывают дезинфицирующим раствором и горячей водой, а затем облучают неэкранированными бактерицидными лампами в течение 30 минут.
Генеральную уборку кабинетов операционных блоков проводят один раз в неделю. Помещения предварительно промываются мыльно-содовым раствором, затем обрабатываются дезинфицирующими средствами. По истечении требуемого для обеззараживания времени помещения моют водой и облучают ультрафиолетовым светом в течение 2-х часов.
Дата добавления: 2014-12-18; просмотров: 42905;
