РАННЯЯ СПАЕЧНАЯ КИШЕЧНАЯ НЕПРОХОДИМОСТЬ
Ранняя спаечная непроходимость может возникнуть на различных этапах послеоперационного периода. Имеется определенная зависимость между сроками развития осложнения, его характером и течением основного заболевания. Мы отметили, что в первые 3—4 дня после хирургического вмешательства по поводу разлитого гнойного перитонита спаечная непроходимость обычно возникает на фоне тяжелого пареза кишечника, и в таких случаях развивается ранняя спаечно-паретическая форма непроходимости. Однако наиболее часто осложнение наблюдается к концу 1-й недели и до 2—13-го дня послеоперационного периода, когда общее состояние ребенка значительно улучшается. В таких случаях нарушение проходимости зависит только от перегибов и сдавлений кишечных петель плоскостными спайками. Возникает наиболее типичная, простая форма ранней спаечной непроходимости. В этот период (5— 13-й день) также может развиваться спаечная непроходимость, вызванная воспалительным инфильтратом, в который запаиваются кишечные петли. У части детей острое нарушение проходимости кишечника развивается на 3—4-й неделе. В таких случаях наблюдается отсроченная форма ранней спаечной непроходимости, при которой наряду с обтурацией могут развиться явления странгуляции вследствие образующихся к этому времени в брюшной полости шнуровидных спаек.
Подобное разделение ранней спаечной непроходимости связано с тем, что при каждой из указанных форм имеются некоторые особенности клинического проявления и врачебной тактики при выборе методов лечения.
Клиническая картина. У детей с тяжелым парезом кишечника и перитонитом в первые дни после оперативного вмешательства развивается ранняя спаечно-паретическая форма непроходимости. В связи с тяжелым общим состоянием больного и выраженными явлениями основного заболевания симптоматика непроходимости вначале бывает недостаточно отчетливо выражена и развивается постепенно. Ребенок жалуется на периодически усиливающиеся постоянные боли в животе, мало отличающиеся от имевших место в связи с парезом кишечника. Постепенно боль становится схваткообразной, рвота — более частой и обильной. Если ребенку был введен постоянный зонд в желудок, то можно отметить увеличение количества отсасываемой жидкости. Типичное для пареза равномерное вздутие живота несколько изменяет свой характер — появляется асимметрия за счет переполненных газом отдельных петель кишечника. Временами через брюшную стенку прослеживается вялая перистальтика. Аускультатнвно периодически- выявляются слабые кишечные шумы. Пальпация живота болезненна вследствие имеющихся перитонеальных явлений. Поглаживание по брюшной стенке усиливает перистальтику и вызывает повторные приступы болей. Самостоятельного стула нет, после сифонной клизмы можно получить незначительное количество каловых масс, слизи и газов.
Рентгенологическое исследование помогает подтвердить диагноз непроходимости. На обзорных рентгенограммах брюшной полости видны множественные горизонтальные уровни и газовые пузыри в растянутых кишечных петлях (рис. 53). 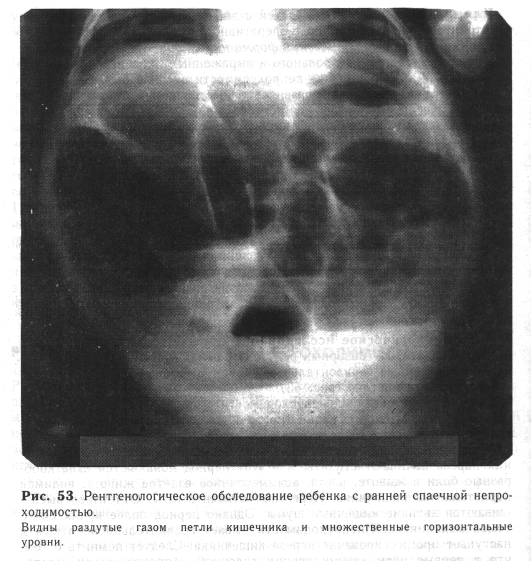
Если явления спаечной непроходимости возникли на фоне интенсивной антипаретической терапии (продленная эпидуральная анестезия и др.), то диагностика значительно облегчается. У ребенка после вмешательства наблюдается постепенное улучшение общего состояния, явления пареза начинают стихать, и в этот период появляются схваткообразные боли в животе, рвота, асимметричное вздутие живота, видимая перистальтика кишечника. Перестают отходить газы. Отчетливо выслушиваются звонкие кишечные шумы. Однако период более ярких симптомов механической непроходимости бывает сравнительно коротким и наступает прогрессирование пареза кишечника. Следует помнить о том, что в первые часы возникновения спаечной непроходимости каждое введение в перидуральное пространство тримекаина усиливает приступы болей, сопровождается рвотой, заметным оживлением видимой перистальтики кишечных петель, расположенных выше места непроходимости.
Крайне редко острая непроходимость кишечника развивается в первые 2—3 дня после сравнительно легкой операции, произведенной по срочным показаниям или в плановом порядке. Симптомы возникают внезапно, на фоне обычного послеоперационного состояния. Ребенок начинает кричать от сильных болей в животе. Появляется рвота желудочным содержимым. При осмотре живот не вздут, иногда определяются его асимметрия и видимая перистальтика. Пальпация несколько болезненна. Выслушиваются периодические звонкие кишечные шумы. Стула нет, газы не отходят. В таких случаях хирург должен думать о возникшем сочетанием заболевании— острой механической непроходимости странгуляционного типа. У нас было 3 подобных больных.
Простая форма ранней спаечной непроходимости, развивающаяся в период стихания перитонеальных явлений и улучшения общего состояния ребенка (5—13-й день после операции), проявляется наиболее отчетливо. У ребенка внезапно возникают приступообразные боли в животе, интенсивность которых постепенно увеличивается. Появляется рвота, вначале пищевыми массами, затем с примесью желчи. При осмотре живота выявляется асимметрия за счет раздутых петель кишечника. Периодически можно видеть перистальтику, которая сопровождается приступами болей. Прослушиваются звонкие кишечные шумы. Над
участками вздутых кишечных петель определяется тимпанит. Пальпация может сопровождаться усилением перистальтики и повторными болевыми приступами. В промежутках между приступами живот мягкий, доступен для пальпации. Газы периодически отходят, стул может вначале быть самостоятельным.
Для простой формы ранней спаечной непроходимости характерно нарастание клинических симптомов. Через несколько часов общее состояние заметно ухудшается, рвота становится частой, ребенок резко беспокоится из-за приступов болей в животе. Появляются признаки обезвоживания. Язык становится сухим, с белым налетом. Пульс частый. Данные анализов крови и мочи — без особенностей. На обзорных рентгенограммах брюшной полости выявляются неравномерные по величине горизонтальные уровни, без характерной локализации.
Приступы болей могут закончиться самопроизвольно, но чаще временное прекращение болей сменяется повторением комплекса симптомов кишечной непроходимости. Газы перестают отходить, стула нет.
Для ранней спаечной непроходимости, вызванной воспалительным инфильтратом, также характерно сравнительно постепенное начало. Однако явлениям непроходимости обычно предшествуют ухудшение общего состояния ребенка, повышение температуры тела. В брюшной полости пальпируется болезненный плотный инфильтрат. Результаты анализов крови указывают на гнойный процесс. В редких случаях инфильтрат (межкишечный абсцесс) формируется без заметной общей реакции больного, и тогда обследование ребенка в связи с явлениями непроходимости позволяет диагностировать основную причину развивающегося патологического процесса в брюшной полости.
Ранняя отсроченная спаечная непроходимость, возникшая на 3— 4-й неделе послеоперационного периода, обычно осложняет тяжелые, длительно текущие перитониты. В таких случаях симптомы, характерные для простой ранней спаечной непроходимости, развиваются постепенно, периодически усиливаясь. Однако непроходимость может возникнуть у ребенка, благополучно перенесшего операцию или выписанного домой после проведенного хирургического вмешательства по поводу острого аппендицита, травмы брюшной полости и т.д. При этом непроходимость обычно протекает с бурной клинической картиной и может быть обусловлена странгуляцией шнуровидными спайками.
Лечение ранней спаечной непроходимости требует индивидуального подхода в зависимости от общего состояния ребенка, развития основного заболевания, сочетанных осложнений и сроков, прошедших от момента первой операции. Во всех случаях лечение начинают с проведения комплекса консервативных мероприятий, которые, являясь предоперационной подготовкой, сравнительно часто позволяют ликвидировать непроходимость.
Наиболее сложная и ответственная задача хирурга — правильно определить допустимые сроки консервативного лечения и при его неэффективности выбрать рациональный метод хирургического вмешательства.
Консервативное лечение начинают вслед за выявлением самых ранних признаков спаечной непроходимости. Во всех случаях отменяют кормление через рот, назначают комплекс мероприятий, усиливающих перистальтику кишечника, предупреждающих интоксикацию и обезвоживание, а также поднимающих реактивные силы организма. Интенсивность и продолжительность консервативного лечения зависят от общего состояния ребенка, наличия и стадии пареза кишечника, а также сроков появления симптомов ранней спаечной непроходимости.
Если осложнение возникло в первые дни после операции на фоне имеющегося перитонита и тяжелого пареза кишечника 11—III степени, те консервативное лечение в первую очередь должно быть направлено на ликвидацию (или уменьшение) паретического компонента непроходимости.
Если в послеоперационном периоде антипаретические мероприятия включали продленную эпидуральную анестезию, то обычно к моменту возникновения у ребенка спаечной непроходимости моторика кишечника частично восстанавливается. В таких случаях введение тримеканна в эпидуральное пространство продолжают в обычные сроки и одновременно проводят остальные лечебные мероприятия: промывают желудок 2% раствором натрия гидрокарбоната, ставят сифонную клизму, внутривенно вводят гипертонический раствор натрия хлорида и прозерин. Подобный комплекс повторяют через каждые 2 1/2—3 ч.
Сложнее проводить консервативное лечение при развитии спаечной непроходимости у детей, у которых продленная эпидуральная анестезия в послеоперационном периоде не применялась. В таких случаях лечение начинают с пункции эпидурального пространства и введения «дозы действия» тримекаина. Одновременно промывают желудок, ставят сифонную клизму и проводят общеукрепляющие мероприятия. Только после 3—7 блокад (через 7—12 ч) обычно наступает некоторое улучшение общего состояния и появляется заметная перистальтика кишечника. Вместе с этим несколько уменьшается количество отсасываемого через зонд желудочного содержимого. С этого времени ребенку одновременно с эпидуральной блокадой назначают медикаментозные средства, усиливающие перистальтику кишечника (гипертонические растворы, прозерин и др.), продолжают промывание желудка, сифонные клизмы, то есть начинают проведение всего комплекса консервативного-лечения. При наличии механической непроходимости это способствует появлению характерных симптомов илеу-са — ребенок начинает периодически беспокоиться, жаловаться на усиление приступов болей, появляется асимметрия живота, иногда видимая перистальтика.
У детей со спаечной непроходимостью и тяжелым парезом кишечника консервативные мероприятия продолжают не менее 10—12 ч. Если за этот период болевые приступы нарастают или остаются прежней интенсивности, то ребенка оперируют. Если наступило заметное улучшение общего состояния, уменьшились боли и количество отсасываемого желудочного содержимого или при сифонной клизме отошли газы, то лечение продолжают еще в течение 10—12 ч. Оставшиеся к этому времени или повторяющиеся симптомы непроходимости требуют хирургического вмешательства.
Ранняя спаечная непроходимость, возникающая в период стихания перитонеальных явлений и улучшения общего состояния ребенка, также подлежит консервативному лечению. Вначале больному промывают желудок и ставят очистительную, а затем сифонную клизму. Если при этом не отошли газы и не получен стул, то начинают продленную эпидуральную анестезию. После введения «дозы действия» тримекаина назначают внутривенно прозерин, гипертонический раствор натрия хлорида, ставят повторно сифонную клизму, промывают желудок. Все эти мероприятия обычно сопровождаются некоторым усилением болей (иногда повторной рвотой) в связи с активизацией перистальтики ки-. шечника. Однако у '/3 детей после проведения 2—3 курсов подобной терапии явления непроходимости стихают, в таких случаях консервативные мероприятия продолжают до 18—24 ч, и они могут закончиться полной ликвидацией осложнения. Если в течение первых 5—6 ч консервативное лечение не приносит облегчения или дает только временный эффект, то показана релапаротомия.
Такой же тактики придерживаются при ранней спаечной непроходимости, возникшей при ограниченном перитоните в связи с формирующимся инфильтратом в брюшной полости.
При появлении непроходимости на 3—4-й неделе послеоперационного периода возможен странгуляционный характер илеуса. В связи с этим допускается кратковременная (2—3 ч) и интенсивная консервативная терапия. Больному промывают желудок, ставят сифонную клизму. В редких случаях явления непроходимости ликвидируются, но обычно улучшения в состоянии не наступает, и ребенка оперируют.
Оперативное лечение. Объем и характер хирургического вмешательства определяются- формой ранней спаечной непроходимости. Следует помнить, что разделение множественных плоскостных спаек и одномоментная «радикальная» ликвидация непроходимости являются наиболее рискованными операциями. Неизбежное при этом вмешательстве повреждение организующихся спаек и серозного покрова кишечника создает условия для бурного распространения спаечного процесса и рецидива непроходимости. В то же время, если плоскостные «свежие» спайки «е травмировать, то при активном противовоспалительном и физиотерапевтическом лечении их обратное развитие у детей наступает сравнительно быстро. Следовательно, при ранней спаечной непроходимости наиболее правильным хирургическим вмешательством является наложение временной энтеростомы с расчетом на рассасывание спаек и самопроизвольное восстановление нормального пассажа кишечного содержимого. Наши наблюдения показывают, что у 40 детей, которым была наложена энтеростома, самостоятельный стул появился в первые 17 дней после операции. Нормализация акта дефекации позволяет ликвидировать кишечный свищ.
Оперативное вмешательство при ранней спаечной непроходимости проводят под эндотрахеальным наркозом и защитным переливанием крови.
Оперативный доступ избирают с учетом локализации разреза брюшной стенки, произведенного при первой лапаротомии. Наиболее часто приходится пользоваться левым парамедианным доступом, так как при ранней спаечной непроходимости операция может закончиться созданием тонкокишечного свища. При необходимости этот разрез расширяют и производят другие виды хирургического вмешательства, характер которых окончательно уточняют только после вскрытия брюшной полости.
Техника операции при ранней спаечно-паретической непроходимости. Брюшную полость вскрывают левым парамедианным разрезом (5—6 см) на уровне пупка. Дальнейший ход операции зависит от характера и распространенности спаечного процесса. Если к ране предлежат раздутые и спавшиеся, «склеенные» нежными плоскостными спайками кишечные петли, то ревизия брюшной полости нецелесообразна, так как обтурационный характер непроходимости очевиден. В таких случаях хирург осторожно освобождает наиболее раздутую петлю тонкой кишки и приступает к наложению энтеростомы.
Техника энтеростомии. Мобилизованную петлю кишки подводят к ране и подшивают отдельными тонкими шелковыми (капроновыми) швами атравматичной иглой к брюшине и апоневрозу (рис. 54, а). Затем кишку фиксируют редкими швами к коже, образуя внебрюшинную площадку размерами 4—2 см. Окружность раны покрывают слоем стерильной цинковой пасты, электроножом крестообразно вскрывают просвет кишки и тщательно отсасывают содержимое (рис. 54, б). 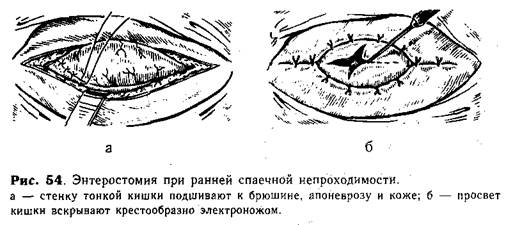
Если в брюшной полости обнаружено значительное количество гнойного выпота и видны раздутые свободные от спаек отечные кишечные петли, то для выяснения причины непроходимости рану расширяют и производят ревизию брюшной полости. Отсасывают электроотсосом выпот. Осторожно эвентрировав раздутые петли кишечника, в брыжейку вводят 7—20 мл 0,25% раствора новокаина и устанавливают локализацию спаечного процесса (чаще в области первичного очага воспаления или у послеоперационного рубца). Затем, не разделяя плоскостные спайки, находят наиболее дистальный приводящий отдел свободной тонкой кишки (раздутой газом) и намечают место наложения энтеростомы. После этого производят добавочный разрез (длиной не более 3—4 см) в боковом отделе брюшной стенки, ближе к очагу спаечного процесса, и подшивают стенку кишки для создания свища по изложенной выше методике. Брюшную полость зашивают наглухо. После этого электроножом вскрывают просвет выведенной тонкой кишки. В редких случаях, когда имеется значительное количество раздутых паретичных кишечных петель, делающих невозможным зашивание брюшной полости, подшитую кишку вскрывают (или пунктируют в месте будущего свища толстой иглой) до окончания операции.
Техника операции при простой форме ранней спаечной непроходимости. Брюшную полость вскрывают в нижнебоковом отделе (противоположном стороне первой операции) небольшим разрезом (4—5 см). Обнаружив характерный спаечный процесс, ревизию брюшной полости не производят и накладывают энтеро-стому на раздутую газом петлю кишки.
Крайне редко по вскрытии брюшной полости выявляют свободные от спаек кишечные петли и наличие прозрачного или геморрагического выпота. В таких случаях можно подозревать странгуляционный механизм непроходимости, и хирург должен вскрыть брюшную полость отдельным срединным разрезом для широкой ревизии. При наличии плоскостных спаек, вызывающих непроходимость, создают обычный тонкокишечный свищ, используя для этого первый боковой разрез. Если находят шнуро-видные и плотные сформировавшиеся плоские спайки, то их рассекают, ликвидируют перегибы кишечной трубки, убеждаются в жизнеспособности кишки и в брюшную полость вводят гидрокортизон в 10 мл 0,25% раствора новокаина из расчета 1—2 мг на 1 кг массы тела ребенка вместе с антибиотиками широкого спектра действия. Раны брюшной стенки зашивают послойно наглухо.
Техника операции при непроходимости, вызванной воспалительным инфильтратом. Производят срединную (парамедианную) лапаротомию выше определяемого инфильтрата. Осматривают свободную часть брюшной полости, не разделяя спайки (опасность инфицирования!). Если в инфильтрат впаян только терминальный отдел подвздошной кишки, то образуют обходной анастомоз (илеотрансверзоанастомоз), так как на быструю ликвидацию воспалительного спаечного процесса рассчитывать не приходится.
Когда имеется значительный инфильтрат и при ревизии выявлен относительно короткий приводящий отрезок свободной тощей кишки, обходной анастомоз может дать ребенку только временное облегчение. В таких случаях постепенно происходит заброс химуса дистальнее созданного соустья и появляются болевые приступы вследствие переполнения кишки, расположенной между анастомозом и местом непроходи-
мости. Подобное осложнение может возникнуть в первые дни после операции при наличии проходимого участка кишки в краевых отделах инфильтрата или появиться по мере ликвидации воспаления и рассасывания плоскостных спаек (позднее возможны странгуляция шнуровид-ными спайками и некроз кишечной стенки).
Для предупреждения описанных осложнений мы разработали и применяем двухмоментную операцию временного отключения запаянных в инфильтрате отделов кишечника с выведением отводящей петли на переднюю брюшную стенку для последующего введения питательных растворов и «тренировки» выключенной кишки.
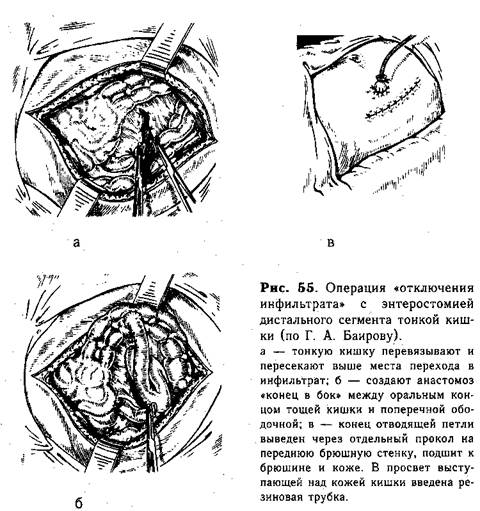
Техника I этапа операции «отключения» по Г. А. Б а и р о в у. Дистальный конец тощей кишки перевязывают толстой нитью, отступя от места перехода в инфильтрат на 7—10 см, несколько выше пережимают зажимом и пересекают (рис. 55, а). Затем создают анастомоз «конец в бок» между оральным концом тощей кишки и поперечной ободочной (рис. 55, б). Конец отводящей петли выводят на переднюю брюшную стенку через отдельный разрез в виде одноствольного свища, подшивая кишку по окружности изнутри к брюшине и снаружи к коже редкими шелковыми швами. В просвет выступающей над кожей кишки вводят резиновую трубку и фиксируют к ней, завязывая вокруг шелковую нить (рис. 55, в). Брюшную полость закрывают наглухо после введения антибиотиков.
Проходимость впаянного в инфильтрат дистального отдела кишки восстанавливается, по нашим данным, в период от 20 до 40 дней после операции. Через 5—6 мес, когда полностью исчерпана возможность самопроизвольного рассасывания спаек, производят II этап операции, Которая нормализует соотношения в брюшной полости, включая в пищеварение значительный отдел тонкой кишки.
Техника II (реконструктивного) этапа операции. Окаймляющим разрезом иссекают свищ и накладывают зажим' на конец освобожденной кишки. Разрез расширяют кверху и разделяют функционирующий еюнотрансверзоанастомоз, пересекая по зажиму тонкую кишку и зашивая двухрядным швом в косопоперечном направлении образовавшийся дефект в толстой кишке. Непрерывность пищеварительного тракта восстанавливают анастомозом «конец в конец» между проксимальным и ранее отключенным отделами тонкой кишки.
Техника операции при ранней отсроченной спаечной непроходимости. Производят широкую срединную лапаротомию (у грудных детей — парамедианную) и тщательно осматривают кишечник. Обычно находят множество формирующихся шнуровид-ных и плотных плоскостных спаек. Спайки рассекают, полностью восстанавливая проходимость кишечника, брыжейку инфильтруют 0,25% раствором новокаина (7—10 мл) и брюшную полость закрывают наглухо после введения гидрокортизона.
Послеоперационное лечение. Всем детям проводят продленную эпи-дуральную анестезию в течение 4—5 дней, а при наличии спаечно-паре-тической формы непроходимости дополнительно назначают медикамен-
тозные средства, усиливающие перистальтику кишечника. Продолжают интенсивное лечение основного заболевания. Парентеральное питание проводят путем капельных вливаний в подключичную вену, пунктируя ее по Сельдингеру. Со 2-го дня назначают противоспаечную физиотерапию.
При наличии энтеростомы несколько раз в день производят туалет раны и на кожу в окружности ее накладывают цинковую пасту. На свищ кладут стерильные салфетки (не забинтовывают), которые меняют по мере намокания и загрязнения. Когда появляется нормальный стул (восстанавливается проходимость кишечника), свищ прикрывают жировыми повязками и забинтовывают. Чаще энтеростома закрывается самостоятельно, в ряде случаев приходится ликвидировать кишечный свищ оперативным путем.
С 4—5-го дня после отключения запаянного в инфильтрат кишечника начинают вводить через свищ 5% раствор глюкозы (по 15—20 мл каждые 2—3 ч), затем количество жидкости увеличивают до 30—50 мл. После восстановления проходимости отключенного отдела кишечника через свищ 3—4 раза в день медленно вводят питательные растворы по 100—150 мл (бульон, глюкоза, сливки), которые частично всасываются. Детей выписывают из стационара после нормализации стула. Родителей в отделений специально обучают правильному уходу за ребенком. Повторные осмотры хирургом необходимы каждые 2—3 нед до направления на II этап операции.
Дата добавления: 2014-12-17; просмотров: 1112;
