ОСТРАЯ КИШЕЧНАЯ ИНВАГИНАЦИЯ
Внедрение отдела кишки в просвет ниже- или вышерасположенного участка носит название инвагинации. При этом в месте внедрения образуется три цилиндра: наружный (влагалище) и два внутренних (инваги-нат). Вершину инвагината принято называть головкой (соответствует переходу внутреннего .цилиндра в средний). Увеличение протяженности инвагинированной части кишки происходит только за счет вворачивания наружного цилиндра, головка инвагината затягивает брыжейку, которая ущемляется между внутренним и средним цилиндрами (обращены друг к другу серозной оболочкой). В редких случаях наблюдаются «двойные» инвагинации, при которых комплекс инвагината внедряется в нижерасположенный отдел кишки, образуя пять цилиндров. Имеются единичные сообщения о множественной инвагинации, возникающей одномоментно в различных отделах кишечного тракта. Внедрение кишки у детей происходит преимущественно изоперистальтически в аборальном направлении.
Инвагинация, являясь самым частым видом острой кишечной непроходимости у детей, может возникать в любом возрасте. На первом месяце жизни она наблюдается крайне редко. В грудном возрасте между 4 мес и 1 годом инвагинация возникает наиболее часто (80%) [Терновский С. Д., 1959]. На втором году жизни возникают около 10% диагностированных случаев инвагинаций [Биезинь А. П., 1964, и др.].
Непосредственной причиной, вызывающей инвагинацию у детей первого гола жизни, многие авторы считают изменение пищевого режима, характерного для этого возрастного периода. Имеют определенное значение различные кишечные заболевания (диспепсия, колит и др.). У детей старше 1 гола сравнительно часто наблюдаются механические причины инвагинации (полипы, дивертикулы, опухоли кишечной стенки, стенозы и др.) Следует отметить, что приводимый в публикациях процент установленных механических причин инвагинации (от 2 до 6%) рассчитывался хирургами на общее число наблюдаемых детей. Авторы не учитывали того, что механические причины, как правило, имеют место у более старших детей, у которых инвагинация наблюдается значительно реже. Так, по нашим данным (986 наблюдений инвагинаций в клинике детской хирургии ЛПМИ и базовых больницах за период с 1960 по 1980 г.). среди 820 грудных летен (до 1 года) только у 3 при операции найден полип толстой кншки и дивертикул Меккеля, а в группе старших детей (166) механические причины обнаружены в 31 случае (19%).
Инвагинация может возникнуть в любом отделе кишечника. Изолированное внедрение толстой кишки в толстую и тонкой в тонкую встречается сравнительно редко, преимущественно у детей в возрасте после I года. Наиболее часто (93,7%, по нашим данным) внедрение происходит в области илеоцекального угла, что связано с анатомическими особенностями этого отдела кишечника в грудном возрасте: большая подвижность слепой и подвздошной кишки, частое наличие общей брыжейки, недоразвитие клапанного аппарата баугиниевой заслонки, несоответствие -между диаметром подвздошной кишки и ее «ампулой».
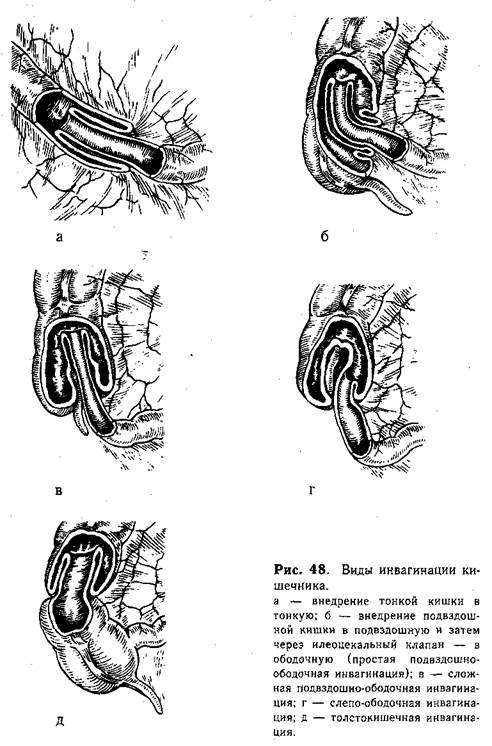
От локализации первичного внедрения {уровня образования головки инвагината) и характера дальнейшего продвижения зависят не только клиническая картина, лечебные мероприятия, но в известной мере и прогноз заболевания. Наиболее приемлемой для практики можно считать классификацию инвагинаций X. И. Фельдмана с некоторыми дополнениями и изменениями, принятыми у нас в клинике:
1) инвагинация тонкокишечная (3,5%) — внедрение тонкой кишки в тонкую (рис. 48, а);
2) инвагинация подвздошно-ободочная (41%) — внедрение подвздошной кишки в подвздошную и затем в ободочную через илеоце-кальный клапан (простая подвздошно-ободочная инвагинация, рис. 48, б); при дальнейшем продвижении инвагината вовлекаются слепая и далее расположенные отделы толстой кишки (двойная, «сложная» подвздошно-ободочная инвагинация, рис. 48, в);
3) слепо-ободочная инвагинация (52,7%) — головкой инвагината является дно слепой кишки, червеобразный отросток и терминальный отдел подвздошной кишки пассивно втягиваются между цилиндрами инвагината (рис. 48, г);
4) инвагинация толстокишечная (2,8%) — внедрение толстой кишки в толстую (рис. 48, д);
5) редкие формы инвагинации (изолированное внедрение червеобразного отростка, ретроградная инвагинация, множественная).
Патологоанатомические изменения кишки при инвагинации зависят от локализации внедрения и его продолжительности. Клинические и патологоанатомические исследования многих авторов показывают, что при тонкокишечных инвагинациях омертвение кишки обычно наступает спустя 12—24 ч, а при подвздошно-ободочных (в связи с добавочным ущемлением в области илеоцекального клапана) некроз можно ожидать в первые 6—12 ч. Только при слепо-ободочной и толстокишечной инвагинациях расстройства кровообращения развиваются медленно, и некроз стенки наступает значительно позднее.
Клиническая картина. Клиническая картина острой инвагинации зависит от уровня внедрения кишки, возраста ребенка и срока, прошедшего с начала заболевания.
В связи с тем, что у детей до 1 года наиболее часто наблюдается инвагинация в области илеоцекального угла (слепо-ободочная и подвздошно-ободочная), клиническую картину этих форм в грудном возрасте можно считать «типичной». Тонкокищечная и толстокишечная инвагинации имеют некоторые особенности симптоматики, требующие отдельного освещения. Ретроградная и множественная инвагинации проявляются симптомами обычного внедрения соответствующих локализаций. Анализ клинической картины заболевания во многих случаях позволяет не только диагностировать инвагинацию, но и предположить ее форму. Этому в известной мере способствуют рентгенологические методы исследования.
Клиническая картина слепо-ободочной и подвздошно-ободочной инвагинации. Заболевание начинается остро, среди полного здоровья. Внезапно ребенок начинает резко беспокоиться, кричать, судорожно сучить ножками. Лицо становится бледным, иногда покрывается холодным потом. Более старшие дети хватаются руками за живот, стремятся принять коленно-локтевое положение. Ребенок не успокаивается на руках у матери, отказывается от груди. Приступ болей обычно бывает кратковременным (3—7 мин), сопровождается рвотой .и прекращается так же внезапно, как начался. Ребенок сразу успокаивается, поведение его становится обычным; сосет грудь матери, интересуется игрушками и т.п. Через несколько минут (5—10, иногда 15—20) приступ болей повторяется с прежней силой. Опять ребенок начинает сучить ножками, кричать, резко беспокоиться, метаться в кровати или на руках у родителей. Повторяется рвота. «Светлые» промежутки между схватками постепенно делаются более продолжительными, но общее состояние ребенка прогрессивно ухудшается. Он становится вялым, адинамичным, теряет интерес к окружающему, отказывается от пищи. Повторяющиеся приступы постепенно теряют остроту, не сопровождаются резким двигательным беспокойством.
Возникновение болей зависит от ущемления и натяжения брыжейки, резкого спазма кищки в области инвагинации. Периодическое усиление перистальтики, сменяющееся ослаблением моторной функции кишечника (ответ на внезапное болевое раздражение), объясняет схваткообразный характер болей. Интенсивность их зависит от силы сжатия цилиндрами инвагината внедренной брыжейки и степени ее натяжения. По мере нарастания отека и нарушений кровоснабжения болевые ощущения уменьшаются вследствие наступающих неврологических изменений и ограничения продвижения инвагината в аборальном направлении.
В первые часы заболевания у ребенка может быть самостоятельной каловый стул. Часто нормальный стул получают после клизмы, которую ставят ребёнку родители до осмотра врача. Однако после стула характер приступов не изменяется. Через несколько (3-6) часов от начала заболевания у ребенка появляется стул с большим количеством темной крови без каловых масс, но с обязательным наличием, силизи.
Иногда выделения из прямой кишки имеют характер кровянистой желеобразной слизистой массы. В некоторых случаях наличие крови определяется только после клизмы. Следует отметить, что выделение крови со слизью из заднего прохода является одним из важнейших признаков инвагинации.
Типичные анамнестические данные позволяют с определенным основанием заподозрить инвагинацию. Не менее ценные для диагностики сведения получает врач при обследовании ребенка.
Общее состояние при поступлении в стационар в первые часы заболевания обычно расценивается дежурным хирургом как среднетяжелое (28%) или тяжелое (66%). Кожа и видимые слизистые оболочки несколько бледны или нормальной окраски. Язык влажен, слегка обложен белым налетом. Пульс частый (100—120 уд/мин), удовлетворительного наполнения. Температура тела нормальная (70%) или субфебрильная. Живот правильной формы, не вздут. Видимой перистальтики обычно не отмечается. Пальпация живота безболезненна, напряжение мышц передней брюшной стенки не определяется. Одним из наиболее ранних и. постоянных симптомов инвагинации является наличие в брюшной полости опухолевидного образования, которое прощупывается по ходу ободочной кишки (соответственно Продвижению инвагината), чаще в правом подреберье. Инвагинат пальпируется в виде продолговатого гладкого валика, мягкоэластической консистенции, умеренно подвижного. В большинстве случаев ощупывание или смещение инвагината сопровождается незначительными болевыми ощущениями (кратковременным беспокойством ребенка, сопротивлением осмотру) или вызывает повторение приступа резких болей.
При неспокойном поведении ребенка получить правильные диагностические данные при осмотре живота бывает крайне затруднительно. В таких случаях необходимо найти способ успокоить ребенка. Можно выждать некоторое время, пока пройдет приступ болей и больной уснет. В редких случаях (чаще при неумелом обследовании) приходится прибегать к кратковременному наркозу или произвести расслабление мускулатуры брюшной стенки введением мышечных релаксантов кратковременного действия. Следует помнить о том, что миорелаксанты для диагностики инвагинации может применять только опытный анестезиолог.
Вспомогательным симптомом, который определяется при пальпации живота почти у половины грудных детей со слепо-ободочной и под-вздошно-ободочной инвагинацией, является запустевание правой подвздошной области вследствие смещения слепой кишки при ее внедрении.
Всем детям с подозрением на инвагинацию необходимо проводить пальцевое исследование через прямую кишку. Этот простой прием часто помогает диагностике, позволяет обнаружить некоторые характерные для инвагинации признаки. Если у ребенка имеется непроходимость, то врач во время введения пальца в прямую кишку иногда может отметить заметное расслабление сфинктера. Этот симптом непостоянен, но его следует учитывать в комплексе обследования. Для инвагинации довольно характерно отсутствие каловых масс в ампуле прямой кишки (пустая ампула). При низком расположении инвагината можно выявить кончиком пальца головку инвагината. Иногда при бимануальном исследовании удается прощупать опухолевидное образование, которое не определятся путем простой пальпации живота через брюшную стенку. Заканчивая обследование, очень важно осмотреть кровянистые выделения из прямой кишки, которые окрашивают палец или появляются после его извлечения из заднего прохода. Наличие темной крови и слизи без каловых масс можно считать одним из наиболее достоверных симптомов инвагинации, получаемых при обследовании прямой кишки пальцем.
Приведенная клиническая картина характерна для ранних проявлений инвагинации (первые 6—12 ч). Если диагноз не будет поставлен в этот период, то у части детей начинает сглаживаться острота симптомов непроходимости (III стадия). Поведение больных изменяется, они меньше беспокоятся, крик их становится слабым, нарастают явления интоксикации и обезвоживания. Температура тела повышается до субфебрильных величин. Язык суховат, обложен бурым налетом. Наступает кажущееся стихание явлений непроходимости. К концу 2-х — началу 4-х суток болезни (IV—V стадия) поведение грудного ребенка мало напоминает отмечаемое в начальных стадиях инвагинации. На смену резкому периодическому беспокойству приходит полное безразличие к окружающему. Явления интоксикации нарастают, Температура тела повышается, пульс частый, слабого наполнения. Появляются парез кишечника, признаки перитонита. Живот вздут, напряжен, стула нет, газы не отходят. При пальцевом исследовании через прямую кишку можно получить симптомы, свойственные инвагинации (вялый сфинктер, пустая ампула прямой кишки, пальпация головки инвагината, выделение крови и слизи за извлеченным пальцем). На обзорных рентгенограммах брюшной полости видны множественные горизонтальные уровни — чаши Клойбера. Диагностика инвагинации при позднем первичном осмотре обычно крайне затруднительна.
Клиническая картина тонкокишечной инвагинации имеет некоторые особенности, зависящие от тяжести нейротрофических нарушений в кишке. Первыми признаками начинающегося внедрения кишки у грудных детей будут сильное беспокойство и, как правило, пронзительный, громкий крик. Старшие дети жалуются на резчайшие боли. Лицо ребенка бледнеет, появляется рвота, обычна многократная. Продолжительность беспокойства и крика бывает различной О&—20 мин). Затем больной несколько успокаивается, но типичный «светлый» промежуток не наступает, ребенок не берет соску, отказывается" от груди матери, более старшие дети отмечают стихание, но не исчезновение болей. Через непродолжительный промежуток времени вновь возникает резкое беспокойство, ребенок начинает кричать, принимать вынужденное положение. Рвота повторяется, рвотные массы окрашены желчью, имеют неприятный каловый запах. Болевые приступы через несколько часов от начала заболевания делаются менее продолжительными и интенсивными, однако общее состояние больного прогрессивно ухудшается. Пульс частый, слабого наполнения, снижается артериальное давление. Ребенок становится вялым, адинамнчным, временами стонет, температура тела повышается до 37,5—38 "С. Кожа бледная, с сероватым оттенком. Стул долго остается нормальным, кровянистые выделения из прямой кишки появляются через 12—24 ч или позже. Живот не вздут, мягкий. При пальпации инвагинат прощупывается с определенными трудностями, так как расположение его непостоянно (чаше в области пупка), он подвижен и обычно сравнительно небольших размеров. Исследование брюшной полости усложняется непрекращающимися болями в животе, в связи с чем ребенок сопротивляется осмотру, активно напрягает брюшной пресс. Для выявления инвагината в сомнительных случаях следует прибегать к кратковременному наркозу.
Пальцевое исследование через прямую кишку дает меньше сведений, чем при внедрении в области илеоцекального угла. Только запустева-ние ампулы прямой кишки и некоторое расслабление сфинктера могут служить косвенными признаками непроходимости. Инвагинат, даже при бимануальном обследовании, не определяется. За извлеченным из прямой кишки пальцем обычно выделяется некоторое количество кала без крови. Только в поздние сроки можно получить темную («высокую») кровь с примесью слизи.
Клиническая картина толстокишечной инвагинации. Внедрение толстой кишки в толстую проявляется.менее выраженными клиническими признаками, чем при других видах-инвагинации. Особенно «стертая» симптоматика наблюдается у детей старшего возраста, у которых редко выявляется «типичный» комплекс признаков инвагинации.
У грудного ребенка заболевание начинается нерезким кратковременным беспокойством. Общее состояние остается без изменений, приступы болей сравнительно редкие, может быть однократная рвота. Родители не всегда обращают должное внимание на изменение поведения ребенка, и только раннее (в первые часы от начала болевых приступов) появление крови в кале заставляет их обратиться к врачу. У более старших детей начало заболевания может быть различным. Мы наблюдали 2 больных, у которых отсутствовали приступы болей, они жаловались на тошноту и чувство тяжести в животе; мальчик 7 лет отмечал постоянные боли над лобком. Только у 5 больных выявлены схваткообразные приступы болей. Все это указывает на то, что данные анамнеза для диагностики толстокишечной инвагинации имеют относительно меньшее значение, чем при других ее видах. Лишь внимательное сопоставление рассказа матери о поведении ребенка (или верная оценка жалоб больного) с полученными данными объективного исследования позволяет поставить правильный диагноз.
При обследовании больного всегда удается прощупать инвагинат, который локализуется в левом верхнем квадранте живота или левой подвздошной области. Пальцевое исследование через прямую кишку часто позволяет определить головку инвагината. За извлеченным пальцем выделяется значительное количество слизи малинового цвета и жидкой крови. Каловых масс, как правило, не бывает.
В редких случаях внедрения дистальных отделов толстой кишки головка инвагината выпадает через задний проход. Слизистая оболочка выпавшей кишки синюшна, несколько отечная, с участками кровоизлияния.
Изолированная инвагинация червеобразного отростка по клиническим проявлениям напоминает острый аппендицит. Заболевание встречается преимущественно у детей старше 4—5 лет. Основные типичные признаки инвагинации или отсутствуют, или выражены недостаточно отчетливо. Изолированная инвагинация червеобразного отростка проявляется болями в правой подвздошной области, которые вначале обычно бывают мало интенсивными. Болевые приступы сменяются
кратковременным ослаблением болей. Однако ребенок не всегда может точно охарактеризовать эти «светлые» промежутки, и врач не придает им должного значения. Если в первые часы при целенаправленном расспросе можно установить приступообразность болей, то спустя несколько часов они становятся постоянными. В это время поведение ребенка изменяется, он отказывается от пищи, прекращает обычные для этого возраста подвижные игры.
Общее состояние длительно остается удовлетворительным. Температура тела нормальная. Рвота чаще бывает однократной. Стул нормальный, мочеиспускание безболезненное.
Язык влажен, чистый или несколько обложен белым налетом. Пульс учащенный, удовлетворительного наполнения. Живот правильной формы, участвует в акте дыхания, при пальпации — мягкий во всех отделах, несколько болезненный в правой подвздошной области. У некоторых больных выражено легкое напряжение прямых мышц живота справа, которое становится более отчетливым в поздние сроки от начала заболевания. Симптом Щеткина—Блюмберга у детей старшего возраста в ряде случаев бывает нерезко положительным. Пальпация поясничных областей безболезненна. При пальцевом исследовании через прямую кишку характерных для инвагинации симптомов не выявляется. Кровянистых выделений из прямой кишки нет.
Данные лабораторных исследований у детей с инвагинацией обычно без существенных особенностей.
Рентгенологические методы исследования. Бесконтрастная обзорная рентгенография брюшной полости не оказывает значительной помощи в диагностике инвагинации и позволяет выявить только некоторые косвенные признаки непроходимости (отсутствие газа в толстой кишке, гомогенную тень, обусловленную инвагинатом, несколько раздутых газом петель тонкой кишки с наличием единичных горизонтальных уровней жидкости и др.). Однако подобная рентгенологическая картина у детей, особенно грудных, может наблюдаться и при других заболеваниях. Более ценные данные для диагностики инвагинации дает исследование толстой кишки с введением воздуха. Показанием к этому методу исследования является сомнение в диагнозе или необходимость уточнения вида инвагинации, но только в тех случаях, когда допустимо применение консервативного метода лечения (у грудных детей и только в первые 12 ч от начала заболевания).
Техника рентгенологического исследования. Ребенка укладывают на стол рентгеновского аппарата в горизонтальном положении. Катетер, соединенный посредством тройника с мановакуумметром и баллоном Ричардсона, вводят в ампулу прямой кишки. Медленно и осторожно нагнетают воздух в толстую кишку. При давлении 40— 50 мм рт. ст. (5,3—6,7 кПа) за 2—3 мин кишка полностью прослеживается на передне-задних рентгенограммах. Рентгенологические симптомы в значительной мере определяются видом инвагинации. По мере заполнения воздухом толстой кишки инвагинзт определяется в виде гомогенной тени. При толстокишечной инвагинации головка инвагината имеет округлую форму с широким основанием. Воздух распространяется по бокам от тени инвагината, образуя фигуру «двузубца» (рис. 49). Слепо-ободочная инвагинация также характеризуется округлой тенью с расширенным основанием. Слепая кишка остается не заполненной воздухом. Локализуется тень инвагината чаще в поперечной ободочной или восходящей части ободочной кишки. Подвздошно-ободочное внедрение имеет наиболее типичную рентгенологическую картину: в области слепой или начальном отделе восходящей кишки выявляется гомогенная тень инвагината овальной или грушевидной формы с наличием сужения (ножки), обращенного к илеоцекальному клапану. Воздух, распространяясь вокруг инвагината, заполняет слепую кишку. Сложная подвздошно-ободочная инвагинация имеет рентгенологическую картину, сходную с наблюдаемой при слепо-ободочном внедрении. Тень инвагината — удлиненная, расширена у основания и сужена
у верхушки, разделена на две части поперечной перетяжкой. Слепая кишка воздухом не заполняется.
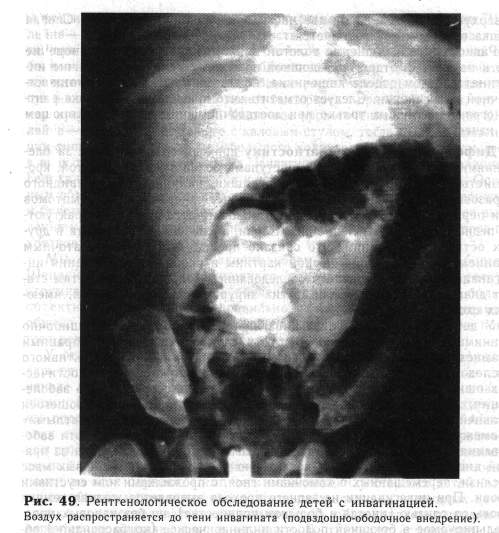
Равномерное заполнение толстой кишки воздухом и проникновение его в начальный отдел подвздошной позволяют исключить наличие ин-вагината в этом отделе кишечника, но не снимают диагноза тонкокишечной инвагинации. Следует отметить, что правильная трактовка рентгенограмм возможна только при достаточном опыте врача и хорошем их качестве.
Дифференциальную диагностику приходится проводить с заболеваниями, сопровождающимися приступами болей в животе, рвотой, кровянистыми выделениями из прямой кишки, наличием опухолевидного образования в брюшной полости. Различные сочетания этих симптомов при первом осмотре ребенка с инвагинацией часто ошибочно трактуются педиатром как проявление дизентерии, диспепсии, аппендицита и других острых заболеваний. Это связано прежде всего с недостаточным знанием вариантов клинической картины и особенностей течения инвагинации, а также неполным обследованием больного." Реже детям ставят диагноз инвагинации или других хирургических заболеваний, имеющих сходную симптоматику.
У детей грудного возраста инвагинацию наиболее часто ошибочно принимают за дизентерию. В таких случаях тщательно собранный анамнез, правильная оценка поведения ребенка и данных объективного исследования почти полностью исключают возможность диагностических ошибок. Для дизентерии нехарактерно столь острое начало заболевания, возникающего среди полного здоровья и сопровождающегося сильнейшими приступами болей в животе, сменяющимися «светлыми» промежутками, что типично для инвагинации. Дифференцируя эти заболевания, необходимо особенно внимательно осмотреть выделения из прямой кишки. Для дизентерии характерно наличие жидких каловых масс и слизи, перемешанных с комочками гноя, с прожилками или сгустками крови. При инвагинации из заднего прохода выделяется жидкая темная кровь со слизью (иногда в большом количестве), но без каловых масс. Пальпируемое в брюшной полости цилиндрическое (колбасовидное) образование подтверждает диагноз инвагинации. При исследовании пальцем через прямую кишку при дизентерии часто выявляется некоторый спазм сфинктера. При инвагинации кончиком пальца можно прощупать головку инвагината. В редких случаях затруднительной диагностики (неуточненные анамнестические данные, позднее поступление больного и др.) показано применение дополнительных методов исследования: ощупывание брюшной полости под наркозом, рентгенологическое исследование толстой кишки с контрастированием воздухом.
Абдоминальный синдром при болезни Шенлейна—Геноха часто имеет сходные с инвагинацией проявления: внезапно возникающие приступы болей в животе, рвоту и стул с кровью. Ошибочный диагноз инвагинации, влекущий за собой напрасную лапаротомию, при болезни Шенлейна—Ге-ноха значительно ухудшает прогноз. Еще более тяжелые последствия вызывает нераспознанное внедрение кишок, которое наблюдается при геморрагическом васкулите. Для абдоминального синдрома болезни Шен-лейна—Геноха характерны непостоянство и нестойкость симптомов, тогда как при инвагинации они держатся стойко и нарастают. Клинической особенностью неосложненных форм абдоминальной пурпуры можно считать несоответствие между тяжестью общего состояния больного и местными признаками болезни. У детей может быть рвота с примесью крови, что нехарактерно для инвагинации. Кишечное кровотечение при болезни Шен-лейна—Геноха бывает вместе с каловым стулом, тогда как для инвагинации типично наличие крови и большого количества слизи. Следует иметь в виду также и возраст больных. Инвагинация при болезни Шенлейна— Геноха чаще всего наблюдается у детей после 3-летнего возраста. Основным объективным симптомом инвагинации является наличие подвижной и болезненной колбасовидной опухоли в брюшной полости. Для ее выявления у беспокойных пациентов следует провести пальпацию живота под кратковременным наркозом.
Мы считаем, что при наличии абдоминального синдрома болезни Шенлейна—Геноха и появившихся признаках инвагинации следует стремиться за короткий срок обследования выявить возможно больше объективных симптомов и правильно их оценить с учетом динамики общего состояния ребенка. В сомнительных случаях диагностике помогает рентгенологическое обследование.
У старших детей инвагинацию нередко приходится дифференцировать от острого аппендицита. Это происходит в тех случаях, когда в начале заболевания отсутствуют наиболее типичные симптомы инвагинации. Среди наших 986 наблюдений инвагинации дежурными хирургами оперированы 7 детей с диагнозом «острый аппендицит». Анализ этих диагностических ошибок и известных из публикаций показывает, что при внимательном и вдумчивом изучении анамнеза заболевания и данных объективного обследования можно распознать внедрение кишок почти во всех случаях. Симптомы инвагинации у старших детей выражены обычно менее ярко, чем в «типичных» случаях у грудных детей, однако при последовательном клиническом обследовании выявляются характерные признаки внедрения кишок. В отличие от аппендицита, при инвагинации боль в животе носит схваткообразный характер со «светлыми» промежутками. Признаки непроходимости кишечника (задержка стула, газов) также не свойственны аппендициту. При инвагинации живот всегда бывает мягкий, в то время как напряжение брюшной стенки является наиболее постоянным симптомом острого аппендицита. Только при позднем поступлении больного, когда у ребенка с инвагинацией развиваются явления перитонита, дифференциальная диагностика практически невозможна, и истинная причина, патологического процесса в брюшной полости выясняется во время срочной лапаротомии.
Изолированная инвагинация червеобразного отростка сопровождается клинической картиной, сходной с наблюдаемой при остром аппендиците, что обычно приводит к ошибочной диагностике. Схваткообразные боли с кратковременными промежутками их уменьшения нередко бывают и при аппендиците, а внедрение отростка может сопровождаться локальной бо-
лезненностью при пальпации и напряжением прямых мышц брюшной стенки в правой подвздошной области; окончательный диагноз в таких случаях устанавливается во время операции.
Наиболее сложна дифференциальная диагностика инвагинации с пеп-тической язвой дивертикула, Меккеля или гемангиомой кишки. При этих заболеваниях кишечное кровотечение является первым и основным симптомом. В отличие от инвагинации кровотечению не предшествуют болевые приступы, ребенок остается спокойным, Старшие дети не предъявляют жалоб. Кровотечение обычно бывает настолько значительным, что вскоре выявляются симптомы острой анемии, не наблюдаемой при инвагинации. Выделяющаяся кровь при язвах дивертикула Меккеля или гемангиомах не содержит слизи, которая характерна для инвагинации. Пальпаторно в брюшной полости не выявляется колбасовидная «опухоль», которую практически всегда можно прощупать при инвагинации (в сомнительных случаях или при беспокойстве ребенка пальпацию проводят под кратковременным наркозом). Рентгенологическое обследование мало помогает дифференциальной диагностике.
Полипоз толстой кишки часто сопровождается массивным кровотечением. Однако болевой синдром у таких детей не наблюдается, стул остается каловым, с примесью алой или более темной крови со сгустками; отчетливо выражена анемия. Пальцевое исследование через прямую кишку, ректороманоскопия и ирригография уточняют диагноз.
Синдром Peutz—Touraine—Jedhers—полипоз желудочно-кишечного тракта, сочетающийся с пигментными пятнами кожи и слизистой оболочки полости рта,— часто сопровождается кишечным кровотечением и приступами болей в животе. Болевые приступы у детей с этим синдромом вызываются спазмированием кишки в области наиболее крупных полипов или неполным внедрением стенки кишки с последующей самопроизвольной дезинвагинацией. Однако известны случаи неоднократного возникновения инвагинации у таких больных, потребовавшей хирургического вмешательства. У всех детей с полипозом и пигментацией кожи или слизистой оболочки полости рта при появлении болей в животе следует настойчиво искать симптом инвагинации. Характерные выделения из прямой кишки крови со слизью, отсутствие в стуле каловых масс, пальпируемая в брюшной полости опухоль позволяют диагностировать' внедрение кишок.
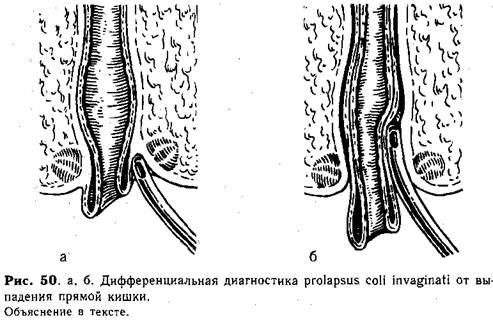
Выпадение толстокишечного инвагината через прямую кишку приходится дифференцировать от выпадения прямой кишки. В отличие от инвагинации, выпадение прямой кишки не сопровождается болевыми приступами и рвотой. Кроме того, при осмотре выпавшей кишки отчетливо определяется, что ее слизистая оболочка непосредственно переходит в кожу, окружающую задний проход (рис. 50, а). При инвагинации между выпавшей кишкой и кольцом заднего прохода имеется борозда, через которую можно провести палец или зонд в ампулу прямой кишки (рис. 50, б).
Закупорку просвета кишки клубком аскарид или опухолью сравнительно сложно отличить от инвагинации. Отсутствие кровянистых
выделений через прямую кишку позволяет в известной мере сомневаться в наличии инвагинации, однако при тонкокишечной инвагинации кровь в стуле может длительно отсутствовать. Имеют некоторое отличие форма и консистенция прощупываемой в брюшной полости опухоли — при инвагинации она продолговатая, гладкая, умеренно подвижная.
Перекрученная киста брюшной полости, в отличие от инвагинации, сопровождается неинтенсивными болями постоянного характера. Нет выраженных симптомов кишечной непроходимости (отходят газы, нормальный стул и др.). В первые часы заболевания кисту можно прощупать через брюшную стенку. Она отличается от инвагината округлой формой и резкой болезненностью. В более поздние сроки развиваются явления перитонита, живот становится малодоступным для пальпации, что создает серьезные трудности для дифференциальной диагностики. Ошибочный диагноз в таких случаях не вызывает тяжелых последствий— оба заболевания одинаково нуждаются в неотложном хирургическом вмешательстве.
Лечение.. Основной принцип лечения инвагинации — возможно ранняя дезинвагинация. Хирургическая тактика и методы лечебных мероприятий зависят от локализации и формы внедрения, сроков поступления и возраста ребенка. Существуют два основных способа дезинвагина-ции — консервативный и оперативный. Каждый из этих не конкурирующих методов имеет строгие показания и противопоказания, в зависимости от которых выбирают индивидуальный метод лечения.
Консервативное лечение инвагинации несравненно проще и атрав-матичнее хирургического метода. В его основу положен принцип механического воздействия на инвагинат вводимых под давлением в толстую кишку жидкости или воздуха. Имелось значительное количество сообщений об успешном применении высоких клизм с взвесью бария сульфата, проводимых под контролем рентгеновского экрана. Однако применение этой методики относительно сложно, а также ограничены возможности уточнения формы инвагинации и затруднено определение возникшего в кишке давления жидкости. В связи с этим в последние десятилетия для консервативного лечения инвагинации пользуются преимущественно дозированным нагнетанием воздуха в толстую кишку. Рекомендуемый авторами метод избавляет ребенка от лапаротомии и возможных послеоперационных осложнений, сокращает время пребывания в больнице. Однако, как показывают наши наблюдения и опубликованные данные, консервативное лечение должно быть ограничено несколькими факторами:
1) технически тонкокищечную инвагинацию расправить невозможно; воздействие нагнетаемого через прямую кишку воздуха (или взвеси бария сульфата) не распространяется с достаточной силой на инвагинат, расположенный в тонкой кишке;
2) при подвздошно-ободочной инвагинации в связи с ущемлением в илеоцекальном клапане и отеком кишка не расправляется консервативными мероприятиями даже в самые ранние сроки поступления ребенка в стационар. Диагностика этой формы инвагинации возможна только при достаточно квалифицированном рентгенологическом исследовании толстой кишки с введением воздуха во время попыток консервативного лечения;
3) консервативное расправление опасно после 12 ч от начала заболевания или при неясном анамнезе, так как возможен некроз кишкн в области головки инвагината; ложное впечатление о расправлении кишки может привести в таких случаях к тяжелым последствиям; более поздние сроки консервативного лечения (до 24 ч) допустимы в случаях точного установления диагноза слепо-ободочной или толстокишечной инвагинации (кроме выпадения головки инвагината через задний проход);
4) консервативное лечение неэффективно при наличии механических причин, вызывающих инвагинацию (полипы, дивертикулы.и др.); достигнутое консервативным путем расправление в таких случаях неизбежно осложнится рецидивом заболевания в связи с тем, что механические причины встречаются преимущественно у детей старше 1 года, а установление наличия полипа или дивертикула возможно только при осмотре кишки во время операции; мы считаем противопоказанным в этом возрасте консервативное лечение инвагинации;
5) при рецидиве инвагинации любой формы и локализации консервативный метод применять нельзя, так как даже у грудных детей повторное внедрение обычно связано с наличием механических причин, оперативная ликвидация которых необходима для предупреждения нового рецидива заболевания.
Таким образом, консервативное лечение инвагинации показано у грудных детей при раннем поступлении в больницу (до 12 ч от начала заболевания) и установленной локализации головки инвагината в толстой кишке. Применение консервативного метода допустимо только в условиях специализированного детского хирургического стационара и лишь хирургом, имеющим достаточный опыт клинико-рентгенологичес-кой диагностики и оперативного лечения инвагинации у детей.
Техника консервативного лечения инвагинации путем нагнетания в толстую кишку воздуха. За 30—40 мин до вмешательства больному вводят подкожно раствор промедола и атропина в возрастной дозе. Расправление инвагинации производят в рентгеновском кабинете (лучше под контролем ЭОП). Беспокойным детям дают кратковременный масочный наркоз закисью азота. Ребенка укладывают горизонтально на стол рентгеновского аппарата и начинают вводить воздух в толстую кишку. Применяют несколько модификаций расправления.
Открытый способ. В прямую кишку вводят на глубину 15— 20 см резиновый катетер № 9—10, соединенный тройником с баллоном Ричардсона и мановакуумметром. Воздух нагнетают до повышения давления в системе около 40 мм рт.ст. (5,3 кПа). Затем на короткое время включают экран или производят рентгенограмму. На основании полученных данных уточняют анатомическую форму внедрения. При выявлении простой подвздошно-ободочной инвагинации дальнейшее расправление воздухом прекращают и ребенка переводят в операционную для хирургического вмешательства. Обнаружив толстокишечную инвагинацию, в кишку продолжают нагнетать воздух толчкообразно, кратковременно повышая давление до 60—70 мм рт. ст. (8—9,3 кПа). Это достигается путем нескольких нажатий на баллон Ричардсона с последующим выжиданием (критерием служит падение давления до 60—70 мм рт. ст. (8—9,3 кПа). Повторным включением рентгеновского экрана или путем производства рентгенограмм (1—2) контролируют продвижение инвагината. По мере накопления воздуха в кишке головка инвагината отодвигается по направлению к илеоцекальному углу и расправляется (толстокишечная и слепо-ободочная формы) или задерживается на каком-либо уровне ободочной кишки. Инвагинат при подкачива-нии воздуха незначительно смещается проксимально и вновь занимает свое положение, как только прекращается поступление воздуха (феномен баллотирования). Это указывает на невозможность расправления инвагинации консервативным путем. В этих случаях попытка неоперативного лечения является диагностическим мероприятием.
Закрытое (дозированное) расправление инвагинации по Л. М. Рошалю. За 20—30 мин до вмешательства производят пресакральную новокаиновую блокаду (10—15 мл 0,25% раствора новокаина), вводят промедол и атропин в возрастных дозах. Ребенка берут в рентгеновский кабинет, укладывают на стол в горизонтальном положении. В прямую кишку вводят резиновый катетер с обтуратором. Последний раздувают и несколько подтягивают, плотно закрывая тем самым анальное отверстие. Включают рентгеновский аппарат и уточняют под экраном правильность положения катетера. Затем начинают нагнетать в толстую кишку воздух, контролируя его поступление периодическим включением рентгеновского аппарата. Обычно довольно отчетливо видно заполнение газом сигмовидной кишки, затем поперечной ободочной. В этот период выявляется тень головки инвагината, давление воздуха в системе повышают до 40—70 мм рт. ст. (5,3—9,3 кПа). Воздух вводят толчкообразно быстрым сжатием (2—3 раза) баллона Ричардсона (показания манометра смотрят в луче электрического фонарика с красным светофильтром). Через каждые 40—50 с включают рентгеновский аппарат на несколько секунд для контроля за расправлением. Если ребенок начинает плакать, то в системе кратковременно повышается давление до 80—90 мм рт. ст. (10,7—12 кПа), Подобное повышение давления не опасно. Дезинвагинация наступает через 3—4 мин. Этот момент фиксируют по рентгенограмме для окончательного уточнения расправления инвагинации.
Закрытое ступенеобразное расправление инвагинации по В. М. Портному. В прямую кишку вводят катетер аппарата для консервативной дезинвагинации. Не раздувая обтуратор, нагнетают воздух, повышая постепенно давление до 30—40 мм рт. ст. (4,5—5,3 кПа). Производят рентгенограмму брюшной полости и по ней уточняют наличие инвагинации, ее локализацию и форму. Если диагностировано тонкокишечное или простое подвздошно-ободочное внедрение, то дальнейшее консервативное лечение прекращают, и ребенка переводят в операционную для хирургического вмешательства. Если выявлено толстокишечное внедрение, то больному подкожно вводят растворы промедола и атропина и через 20—30 мин приступают к расправлению инвагинации. Раздувают обтуратор и медленно нагнетают в просвет кишки воздух, доводя давление до 60 мм рт. ст. (8 кПа). Это давление поддерживают 1 — 2 мин и одновременно проводят легкий массаж передней брюшной стенки над проекцией инвагинации. Показателем начинающегося расправления (смещения головки инвагината в оральном направлении) является медленное снижение внутрикишечного давления. Если давление не падает, то нагнетание воздуха можно продолжить в безопасных пределах, но с обязательными интервалами после каждого повышения на 10 мм рт. ст. (1,3 кПа). В промежутках между каждым нагнетанием воздуха наблюдают за манометром; в случае падения давления (начало дезинвагинации) его поддерживают на достигнутом уровне 1—2 мин и производят массаж передней брюшной стенки. Ступенеобразное нагнетание воздуха позволяет расправить инвагинацию при минимальном внутрикишечном давлении. Прекратившееся снижение внутрикишечного давления указывает на дезинвагинацию. После этого производят повторную рентгенограмму брюшной полости, зонд отсоединяют от аппарата и оставляют в прямой кишке для выведения воздуха.
Результаты проведенного лечения оценивают преимущественно по рентгенологическим признакам:
1) заполнение воздухом всей толстой кишки;
2 ) отсутствие характерной тени инвагината;
3) появление значительного количества воздуха в тонкой кишке.
Клинически расправление инвагинации сопровождается заметным улучшением общего состояния больного. Ребенок перестает беспокоиться, охотно берет грудь матери, быстро засыпает. При пальпации живота инвагинат не определяется. Стул появляется через 5—12 ч.
Частичное расправление характеризуется:
1) сохранением на рентгенограмме тени инвагината с перемещением ее в оральном направлении;
2) изменением контуров и формы тени инвагината;
3) заполнением воздухом слепой кишки, но отсутствием газа в тонкой. В таких случаях ребенок продолжает беспокоиться, отказывается от пищи. Пальпаторно иногда можно определить инвагинат, размеры которого становятся меньше и локализация иной (ближе к подвздошной области).
Безуспешная попытка дезинвагинации рентгенологически выявляется по наличию тени инвагината первоначальных размеров и формы, расположенной на прежнем месте. Толстая кишка заполнена воздухом неполностью, газ в тонкой кишке не обнаруживается. Клиническая картина после безуспешной попытки консервативного расправления инвагинации не изменяется по сравнению с имевшейся до начала лечения.
При неудачной попытке или частичном расправлении инвагинации ребенка необходимо немедленно перевести в операционную и приступить к хирургическому вмешательству.
Ведение больного после консервативного расправления инвагинации не требует специальных лечебных мероприятий. Пациента помещают в послеоперационную палату для наблюдения. Малейшие изменения поведения (беспокойство, плач, рвота и др.) требуют внимательного осмотра ребенка хирургом (возможный рецидив заболевания или просмотренное частичное расправление инвагинации!). Через 1 ч начинают поить больного и, если нет рвоты, назначают обычную для его возраста диету.
Некоторые авторы для окончательного подтверждения эффективности консервативного расправления инвагинации дают ребенку столовую ложку взвеси бария сульфата (на грудном молоке или сладком киселе) консистенции жидкой сметаны. По рентгенограммам через 12 ч контролируют прохождение контрастирующего вещества по желудочно-кишечному тракту.
Выписывают детей домой после консервативного расправления инвагинации через 1—2 сут. Родителей предупреждают о необходимости при появлении беспокойства ребенка немедленно обратиться к врачу.
Оперативное лечение инвагинации показано при тонкокишечной форме, поздних сроках поступления (свыше 12 ч) от начала заболевания, нечетком анамнезе, рецидивах, выпадении инвагината через прямую кишку и у детей старшего.возраста (после 1 года). Чем раньше проведена операция, тем лучше прогноз. Промедление с хирургическим вме-
шательством может привести к необратимым изменениям стенки внедрившейся кишки.
Предоперационная подготовка должна быть кратковременной и интенсивной, индивидуальной для каждого больного. В редких случаях при удовлетворительном общем состоянии следует ограничиться общими мероприятиями — промыванием желудка, медикаментозной подготовкой к наркозу. Если при поступлении у ребенка имеются выраженная интоксикация, обезвоживание, явления перитонита, то подготовку к операции проводят в течение 2—3 ч, добиваясь улучшения общего состояния. Для этого производят венесекцию и начинают.внутривенное введение 10% раствора, глюкозы, гемодеза. Параллельно назначают жаропонижающие средства (при температуре тела выше 38 °С). Операцию проводят под эндотрахеальным наркозом с управляемым дыханием и защитным переливанием крови.
Техника операции. Брюшную полость вскрывают парамедиан-ным разрезом справа (у старших детей — срединным), который дает возможность тщательной ревизии и при необходимости может быть легко расширен. По вскрытии брюшной полости обращают внимание на количество и характер выпота. В поздние сроки поступления он становится геморрагическим, что указывает на тяжелые циркуляторные нарушения в кишечной стенке инвагината. Мутный выпот обычно наблюдается при некрозе кишки.
Ревизию брюшной полости начинают без эвентрации кишечника, соблюдая при этом определенную последовательность. Хирург вводит через лапаротомическое отверстие в брюшную полость несколько пальцев (у старших детей — всю кисть) и вначале ощупывает поперечную ободочную кишку, где чаще всего локализуется внедрение, продвигая пальцы по направлению к слепой. Не обнаружив инвагината, нужно обследовать ободочную кишку в дистальном направлении, в случаях толстокишечного внедрения головка может находиться в нисходящем отделе или сигмовидной кишке. При отрицательных данных следует обследовать тонкую кишку, начиная от илеоцекального клапана в оральном направлении. Найденный инвагинат осторожно подтягивают и выводят в рану. Иногда во время этих манипуляций происходит расправление инвагинации. В таких случаях следует осмотреть кишку, выяснить локализацию и протяженность бывшего внедрения. Кишка в этом месте несколько отечна, циано-тична, возможны мелкие кровоизлияния на серозной оболочке, застойные сосуды брыжейки. После введения в брыжейку 10—15 мл 0,25% раствора новокаина и согревания петли кишки компрессами с теплым изотоническим раствором натрия хлорида (15—20 мин) производят повторную ревизию. Обычно кишка принимает нормальную окраску, сомнения в ее жизнеспособности не возникают. Не восстановившаяся пульсация сосудов, обширные кровоизлияния, синюшная окраска являются показанием к резекции кишки. Выявленная механическая причина инвагинации (опухоль, киста, дивертикул) также является показанием к резекции кишки. Пренебрежение этим правилом может привести к тяжелым последствиям.
После выведения инвагината его покрывают влажной теплой марлевой салфеткой, в брыжейку кишки вводят 10—20 мл 0,25% раствора новокаина и приступают к дезинвагинации.
При толстокишечном и слепо-ободочном внедрении расправление в большинстве случаев происходит без затруднений. Хирург несколько раз обхватывает и сжимает двумя пальцами кишку у головки инвагината, постепенно проталкивая ее в оральном направлении (рис. 51, а). В более сложных случаях, при подвздошно-ободочном внедрении, выдавливание инвагината производят двумя руками (рис. 51, б).
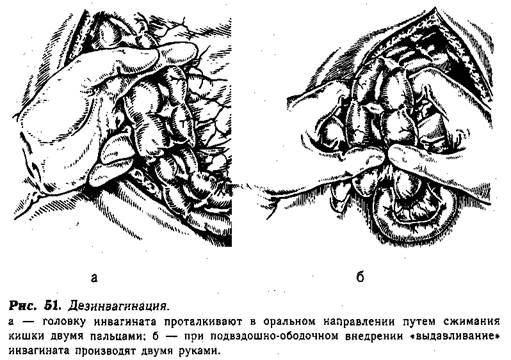
При многоцилиндровой инвагинации вначале расправляют толстокишечную часть, затем под-вздошно-ободочное внедрение. Торопливость и применение значительной силы при этом ответственном этапе операции недопустимы. Следует помнить о том, что самым трудным местом при дезинвагинации подвздошно-ободочного внедрения является область ущемляющего кольца илеоцекального клапана. При дезинвагинации не следует подтягивать за отрезок кишки, расположенный оральнее шейки инвагината. Это грозит излишней травмой и разрывами серозной оболочки внедренной кишки. Исключение из этого правила допустимо только при расправлении выпавшего через задний проход инвагината. В этих случаях хирург захватывает внедренную толстую кишку со стороны брюшной полости и осторожно подтягивает, а ассистент одновременно вправляет инвагинат в прямую кишку, надавливая на выпавшую часть салфеткой, пропитанной вазелиновым маслом. После того, как произошло вправление выпавшего инвагината и головка его определяется в толстой кишке, последнюю выводят в рану. Дезинвагинацию заканчивают обычным способом.
После расправления инвагинации, петлю кишки согревают влажными салфетками и проверяют ее жизнеспособность. Если после отогревания в течение 20—25 мин пульсация сосудов брыжейки полностью не восстанавливается, остаются резкий цианоз и отек кишки на ограниченном участке, нет видимой перистальтики или определяются обширные кровоизлияния, отслаивающие серозную оболочку и прощупывающиеся в просвете кишки, то производят резекцию измененной петли. Малейшие сомнения в жизнеспособности дезинвагинированного отдела кишки являются также показанием к ее резекции.
Если дезинвагинация оказывается технически сложной (при попытках расправления появляются надрывы кишечной стенки.или определяется некроз внедренных отделов кишки), то следует одномоментно резецировать всю массу инвагината без его расправления. Подобная тактика показана и в тех случаях, когда у ребенка при позднем поступлении выявлена тяжелая интоксикация.
Техника резекции тонкой кишки. Наиболее ответственным моментом операции является определение границ резекции. Необходимо помнить о том, что нарушения гемодинамики во внутренних слоях кишечной стенки распространяются на некоторое расстояние за пределы, определяемые при наружном осмотре. В связи с этим резекцию проводят, отступя по 10—15 см дистальнее и проксимальнее видимых границ нежизнеспособного участка кишки (или прощупываемого инвагината при невозможности его расправления). На этих уровнях кишку пережимают двумя зажимами. Питающие сосуды брыжейки ли-гируют и пересекают. Затем изолируют операционное поле салфетками, кишку пересекают между зажимами и удаляют. Непрерывность кишки восстанавливают созданием двухрядного анастомоза «конец в конец». Дефект брыжейки зашивают отдельными кетгутовьши швами.
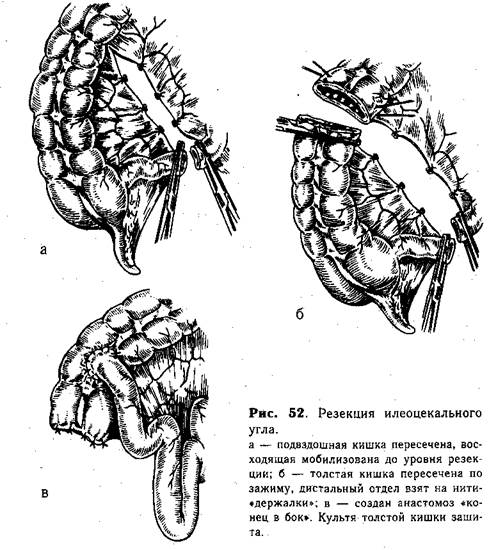
Техника резекции илеоцекального угла. Определив границы резекции, соответственно мобилизуют восходящий отдел толстой кишки. Для этого рассекают вдоль кишки париетальную брюшину, которую вместе с брыжейкой тупым путем отпрепаровывают в медиальном направлении. Отступя не менее 10 см от илеоцекального клапана, подвздошную кишку пересекают между зажимами, затем рассекают брыжейку и лигируют сосуды толстой кишки до границы резекции (рис. 52, а). Отводящий отдел берут на нитн-вдержалки», на приводящий накладывают зажим. Операционное поле изолируют салфеткой, кишку пересекают по краю зажима и удаляют (рис. 52, б). Ассистент удерживает оставшуюся часть толстой кишки за нити-«держалки». Просвет ее смазывают спиртовым раствором йода (имеющееся содержимое предварительно удаляют электроотсосом) и зашивают трехрядными швами (первый ряд — непрерывный шов, остальные — узловые). Затем создают двухрядный анастомоз «конец в бок» на расстоянии 5—6 см от зашитой культи по taenia libera (рис. 52, в). Дефект в брыжейке зашивают отдельными кетгутовыми швами.
Наши наблюдения показывают, что технически правильно произведенная резекция кишки при инвагинации у детей грудного и старшего возраста протекает сравнительно благополучно.
Во время операции по поводу инвагинации не следует производить дополнительных хирургических вмешательств. Аппендэктомия показана только при видимых (или подозреваемых) воспалительных изменениях в червеобразном отростке.
Мы согласны с большинством детских хирургов, которые не рекомендуют фиксировать дезинвагинированный отдел кишечника, так как это мероприятие не предупреждает крайне редкие случаи рецидива.
Заканчивая операцию, в брюшную полость вводят антибиотики и последнюю послойно зашивают наглухо. Пунктируют перидуральное пространство для проведения продленной анестезии. В случаях перитонита и после резекции кишки в брюшную полость через отдельный прокол вводят тонкую ниппельную трубочку на 2—3 дня для введения антибиотиков.
Послеоперационное лечение. Больного помещают в палату интенсивной терапии, назначают сердечные средства, антибиотики широкого спектра действия, оксигенотерапию. Всем детям проводят продленную перидуральную анестезию в течение 4—5 дней для предупреждения и лечения пареза кишечника. Назначают противоспаечную физиотерапию. Систему для внутривенного капельного вливания оставляют на 1 сут, а при необходимости проведения парентерального питания — на более длительные сроки.
Для выявления сравнительно часто развивающейся гипертермии ребенку измеряют температуру тела каждые 2 ч. Повышение ее свыше 38 °С является показанием к проведению жаропонижающих мероприятий.
Кормление больных, у которых операция закончилась дезинвагина-цией, начинают через 6 ч после вмешательства. Грудным детям назначают сцеженное женское молоко по 15—20 мл через каждые 2 ч. Спустя сутки, при отсутствии рвоты и улучшении общего состояния, к каждому кормлению прибавляют по 10—15 мл молока, доводя его количество к 4—5-му дню до нормального, соответствующего массе тела и возрасту ребенка. В эти дни недостающее количество жидкости вводят внутривенно капельно. Если после первых кормлений возникла рвота, то ребенку на сутки назначают парентеральное питание, промывание желудка каждые 3—4 ч, и только после этого вновь начинают дробное кормление.
Детям старшего возраста через 6—8 ч после оперативной дезинваги-нации позволяют пить теплый чай или глюкозу по 30—50 мл, назначая в это же время парентеральное питание. Со 2-го дня, если нет рвоты, применяют жидкую диету, переводя на послеоперационный стол через 2—3 дня, а обычную диету разрешают с 6—7-го дня.
Детям после резекции кишки парентеральное питание проводят в течение 3 сут, разрешая пить со 2-го дня ограниченное количество жидкости. Затем назначают жидкий послеоперационный стол и продолжают диету до 2 нед. При неосложненном послеоперационном периоде ребенка выписывают из стационара на 12—14-й день.
Осложнения в послеоперационном периоде наблюдаются сравнительно часто (до 21,4%, по данным Л. М. Рошаля). Большинство из них связано с поздним поступлением детей или ошибочной тактикой хирурга.
Гипертермия появляется в первые часы после операции в связи с адсорбцией токсичных продуктов из инвагинированного отрезка кишки. Своевременные меры профилактики, проводимые до хирургического вмешательства и в начальном периоде повышения температуры тела,
правильный комплекс фармакологических и физических мер охлаждения позволили нам во всех случаях ликвидировать это тяжелое осложнение.
Парез кишечника, который возникает из-за обширных циркуляторных нарушений в инвагинированной кишке, интоксикации, а в ряде случаев и перитонита, наблюдается у 1/2 оперированных больных. В последние 10 лет, когда в клиниках стали широко применять продленную эпиду-ральную анестезию, проблема послеоперационного пареза у этих детей была практически решена. Всем больным после операции в эпидуралъ-ное пространство вводят тримекаин по схеме, разработанной в нашей клинике [Баиров Г. А., Парнес Д. И., 1976]. В запущенных случаях, когда у ребенка имеется тяжелый парез кишечника, необходимо систематически отсасывать застойное содержимое из желудка. Энтеростомию при парезе кишечника мы считаем противопоказанной.
Нагноение послеоперационной раны мы отметили у 12 больных с перитонитом. Введение во время операции в подкожную клетчатку резинового выпускника на 1—2 дня обычно ограничивает возможность обширного нагноения. Однако в ряде случаев воспаление раны развивается, несмотря на проводимые консервативные мероприятия. Появляются отек, гиперемия кожи, ухудшается общее состояние ребенка, повышается температура тела. В таких случаях приходится удалять часть швов с кожи и накладывать отсасывающую повязку. После стихания воспалительных явлений края раны стягивают полосками лейкопластыря. Заживление происходит вторичным натяжением.
В ряде случаев нагноение послеоперационной раны может привести к эвентрации кишечника. Основными мерами профилактики этого осложнения являются борьба с парезом кишечника, антибактериальная терапия и физиотерапевтические процедуры. Возникшая эвентрация является показанием к срочной операции под наркозом.
Техника операции при эвентрации кишечника. Выпавшие кишечные петли обильно орошают 0,25% раствором новокаина с антибиотиками и вправляют в брюшную полость. Производят ревизию послеоперационной раны. При наличии воспалительных явлений удаляют швы с кожи и прорезавшиеся нити, соединявшие глубокие слои брюшной стенки. Края раны на всем протяжении освежают, иссекая поверхностные некротизированные ткани. В брюшную полость вводят антибиотики. Рану зашивают через все слои (брюшина, апоневроз, мышцы) отдельными шелковыми швами. На кожу накладывают капроновые швы.
Иногда эвентрация происходит в поздние сроки (на 5—6-й день) через небольшое отверстие частично разошедшейся раны. Если остальные швы не имеют признаков прорезывания или признаки воспаления в их окружности отсутствуют, то освежают края только имеющегося дефекта, и его послойно ушивают.
Перитонит в послеоперационном периоде возникает в связи с несостоятельностью швов анастомоза или некрозом кишечной стенки при неправильной оценке ее жизнеспособности во время дезинвагинации.
Общее состояние ребенка прогрессивно ухудшается, повышается температура тела, возникает рвота, пульс становится частым, язык обложен, сухой. Развиваются эксикоз, интоксикация. Усиливается парез кишечника.
В крови выявляется значительный лейкоцитоз со сдвигом в формуле влево. Живот напряжен, резко болезнен при пальпации. Установленный диагноз перитонита является показанием к повторной лапаротомии. При тяжелом общем состоянии назначают кратковременную интенсивную предоперационную подготовку (трансфузия жидкостей, крови, жаропонижающие средства и др.). Хирургическое вмешательство проводят под эндотрахеальным наркозом и защитным переливанием крови.
Техника релапаротомии. Снимают швы, края раны разводят, гнойный выпот из брюшной полости удаляют электроотсосом. Ревизия кишечника необходима для выявления исходного очага инфекции. Вначале осматривают область бывшей инвагинации или место анастомоза. Наличие перфорации, недостаточности швов анастомоза или участка нежизнеспособной кишки является показанием к резекции. В редких случаях при крайне тяжелом общем состоянии ребенка выводят измененную петлю кишки с анастомозом на переднюю брюшную стенку через отдельный дополнительный разрез. Хирургическое вмешательство заканчивают введением в брюшную полость через небольшие проколы тонких полиэтиленовых ирригаторов, раны зашивают наглухо. После улучшения общего состояния (спустя 1—1 1/2мес) образовавшиеся свищи ликвидируют оперативным путем.
В послеоперационном периоде назначают антибиотики широкого спектра действия (парентерально и через ирригаторы в брюшную полость), физиотерапию, систематическое промывание желудка, продленную эпидуральную анестезию.
Дата добавления: 2014-12-17; просмотров: 1278;
