Сердечная недостаточность
Радикальное лечение
| Причина шока | Лечение | Примечания |
| Острый ИМ | Экстренная КАГ и БКА на фоне внутриаортальной баллонной контрпульса ции, гепарин в/в (10 000 ед струйно), аспирин в таблетках для разжевывания (325 мг). Исключить острую митральную недостаточность и разрыв межжелудочковой перегородки (катетеризация сердца и ЭхоКГ). В зависимости от гемодинамики — введение инотропных, вазопрессорных и снижающих посленагрузку средств (см. с. 284). ИВЛ: снижая энергетические затраты на дыхание, ИВЛ уменьшает потребность миокарда в кислороде. Экстренное КШ: при неудавшейся БКА, поражении | Распространенность: 5—10% всех случаев ИМ. Патологическая анатомия: если смерть наступила не от аритмии или остро возникшего механического дефекта (митральная недостаточность и разрыв межжелудочковой перегородки), то чаще всего обнаруживают трехсосудистое поражение с некрозом по меньшей мере 40% миокарда ЛЖ. Типичное течение: вначале возникает обширный ИМ с нестабильной гемодина-микой. Через 1—2 сут происходит расширение зоны инфаркта, что ведет к прогрессирующему ухудшению функции ЛЖ и шоку. Прогноз: несмотря на тромболизис, внутриаортальную баллонную контрпульсацию и применение инотропных средств, летальность превышает 70%. Экстренная БКА снижает летальность до 40—50% (Circulation 1988; 78:1345). БКА особенно эффективна у лиц, поступивших в стационар сразу после начала ИМ, в возрасте до 65 лет, |
| ствола левой коронарной артерии или тяжелом трехсосудистом поражении. Рефрактерный шок: внутриаор-тальная баллонная контрпульсация или вспомогательное кровообращение (искусственный ЛЖ) до проведения трансплантации сердца | при первом ИМ, при одно- или двухсосудистом поражении, при синдроме оглушенного миокарда. В ряде случаев БКА, проведенная в пределах 4 ч от начала ИМ, способствует ограничению зоны инфаркта и улучшает выживаемость (Ann. Thorac. Surg. 1986; 41:119). Осложнения: кроме тяжелой дисфункции ЛЖ течение шока может усугубляться острыми механическими осложнениями (митральная недостаточность, разрыв межжелудочковой перегородки, разрыв свободной стенки ЛЖ с тампонадой сердца), инфарктом ПЖ, нарушениями ритма и проводимости | |
| Инфаркт ПЖ | БКА или тромболизис, Затем—поєтапное лечение до устранения артериальной гипотонии и нормализации сердечного выброса: 1) инфузионные растворы до повышения Адс > 100 мм рт. ст., ДЗЛА > 20 мм рт. ст. или давления в правом предсердии > 20 мм рт. ст.; 2) добутамин, 5-20 мкг/кг/мин; 3)дофамин, 5—20 мкг/кг/мин (дофамин может, однако, повысить ЛСС и после нагрузку ПЖ); 4) внутриаортальная баллонная контрпульсация, особенно при выраженной дисфункции ЛЖ; при брадиаритмиях или АВ- блокаде — двухкамерная ЭКС с целью координации сокращений предсердий и желудочков (обеспечения «предсердной подкачки»). Эффективность вспомогательного кровообращения (искусственный ПЖ) и баллонной контрпульсации в легочной артерии до конца не изучена; 5) при рефрактерном шоке — трансплантация сердца | Диагноз: инфаркт ПЖ подозревают, если при задне- нижнем ИМ выявляется подъем сегмента ST в V1 или правых дополнительных грудных отведениях (V3R— V7R). Прочие симптомы: повышение ЦВД, правосторонний диастолический ритм галопа (выслушивается у правого края грудины) и отсутствие явной дисфункции ЛЖ. Возможны также парадоксальный пульс (со снижением АДс > 10 мм рт. ст. при вдохе) и симптом Куссмауля (набухание шейных вен при вдохе). ЭхоКГ: дилатация и снижение сократимости ПЖ при относительно удовлетворительной функции ЛЖ; кроме того, ЭхоКГ позволяет исключить тампонаду сердца (имеющую сходные проявления). Часто при исследовании гемодинамики выявляется непропорциональное повышение давления в правом предсердии по сравнению с ДЗЛА (ЦВД/ДЗЛА>=0,9). Распространенность шок возникает в 5—10% случаев инфаркта ПЖ, обычно — при окклюзии проксимального сегмента правой коронарной артерии. Прогноз: в большинстве случаев систолическая функция ПЖ нормализуется в течение 4—5 сут. При инфаркте ПЖ существует выраженная зависимость функции ПЖ от преднагрузки (для поддержания функции ПЖ требуется высокое давление наполнения). В связи с этим средства, снижающие преднагрузку (нитраты, диуретики), в острый период ИМ противопоказаны |
| Тяжелый миокардит/ ДКМП | Эффективность кортикостероидов и других иммунодепрессантов при миокардите не доказана При рефрактерном шоке — внутриаортальная баллонная контрпульсация или вспомогательное кровообращение до трансплантации сердца | см. с. 468 |
| Криз при ГКМП | Фенилэфрин для повышения ОПСС и уменьшения обструкции выносящего тракта ЛЖ (начальная доза: 0,1—0,18 мг/мин в/в). Бета- адреноблокаторы в/в для снижения сократимости ЛЖ и ЧСС. Инфузионные растворы для увеличения объема ЛЖ и уменьшения обструкции выносящего тракта ЛЖ. Экстренная кардиоверсия при мерцательной аритмии. Двухкамерная ЭКС с целью координации сокращений предсердий и желудочков (обеспечения «предсердной подкачки») при АВ- блокаде | Редкое осложнение ГКМП. Патофизиология: криз обусловлен формированием порочного круга: обструкция выносящего тракта ЛЖ ® артериальная гипотония ® ишемия миокарда ® дальнейшее уменьшение сердечного выброса и увеличение объема митральной регургитации ® усугубление обструкции выносящего тракта и артериальной гипотонии. При ГКМП существует выраженная зависимость функции ЛЖ от преднагрузки (для поддержания функции ЛЖ требуется высокое давление наполнения). В связи с этим средства, снижающие преднагрузку (нитраты, диуретики и т. п.), противопоказаны, так как могут усугубить шок. Не следует также применять вазодилататоры, поскольку, уменьшая посленагрузку, они могут усугубить обструкцию выносящего тракта ЛЖ |
| Острая митральная недостаточность | Внутриаортальная баллонная контрпульсация (для уменьшения объема регургитации и увеличения эффективного ударного объема, сердечного выброса и коронарного перфузионного давления) с последующей в/в инфузией нитропруссида натрия (0,3— 10 мкг/кг/мин). Дополнительный эффект может быть достигнут применением добутамина (5— 20 мкг/кг/мин в/в) Неотложная катетеризация сердца и КАГ с последующей пластикой или протезированием клапана. Операционная летальность составляет около 35%. Если митральная недостаточность вызвана дисфункцией папилляр-ных мышц без их разрыва, бывает эффективна экстренная БКА | Причины: первичные клапанные нарушения (разрыв створки при инфекционном эндокардите, спонтанный отрыв хорды, разрыв или инфаркт папиллярной мышцы при ИМ) или дилатация митрального кольца (вследствие острого растяжения ЛЖ или резкого снижения его сократимости) Разрыв папиллярной мышцы встречается в 1% случаев ИМ. В типичном случае он развивается на 3—5-е сутки ИМ, но у 20% происходит в течение первых суток. Зона инфаркта может быть небольшой; у 50% имеется однососудистое поражение (чаще — правой коронарной артерии). Обычно выслушивается громкий систолический шум, который, однако, может быть коротким или совсем отсутствовать (Circulation 1971;44:877). При рентгенографии грудной клетки обычно находят признаки отека легких. При ЭхоКГ видна молотящая створка митрального клапана; кроме того, ЭхоКГ позволяет исключить разрыв межжелудочковой перегородки. При ЭхоКГ можно недооце-нить тяжесть митральной недостаточности. |
| Без хирургического лечения летальность при разрыве папиллярной мышцы — более 90% (половина больных умирает в первые сутки после разрыва) | |||
| Острая аортальная недостаточность | Нитропруссид, 0,3— 10 мкг/кг/мин в/в, для поддержания АДc на уровне 100 мм рт. ст., затем — экстренное протезирование клапана. Если аортальная недостаточность вызвана расслаиванием аорты (см. с. 522), то до введения нитропруссида назначают b-адреноблокаторы. Они могут увеличить объем регургитации, однако необходимы для снижения напряжения в стенке аорты, возрастающего под действием нитропруссида При инфекционном эндокардите — антибиотики (см. гл. 13). При крайне тяжелом состоянии — вспомогательное кровообращение | Наиболее частые причины — ревмокардит, инфекционный эндокардит, расслаивающая аневризма аорты, травмы. Нитропруссид (прямой вазодилататор) применяется для снижения посленагрузки, уменьшения объема регургитации и увеличения эффективного ударного объема. Внутриаортальная баллонная контрпульсация противопоказана | |
| Тяжелый аортальный стеноз | Вазопрессорные средства в/в и внутриаортальная баллонная контрпульсация для поддержания АД. Экстренное протезирование клапана или баллонная вальвулопластика с последующим плановым протезированием клапана | Осторожное применение небольших доз диуретиков может уменьшить застой в легких, однако слишком активное снижение пред- и посленагрузки может привести к падению АД. Можно попытаться применить инотропные средства, однако обычно они неэффективны, так как увеличить сердечный выброс почти невозможно | |
| Миксома предсердия | Изменение положения тела иногда приводит к временному уменьшению степени обструкции. Экстренная резекция миксомы | Самая частая доброкачественная опухоль сердца. Прикреплена к межпредсердной перегородке, значительно чаще ее обнаруживают в левом предсердии, чем в правом. Патофизиология: может пролабировать из предсердия в желудочек, вызывая «острый митральный стеноз» и шок. Диагностика: ЭхоКГ, венозная фаза ангиопульмонографии (при миксоме левого предсердия) или введение контраста в полую вену (при миксоме правого предсердия) | |
| Тромбоз протезированного клапана | Тромболизис или хирургическое удаление тромба | Показано, что в отсутствие шока применение тромболитиков позволяет растворить тромб, что ведет к улучшению функции клапана (Am. Heart J. 1992; 123:1575), однако четкие рекомендации при шоке пока не выработаны | |
| Тампонада сердца | Быстрое введение инфузионных растворов, инотропные и вазопрессорные средства для поддержания АД перед экстренным пери-кардиоцентезом | см. с. 486 | |
| Разрыв межжелудочковой перегородки | Внутриаортальная баллонная контрпульсация в сочетании с вазодилататорами (гидралазин или нитропруссид натрия) и инотропными средствами Нитропруссид может снизить ЛСС в большей степени, чем ОПСС, увеличивая таким образом сброс крови слева направо. Если это происходит, нитропруссид натрия заменяют на гидралазин. Экстренное хирургическое закрытие дефекта; может также потребоваться КШ, аневризмэктомия и протезирование митрального клапана(при задней локализации разрыва). Имеется опыт успешного эндоваскулярного закрытия дефекта в случаях, когда операция была противопоказана (Circulation 1988; 78:361) | Распространенность: 0,5—2% всех случаев ИМ; обычно возникает на 3—5-е сутки (от 1-х до 14-х суток ИМ) Патофизиология: сброс крови слева направо приводит к объемной перегрузке ПЖ, увеличению легочного кровотока, объемной перегрузке левого предсердия и ЛЖ, дальнейшему снижению сердечного выброса. ОПСС компенсаторно возрастает, что увеличивает сброс. Факторы риска: первый ИМ, многососудистое поражение коронарных артерий. Локализация разрыва: апикальная часть перегородки при переднем ИМ; базальная часть перегородки при нижнем ИМ (представляет больше трудностей для хирургического лечения). Физикальное исследование: обычно отмечается голосистолический шум (дрожание при пальпации). Диагностика: ЭхоКГ (эффект отрицательного контрастирования ПЖ после в/в введения 0,9% NaCl) или катетеризация сердца (насыщение гемоглобина кислородом в легочной артерии выше, чем в правом предсердии, на 5—7% и более). Рентгенография грудной клетки: у 25% патологии нет. ЭКГ: у 40—50% имеются нарушения проводимости. Прогноз: в отсутствие экстренного хирургического лечения летальность — почти 100% | |
| Разрыв свобод ной стен ки ЛЖ | Острый разрыв: экстренный перикардиоцентез с последующей торакотомией и хирургическим закрытием дефекта. Летальность, даже при условии хирургического лечения, очень высока. Подострый разрыв: см. с. 144, Ложная аневризма. Раннее назначение b- адренобло-каторов и тромболитиков снижает риск разрыва (J. Am. Coli. Cardiol. 1990; 16:359); позднее применение тромболитиков, возможно, этот риск повышает | Распространенность: 3% всех случаев ИМ. Обычно разрыв возникает в пограничной зоне между здоровым миокардом и зоной инфаркта. Больничная летальность при ИМ на 10— 20% обусловлена разрывом свободной стенки ЛЖ. Проявления: часто возникает внезапно, проявляется острой тампонадой сердца или электромеханической диссоциацией. Смерть обычно наступает мгновенно. У 30% больных разрыв происходит в первые сутки ИМ, у 85% — в течение первой недели ИМ. Факторы риска: пожилой возраст, женский пол, артериальная гипертония, первый ИМ, отсутствие симптомов ИБС в анамнезе (не развиты коллатерали) | |
Обструктивный шок
| Причина шока | Лечение | Примечания |
| ТЭЛА | Тромболизис или, если тромболизис противопоказан, — эмболэктомия | см. с. 543 |
| Напряженный пневмоторакс | Экстренное дренирование плевральной полости. Если дренажной трубки нет, то из 3—4-го межреберья по передней подмышечной линии в плевральную полость вводят иглу или сосудистый катетер большого калибра (например 16 G). При проникающем ранении грудной клетки — поддерживать раневой канал открытым (ввести в него палец или зажим) | Причины: спонтанный пневмоторакс, тупая или проникающая травма грудной клетки. Патофизиология: воздух поступает в плевральную полость при вдохе и не выходит из нее при выдохе. Накопление воздуха приводит к повышению внутриплеврального давления, и, как следствие, — к дыхательной недостаточности и нарушению диастолического наполнения желудочков. В отсутствие лечения развивается острая дыхательная недостаточность и шок Проявления: внезапная боль в груди и одышка. При физикальном исследовании выявляют коробочный перкуторный звук, ослабленное дыхание и набухание шейных вен. Может также определяться смещение трахеи в сторону, противоположную поврежденной половине грудной клетки. Для подтверждения диагноза проводят рентгенографию грудной клетки |
Перераспределительный шок
| Причина шока | Лечение | Примечания |
| Острая надпочечниковая недостаточность | Инфузионная терапия: в/в вводят 0,9% NaCl со скоростью 500 мл/ч и более на протяжении 2—4 ч. Для поддержания АД иногда также вводят вазопрессорные и инотропные средства. Кортикостероиды: гидрокортизон, 100—200 мг в/в струйно каждые 4—6 ч на протяжении 24 ч, затем (при удовлетворительном эффекте) — 50 мг в/в каждые 6 ч в течение следующих 24 ч. На третьи сутки переходят на прием кортикостероидов внутрь: преднизон, 20—30 мг/сут в несколько приемов, иногда — с флудрокортизоном, 0,05— 0,2 мг/сут. При сомнительном диагнозе вместо первой дозы гидрокортизона вводят дексаметазон, 5—10 мг в/в струйно, | Причины: внезапная отмена кортикостероидов после их длительного приема; инфекция, травма, хирургическая операция, кровотечение на фоне хронической надпочечниковой недостаточности. Проявления: лихорадка, рвота, боль в животе, в боках или груди. Лабораторные данные: гипонатриемия, гиперкалиемия, азотемия, анемия. Диагностика: проба с кортикотропином. После определения исходного уровня кортизола плазмы вводят кортикотропин (0,25 мг в/в в течение 2 мин) и через 30 и 60 мин повторно исследуют уровень кортизола. Оценка результата пробы: надпочечниковая недостаточность вероятна, если после введения кортикотропина уровень кортизола повышается менее чем на 5—8 мкг% и не достигает 15—18мкг%. |
| и проводят пробу с кортикотропи-ном;в отличие от гидрокортизона дексаметазон не искажает результаты пробы Коррекция электролитного баланса и уровня глюкозы плазмы. Активное выявление и устранение причин надпочечниковой недостаточности | Нередко обнаруживается также гипотиреоз и пангипопитуитаризм | |
| Анафилактический шок | 1) Прекращение поступления аллергена: отмена препаратов, удаление жала, оставленного насекомым. Для замедления всасывания аллергена место укуса (инъекции) обкалывают адреналином (0,2—0,3 мл раствора 1:1000), накладывают жгут проксимальнее места укуса (инъекции). 2) Обеспечение проходимости дыхательных путей: интубация трахеи, коникотомия или трахеостомия. 3) Адреналин. Артериальная гипотония: 1—5 мл раствора 1:10 000 в/в или эндотрахеально, иногда — для поддержания АД — в/в инфузия со скоростью 1— 4 мкг/мин. Крапивница и отек слизистой дыхательных путей в отсутствие артериальной гипотонии: 0,3—0,5 мл раствора 1:1000 (0,3—0,5 мг) п/к каждые 10—20 мин. 4) Инфузионная терапия: быстрое введение растворов (до 1 л 0,9% NaCl с глюкозой за 10—15 мин) для восстановления ОЦК. 5) Вазопрессорные средства: дофамин, 5—20 мкг/кг/мин, или норадреналин, 0,5—30 мкг/мин, при тяжелой артериальной гипотонии 6) Противошоковый костюм при рефрактерном шоке. 7) Кортикостероиды: гидрокортизон, 100—200 мг каждые 4—6 ч в течение 24 ч. Чувствительность к адрено- стимуляторам повышается через 2 ч после начала введения кортикостероидов, однако прямое действие кортикостероидов проявляется только через 6—12 ч. | Наиболее распространенные аллергены: пенициллин (вероятность анафилаксии —40:100 000, летальность: 1—7,5:1 000000), рентгеноконтрастные препараты (вероятность анафилактоидной реакции — 1—10:10 000, в США от реакций на рентгеноконтрастные препараты умирают 500 человек в год), ужаления перепончатокрылых (анафилаксия — у 0,4—1% общего населения, в США от ужалений умирают до 100 человек в год). Патофизиология: происходит генерализованное повышение проницаемости капилляров, что ведет к резкой гиповолемии. Анафилактические реакции (на антибиотики, вакцины, яды насекомых) опосредуются IgE, а анафилактоидные (на препараты крови, рентгеноконтрастные препараты, аспирин, НСПВС, физическую нагрузку) — иными иммунными механизмами. После парентерального введения аллергена реакция обычно развивается в течение нескольких секунд или минут; если же аллерген принят внутрь — через несколько часов Изредка симптомы анафилаксии появляются снова через 1— 2 сут. Проявления: потеря сознания и шок могут быть первым проявлением реакции. Иногда шоку предшествует эритема, крапивница, отек лица, языка, гортани и голосовой щели (стридор), бронхоспазм, схваткообразные боли в животе, тошнота и рвота, тахикардия, аритмии и признаки дисфункции ЛЖ |
| 8) Антигистаминные средства: дифенгидрамин (25— 50 мг) и Н2-блокаторы (например циметидин, 300 мг) в/в или внутрь каждые 6—8ч. 9) При бронхоспазме: ингаляции сальбутамола (0,5 мл 0,5% раствора в 2—5 мл 0,9% NaCl, применять каждые 15—30 мин), аминофиллин в/в (насыщающая доза 5—6 мг/кг в течение 20 мин, поддерживающая доза 0,2—0,9 мг/кг/ч, терапевтический уровень препарата в крови — 10— 20 мкг%) | ||
| Профилактика: при аллергии к лекарственным препаратам или ядам перепончатокрылых — десенсибилизация. Надежных способов предотвратить анафилаксию на введение рентгеноконтрастных препаратов пока нет. За сутки до исследования назначают преднизон, 60 мг, дифенгидрамин, 50 мг, и циметидин, 300 мг, каждые 6 ч (последний прием за час до введения контраста). Иногда дополнительно (или в экстренных случаях, когда длительная премедикация невозможна) назначают гидрокортизон, 100—200 мг в/в, и дифенгидрамин, 50 мг в/в, непосредственно перед введением контраста | ||
| Септический шок | 1) Лечение инфекции. Проводят посевы мокроты, мочи и крови, рентгенографию грудной клетки, анализы крови и мочи. В зависимости от результатов обследования назначают антимикробные препараты и/или проводят хирургическое лечение. 2) Инфузионная терапия. В/в в течение 5 мин вводят 200 мл 0,9% NaCl или раствора Рингера с лактатом. В отсутствие эффекта дополнительно вводят 1— 1,5 л растворов за 20 мин. Если симптомы шока сохраняются, показан инвазивный мониторинг гемодинамики и введение 2—4 л инфузионных растворов за 1 ч. При тяжелом шоке, а также при отеке легких показаны вазопрессорные средства. 3) Вазопрессорные средства. Дофамин, 5—20 мкг/кг/мин в/в; в отсутствие эффекта добавляют норадреналин, 0,5—30 мкг/мин в/в, по возможности уменьшая дозу дофамина до «почечной» (2—4 мкг/кг/мин). 4) Инотропные средства. При низком сердечном выбросе к инфузии дофамина или норадреналина добавляют добутамин, 5— 20 мкг/кг/мин. В качестве дополнитель-ной меры бывает эффективна внутриаортальная баллонная контрпульсация 5) Прочие лекарственные средства. Кортикостероиды не показаны. Экспериментальные методы: применение больших доз налоксона, НСПВС, моноклональных антител к эндотоксинам и фактору некроза опухолей, антагонистов рецепторов интерлейкина-1 и антагонистов оксида азота. 6) Профилактика больничной инфекции: соблюдение правил асептики и антисептики при пункциях вен и работе с аппаратурой (при ИВЛ, внутриаортальной баллонной контрпульсации), тщательное мытье рук, изоляция биологических жидкос-тей и меры предупреждения воздушно-капельной передачи | Самая частая причина смерти в отделениях общей реанимации. В США занимает тринадцатое место среди всех причин смерти. Ежегодно регистрируется 200 000 случаев септического шока; летальность — 50%. Грамотрицательная бактериемия осложняется шоком в 20—40% случаев. В типичном случае это — больничная инфекция, вызванная условно патогенной флорой из мочеполовой и дыхательной систем, ЖКТ, из раневого отделяемого и постоянных катетеров (Escherichia coli, Klebsiella spp., Enterobacter spp., Pseudomonas spp.). Грамположительная бактериемия осложняется шоком в 10% случаев. Самый частый возбудитель — Staphylococcus aureus. Если не удается быстро выявить источник инфекции, следует искать его в местах типичной локализации скрытых очагов (мочевые пути, желчные пути, органы малого таза и забрюшинное пространство). Патофизиология: гиповолемия вследствие секвестрации крови в микроциркуляторном русле и выхода ее в ткани из-за повышения проницаемости капилляров. Ранняя стадия: снижение ОПСС и ФВ (нормализуются на 7—10-е сутки), увеличение сердечного выброса, ЧСС, частоты дыханий и р02 смешанной венозной крови (из-за артериовенозного сброса), конечности теплые и розовые («теплый шок») Поздняя стадия: повышение ОПСС, ЛСС, альвеолярно-артериального градиента р02. уменьшение сердечного выброса, рН и рО2 артериальной крови, конечности холодные и липкие на ощупь («холодный шок»); возникает полиорганная недостаточность (СН, острая почечная недостаточность, РДСВ, печеночная недостаточность, ДВС- синдром). Причины смерти: полиорганная недостаточность (50%), стойкая артериальная гипотония (40%), тяжелая СН (10%) |
| Токсический шок | Удаление инфицированного перевязочного, шовного материала и тампонов. Антибиотикотерапия для устранения инфекции и профилактики рецидива; на течение самого шока, по-видимому, не влияет. Общие мероприятия: инфузионная терапия и вазопрессорные средства. Борьба с РДСВ (см. с. 292), ДВС- синдромом (см. с. 295), печеночной (см. с. 295) и почечной недостаточностью (см. с.298). Если причиной интоксикации явились влагалищные тампоны, то во избежание рецидива их нельзя применять по крайней мере в течение 6 мес | Патофизиология: шок развивается в результате действия токсина, вырабатыва-емого Staphylococcus aureus. Может также вызываться коагулазаотрицательными стафилококками и стрептококками группы А. Эпидемиология: в половине случаев развивается в первые 5 дней менструального цикла (обычно в связи с применением тампонов). Остальные случаи, очевидно, не связаны с менструациями и представляют собой осложнения хирургических операций, травм или местной стафилококковой инфекции (например целлюлита, пневмонии, синусита, остеоартрита). Токсический шок бывает и у мужчин Проявления: артериальная гипотония, лихорадка, диффузная эритематозная сыпь (шелушащаяся в более поздний период) и симптомы поражения многих систем: ЖКТ (тошнота, рвота, понос), опорно-двигательного аппарата (миалгия, миозит), почек (повышение креатинина и АМК, пиурия без бактериурии), печени (повышение активности печеночных ферментов), крови (тромбоцитопения), слизистых (фарингит, конъюнктивит) и ЦНС (дезориентация). Токсический шок нужно подозревать во всех случаях лихорадки с артериальной гипотонией, сыпью и поражением нескольких органов и систем |
| Нейрогенный шок антагонисты кальция | Инфузионная терапия: 1—2 л за 20—40 мин; повторять до нормализации АД или появления застоя в легких. Вазопрессорные средства с a- адренергическим действием: высокие дозы дофамина, 10— 20 мкг/кг/мин в/в, или фенилэфрина, 0,1—0,18 мг/мин в/в (после стабилизации АД скорость инфузии фенилэфрина снижают до 0.04—0,06 мг/мин) | Редкий вариант шока. Чаще всего — при травматической пара- или тетраплегии (спинальный шок), высокой спинномозговой анестезии и тяжелом течении синдрома Гийена—Барре. Патофизиология: резкое падение сосудистого тонуса со значительным расширением емкостных сосудов. Проявления: те же, что при гиповолемическом шоке |
| Если, несмотря на инфузионную терапию и введение вазопрессорных средств, АД остается низким, то с целью повышения сократимости миокарда назначают10% хлорид кальция, 5—10 мл в/в в течение 5—10 мин. При АВ- блокаде хлорид кальция менее эффективен | Проявления: артериальная гипотония, брадикардия, АВ- блокада |
| седативные и снотворные средства теофиллин трициклические антидепрессанты | При стойкой артериальной гипотонии, вызванной такими препаратами, как фенобарбитал или мепробамат, — гемодиализ или гемосорбция. Антагонист бензодиазепиновых препаратов — флумазенил, 0,2 мг в/в каждые 5—10 мин до общей дозы 3—4 мг | Проявления: артериальная гипотония с глубокой комой. Возможны снижение мышечного тонуса и гипотермия |
| При артериальной гипотонии, предсердных и желудочковых тахиаритмиях — b- адреноблокаторы (эсмолол) в/в. Активированный уголь. При тяжелой интоксикации — гемосорбция | Для больных, не получающих теофиллин постоянно, минимальная доза, способная вы звать острую интоксикацию, —более 10 мг/кг. Проявления: артериальная гипотония, тахикардия, судороги, тахиаритмии, гипокалиемия | |
| Общепринятой тактики нет. Обратиться за консультацией в центр отравлений | Проявления: мидриаз, сухость во рту, тахикардия, возбуждение, судороги, кома. Сердечно-сосудистые проявления: расширение комплекса QRS (> 100 мс), удлинение интервалов QT и PQ (вследствие хинидиноподобного действия), АВ- блокада, ЖТ, в том числе пируэтная, тяжелая артериальная гипотония |
Осложнения шока
| Осложнение | Лечение | Примечания |
| Лактацидоз | Устранение причины лактацидоза. Интубация трахеи и ИВЛ в режиме гипервентиляции. Считается, что если рН крови <7,1—7,2и[НСОз-] < 10 мэкв/л, то нужно повысить [НСОз-] до 12 мэкв/л. Количество ампул бикарбоната натрия (одна ампула 7,5% раствора объемом 50 мл содержит 44,6 мэкв НСОз-) рассчитывают по формуле: Количество ампул = (12 -[НСОз-]) х 0,5 х вес (кг))/44 | Большинство специалистов отказались от применения бикарбоната, так как в плацебо- кон- тролируемых клинических испытаниях было показано, что он не улучшает гемодинамику. Более того, введение бикарбоната может привести к метаболическому алкалозу, гиперволемии и избыточной продукции лактата внутренними органами. Может также отмечаться парадоксальный внутриклеточный ацидоз, обусловленный повышением рСО2. СО2 быстро проникает через клеточные мембраны, приводя к понижений внутриклеточного рН. Вместо бикарбоната можно использовать карбикарб, дихлорацетат (один из многообещающих методов лечения) и гемодиализ. При вымывании лактата из тканей, находившихся в состоянии гипоксии, ацидоз может временно усиливаться. В процессе коррекции ацидоза нельзя допускать снижения уровня калия и свободного кальция (тетания, парестезии) |
| Сепсис | Бактериологический надзор. Диагностика и лечение инфекций | Бактериальные инфекции часто осложняют течение шока. Предрасполагающие факторы: контакт с носителями и существование входных ворот инфекции (постоянные катетеры, повреждения кожи, аспирация содержимого желудка), ослабление иммунитета (дисфункция печени, почечная недостаточность, нарушения питания, длительное применение кортикостероидов) |
| РДСВ | В подавляющем большинстве случаев для поддержания оксигенации (рО2, артериальной крови г 55 мм рт. ст.), вентиляции (pCO2 <= 40—45 мм рт. ст.) и уменьшения энергозатрат на дыхание необходима ИВЛ. Начальные параметры ИВЛ: принудительная вентиляция, дыхательный объем — 10—15 мл/кг, частота — 10—12 мин-1,FiO2—100%, ПДКВ — 5,0—7,5 см вод. ст., соотношение длительностей вдоха и выдоха 1:1 или выше. По достижении нужного р02 постепенно снижают FiO2 до £ 50%; если не удается поддерживать оксигенацию на достаточном уровне, повышают ПДКВ и/или минутный объем дыхания. Каждые 6 ч и через 15 мин после любого изменения параметров ИВЛ исследуют газы артериальной крови. Трахеостомия для длительной ИВЛ, если в течение 2 нед не удается перевести больного на самостоятельное дыхание. Ежедневно проводят рентгенографию грудной клетки для оценки динамики патологического процесса, контроля положения интубационной трубки и исключения баротравмы Установка катетера Свана- Ганца с каналом для термо- дилюции: следят за сердечным выбросом, ДЗЛА (косвенный показатель ОЦК), ОПСС и ЛСС. Необходимо поддерживать ДЗЛА на минимальном уровне, при котором не нарушается перфузия органов. Существует высокий риск суперинфекции (бронхопневмония). Самые частые возбудители — грамотрицательные бактерии (особенно Pseudomonas spp.) и Staphylococcus aureus. Эмпирическое лечение (до определения возбудителя): 1) ванкомицин + цефтазидим | Причины: чаще всего — сепсис, а также тяжелые травмы, пневмония, ожоги, панкреатит, анафилаксия, частые переливания крови, лекарственные отравления и перенесенная остановка дыхания и кровообращения. Патофизиология: повышение проницаемости аэрогематического барьера приводит к геморрагическому отеку альвеол, ателектазам и внутрилегочному артериовенозному сбросу (не кардиогенный отек легких). РДСВ развивается через несколько часов или суток от начала шока. Проявления: тяжелая гипоксемия, диффузная двусторонняя инфильтрация легких при рентгенографии грудной клетки. Течение: РДСВ может пройти бесследно, но иногда вызывает легочный фиброз. Если быстро устранить причину РДСВ не удается, то он переходит в затяжную и осложненную форму, летальность при этом выше 60%. Осложнения ИВЛ в режиме ПДКВ: • баротравма: может привести к подкожной эмфиземе или эмфиземе средостения и пневмотораксу; • сердечно-сосудистые осложнения: уменьшение податливости ЛЖ, повышение посленагрузки ПЖ, уменьшение наполнения желудочков и снижение сердечного выброса. Может потребоваться введение инотропных средств и больших объемов солевых растворов Если оценивать давление в левом предсердии по ДЗЛА, то возможно его завышение на 1/3 значения ПДКВ. Вводя возрастающие объемы инфузионных растворов, можно постро ить кривую Старлинга и рассчитать оптимальную преднагрузку. Режимы ИВЛ, приводящие к наиболее выраженным нарушениям функции сердца (в порядке убывания): постоянная принудительная вентиляция, перемежающаяся принудительная вентиляция, вспомогательная вентиляция. В том же порядке эти режимы ИВЛ уменьшают энергозатраты на дыхание. Применяют и другие режимы ИВЛ: высокочастотную вспомогательную вентиляцию, вентиляцию с измененным соотношением вдох/выдох и вентиляцию с поддерживающим отрицательным давлением на вдохе. Перевод на самостоятельное дыханиевозможен только после устранения острого состояния, что проявляется клинической стабильностью, минутным объемом дыхания < 10 л/мин, жизненной емкостью легких 10—15 мл/кг, максимальным давлением на вдохе ниже минус |
| или 2) ванкомицин + тикар- циллин/клавуланат + аминогликозиды. Этиотропное лечение проводят после выделения возбудителя и определения его чувствительности к антибиотикам. Для удаления секрета, предупреждения ателектазов и слизистых пробок проводят частую (каждые 2 ч) назотрахеальную аспирацию с промыванием небольшими объемами 0,9% NaCl, массаж грудной клетки и другие методы лечебной физкультуры. Седативная терапия: диазепам, снотворные и/или наркотические анальгетики для устранения эмоционального возбуждения и сопротивления респиратору. Интенсивное парентеральное питание | 20 см вод. ст., отношением объема мертвого пространства к дыхательному объему < 0,6 и р02 артериальной крови > 60 мм рт. ст. при FiO2<= 40% | |
| Аспирация содержимого желудка | Главную роль играет профилактика: интубация трахеи при нарушениях психики или частой рвоте (например при тяжелом кровотечении из верхних отделов ЖКТ). Зондовое питание назначают маленькими порциями и только при условии нормального опорожнения желудка. Для профилактики острого эрозивного гастрита назначают сукральфат, 1 г каждые 6 ч через назогастральный зонд или внутрь, или Н2-блокаторы (поддерживать рН желудочного содержимого выше 3,5). Профилактическое назначение антибиотиков и кортикостероидов не дает эффекта и может вызвать осложнения. При стридоре для устранения обструкции верхних дыхательных путей проводят ларингоскопию или назофарингоскопию. С целью удаления аспирированных масс показана бронхоскопия. При тяжелом поражении легких — ИВЛ в режиме ПДКВ. | Содержимое желудка попадает в те отделы легких, которые в момент аспирации занимают нижнее положение: если больной лежит — в задние сегменты верхних долей, если стоит или сидит — в правую нижнюю или обе нижние доли. Пневмонит обычно развивается после попадания в дыхательные пути большого количества желудочного содержимого (25—50 мл) с рН ниже 2,5. Клинические и рентгенологические симптомы появляются через несколько часов после аспирации и могут быть приняты за проявления рефрактерной бактериальной пневмонии. Осложнения: бактериальная суперинфекция, абсцесс легкого, эмпиема плевры и РДСВ. Суперинфекция обычно проявляется ухудшением состояния с возникновением или возобновлением лихорадки, гнойной мокроты, лейкоцитоза и рентгенологической картины легочного инфильтрата. Бактериологический диагноз основан на посевах материала, полученного при глубокой аспирации эндотрахеальным катетером, бронхоскопии,биопсии легкого или плевральной пункции (при эмпиеме плевры). Клиническое течение: в 60% случаев через 1—2 сут наступает клиническое улучшение, через 5—7 сут нормализуется рентгенологическая картина. В 20% случаев появляются вызванные суперинфекцией новые инфильтраты в легких и лихорадка. |
| Активное выявление и лечение легочной суперинфекции (которая обычно вызвана сразу несколькими возбудителями). Назначают клиндамицин, цефокситин или ампициллин/ сульбактам. При больничной инфекции для профилактики грамотрицательной суперинфекции добавляют гентамицин, пенициллины широкого спектра действия (пиперациллин), цефалоспорины (цефтазидим) или монобактамы (азтреонам) | У 10% больных развивается РДСВ; больничная летальность при этом очень высока | |
| ДВС- синдром | Устранение причины. При уровне фибриногена ниже 50 мг% (при кровотечениях — ниже 100 мг%) назначают криопреципитат, 10 доз (см. с. 267), для поддержания уровня фибриногена выше 100 мг%. При количестве тромбоцитов ниже 5000—20 000/мкл (при кровотечениях — ниже 50 000/мкл) назначают тромбоцитарную массу, 1 дозу (см. с. 267) на 10 кг веса. При обширных микротромбозах назначают антитромбин III или свежезамороженную плазму. Сведения об эффективности гепарина противоречивы | В основе ДВС- синдрома лежат расстройства регуляции свертывания крови и фибринолиза. Проявления: могут наблюдаться симптомы, характерные как для микротромбозов (спутанность сознания, желтуха, олигурия, гипоксемия), так и для явных кровотечений — желудочно-кишечных, легочных, из мочеполового тракта, операционных ран и мест пункции вен. Лабораторные данные: увеличение ПВ, тромбоцитопения, гипофибриногенемия, повышение уровня продуктов деградации фибрина. ЧТВ и ТВ — низкочувствительные показатели |
| Дисфункция печени | Ограничение поступления белка: сначала до 0,6 г/кг/сут, затем в зависимости от переносимости белка количество его увеличивают. При энцефалопатии в качестве источника белка применяют растворы разветвленных аминокислот | Чаще всего дисфункция печени — одно из проявлений синдрома полиорганной недостаточности при септическом, гиповолемическом шоке или тяжелом панкреатите. Проявления: энцефалопатия, желтуха, коагулопатия и ДВС- синдром; обычно возникают через несколько суток от начала основного заболевания |
| СН | В/в диуретики; для поддержания АДc > 80 мм рт. ст. и сердечного индекса >= 2,5 л/мин/м2 назначают вазопрессорные и инотропные средства (см. выше Лечение в зависимости от параметров гемодинамики и гл.9) | Механизмы: ишемия (артериальная гипотония, тахикардия) и дискоординация сокращений предсердий и желудочков (аритмии); при сепсисе, возможно, вырабатывается так называемый кардиодепрессорный фактор. Предрасполагает к полиорганной недостаточности |
| Гипотермия | При температуре тела ниже 35°С: укрывание одеялами, ингаляция подогретого кислорода и теплый (37-40°С) 0,9% NaCl в/в. Применяют также промывание желудка и брюшной полости теплыми растворами, переливание подогретой крови и гемодиализ. Быстрая диагностика и устранение обратимых причин гипотермии, в том числе надпочечниковой недостаточности, гипотиреоза, гипопитуитаризма, сепсиса, уремии, недостатка питательных веществ, дефицита тиамина и печеночной недостаточности | Наиболее частые причины: сепсис. тяжелые травмы, хирургические операции и массивные переливания инфузионных растворов или крови. Проявления: брадикардия, повышение ОПСС. Уменьшение сердечного выброса, отсутствие реакции на введение катехоламинов. При температуре тела ниже 32°С прекращается дрожь, развивается мышечная ригидность, повышается уровень МВ- фракции КФК; тахипноэ может смениться прогрессирующим угнетением дыхания. На фоне тяжелой гипотермии манипуляции, приводящие к повышению парасимпатического тонуса (например катетеризация мочевого пузыря, интубация трахеи), могут вызвать ФЖ | ||
| Белково- энергетиче- ская недостаточность | На начальных стадиях лечения энергетические потребности обеспечивают введением 5% глюкозы. Необходимо следить за уровнем глюкозы плазмы (часто отмечается устойчивая к инсулину гипергликемия). При длительности шока более 48 чдля восполнения белка (1,5 г/кг/сут) назначают полное парентеральное питание. При печеночной недостаточности с энцефалопатией введение белка ограничивают (до 0,6 г/кг/сут), используют растворы разветвлен-ных аминокислот; затем в зависимости от переносимости белка его количество увеличивают | Цель лечения: поддержание положительного азотистого баланса вопреки повышенному катаболизму. Парентеральное питание предпочтительнее энтерального; при шоке перфузия и моторика ЖКТ часто снижены, поэтому всасывание питательных веществ замедлено и риск аспирации содержимого желудка во время энтерального кормления повышен. Нужно тщательно следить за уровнем калия, фосфора, кальция и глюкозы плазмы. Быстрое истощение депо гликогена в печени часто приводит к гипогликемии. Гипофосфатемия может вызвать нарушения функции миокарда и дыхательной мускулатуры | ||
| Мезентериальная ишемия | Высокая настороженность и ранняя консультация хирурга. Неотложная лапаротомия с целью восстановления перфузии ишемизированных сегментов и резекции некротизированных сегментов кишечника. Целесообразность повторной (через 24—48 ч после операции) лапаротомии с целью ревизии кишечника сомнительна | Причины: артериальная гипотония с тромбозом (чаще всего) или спазмом брыжеечных артерий. а также расслаивание аорты. Проявления: боль в животе, понос с кровью, симптомы раздражения брюшины. На раннем этапе выраженность жалоб (острая кишечная колика) часто не соответствует данным физикального исследования. Неокклюзивная мезентериальная ишемия обычно проявляется схваткообразными болями в области пупка. Диагностика: лабораторные показатели неспецифи-чны; метаболический ацидоз и лейкоцитоз обычно появляются только при инфаркте кишечника. Обзорная рентгенография живота низко чувстви-тельна; иногда выявляется утолщение кишечной стенки. При артериографии обычно находят окклюзию устья средней брыжеечной артерии. Прогноз:при инфаркте кишечника летальность превышает 50% | ||
| Острый эрозивный гастрит | Главную роль играет профилактика. При высоком риске показан сукральфат, 1 г каждые 6 ч внутрь, в том числе через назогастральный зонд, постоянная в/в инфузия Н2-блокаторов (циметидина, 50 мг/ч, или ранитидина, 6,25 мг/ч; при СКФ < 30 мл/мин дозы уменьшают на 50%) или введение антацидов через назогастральный зонд каждый час для поддержания рН желудочного содержимого выше 3.5 | Кровотечение может быть явным или скрытым, обычно его трудно остановить. Патофизиология: ишемические повреждения слизистой желудка. Риск эрозивного гастрита особенно высок при ожогах более 50% поверхности тела, сепсисе, дыхательной недостаточности, молниеносной форме печеночной недостаточности, артериальной гипотонии и почечной недостаточности. Летальность — более 30% | ||
| Почечная недостаточность этиология и патогенез принципы лечения | Артериальная гипотония и уменьшение сердечного выброса (кардиогенный шок) приводят к сужению почечных приносящих артериол, некрозу эпителия канальцев и образованию цилиндров, закупоривающих их просвет, и прекращению клубочковой фильтрации. Преренальные причины (гиповолемия, снижение сердечного выброса): моча концентрированная, со скудным осадком; экскретируемая фракция натрия < 1% Экскретируемая фракция натрия (%) = (100 х [Na+] мочи/[Na+]плазмы)/(креатинин мочи/креатинин плазмы). Ренальные причины (нефротоксические средства, рабдомиолиз, рентгеноконтрастные препараты): обильный осадок (пигментированные цилиндры, канальцевые эпителиальные клетки). При рабдомиолизе проба мочи на скрытую кровь бывает положительной, хотя эритроцитарных цилиндров при этом не обнаруживают. Постренальные причины (обструкция мочевых путей, вызванная травмой уретры или мочевого пузыря): олигурия, гематурия. Неолигурическая почечная недостаточность (диурез > 400 мл/сут): риск осложнений и летальность ниже, чем при олигурической почечной недостаточности. В большинстве случаев неолигурическая почечная недостаточность проходит через 7—10 сут после устранения ее причины; напротив, олигурическая почечная недостаточность может продолжаться неделями. Смерть обычно наступает от инфекции или кровотечения, а не от самой почечной недостаточности | |||
| Выявление и устранение причины: отмена нефротоксических препаратов, устранение артериальной гипотонии (вазопрессорные средства, антибиотики, инфузионная терапия) и восстановление сердечного выброса (инотропные средства при снижен ной сократимости миокарда, перикардиоцентез при тампонаде сердца, хирургическое лечение при разрыве межжелудочковой перегородки и тяжелых пороках сердца, антиангинальные средства, БКА или КШ при ИБС). Дофамин в «почечной» дозе (2—4 мкг/кг/мин) для повышения почечного кровотока Перевод олигурической почечной недостаточности в неолигурическую: маннитол (12,5—25 г в/в в течение 30 мин), часто — в сочетании с фуросемидом в больших дозах (до 200 мг в/в в течение 2—5 мин каждые 8 ч), буметанидом (1—2 мг/ч в/в) или метолазоном (10—20 мг внутрь ежедневно). Если удалось повысить диурез (> 30—40 мл/ч), терапию диуретиками продолжают в поддерживающих дозах. | ||||
| осложнения | Коррекция доз лекарственных препаратов, экскретируемых почками. Интенсивное обеспечение питательными веществами с целью поддержания положительного азотистого баланса вопреки повышенному катаболизму. Энтеральное питание предпочтительнее парентерального. Поступление белка ограничивают до 0,7—1,0 г/кг/сут, в качестве источника белка используют в основном незаменимые аминокислоты. Суточная калорийность: 25—40 ккал/кг. Раннее применение гемодиализа. АМК при резком повышении катаболизма может за сутки увеличиваться на 40 мг%, а креатинин — на 2 мг%. Показания к гемодиализу: уровень калия плазмы на фоне лечения выше 6,5 мэкв/л, уровень бикарбоната на фоне лечения ниже 10 мэкв/л, отек легких, АМК выше 100 мг%, уровень креатинина выше 10 мг%, энцефалопатия, уремическая энтеропатия с желудочно-кишечными кровотечениями, повышенные потребности в питании, удовлетворение которых может вызвать гиперволемию и уремию |
| Гиперволемия: гемофильтрация или гемодиализ. Кровотечения: десмопрессин (0,3—0,4 ед/кг в течение 15— 30 мин) для повышения уровня фактора фон Виллебранда. В ряде случаев эффективен криопреципитат, 10 доз (см. с. 267) каждые 12—24 ч. Для остановки кровотечения при уремической энтеропатии и тромбоцитопатии может потребоваться гемодиализ. Одна из главных причин смерти — желудочно-кишечное кровотечение. Инфекции: раннее распознавание и своевременное лечение. Чаще всего наблюдаются раневые и легочные инфекции. Лихорадки и лейкоцитоза может не быть. Инфекции — одна из главных причин смерти Гиперкалиемия: простой инсулин (5—10 ед в/в) и глюкоза(50 мл 50% раствора) в течение 5 мин. Бикарбонат натрия: 50 мл 7,5% раствора (44,6 мэкв) в/в в течение 5 мин, при необходимости — еще 2 раза в течение 30 мин. Полистирен сульфонат: при острой тяжелой гиперкалиемии 100 г препарата разводят в 200 мл 20% сорбитола и применяют в виде клизмы. При умеренной или подострой гиперкалиемии 15—30 г препарата разводят в 50—100 мл 10% сорбитола и назначают внутрь 3—4 раза в сутки (может вызвать гиперволемию и гипернатриемию). При неэффективности медикаментозного лечения показан гемодиализ. Гипокальциемия: при угрожающих жизни нарушениях ритма и проводимости вводят 10—20 мл 10% глюконата кальция в течение 5—10 мин. Введение глюконата кальция на фоне приема сердечных гликозидов может вызвать гликозидную интоксикацию. Глюконат кальция нельзя смешивать с растворами, содержащими бикарбонат (соли кальция выпадают в осадок). Гиперфосфатемия: ограничение приема фосфата с пищей (720 мг/сут) и связывающие фосфат антациды (например алгельдрат, 15—30 мл внутрь 3 раза в сутки во время еды). Гипермагниемия: при тяжелых поражениях мышц и нарушении сердечной проводимости (параличи, дыхательная недостаточность, АВ- блокада, асистолия) вводят 10—20 мл 10% глюконата кальция в течение 5—10 мин, иногда показан гемодиализ |
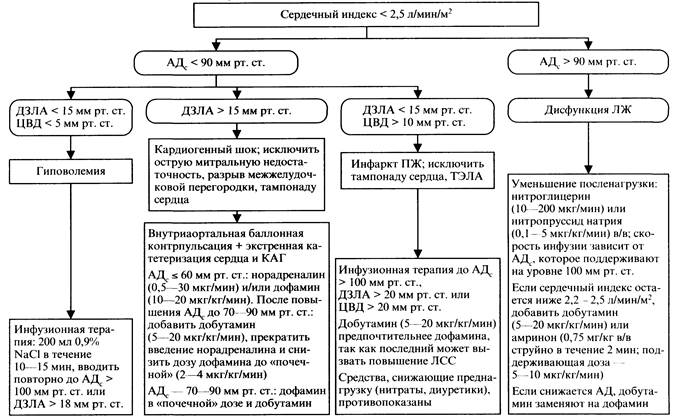
Сердечная недостаточность
К. Чаттерджи
Дата добавления: 2014-12-16; просмотров: 1306;
