Медикаментозное лечение. Многим пациентам с хронической болью назначаются анальгетики
Многим пациентам с хронической болью назначаются анальгетики. Фармакология этих препаратов достаточно полно освещается в соответствующих разделах (см. главу 10, том 1); ниже затрагиваются лишь те аспекты их применения, которые имеют отношение к лечению хронической боли.
Нестероидные противовоспалительные препараты
Нестероидные противовоспалительные препараты влияют на продукцию простагландинов и простациклинов, ингибируя фермент циклооксидазу. Они эффективны при болях, связанных с повреждением тканей, особенно при наличии воспалительного компонента. Они, в частности, полезны при мышечно-скелетных болях и дисменорее. Эти препараты играют очень важную роль при онкологических болях, вызываемых метастазами в кости.
Опиоидные анальгетики
Онкологические боли. Приблизительно 70% больных с запущенной формой рака испытывают значительную боль до самой смерти. Опиоиды являются наиболее эффективными анальгетиками при ноцицептивной боли онкологического происхождения. Сегодня по-прежнему приходится убеждать обучающихся врачей и медсестер, равно как и население в целом, в необходимости применения адекватных доз. Медикаментозная зависимость, толерантность и респираторная депрессия в данной группе пациентов обычно не представляют особой проблемы.
Всемирная организация здравоохранения рекомендует использовать «анальгетическую лестницу» для обеспечения логической последовательности в назначении анальгетиков (рис. 22.3).
При умеренной боли лечение начинается с неопиоидных анальгетиков, а при более средней интенсивности- со слабых опиоидов (изолированно или в комбинации с адъювантами). Пациентам с тяжелой болью назначают мощные опиоиды в виде монотерапии или с адъювантами. Неадекватность контроля боли на одном уровне требует скорее перехода к препарату следующего уровня, нежели назначения альтернативного препарата с аналогичной эффективностью.
Из мощных опиоидов при раковых болях чаще всего назначается морфин. Раковые боли длительны, поэтому введение препарата должно быть регулярным.
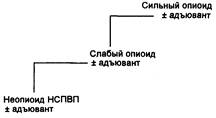
Рис. 22.3. Анальгетическая лестница.
При отсутствии неукротимой тошноты и рвоты или физической невозможности глотать он может быть назначен перорально. Twycross кратко охарактеризовал данную схему так: «через рот, по часам, по лестнице».
Пероральный морфин (эликсир или таблетки) назначается каждые 4 ч, с повышением (при необходимости) дозы до достижения контроля боли. После установления требуемой ежедневной дозы обычно переходят к таблеткам, постоянно выделяющим морфин, которые принимаются лишь дважды в день. Кроме того, эликсир или таблетки морфина следует назначать для прерывания боли; при этом доза должна составлять приблизительно шестую часть дневной потребности в морфине.
Для опиоидов существует ряд различных альтернативных путей введения. Постоянное подкожное введение является стандартной альтернативой пероральному введению (в том случае, когда пероральное невозможно). Обычно применяются небольшие, портативные шприц- насосы (на батарейках), снабженные 10-миллилитровым шприцем, содержащим общую суточную дозу опиоида. Препаратом выбора (при таком пути введения) в Великобритании обычно является диаморфин благодаря его более высокой растворимости. Для расчета применяется соотношение- Змг перорального диа-морфина на 1 мг подкожного. Другой альтернативой для пациентов, не способных принимать опиоиды через рот, является ректальный путь введения; выпускаются суппозитории, содержащие морфин или оксикодон.
Разработана система трансдермального введения фентанила. Наклейки, содержащие фентанил, накладываются на кожу каждые 3 дня. Стабильная плазменная концентрация фентанила может быть достигнута со второй дозы. Фентанил абсорбируется через кожу в месте наложения, создавая своеобразный резервуар, ограничивающий колебания плазменной концентрации. В результате этого эффективность или токсичность измененной дозы становится очевидной в течение суток. Эта система была одобрена для лечения хронической боли в Северной Америке, но в Великобритании в настоящее время она доступна только для исследовательских целей.
Опиоиды могут также вводиться интраспинально (экстрадурально или интратекально). Предположительные показания к спинальному введению опиоидов изложены ниже.
1. В тех случаях, когда пероральное введение опиоидов позволяет контролировать боль, но отмечаются неприемлемые побочные эффекты, такие как сонливость или рвота.
2. В тех случаях, когда контроль боли не удается достигнуть ни при пероральном, ни при системном введении опиоидов.
Относительно этих показаний все еще продолжается дискуссия. Для спинального введения необходимы значительно меньшие дозы препарата; следовательно, минимизируются и побочные эффекты. Противопоказания для установки спинального катетера аналогичны таковым при возникновении острых ситуаций. Побочные эффекты, такие как респираторная депрессия, кожный зуд и задержка мочи, которые служат причиной беспокойства у пациентов без анамнеза приема опиоидов, редки для онкологических больных, как правило, получающих системные опиоиды длительное время.
Возможно возникновение ситуаций, когда боль либо не устраняется опиоидами, либо только ослабляется. Злокачественная инфильтрация нервов вызывает мучительную и непрерывную невропатическую боль, часто относимую к вышеуказанной категории. Примером подобной клинической проблемы может служить люмбосакральная плексопа-тия, вызываемая прогрессирующей опухолью таза. Есть сообщения, что в этой очень трудной проблеме с болью весьма эффективна комбинация опиоидов и местных анестетиков, вводимых экстрадурально. Дозы и концентрация тщательно подбираются с тем, чтобы обеспечить аналгезию с минимальным моторным блоком или вовсе без оного;
сенсорные выпадения и гипотензия обычно не представляют особой проблемы.
Область спинальной опиоидной терапии достаточно нова, и основания для выбора пути введения (интратекально или экстрадурально), выбора препарата (опиоид или комбинация опиоида с местным анестетиком), схема введения (дробное, болюсное или постоянная инфузия; туннелизированный или полностью имплантированный катетер или резервуар) находятся в процессе разработки. Прежде чем ввести метод в клиническую практику, необходимо организовать обучение среднего персонала и утвердить формальную схему применения.
Неонкологические боли. При болях средней интенсивности могут использоваться слабые опиоиды, например дигидрокодеин. Пациент с неонкологическими болями может принимать эти препараты без особых ограничений: зависимость не возникает. Лечение в клинике боли может включать отучение пациента от такого рода медикаментов.
Применение сильных опиоидов у неонкологических больных весьма противоречиво, и решение об их использовании не следует принимать с легкостью. Должна присутствовать идентифицируемая патология, сопровождающаяся болью. Психиатрические проблемы в прошлом или наличие психологических трудностей в настоящем, злоупотребление алкоголем или лекарствами в анамнезе обычно служат противопоказанием.
Дополнительные анальгетики
Это препараты, основным показанием к применению которых не является боль, но они обладают анальгетическим действием при некоторых болевых синдромах.
Кортикостероиды
Они обладают противовоспалительным действием, а также уменьшают периопухолевый компонент неопластических тканей, что облегчает боль посредством ослабления давления на прилежащие индуцирующие боль структуры. Последние исследования показали, что локальная аппликация снижает проводимость в нормальных немиелинизированных волокнах типа С. Стероиды назначаются пациентам с онкологическими болями, так как они вызывают ощущение благополучия и стимулируют аппетит. Стероиды также вводятся экстрадурально для симптоматического облегчения радикулярных болей, возникших вследствие выпадения диска, или болей в спине. Однако рандомизированных и контролируемых двойных слепых исследований в этой области все еще недостаточно.
Дата добавления: 2014-12-09; просмотров: 825;
